תסמונת ה-QT המוארך - Long QT syndrome
הופניתם מהדף הארכת המקטע QT לדף הנוכחי.
| תסמונת ה-QT המוארך | ||
|---|---|---|
| Long QT syndrome | ||
| ||
סוגי הגלים באלקטרוקרדיוגרם, מרווח ה-QT מסומן בכחול
| ||
| יוצר הערך | ד"ר אברהם מתתיהו 
|
|
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – תסמונת ה-QT
QT מוארך נובע מהתארכות הרפולריזציה (Repolarization) בתאי שריר הלב. מצב זה הוא בסיס להפרעות קצב בשל מעגל חשמלי חוזר (Reentry).
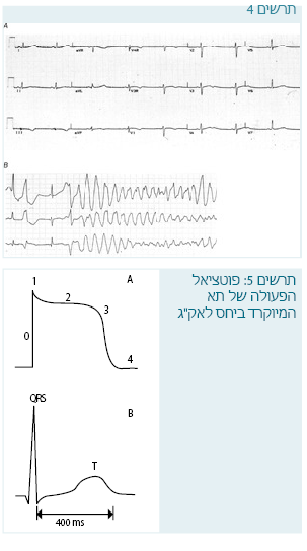
הפרעת הקצב שמופיעה היא בדרך כלל טכיקרדיה חדרית פולימורפית (Polymorphic ventricular tachycardia) מסוג Torsade de pointes. הפרעת הקצב לעתים קרובות נפסקת לבד, אך בחלק מהמקרים עלולה להביא לפרפור חדרים (VF - Ventricular fibrillation) ולמוות לבבי פתאומי.
שכיחות תסמונת ה-QT המוארך היא בין 1:2,000 ל-1:10,000.
ב-1957 תוארה לראשונה על ידי Anton JervelI ו-Fred Lange Nielsen מאוסלו תסמונת אוטוזומלית רצסיבית עם QT מוארך, חירשות ומוות פתאומי, שנודעה בהמשך כתסמונת ג'רבל לנג-נילסן (Jervell and Lange-Nielsen syndrome).
ב-1963 תיארו רופא הילדים האיטלקי Romano, וכעבור זמן קצר גם האירי O'Conor Ward, תסמונת אוטוזומלית דומיננטית עם QT מוארך, שנודעה בהמשך כתסמונת רומנו-וורד (Romano Ward).
ב-1966 פורסם בעיתון צרפתי המקרה הראשון של טכיקרדיה חדרית מסוג Torsade de pointes. מאז נוסף מידע רב בנושא.
אפידמיולוגיה
שכיחות תסמונת ה-QT המוארך היא בין 1:2,000 ל-1:10,000. חשוב לזכור ש-10-36% מבין אלו שנגועים גנטית יש להם QT מתוקן הקצר מ-0.44 שניות, ולא יהיו מאובחנים על סמך אלקטרוקרדיוגרם (Electrocardiogram - ECG) בלבד.
אין הבדלים משמעותיים בשכיחות בין גזעים שונים. יותר נשים מגברים מאובחנות עם התסמונת, ייתכן משום שבנשים QT נורמלי יכול להיות עד 0.46 לעומת 0.44 בגברים.
אטיולוגיה
QT מוארך נובע מהתארכות הרפולריזציה - התאוששות מוארכת מגירוי חשמלי.
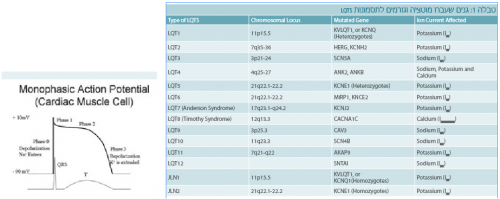
ניתן לבחון מה קורה בזמן הגירוי החשמלי של שריר הלב או פוטנציאל הפעולה של תא שריר הלב של החדרים (תרשים 5).
היווצרות פוטניצאל הפעולה מתוארת בתרשים 6. בתיאור מעט פשטני:
- גירוי מעל סף מסוים פותח תעלות נתרן, ויש זרימה מהירה של נתרן לתוך התא והופעה של דפולריזציה (שלבים 1-0)
- בהמשך, הדפולריזציה נמשכת על ידי תעלות סידן שנפתחות ומזרימות סידן לתוך התא (שלב 2)
- הרפולריזציה מתרחשת עקב פתיחת תעלות אשלגן (יש מספר תעלות כאלה) שמזרימות את האשלגן מן התא החוצה, ומביאה את התא למצב של מנוחה (שלב 4). בשלב זה משאבת הנתרן/אשלגן מחזירה את המצב לקדמותו לקראת הגירוי הבא.
באופן אינטואיטיבי, מוטציות שיגרמו לפעילות מוגברת ממושכת של זרימת הנתרן והסידן או להפחתה בפעילות בזרימת האשלגן, יגרמו להארכה של פוטנציאל הפעולה, ולכן להארכת המקטע QT.
נוסף על המצבים הנרכשים שצוינו קודם לכן, התברר שתסמונת ה-QT המוארך היא אוסף של מחלות של תעלות היונים (Chanellopathies).
נמצאו עד עתה כ-14 גנים כאלה, ומעת לעת מתגלים חדשים. עד היום, למעשה, רק ב-50% מהחולים עם QT מוארך ניתן למצוא גן מוכר פגוע, כך שברור שיש עוד גנים ומוטציות רבות שלא נתגלו עדיין.
רוב המחלות מועברות בצורה אוטוזומלית דומיננטית (Romano-Ward type) ויש שתיים שמועברות בצורה אוטוזומלית רצסיבית (Jervell-Lange Nielsen type) (טבלה 1).
רוב המקרים המאובחנים שייכים לשלושת הקבוצות הראשונות: QT מוארך מסוג 1 מהווה 45%, מסוג 2 - 45%, מסוג 3 - 7%, וכל השאר נדירים יותר.
קליניקה
QT מוארך נובע מהתארכות הרפולריזציה וכתוצאה מכך מעלה את הסיכוי שיהיו בלב תאים שהם עדיין בתקופה הרפרקטורית (לא ניתנים עדיין לגירוי מחודש) וכאלה שגמרו את ההתאוששות, ויכולים לעבור גירוי נוסף.
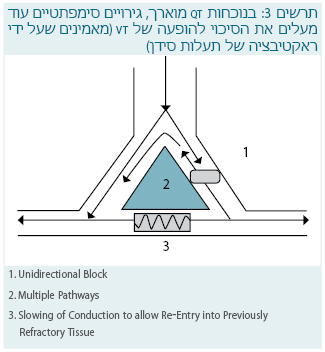
מצב כזה הוא הבסיס להפרעות קצב מסוג מעגל חשמלי חוזר (Reentry): גירוי שתאורטית יכול להתפשט באופן דיפוזי לכל הכיוונים, נתקל במעצור (תא שהוא עדיין רפרקטורי). הגירוי הולך למסלול עוקף, וכאשר הוא מגיע מסביב לאותו התא שהיה קודם רפרקטורי, כעת הוא מוצא אותו מוכן לגירוי חדש שעובר בכיוון שונה, ובצורה כזו נוצר מעין מעגל חשמלי שהוא למעשה הפרעת הקצב (תרשים 3).
הפרעת הקצב שמופיעה היא בדרך כלל טכיקרדיה חדרית פולימורפית שנקראת Torsade de Pointes. הפרעה זו לעתים קרובות נפסקת לבד, אך בחלק מהמקרים עלולה להביא לפרפור חדרים ולמוות לבבי פתאומי (תרשים 4).
הביטוי הקליני הוא אירועי עילפון על רקע Torsade de Points ולעתים מוות פתאומי עם מאמץ, גירוי סימפתטי, רעש פתאומי, רחצה בבריכה ואפילו לעתים במנוחה או בשינה. לעתים חולים מסתובבים זמן רב עם אבחנה של כפיון (אפילפסיה) עד שמגיעים לאבחנה הנכונה של תסמונת QT מוארך. לכן, בכל מקרה של עילפון או אפילפסיה רצוי להתרשם מבדיקת אלקטרוקרדיוגרם.
אבחנה
הבדיקה הגופנית בדרך כלל תקינה ובאלקטרוקרדיוגרפיה ניתן למדוד QT מוארך. באופן כללי, ככל שה-QT מוארך יותר, הסיכון להפרעות קצב גדול יותר, אף על פי שיש מקרים שבהם יש סיכון עם QT שהוא בתחום הנורמה.
במקרים גבוליים ניתן להוסיף מבדקים אבחנתיים:
- מבחן מאמץ עוזר לעתים ומראה הארכה של ה-QT בזמן המאמץ, ובמיוחד מיד בהתאוששות (Recovery). ממצא זה בולט בעיקר בתסמונת QT מוארך מסוג 1.
- לעתים משתמשים גם במבחן Epinephrine שבו נותנים עירוי קצר של Epinephrine (0.05-0.3 מק"ג/ק"ג/דקה) וזה מאריך את ה-QT - במיוחד בתסמונת QT מוארך מסוג 1.
- מבחן אדנוזין (Adenosine test): הזרקה של Adenocor (Adenosine)בזמן קצב סינוס גורמת בדרך כלל לברדיקרדיה חולפת שאחריה יש סינוס טכיקרדיה תגובתית. השינוי המהיר בקצב גורם להארכה בולטת של ה-QT בעיקר בתסמונת QT מוארך מסוג 2, ומהווה מבחן אבחנתי נוסף שניתן להשתמש בו.
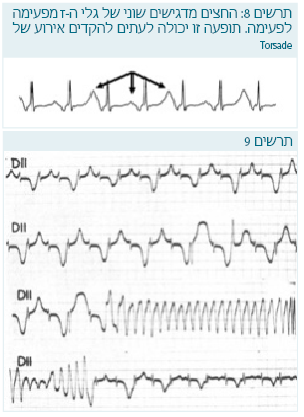
- ממצאים נוספים שרואים לעתים הם שינויים בגודל ובצורה של גלי ה-T שמופיעים לעתים אחרי מאמץ או מתח נפשי (T wave alternance) (תרשימים 9 ,8).
להרבה מהחולים יש ברדיקרדיה יחסית לקצב הנורמלי לגיל.
חשוב לשאול על חירשות מולדת השכיחה בחולים עם הצורה הרצסיבית (Jervell-Lange Nielsen). לחולים יש מטען כפול של הגן החולה, והם נוטים להיות חולים יותר, רובם הגדול סימפטומטי וכבר בגיל צעיר יותר הטיפול בהם קשה יותר ולעתים קרובות יותר מצריך שימוש בדפיברילטור.
כאשר נמצא QT מוארך:
- יש לברר שהאדם אינו נוטל תרופות שמאריכות את ה-QT
- יש לבדוק אלקטרוליטים - סידן, מגנזיום ואשלגן
- יש לעשות בדיקת הולטר:
- לברר קצב בסיסי (נטייה לברדיקרדיה)
- להתרשם משינויים ב-QT במשך היממה
- לראות אם יש קטעי טכיקרדיה חדרית קצרים שאינם גורמים לתסמינים
מבחני מאמץ, מבחן Epinephrine ומבחן Adenosine, שצוינו קודם לכן, יכולים לעזור באבחון בחלק מהמקרים.
חישוב מרווח QT
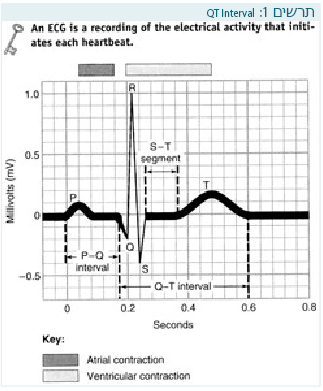
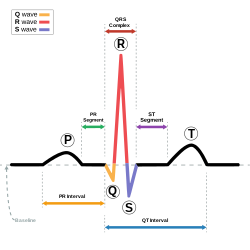
QT הוא הזמן מתחילת קומפלקס ה-QRS ועד סוף גל ה-T, והוא מייצג את הזמן של הדפולריזציה והרפולריזציה של חדרי הלב (Activation and recovery of ventricular myocardium) (תרשים 1).
ה-QT משתנה עם קצב הלב, וכדי להשתמש בערך שאינו תלוי-דופק נוהגים לחשב את ה-QT המתוקן (QTc - QT Corrected). יש מספר נוסחאות, והפופולרית ביותר היא נוסחת Bazett מ-1920.
לפי נוסחת Bazett, ה-QT המתוקן שווה ל-QT הנמדד מחולק לשורש הזמן בין שני ה-QRS של הפעימה שלפניו: (QTc=QT÷√(R-R. נוסחה זו טובה יותר לקצבים נורמליים ומעט מזייפת במקרים של ברדיקרדיה או טכיקרדיה בולטת.
חשוב לבדוק זאת כאשר הקצב הוא סדיר, ולהימנע ממדידה באזור בו יש, למשל, הפרעת קצב סינוס בולטת (או שבמקרים אלה למדוד במקומות שונים ולחשב את הממוצע של ה-QTc). ה-QTc הנורמלי בגברים הוא 0.44-0.45 שניות, ויכול להיות ארוך יותר בנשים (עד 0.46 שניות).
בחלק מהמקרים, יותר בקרב מתבגרים, יש גם גל U אחרי גל ה-T וקרוב אליו. אם גל ה-U קטן מגל ה-T ונפרד ממנו, אין להכניס אותו לחישוב של ה-QT (כדי לחשב את ה-QTc במקרים כאלה יש להעביר קו דמיוני בהמשך לזרוע היורדת של גל ה-T עד למפגש עם קו הבסיס ושם למדוד) (תרשים 2).
אין להסתמך על קריאת המחשב לחישוב ה-QT (בגלל טעויות מרובות), ועלינו לחשב אותו בעצמנו. יש לזכור שה-QT הוא ערך שמושפע ומשתנה על ידי גורמים פיזיולוגיים ומטבוליים שונים. הוא יכול להשתנות באותו חולה במשך היום.
אבחנה בין התסמונות השכיחות על פי תרשים אלקטרוקרדיוגרפי
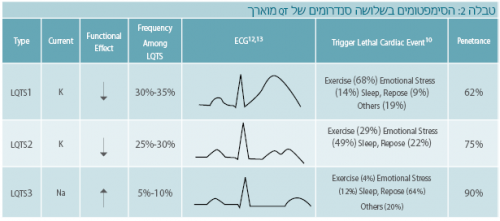
יש הבדלים מסוימים בין הצורות השכיחות בצורת ה-T ובשכיחות הגורמים שמהווים טריגר לאירועים הלבביים:
- תסמונת QT מוארך מסוג 1: ה-T הוא בעל בסיס רחב, והאירועים הלבביים מופיעים יותר בזמן מאמץ או שחייה.
- תסמונת QT מוארך מסוג 2: בדרך כלל גלי ה-T מחורצים (Notched T waves), והאירועים מופיעים יותר בזמן מתח נפשי, רעש פתאומי או מאמץ.
- תסמונת QT מוארך מסוג 3: בדרך כלל ה-T נראה בסדר, אך יש קטע איזו-אלקטרי (Isoelectric) ארוך לפניו. האירועים מופיעים יותר בשינה (טבלה 2).
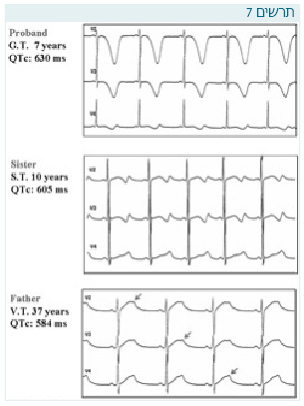
לא תמיד אפשר לדעת את האבחון הגנטי לפי האלקטרוקרדיוגרפיה, ולעתים אפילו באותה המשפחה עם אותו גן ניתן לראות תרשימים שונים (תרשים 7).
אבחון גנטי
יש חשיבות רבה לאבחון הגנטי:
- אם מצאנו חולה עם QTc מוארך והוכחנו גנטית, למשל, תסמונת QT מוארך מסוג 1, חשוב לבדוק את כל המשפחה מבחינה גנטית. יש סיכוי טוב שנגלה גם בני משפחה עם הגן הלקוי שאצלם ה-QTc הוא בטווח הנורמלי ולפי האלקטרוקרדיוגרפיה בלבד לא היינו חושדים בהם (חולים אלה הם גם בסיכון, וחשוב לטפל גם בהם).
- יש הבדלים בין הגנים השונים שמאפשרים לנו להתייחס לכל חולה בצורה פרטנית יותר. למשל תסמונת QT מוארך מסוג 1 ותסמונת QT מוארך מסוג 2 צריכים להימנע ממאמץ קיצוני ותחרותי. בתסמונת QT מוארך מסוג 3 ההגבלה הזו פחות חשובה. בתסמונת QT מוארך מסוג 1 יש להיזהר במיוחד בזמן רחצה בבריכה, בתסמונת QT מוארך מסוג 2 צריך להיזהר לא להבהיל אותם (כמו שעון מעורר או אזעקה) וכן חשוב לעקוב שאינם מפתחים רמה נמוכה של אשלגן בדם (היפוקלמיה).
- בחולים עם תסמונת QT מוארך ללא סיפור משפחתי בירור גנטי עוזר לאבחון.
בישראל עדיין קשה לבצע את הבדיקות הגנטיות ואין הן נמצאות בסל הבריאות, דבר שמקשה מאוד את האבחון והטיפול הנכון בחולים עם התסמונות לעיל. כעת נעשה ניסיון להכניס בדיקות גנטיות אלה לסל הבריאות.
כאשר אנו שוקלים אם לחולה כלשהו יש הצורה הגנטית של QTc מוארך, יש תמיד הדילמה: מצד אחד, לא לפספס מקרים שהם בסיכון, מצד שני, יש סכנה של אבחון יתר בחולים שיש להם QTc גבולי. ישנם ילדים המגיבים בצורה קשה מאוד ואף נזקקים לטיפול נפשי לאחר שהמשפחה מתבשרת על קיום QTc ארוך מהרגיל באלקטרוקרדיוגרפיה מקרית, עם כל ההגבלות המלוות, כאשר אפילו לא בטוחים שמדובר בתסמונת הגנטית.
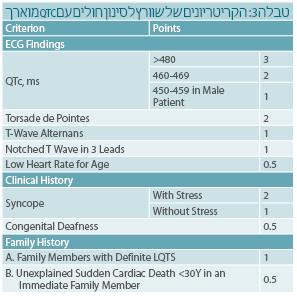
לזיהוי החולים מכלל הנבדקים ניתן להיעזר בקריטריונים שפירסם שוורץ ב-1993; הקריטריונים הללו מתבססים על אלקטרוקרדיוגרפיה, סיפור קליני וסיפור משפחתי. כל ממצא נותן ניקוד. אם אוספים 4 או יותר נקודות, יש סבירות גבוהה לקיום התסמונת הגנטית, 2-3 נקודות מצביעות על סבירות בינונית, ונקודה אחת או פחות מצביעות על סבירות נמוכה לקיום תסמונת QT מוארך (טבלה 3).
נראה שהיום עם התוספת של הבדיקות הגנטיות האבחון נהיה מעט קל יותר.
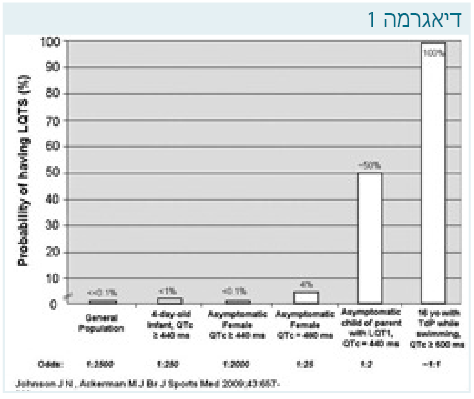
במאמר של אקרמן (Ackerman MJ) שפרסם הרבה בנושא זה, הוא מפרסם טבלה של השכיחות לקיום התסמונת במצבים שונים. מטרת הטבלה להראות שאומנם כאשר ה-QTc הוא מוארך מאוד (0.5 שניות), רוב הסיכויים שמדובר בתסמונת QT מוארך. אך כאשר QTc הוא מוארך מעט מאוד, יש חשיבות רבה לקליניקה ולסיפור המשפחתי (הסיכוי לקיום התסמונת בילד ללא תסמינים עם QTc תקין, שיש לו הורה הלוקה בתסמונת, הוא הרבה יותר גבוה מנערה ללא תסמינים שיש לה QTc של 0.48 שניות) (תרשים 1).
לכן, חשוב לברר את הסיפור המשפחתי ואם יש במשפחה סיפור של תסמונת QT מוארך. חשוב לברר במשפחה גם אצל אלה שה-QT שלהם הוא בתחום התקין.
אבחנה מבדלת
QTc יכול להיות מוארך מסיבות שונות, אך חשוב לא לפספס את החולים הלוקים בתסמונת הגנטית של QTc מוארך, ועלולים להיות חשופים לסיכונים של הפרעות קצב חדריות ומוות פתאומי. עם זאת, חשוב מאוד לזכור שיש אחוז קטן של ילדים בריאים שה-QTc שלהם יימדד בתחום הפתולוגי, ואין להם התסמונת הגנטית של QT מוארך, ויש גם כאלה שיש להם QTc בתחום הנורמה, ויש להם התסמונת הגנטית, והם כן חשופים לסיכונים שלה.
ביילודים ה-QTc הנורמלי יכול להיות ארוך יותר (בגיל זה יש גם קשיים טכניים רבים למדוד אותו, לכן נוהגים להתייחס יותר לגילים מבוגרים מ-2-4 שבועות), אך אם הוא גבוה מ-0.5 הדבר חשוד.
מצבים שונים יכולים להאריך את ה-QT ולהקשות את המדידה:
- חסם צרור הולכה ימני (RBBB - Right bundle branch block)
- חסם צרור הולכה שמאלי (LBBB - Left bundle branch block)
- תסמונת וולף-פרקינסון-וייט (WPW - Wolff-Parkinson-White syndrome)
- במקרים מסויימים - גדילת יתר של החדר השמאלי (LVH - Left ventricular hypertrophy)
- איסכמיה לבבית
- רמת נמוכה של סידן בדם (היפוקלצמיה)
- רמה נמוכה של מגנזיום בדם (היפומגנזמיה)
- רמה נמוכה של אשלגן בדם (היפוקלמיה)
ה-QT מתארך גם בשינה, בעיקר בשלב תנועות העיניים המהירות (REM - Rapid eye movement). הוא מושפע מתרופות רבות, ויש לבדוק שהחולה אינו נוטל תרופות אלה בזמן הבירור לתסמונת ה-QT המוארך. כמו כן, יש לאסור על החולה לקחת תרופות אלה אם הוא סובל מהתסמונת. זוהי רשימה ארוכה ובתוכה הרבה תרופות שכיחות שאנו משתמשים בהן יום-יום בלי להיות מודעים לפוטנציאל של הארכת ה-QT וה-Torsade בילדים עם תסמונת ה-QT המוארך.
טיפול
חסמי בטא (Beta blockers)
הטיפול הראשוני המקובל הוא חסמי בטא (Beta blockers):
- המקובלים יותר הם Propranolol, בדרך כלל במינונים של 2-3 מ"ג/ק"ג. יש להיזהר עם חולי גנחת סימפונות (אסתמה) וסוכרת. תרופה זו ניתנת 3-4 פעמים ביום. לאחרונה עלה השימוש ב-Nadolol, במינון של 1 מ"ג/ק"ג ליום (ניתן רק פעמיים ביום).
- נראה ש-Atenolol אמנם נוח לשימוש, אך יש הטוענים שהוא יעיל מעט פחות (אף שאחרים טוענים שאין הבדל משמעותי בין חסמי הבטא השונים).
- תרופה נוספת היא Bisoprolol.
חשוב מאוד להתאים את המינון באופן אישי לכל חולה. הטיפול בחסמי בטא יעיל מאוד ומפחית משמעותית (פי 10) את האירועים הקליניים ואת התמותה.
אף על פי שיש חילוקי דעות לגבי טיפול תרופתי בחולים שאינם תסמיניים וללא סיפור של הפרעות קצב או מוות פתאומי במשפחה, פיטר שוורץ ממליץ לתת חסמי בטא לכל החולים שאובחנו כסובלים מתסמונת ה-QT המוארך (כולל החולים ללא תסמינים). יש לזכור שהביטוי הקליני הראשוני בחולים אלה עלול להיות מוות פתאומי.
חסמי בטא יעילים יותר בתסמונת QT מוארך מסוג 1, מעט פחות בתסמונת QT מוארך מסוג 2 ועוד פחות בתסמונת QT מוארך מסוג 3. האחרונים זקוקים בדרך כלל לטיפול אנטי-אריתמי נוסף - לרב בחסמי תעלות נתרן, כמו Tambocor (Flecainide) ו/או Mexiletine.
דנרבציה סימפתטית לבבית שמאלית (Left cardiac sympathetic denervation)
בפרוצדורה זו, מסירים את ארבעת הגנגליונים החזיים העליונים על ידי חתך קטן באזור התת-בריחי השמאלי. יש להקפיד לא לפגוע בחלק העליון של הגנגליון הצווארי התחתון (Stellate ganglion) - כך ניתן להפחית את הסיכוי לתסמונת הורנר (Horner Syndrome).
פעולה זו מקצרת בדרך כלל את ה-QTc ומפחיתה את האירועים הקליניים. יש לה חשיבות בחולים שאינם מגיבים מספיק טוב לטיפול בחסמי בטא, ואפילו כאלה שהוכנס להם דפיברילטור מושתל אוטומטי (AICD - Automated implantable cardioverter-defibrillator) ומקבלים מכות חשמל חוזרות.
דפיברילטור מושתל (ICD - Implantable cardioverter defibrillator)
יש הסכמה מלאה שיש להשתיל ICD בילדים שעברו דום לב. Schwartz PJ, שנחשב לאחד המומחים בנושא, נוהג לעשות זאת גם בכאלה שיש להם אירוע התעלפות (סינקופה), למרות טיפול בחסמי בטא ודנרבציה סימפתטית לבבית שמאלית, וכן בחולים שדורשים זאת. אחרים נוהגים בליברליות רבה יותר בנושא ה-ICD.
יש לזכור שמצבים של מכת חשמל בילד הער גורמים לעתים לחרדה ולשחרור מסיבי של קטכולאמינים, המביאים להפרעת קצב, המביאה למכה נוספת, וכן הלאה ("Electrical storm").
בחלק מהחולים משתמשים ב-ICD גם לקיצוב (שמו לב שהטכיקרדיה החדרית מופיע לעתים מזומנות לאחר האטה של הקצב). בילדים קטנים לא-תסמיניים עם ברדיקרדיה (כשרוצים וכשיש חשש לתת חסמי בטא) או בחולים שאינם רוצים ב-ICD ניתן להשתיל קוצב בלבד בשילוב חסמי בטא.
מניעת סיבוכים
יש לחנך את החולים וההורים להימנע ממתן תרופות שיכולות להאריך את ה-QT או להוריד את רמות האשלגן, הסידן והמגנזיום. על החולים להימנע מפעילויות שעלולות להביא לאירועים לבביים, כמו ספורט תחרותי או קיצוני, שחייה, התרגשות, פחד, בהלה, רעש פתאומי.
בכל חולה שנמצא אצלו QTc מוארך, יש לבדוק תרשימים אלקטרוקרדיוגרפיים של כל בני המשפחה.
תרופות המאריכות מקטע QT
- תרופות הרדמה ותרופות לגנחת הסימפונות:
- Epinephrine להרדמה מקומית או כתרופה לגנחת סימפונות
- נוגדי היסטמין (Antihistamines)
- Terfenadine לאלרגיות
- Astemizole לאלרגיות
- Diphenhydramine לאלרגיות
- אנטיביוטיקות (Antibiotics):
- Erythromycin לזיהומים בריאות, באוזניים או בגרון
- Trimethoprim ו-Sulfamethoxazole לזיהומים בדרכי השתן, בריאות או באוזניים
- Pentamidine לזיהומים ריאתיים
- תרופות למערכת הלב וכלי הדם:
- Quinidine להפרעות בקצב הלב
- Procainamide להפרעות בקצב הלב
- Rhythmical (Disopyramide) להפרעות בקצב הלב
- Sotalol להפרעות בקצב הלב
- Probucol לרמה גבוהה של טריגליצרידים או כולסטרול
- Bepridil לתעוקת חזה
- Dofetilide לפרפור פרוזדורים
- Ibutilide לפרפור פרוזדורים
- תרופות למערכת העיכול
- Cisapride לטיפול בהחזר וושטי
- תרופות נגד פטריות
- תרופות פסיכוטרופיות
- נוגדי דכאון טריציקליים (Tricyclic antidepressants)
- נגזרות Phenothiazine
- Butyrophenones, כמו Haloperidol
- תרכובות Benzisoxazole, כמו Risperdal (Risperidone)
- תרכובות Diphenylbutylperidine, כמו Orap (Pimozide)
- תרופות לאיבוד אשלגן
- משתנים (Diuretics) אחרים
- תרופות להקאות ושלשולים
התרופות מתעדכנות כל הזמן וניתן למצוא רשימות מעודכנות באתרים: www.qtdrugs.org או Arizona CERT).
פרוגנוזה
דגלים אדומים
ביבליוגרפיה
- Moss AJ, Goldenberg I. Importance of Knowing the Genotype and the Specific Mutation When Managing Patients With Long-QT Syndrome.?Circ Arrhythm Electrophysiol 2008;1:219-226
- Johnson JN, Ackerman MJ. QTc: how long is too long? Br J Sports Med 2009;43(9):657-662
- Crotti L, Celano G, Dagradi F, et al. Congenital long QT syndrome. Orphanet J Rare Dis 2008;3:18
- Crotti L, Taravelli E, Girardengo G, et al. Schwartz. Congenital Short QT Syndrome Indian Pacing and Electrophysiology journal 2010
- Viskin S. The QT interval: Too long, too short or just right From Tel-Aviv Sourasky Medical Center, Sackler-School of Medicine, Tel Aviv, Israel. Heart Rhythm 2009;6:711–715
ראו גם
קישורים חיצוניים
המידע שבדף זה נכתב על ידי ד"ר אברהם מתתיהוו ד"ר רמי פוגלמן


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק