גישה לחולה במחלות השד - Approach to the patient with a breast complaint
הופניתם מהדף בדיקת אולטרהסאונד של השד לדף הנוכחי.
עקרונות בכירורגיה
מאת ד"ר צבי קויפמן
| עקרונות בכירורגיה | ||
|---|---|---|

| ||
| שם המחבר | ד"ר צבי קויפמן | |
| שם הפרק | כירורגיה של השד | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – סרטן שד
אנמנזה
באנמנזה של חולה הבאה לבדיקת השד יש מספר פרטים חשובים (טבלה 1.12):
| 1. | גיל (שכיחות הקרצינומה - 95% מהחולות בנות 30 שנה ומעלה). |
| 2. | כאבים - ביחס למחזור, מיקום. |
| 3. | מחזור - תחילת הווסת, סיום, הפרעות וכו'. |
| 4. | הפרשה מהפטמה, שקיעת הפטמה. |
| 5. | מחלות קודמות. |
| 6. | היסטוריה משפחתית. |
| 7. | הריון - מתי היה ההריון הראשון, הנקה. |
| 8. | שימוש בתרופות (הורמונים או אסטרוגנים וכו'). |
| 9. | מוצא אתני. |
| 10. | תופעות סיסטמיות, ירידה במשקל, כאבי עצמות וכו'. |
גיל החולה - 95% מהשאתות הממאירות נמצאו בחולות בנות 30 שנה ומעלה. שאתות המופיעות בגילאים נמוכים יותר הן שפירות ברובן. השינויים הפיברוציסטים שכיחים יותר בנשים בנות 30 שנה ומעלה.
כאבים - כאבים בשד הם מאורע שכיח בנשים, במיוחד לפני המחזור. אולם כאבים קבועים ללא קשר למחזור מהווים בעיה, והם נובעים מהפרעות במחזור ההורמונלי, או משימוש בתרופות הורמונליות שונות. חלק ניכר מהנשים פונות לייעוץ רפואי עקב כאבים בשד או עקב שינוי באופי הכאבים, המוליד את החשש שהן מפתחות שאת ממארת. אין קשר בין כאבים בשד ושאתות ממאירות של השד. לעתים קרובות ההיפך הוא הנכון: רוב השאתות הממאירות אינן כואבות.
מחזור - תחילת הווסת, גיל הבלות והפרעות במחזור, קשורים למחלות השד. תחילת המחזור בגיל צעיר, וכניסה לגיל הבלות בגיל מבוגר מאוד, קשורים לשכיחות יתר של שאתות ממאירות בשד. טיפולים הורמונליים בתסמונת גיל הבלות קשורים לפעמים לכאבים בשד ולהופעת שינויים פיברוציסטים.
מחלות קודמות - שאתות באיברים אחרים (בכרכשת או בשחלות) קשורות לשכיחות יתר של שאתות ממאירות בשד. כריתת שחלות בגיל צעיר מקטינה את השכיחות של שאתות ממאירות בשד. לעומת זאת, כריתת הרחם מפסיקה אמנם את המחזור אולם אינה מפסיקה את הפעילות ההורמונלית ולא את השינויים בשד.
הסיפור המשפחתי חשוב. קיימת שכיחות יתר של שאתות ממאירות בנשים שלאמן או לאחותן הייתה שאת ממארת בשד.
שימוש בתרופות, במיוחד הורמונליות, יכול לגרום לכאבים ולשינויים מסטופתיים בשד, ובנשים מבוגרות קיימת אף שכיחות יתר של שאתות ממאירות.
תופעות מערכתיות (סיסטמיות), כמו ירידה במשקל, כאבי עצמות, חוסר תיאבון וכו', חשובות להערכת התפשטות השאת הממארת של השד.
בדיקת השד
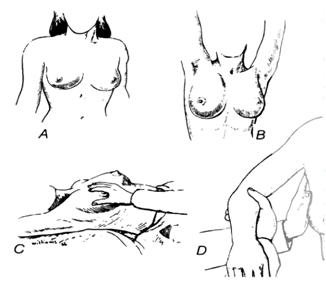
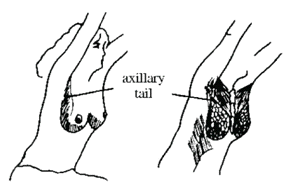
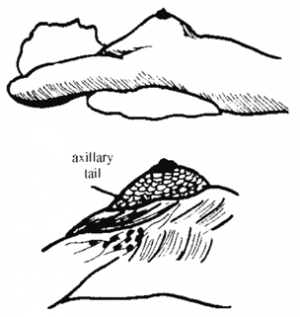
בדיקת השד כוללת הסתכלות ובדיקה ידנית של השד ושל הנבדק במידה ויש ממצאים בשד (איור 9.12).
הסתכלות
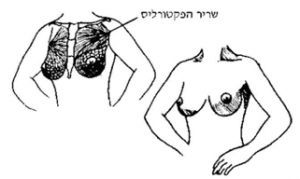
בדיקת החולה מתחילה בהסתכלות, כאשר החולה יושבת (איור 10.12). יש לשים לב ל:
- גודל השד.
- צורתו.
- שינויים בצבע העור.
- תבנית כלי הדם.
- תופעות אקזמתיות.
- רטרקציות בעור שמקורן בקיצור הרצועות (הליגמנטים) על-שם קופר. לעתים כאשר האישה לוחצת את ידיה למותניה בולטת יותר הרטרקציה של העור, הנגרמת על-ידי השאת שמתחתיה. אפשר לבקש מהאישה להתכופף מעט קדימה, כאשר ידיה מורמות, ואז הרטרקציה של העור בולטת.
- תבנית עור תפוז (Peau d'orange) מאפיינת שלב מתקדם של התפשטות השאת הממאירה.
|
|
מישוש
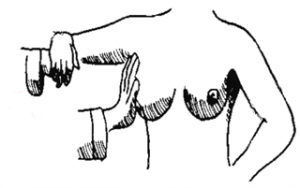
המישוש של השד חייב להיות יסודי ולכלול כל ס"מ בשד. הבדיקה מתבצעת בשכיבה (איור 11.12) כאשר כרית מונחת מתחת לכתפיים, ובישיבה כאשר הידיים מונחות על המותניים, ועל העורף (איור 11.12).
|
|
בבדיקה בשכיבה יש למשש את השד בעזרת אצבעות כף היד (לא קצות האצבעות), בתנועה מעגלית המתחילה סביב הפטמה ופונה לעבר פריפריית השד וכוללת את זנב השד הפונה לבית השחי. לעתים בשכיבה על הגב קשה למשש חלק זה בצורה מהימנה, ולכן יש לבקש מהחולה לשכב על הצד הנגדי ואז לבדוק את חלק השד הזה.
הבדיקה בישיבה מתבצעת באותה השיטה, כאשר היד הבודקת לוחצת את השד אל הפקטורליס המתוח. מתיחת הפקטורליס מושגת על-ידי הרמת הידיים כלפי מעלה (ידיים על העורף). לאחר מכן מבצעים בדיקה בעזרת שתי הידיים (בי-מנואלית) של השד, כאשר יד אחת מונחת מעל השד, והשנייה מונחת מתחת לשד.
- במישוש מחפשים גושים בשד. חשוב לתאר את
- גודל הגוש.
- סמיכותו - קשה, אלסטי, כיסתי (ציסטי) וכו'.
- האם הגוש חלק או מחוספס?
- האם הגבול חד או לא ברור?
- האם הגוש נייד או דבוק לדופן או לעור?
- בבדיקת הפטמה יש לחפש
- קרעים בפטמה
- תופעות אקזמתיות
- פפילומות
- שקיעת הפטמה: שקיעת פטמה, אשר הופיעה בסמוך לבדיקה, ללא קשר לתהליכים זיהומיים או להנקה, מעוררת חשד רב להופעת שאת ממאירה
על מנת להוכיח הפרשה מהפטמה יש לסחוט את השד בכיוון הפטמה. בדרך זו ניתן לגלות את מרבית ההפרשות מהפטמה.
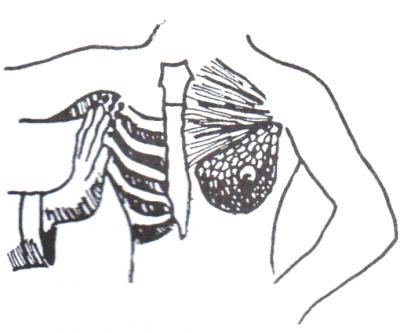
לאחר מישוש השד יש לעבור לבדיקת בלוטות הלימפה בבית השחי. הבדיקה מתבצעת כאשר יד הנבדקת מונחת על-יד הבודק ואילו ידו השנייה ממששת את בית השחי. בדרך זו ניתן להשיג הרפיה של שריר החזה, המאפשרת לבודק להגיע עם אצבעותיו עד פסגת בית השחי ולמשש בלוטות רמה II. בהמשך בדיקה זו, ממששים את האזור התת-בריחי והעל-בריחי בחיפוש אחר בלוטות מוגדלות שם (איור 12.12).
בדיקות עזר
ממוגרפיה
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – בדיקת ממוגרפיה
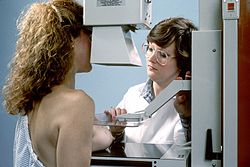
ממוגרפיה היא צילום רנטגן של השד. ממוגרפיה מבוצעת לשם סיקור של אוכלוסיה א-תסמינית (Screening) או לשם ברור אבחנה (Diagnostic mammography). הממוגרפיה לשם סיקור יכולה לגלות סרטן שד כשהוא קטן ואינו ניתן למישוש. עבודות רבות הראו שממוגרפיה שגרתית מגיל 50 כל שנה עד שנתיים יכולה להביא לאבחון מוקדם ולהצלת חיים. הממוגרפיה הינה בדיקה פשוטה. היא מתבצעת כשהאישה עומדת מול מכונת הצילום, השד מונח בין שני לוחות הלוחצים על השד ומשטיחים אותו (תמונה 2.12).
בזמן זה הנבדקת מרגישה אי נוחות או כאב למשך מספר דקות כתוצאה מהלחץ, אך הדבר חיוני על מנת לקבל תמונה ברורה של השד. כל שד יצולם בנפרד בשני מישורים: האחד צדדי-אלכסוני (LMO) והשני עליון-תחתון (CC). בנשים בגיל הפוריות מומלץ לבצע את צילום הממוגרפיה 10 עד 14 יום לאחר תחילת המחזור החודשי. נשים לאחר גיל הבלות יכולות לבצע את בדיקת הממוגרפיה בכל יום בחודש. בדיקת הממוגרפיה, כמו כל בדיקה רפואית אחרת, עשויה באחוז מסוים (15%-6%) של המקרים להיות תקינה בנשים שיש להן סרטן שד. בנשים עם רקמת שד סמיכה, עולה אחוז הנשים בהן לא נראה שאתות קיימות, ולהן מומלץ להוסיף בדיקת על-שמע (US) לשד. אם בבדיקה ידנית מאובחן גוש, והאישה נשלחת לבדיקת ממוגרפיה - גם אם התקבלה תשובה שהכל תקין - יש בכל זאת לברר ביסודיות את טיבו של הגוש, באמצעות בדיקות נוספות, כגון US או דימות תהודה מגנטית (MRI). נשים הנמצאות בסיכון מוגבר כמו: נשים שחלו בעבר בסרטן שד, נשים עם רקע משפחתי קרוב של סרטן השד, נשים שבמשפחתן נתגלו מספר מקרים של סרטן השד או סרטן השחלה - במיוחד אם סרטן השד הופיע בגיל מוקדם (לפני גיל 50), הופעת גידולים בשני השדיים או סרטן שד מלווה בסרטן השחלה, אצלן מומלץ לבצע ממוגרפיה לסיקור מגיל 40 כל שנה. בנשאיות גנטיות מומלץ להתחיל ממוגרפיה מגיל 35 אחת לשנה -MRI אחת לשנה. כאשר מבוצעת ממוגרפיה לאבחון בדרך כלל מוסיפים הגדלות וצילומים עם לחץ מוגבר, על מנת להעריך טוב יותר את הממצא. במידה ונמצא גוש או הסתיידויות בשד שאינן נראות ב-US או נמושות ביד, ניתן להיעזר בממוגרפיה ככלי להכוונת מחט הביופסיה לנגע, ובדרך זו לדגום אותו (ביופסיה סטראוטקטית או ממוטומיה). ממוגרפיה דיגיטלית היא התפתחות טכנולוגית הבאה ליעל ולשפר את הבדיקה הממוגרפית. בטכנולוגיה חדישה זו, התמונה נקלטת על ידי מערכת אלקטרונית ונשמרת במחשב במקום על סרט צילום. בין יתרונות הממוגרפיה הדיגיטלית נמנים: שיפור ניגודיות התמונה המאפשר להדגיש ממצאים בתמונת הממוגרפיה ולכן משפרים את דיוק הבדיקה, יכולת להגדיל ממצאים שונים בשד, כמו הסתיידויות קטנות, מבלי להזמין את האישה לבצע צילום הגדלה נוסף, והצילומים נשמרים במחשב ללא סכנה כי יאבדו.
בממוגרפיה מחפשים פתולוגיות בשד המתבטאים ב:
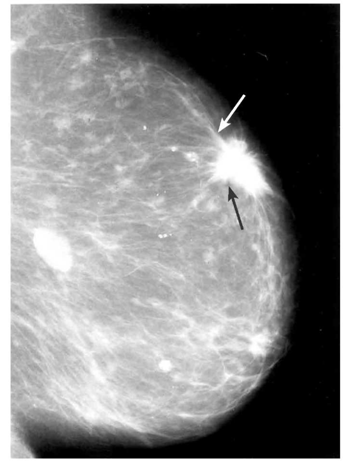
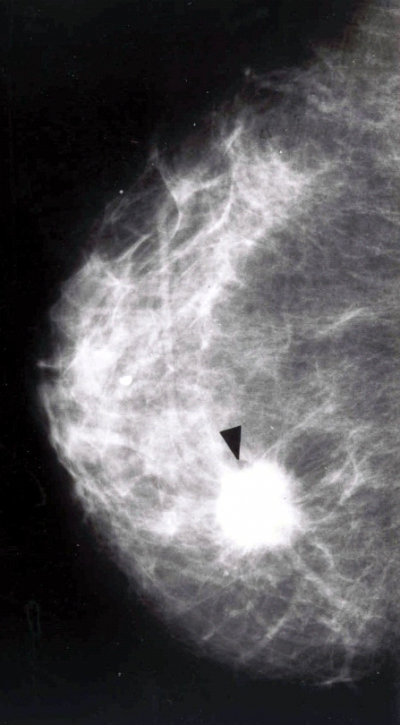
- סמיכות יתר של הרקמה במקום שבו קיים הגוש (תצלום 2.12).
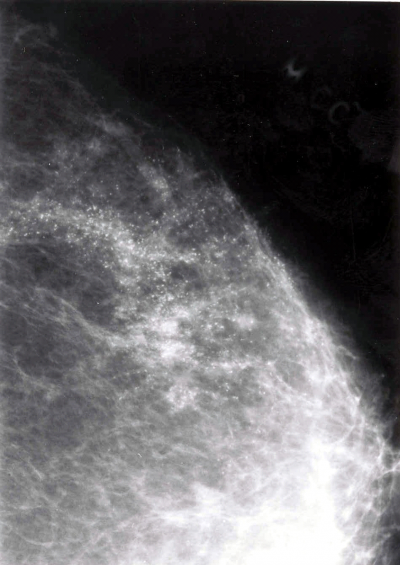
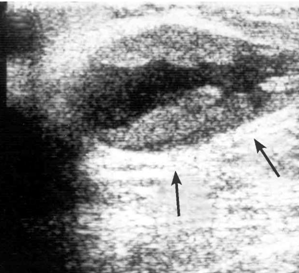
- הסתיידויות (קלסיפיקציות) בשד (במיוחד מעניינות ההסתיידויות הזעירות (המיקרוקלסיפיקציות) הנראות רק בעזרת זכוכית מגדלת). המאקרוקלסיפיקציות הנראות בעין שייכות בדרך כלל לתהליכים שפירים בעוד שהמיקרוקלסיפיקציות שייכות בדרך כלל לתהליכים ממאירים (תצלום 3.12).
- צורת הגוש חשובה. גוש בעל גבולות בלתי סדירים, בצורת קרני שמש (Spiculated mass) או בעל זנב (Comet sign), מעורר חשד לשאת ממארת (תצלום 4.12).
- התעבות העור וריבוי כלי דם בשד מעוררים אף הם חשד לקיום שאת ממארת.
30% מהשאתות הממאירות, המתגלות בממוגרפיה, לא ניתנות למישוש בבדיקה קלינית.
אולטרא סאונד - Ultrasound
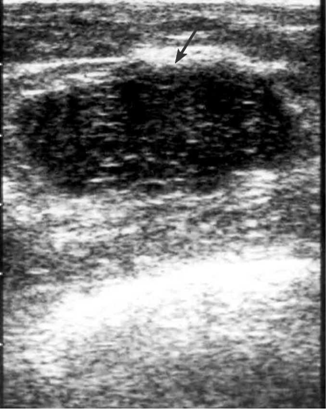
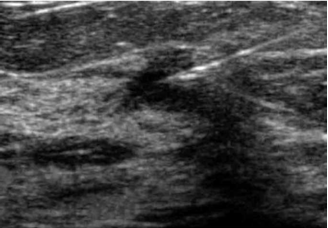
תוספת בדיקת ה-US לבדיקת הממוגרפיה שיפרה את יכולת הגילוי המוקדם של סרטן השד. באמצעות בדיקת ה-US ניתן להבחין בין ציסטות לבין גושים סולידיים. מבין הגושים הסולידיים ניתן לאבחן האם מדובר בגוש שפיר או ממאיר (תצלומים 5.12-7.12).
- ההוריות (אינדיקציות) לשימוש ב- US הן
- בירור ממצאים שנראו בבדיקת ממוגרפיה.
- בירור גוש שניתן למישוש בנוכחות ממוגרפיה תקינה.
- נשים צעירות, מגיל 30, נשים בהריון ונשים מניקות המופיעות עם גוש בשד (בחלק מהנשים תושלם הבדיקה עם צילום ממוגרפיה).
- כהשלמת בדיקה בנשים הנמצאות בסיכון שמבנה השד שלהן צפוף בממוגרפיה.
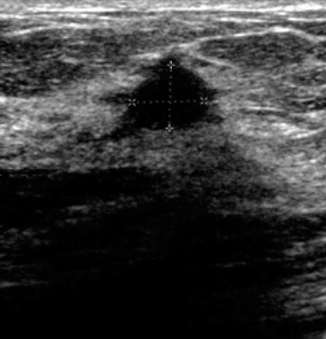
- הכוונה בתהליך לקיחת ביופסיות מגושים בשד (תצלום 8.12).
מכשירי ה-US התקדמו מאוד ביכולת הרזולוציה שלהם וניתן היום לקבל תמונות ברורות תלת ממדיות של הנגעים בשד. ניתן לעיתים לראות הסתיידויות ב-US, אולם זו כמובן אינה בדיקת בחירה להסתיידויות. ה-US של השד אינו משמש כבדיקת סקר לגילוי מוקדם של סרטן השד עקב שיעור גבוה יחסית של תוצאות שגויות (בין 0.3% ל-47%), מה גם שתוצאת הבדיקה תלויה מאד במיומנות הבודק.
בדיקת תהודה מגנטית (Magnetic resonance imaging, MRI)
בדיקת הדמיה זו, נעשית באמצעות שדה מגנטי, ללא קרינת רנטגן. הבדיקה יעילה ביותר לגילוי מוקדם של סרטן השד. בבדיקה משתמשים בהזרקת חומר ניגוד - גודולניום - לווריד, ואבחנת הגידולים נעשית על סמך צביעה מוגברת ובולטת יותר בהשוואה לרקמת השד מסביב. הבדיקה נותנת מידע לגבי אספקת הדם בשד, בהנחה שאספקת הדם באזורי גידול היא מוגברת ובלתי תקינה (Angiogenesis). מכיוון שמדובר בבדיקה דינמית, לגרף הקליטה והפינוי של הגודולניום מהממצא יש חשיבות באבחנה . שאתות ממאירות קולטות מאר ומפנות מהר את הגודולניום, לעומת זאת שאתות שפירות כמו פיברואדנומות קולוטות מהר ומפנות לאט. לכן גרף הקליטה פינוי, כפי שמתקבל מהגוש, חשוב ביותר לאבחנה ולא רק עצם הקליטה של החומר. כאשר אנו קוראים בתשובה על האדרה שפירה או ממארת האבחנה הזו מבוססת על גרף הקליטה פינוי. (תצלום 9.12).
בדיקת ה-MRI מצטיינת ברגישות גבוהה המגיעה ל-100%-95% , אולם הספציפיות נעה בין כ-37% ועד ל-97% . כתוצאה מכך, לעיתים נראה מוקדים מרובים בשד שאינם בהכרח גידול, כגון: פיברואדנומות ושינויים ברקמת השד (שינויים פיברוציסטיים). כדי להתמודד עם בעיה זו, יש צורך בביצוע ביופסיה בהנחיית MRI. יש לציין שבדיקה זו היא יקרה וביופסיה מונחית MRI היא יקרה ביותר, ולרוב אינה ממומנת על ידי שירותי הבריאות.
- בדיקת MRI תתבצע במקרים הבאים
- לפני ניתוח - Staging - בחלק מהנשים שאובחנו עם סרטן שד תבוצע בדיקת MRI על מנת לברר האם מדובר במחלה מפושטת באותו שד. בירור זה ישפיע על ההחלטה האם לבצע ניתוח משמר שד (Lumpectomy) או ניתוח כריתה שלמה של השד (Mastectomy), ויסייע לברר האם ישנם מוקדי מחלה גם בשד השני.
- לבדוק שאריות גידול סרטני בשד לאחר ניתוח - אצל נשים לאחר ניתוחים משמרי שד (למפקטומי) ניתן לבצע בדיקת MRI, לאחר כשישה חודשים, במטרה לבדוק אם נותרו שאריות גידול סרטני לאחר הניתוח.
- למציאת מקור ראשוני לגידול - בנשים עם מחלה גרורתית בבית השחי, או באזור אחר בגוף, כאשר הבדיקה הידנית, הממוגרפיה והסונר, נמצאו תקינים.
- בדיקת סקר בנשים נשאיות של הגנים לסרטן שד – בנשים הנושאות מוטציות גנטיות הגורמות לסרטן השד (BRCA1, BRCA2), שבהן רוב הגידולים הסרטניים מופיעים בגיל צעיר בו רגישות הממוגרפיה נמוכה, עקב הצפיפות הגבוהה של רקמת השד נמצא שהדיוק האבחנתי של ה-MRI גבוה. לנשים אלו, בדיקת ה-MRI מומלצת ואושרה על ידי משרד הבריאות כבדיקת סקר לגילוי מוקדם.
- נשים בסיכון גבוה מעל 20% לחלות בסרטן שד בימי חייהן.
מיפוי שד
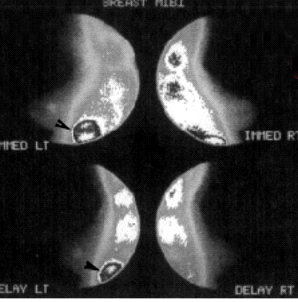
מפוי שד בעזרת חומר רדיואקטיבי הנקלט בעיקר בשאתות של השד הוא אמצעי נוסף לאבחון נגעים בשד. במיפוי ניתן לראות קליטה של החומר המסומן בתוך השאת (תצלום 11.12).
CT PET
בדיקת ה-PET) Positron emission tomography) הינה סוג חדש של סריקה באמצעות מיפוי ובדיקת טומוגרפיה ממוחשבת (CT) במקביל. ההדמיה במכשיר ה-PET מתבצעת לאחר הזרקה לוריד של חומר רדיואקטיבי הנקלט ומצטבר בתאים הסרטניים. החומר השכיח ביותר, בו נעשה שימוש, הוא אנלוג לגלוקוז (Fluorodeoxyglucose - FDG), הנקלט בתאים הסרטניים. אזורים הנגועים בסרטן פעיל יצבעו על-ידי FDG. בדיקה זו רגישה במיוחד בניבוי בלוטות נגועות בבית השחי. רק 50% מחולות סרטן השד קולטות את הגלוקוז המסומן. מטרותיה העיקריות של הדמיית ה-CT PET בשד הן: קביעת שלב המחלה על-ידי זיהוי כל אזורי הגידול הסרטני, הערכת הישנות מחלה והערכת התגובה לטיפול כאשר קיים חשד להישנות מחלה. לשיטה זו חשיבות רבה בזיהוי מוקדי מחלה בלתי ידועים. חשיבות עליונה היא בהישנות מקומית. בלמעלה מ-30% ממקרים אלו, PET מזהה גרורות מרוחקות. הטיפול בחולות עם הישנות ממוקמת שונה מהטיפול בחולות עם מחלה גרורתית מפושטת. הוכח, כי PET בעל יכולת גבוהה יותר בזיהוי גרורות בעצמות, מאשר מיפוי עצמות, בעיקר אם הגרורות מסוג הורס עצם, אך ברוב החולות מיפוי עצמות ו-CT עדיפים. עם זאת, שיטה זו בעלת יכולת גבוהה יותר מ- CT ומ-MRI באבחון גרורות לבלוטות לימפה בבית החזה. לחולות להן מחלה גרורתית ידועה, ה-PET הוא בעל ערך בהערכת התגובה לטיפול. כמו כן, ניתן להשתמש ב- PET להערכת התגובה לטיפול בכימותרפיה בחולות סרטן שד מפושט מקומי (Local advanced), המופנות לכימותרפיה טרום ניתוחית. בדיקת ה-PET אינה בדיקת סקר לסרטן שד ואינה שיטה מדויקת להבדלה בין גוש ממאיר בשד לגוש שפיר, בעיקר מכיוון שלא כל סוגי סרטן השד קולטים FDG.
תרמוגרפיה
תרמוגרפיה היא בדיקה בלתי פולשנית היכולה לעזור בגילוי גושים בשד. עיקרון הבדיקה הזו הוא שרקמות שונות בשד פולטות חום במידה שונה ויוצרות ספקטרום של קרני אור בצבע ובריכוז שונה, שאותו ניתן לצלם בעזרת סרט צילום מיוחד. אמינות שיטה זו אינה גבוהה במיוחד בגושים קטנים.
טרנסאילומינציה
בבדיקת טרנסאילומינציה מקרינים אור חזק על רקמת השד. גושים בשד ייראו כאזורים כהים ללא טרנסאילומנציה, בעוד שהרקמה השומנית של השד חדירה לקרני האור. גם בדיקה זו אינה מהימנה דיה לשמש כבדיקה אבחנתית ואף לא לסיקור אוכלוסייה.
טומוגרפיה ממוחשבת - CT
עבודות מראות על תוצאות טובות באבחון גושים בשד בעזרת בדיקת טומוגרפיה ממוחשבת. בבדיקה זו ניתן להדגים היטב את רקמת השד, כלי הדם והעור, וכן להדגים גושים בשד.
ראו גם
- לנושא הקודם: הפרשה מהפטמה - Nipple discharge
- לנושא הבא: מחלות שפירות של השד - Benign breast diseases
- לתוכן העניינים של הפרק
- לתוכן העניינים של הספר
- לפרק הקודם: כירורגיה של הטחול
- לפרק הבא: בקעים
המידע שבדף זה נכתב על ידי ד"ר צבי קויפמן, מומחה בכירורגיה, מנהל היחידה לבריאות השד, מרכז רפואי מאיר, כפר סבא


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק