טרומבוציטופניה אלואימונית - Alloimmune thrombocytopenia
| תרומבוציטופניה אלואימונית | ||
|---|---|---|
| Alloimmune thrombocytopenia | ||
| יוצר הערך | דר' מאור ממן | |
לערכים נוספים הקשורים לנושא זה, ראו את דפי הפירושים: – אלואימוניזציה, טרומבוציטופניה אלואימונית
קיימים מס' גורמים לתרומבוציטופניה עוברית כולל הפרעות חיסוניות, תרופות, זיהומים ותסמונות מולדות. מצב הנקרא תרומבוציטופניה אלואימונית של הילוד (NAIT, Neonatal Alloimmune Thrombocytopenia) יתרחש רק ב- 5-10% מההרות שבסיכון. 80% מהמקרים נגרמים מאלואימוניזציה שקשורה ל-HPA-1a (Human Platelet Antigen 1a). התרומבוציטופניה העוברית קשה מאוד ומטרת הטיפול היא למנוע דימום תוך מוחי (ICH, Intracranial hemorrhage) . האבחנה המעבדתית מבוססת על הוכחת הימצאות האנגד (Antigen), נגדו פיתחה האם נוגדנים, אצל האב. הטיפול בהיריון מבוסס על אימונוגלובולינים תוך-ורידית (IVIG, Intravenous Immunoglobulin) ואם צריך, עירוי תוך רחמי של טסיות שטופות מהאם.
אפידמיולוגיה
1 ל- 50 הריונות נמצאים בסיכון. אך השכיחות של תרומבוציטופניה אלואימונית 1/1,000-1/5,000 הריונות. כלומר, דימום מהעובר לאם (FMH, Fetomaternal Hemorrhage) בכמות שתספיק לגרות תגובה חיסונית יתרחש רק ב-5-10% מההרות שבסיכון.
אטיולוגיה
קיימים מס' גורמים לתרומבוציטופניה עוברית כולל הפרעות חיסוניות, תרופות, זיהומים ותסמונות מולדות. למשל, הידרופס מפרוו-וירוס (Parvovirus) קשור לתרומבוציטופניה קשה בשליש מהמקרים. אין קשר בין קדם-רעלת היריון או רעלת היריון ותרומבוציטופניה עוברית.
- תרומבוציטופניה חיסונית
אימונוגלובולינים G (IgG, Immunoglobulin G) כנגד הטסיות עוברים מהאם לעובר וגורמים לתרומבוציטופניה עוברית.
- תרומבוציטופניה אלואימונית
IgG כנגד טסיות עוברים דרך השליה מהאם לעובר. הטסיות העובריות המצופות נוגדנים נהרסות במערכת הרטיקולואנדותליאלית (Reticulo-endothelial) והתוצאה תרומבוציטופניה עוברית. הנוגדנים יכולים גם לעכב יצור טסיות חדשות. המצב דומה לאלואימוניזציה על רקע אי התאמת RH.
זוהו כ-15 אנגדים שיכולים לגרום לריגוש. השכיח ביותר נקרא HPA-1a, שנקרא בעבר PLA1 (Phospholipase A1), הנמצא ב-98% מהאוכלוסייה ומשאיר את התוצאות הקשות ביותר בהשוואה לאנגדים האחרים. 80% מהמקרים נגרמים מאלואימוניזציה שקשורה ל-HPA-1a, היתר קשורים ל: HPA-1b ,HPA-5b ו-HPA-3a.
אלואימוניזציה עם HPA-1a קשורה לנוכחות HLADRw52a (הנמצא ב-30% מהאנשים בבריטניה). לאם הנגועה אין את הנוגדנים והיא מפתחת אותם לאחר חשיפה לאנגד על טסיות העובר.
קליניקה
בתרומבוציטופניה חיסונית לרוב התרומבוציטופניה קלה וקשורה לתרומבוציטופניה חיסונית אמהית (כמו ארגמנת תרומבוציטופנית חיסונית). רמות הטסיות בילוד יורדות משמעותית 48-72 שעות אחרי הלידה. טיפול בקורטיקוסטרואידים מעלה את רמת הטסיות באם אך ללא השפעה על טסיות העובר. לרוב, רמות הטסיות בעובר מספיקות לאפשר לידה נרתיקית ללא סיכון יתר לדימום במהלך הלידה בעובר.
תרומבוציטופניה אלואימונית של הילוד נבדלת מטרומבופציטופניה חיסונית בכמה מובנים:
- קשור באיזואימוניזציה של האם נגד טסיות עובריות בדומה ל-RH. לפיכך, רמת הטסיות אצל האם תקינה והחשד יעלה רק אחרי שייוולד ילד עם תרומבוציטופניה.
- התרומבוציטופניה העוברית קשה מאוד, גם בילד הראשון שנפגע, ומתפתחת לרוב לפני השליש השלישי. חומרת התרומבוציטופניה אינה קשורה לכייל הנוגדנים. דימום תוך מוחי מופיע ב-10-20% מהמקרים הכי חמורים. ב-75% ממקרים אלו נאבחן דימום תוך מוחי בעובר עוד לפני הלידה, בחלק מהמקרים אף לפני שבוע 20.
- המצב חוזר ב-70-90% מההריונות הבאים, לרוב בחומרה קשה יותר ומוקדם יותר בהיריון. במחצית מהמקרים הללו שיעברו דגימת דם עוברי (Cordocentesis) נמצא ספירת טסיות נמוכה מ-mL/20,000.
בסדרה של 107 עוברים עם תרומבוציטופניה אלואימונית, שעברו דגימת דם עוברי לפני טיפול קדם-לידה, ל-50% הייתה ספירת טסיות נמוכה מ- 20,000 כולל אלה שנדגמו לפני שבוע 24. 97 מקרים היו כנגד HPA1 ולהם הייתה התרומבוציטופניה הקשה יותר. במספר מקרים רמת הטסיות לא הייתה נמוכה מספיק כדי להצדיק טיפול ובמהלך המעקב נצפתה ירידה של 10,000 טסיות בשבוע. דימום תוך מוחי אצל אח קודם היה הגורם המנבא העיקרי להתפתחות תרומבוציטופניה חמורה (ולא עד כמה נמוכה הייתה רמת הטסיות בהיריון הקודם).
אבחנה
האבחנה תתרחש באישה עם טסיות תקינות, ללא הפרעה חיסונית, היולדת ילוד עם תרומבוציטופניה קשה (מתחת ל-50,000) או דימום תוך מוחי בלתי מוסברים. בסדרות האחרונות נמצא כי ב-1/3 מהילודים עם הוכחה מעבדתית לתרומבוציטופניה אלואימונית בילוד נמצאו מצבים רפואיים אחרים שיכולים להסביר את התרומבוציטופניה.
האבחנה המעבדתית מבוססת על הוכחת הימצאות האנגד, נגדו פיתחה האם נוגדנים, אצל האב. בתרחיש הנפוץ, לאם יהיה האנטיגן HPA 1b/1b והאב יהיה שווה אללים (Homozygote) HPA 1a/1a או שונה אללים (Heterozygote) 1a/1b. 75% מהגברים הם HPA שווי-אללים, כך שכל הילודים שלהם יהיו שוני אללים HPA 1a/1b. עם זאת, חייבים לקבוע את מערך הגנים העוברי ועדיף לעשות זאת באמצעות דיקור מי שפיר ולא סיסי שליה לאור הסיכון שבדיקת סיסי שליה תגרום לריגוש אימהי.
לאור האפשרות, שנוצר ריגוש נגד אחד האנגדים הנדירים, יש לבצע בדיקה של הצמתת הנסיוב האימהי עם הטסיות מהאב (אם אין אבא זמין, ניתן לקחת דגימת דם מהעובר או מאח קודם שחלה). רוב האנגדים נמצאים על הגליקופרוטאין GPIIb/IIIa.
בדיקת MACE (Modified Antigen Capture Elisa) - הדם האימהי עובר הדגרה עם טסיות עם אנגדים ידועים או טסיות שנשטפו מדגימה אבהית ובהמשך מעבירים את הטסיות עם הנוגדנים דרך עמודה, המכילה נוגדנים כנגד הגליקופרוטאינים. אח"כ מבצעים בוחן אנזימי-חיסוני (ELISA, Enzyme-Linked Immunosorbent Assay) רגיל לזהות את הנוגדנים המסויימים.
טיפול
מסרת הטיפול היא למנוע דימום תוך מוחי. לאחר הלידה כמות הנוגדנים בילוד יורדת עצמונית ללא טיפול. הטיפול בהיריון מבוסס על IVIG ואם צריך, עירוי תוך רחמי של טסיות שטופות מהאם. התרומבוציטופניה הקשה בהריונות הבאים מהווה בעיה בביצוע דיקור חבל הטבור לעירוי טסיות (מחשש לדימום) ובשנים האחרונות מנסים להימנע ככל שניתן מדיקור חבל הטבור, כדי להימנע מדימום במידה ויש תרומבוציטופניה.
טיפול תרופתי
מתן IVIG לאם במינון של 1 גר'/ק"ג/שבוע מביא לרמת נוגדנים עוברית, שתספיק למנוע דימום תוך מוחי. עלות הטיפול 40-50$ לגרם, אך חושב כמשתלם כלכלית. שיעור התגובה בספרות 30-85%. מנגנון הפעולה של ה-IVIG לא ברור לגמרי. יתכן ו-
- IVIG מורידים את רמת הנוגדנים נגד הטסיות בדם האם.
- IVIG חוסמים את הקולטן ל-Fc (Fragment Crystalline) בשליה ומונעים מעבר של הנוגדנים לעובר.
- יתכן ובעובר IVIG חוסמים את הקולטן ל-Fc במקרופגים (Macrophage) ומונעים הרס של הטסיות.
בנשים שלא מגיבות ל-IVIG נותנים גם Prednisone כטיפול הצלה (Salvage therapy). בניסוי מבוקר עם הקצאה אקראית עם 55 נשים עם תרומבוציטופניה אלואימונית של הילוד, עם 70% תגובה טובה ל-IVIG, הוספת 1.5 מג' ליום של Dexamethasone לא שיפרה את התוצאות. אבל, נשים שלא הגיבו ל-IVIG, הוספת 60 מ"ג של Prednisone ביום העלתה את שיעור ההצלחה (כלומר הגעה לרמת טסיות שמאפשרת לידה נרתיקית) ל-80%. רמת הטסיות הממוצעת הוכפלה לאחר 4 שבועות טיפול ואף עובר לא פיתח דימום תוך-מוחי. כאשר רמת הטסיות ההתחלתית הייתה גבוהה מ-20,000, שיעור התגובה היה 93.5% לעומת 43.5% בלבד כשהרמה ההתחלתית נמוכה מ-20,000.
בהמשך בוצעו מחקרים עם הקצאה אקראית נוספים, שהשוו IVIG עם Prednisone (1 מ"ג לק"ג) לעומת IVIG לבד בנשים, שבהיריון הקודם הייתה תרומבוציטופניה גבוהה מ-20,000 או שנמצא דימום תוך מוחי בתקופה לאחר הלידה (ולא ברחם). בשתי הקבוצות רמת הטסיות עלתה, יותר בקבוצה עם הטיפול המשולב. בקבוצת הנשים עם טרובוציטופניה אלואימונית בהיריון קודם ללא דימום תוך מוחי ועם רמת טסיות מעל 20,000 בהיריון הקודם בדקו טיפול ב-IVIG מול Prednisone (0.5 מ"ג/ק"ג). לא נמצא הבדל בין הקבוצות.
עירוי טסיות לעובר
בעבר עירוי טסיות לעובר היה בשימוש נרחב יותר בתרומבוציטופניה אלואימונית של הילוד. תוארו מס' נוהלי טיפול, שכולם התבססו על עירויים חוזרים לאור זמן מחצית חיים קצר של הטסיות. כאשר אוספים את הנתונים לגבי 139 דיווחים על עירויי טסיות, שיעור אבדן היריון עומד על 1.3% לכל התערבות ו-5.5% להיריון.
Overton המליץ שכאשר מנהלים את ההיריון באמצעות עירויי טסיות חוזרים, יש לתת עירוי פעם בשבוע וליילד בשבוע 32, 24 שעות לאחר העירוי האחרון. התחלואה והתמותה הגבוהים הביאו מרכזים להשתמש בעירויי טסיות רק לאחר כשלון טיפול תרופתי.
דיקור חבל טבור
נשאלת השאלה האם לבצע דיקור חבל טבור לקביעת רמת הטסיות, שכן רמה נמוכה מ-20,000 בשבוע צעיר מ-20 מנבאת תגובה לא טובה לטיפול תרופתי. דיקור חבל הטבור כשהעובר טרומבוציטופני עלול לגרום לאקסנגוינציה (Exsanguination). ברקוביץ' ממליץ על טיפול פרטני, תוך התבססות על המידע החשוב מההיריון הקודם, האם התפתח או לא התפתח דימום תוך מוחי בילוד.
הלידה
ברקוביץ' וחב' ממליצים על ניתוח קיסרי לכולם אלא אם ידועה רמת הטסיות, או שבטוחים שהיא מעל 50,000. לא ברור מה רמת הטסיות הנדרשת בדגימה בשבוע 32, שתבטיח רמה מעל 50,000 בזמן הלידה שתתרחש 4-6 שבועות אח"כ. יש המאפשרים לידה נרתיקית במידה והאישה טופלה ב-IVIG וכשהילוד הקודם לא פיתח דימום תוך מוחי.
נוהל טיפול
מחקר גדול עם הקצאה אקראית בודק את אופן הטיפול בתרומבוציטופניה אלואימונית בילוד ב-3 קבוצות:
- קבוצה בסיכון מאוד גבוה: מוגדרות נשים עם עובר קודם שפיתח דימום תוך מוחי ברחם לפני שבוע 28. הן מטופלות ב-IVIG 2 מ"ג/קג' ביום החל משבוע 12.
- קבוצה בסיכון גבוה: מוגדרות נשים עם עובר קודם שפיתח דימום תוך מוחי ברחם אחרי שבוע 28. הן מחולקות אקראית לטיפול ב-IVIG 1 או 2 מ"ג/קג' ביום החל משבוע 12. בשבוע 20-24 מבצעים דיקור חבל טבור ואם רמת הטסיות נמוכה מ-30,000 מעלים את רמת ה-IVIG ל-2 מ"ג/קג' ביום בקבוצה הראשונה, או שמוסיפים Prednisone 1 מ"ג/קג' ביום לקבוצה השניה.
- קבוצה בסיכון רגיל: מוגדרות נשים ללא עובר קודם שפיתח דימום תוך מוחי ברחם. הן מחולקות אקראית לטיפול ב-IVIG 1 מ"ג/קג' ביום בתוספת Prednisone 0.5 מ"ג/קג' או IVIG 2 מ"ג/קג' ביום החל משבוע 20. דיקור חבל הטבור בקבוצה זאת יבוצע בשבוע 32, ואם רמת הטסיות נמוכה מ-30,000 מעלים את רמת ה-IVIG ל-2 מ"ג/קג' ביום בתוספת Prednisone 1 מ"ג/קג' ביום.
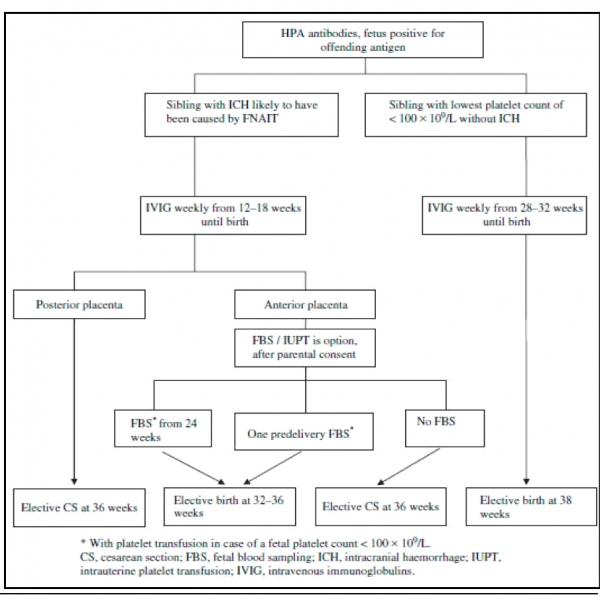
אחת ההצעות לניהול - בתרשים הבא:
כאשר יש היריון בסיכון לתרומבוציטופניה אלואימונית :
השלב הראשון: קביעת מערך הגנים האבהי:
- שווה אללים(1 a/1 a) - העובר בסיכון ודאי
- שונה אללים לאנגד (1a/1b)- יש סיכוי של 50% שהעובר יהיה שלילי לאנגד ולכן יש לבצע דיקור מי שפיר לקביעת מערך הגנים העוברי
השלב השני: קביעת מערך הגנים העוברי:
- שווה אללים (1a/1a) - לא יתכן מאחר והאם היא (1b/1b)
- שווה אללים (1 b/1 b) - העובר אינו בסיכון כלל, אין צורך במעקב
- שונה אללים לאנגד (1a/1b)- העובר בסיכון ודאי ועובר לשלב הבא
השלב השלישי: דגימת דם עוברי בשבוע 20-24 לספירת טסיות.
- ספירה תקינה (או אם האישה מסרבת דיקור ו/או טיפול)- מנוחה בבית, המנעות מחבלה, המנעות מחבלה בטנית ככל הניתן
- פחות מ-100,000 טסיות- מתחילים טיפול עם IVIG שבועי
יש המציעים, דיקור נוסף כעבור 6 שבועות, ללא קשר לרמת הטסיות ההתחלתית בדיקור הקודם:
- הופעת תרומבוציטופניה חדשה- IVIG
- תגובה טובה לטיפול- ממשיכים IVIG
- תגובה לא מספקת לטיפול- מוסיפים לטיפול Prednisone 60 מ"ג ליום
- לקראת הלידה
- במידה וצפויה לידה נרתיקית עושים דיקור שלישי בשבוע 37:
- אם הספירה מעל K 50 השראת לידה
- אם מתחת ל-50 עירוי טסיות לוריד הטבור, בדיקת רמת הטסיות לאחר העירוי ואז השראת לידה
- אם מתוכנן ניתוח קיסרי - לא מבצעים כלל את הדיקור השלישי
פרוגנוזה
דגלים אדומים
ביבליוגרפיה
קישורים חיצוניים
ראו גם
- לנושא הקודם: גישה להידרופס עוברי - Evaluation of hydrops fetalis
- לנושא הבא: חמצת קטוטית סוכרתית במהלך היריון - Diabetic ketoacidosis during pregnancy
המידע שבדף זה נכתב על ידי ד"ר מאור ממן, מרכז רפואי רבין, בילינסון-השרון


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק