חידושים בטיפול בלוקמיה מיאלואידית חריפה - Acute myeloid leukemia - new treatments
הופניתם מהדף לוקמיה מיאלואידית חריפה - טיפול ב-Venetoclax לדף הנוכחי.
| חידושים בטיפול בלוקמיה מיאלואידית חריפה | ||
|---|---|---|
| Acute Myeloid Leukemia | ||

| ||
Bone marrow aspirate showing acute myeloid leukemia, arrows indicate Auer rods
| ||
| שמות נוספים | AML, Acute Myelogenous Leukemia | |
| ICD-10 | Chapter C 92.0 | |
| ICD-9 | 205.0 | |
| MeSH | D015470 | |
| יוצר הערך | ד"ר רון רם וד"ר אריה אפל | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – לוקמיה מיאלואידית
הקדמה
לוקמיה מיאלואידית חריפה (Acute Myeloid Leukemia ,AML) היא הלוקמיה החדה השכיחה ביותר במבוגרים (80 אחוזים ממקרי הלוקמיה החדה בקבוצת הגיל הזו), אך מהווה רק אחוז אחד מכלל מקרי הסרטן.
השכיחות של AML באוכלוסייה הכללית היא כ-3 עד 5 מקרים לכל 100,000 איש, והשכיחות של מחלה זו עולה עם הגיל. הגיל החציוני באבחנה של לוקמיה זו הוא 68 שנים.
הטיפול ב-AML כולל שלב של השראת הפוגה (Induction) הכולל מתן משלבים שונים של תרופות כימותרפיות, ושלב מיצוק (Consolidation) הכולל מתן כימותרפיה או השתלת מח עצם אלוגנאית (Allogeneic stem cell transplantation).
פרוטוקול האינדוקציה המקובל כולל שילוב של Anthracyclines, ו-Cytarabine. הפרוטוקול הקלאסי הוא "7+3" (Daunorubicin למשך שלושה ימים, ו-Cytarabine למשך 7 ימים) פורסם בשנת 1973, ומאז ניסיונות רבים לשפר טיפול זה לא צלחו.
טיפול אינטנסיבי זה הגורם לדיכוי ממושך של מח העצם, דבר המעלה בין השאר את הסיכוי לסיבוכים זיהומיים משמעותיים, בנוסף לתופעות הלוואי הלא המטולוגיות (פגיעה בתפקוד הלב, הפרעות בתפקוד הכבד והכליות) אינו מתאים לחולים מבוגרים או לחולים עם מחלות רקע משמעותיות, ולכן, אחוז גבוה מהחולים אינם יכולים לקבל טיפול זה.
בעבר, לחולים אלה לא היו אפשרויות טיפול רבות. אפשרות אחת לטיפול בחולים אלו היא מתן Cytarabine במינון נמוך (LDAC, Low-Dose Cytarabine), אך אחוזי התגובה לטיפול זה היו נמוכים ולא נמשכו לזמן רב. מתן טיפול בהיפומתילציה HMA (Hypomethylating Agents) Azacitidine (Vidaza) או Decitabine (Dacogen)] הוביל לאחוזי תגובה מעט יותר גבוהים, ולזמן הפוגה ממושך יותר (כ-8 חודשים).
ההתקדמות בהבנת הביולוגיה של הלוקמיה, הגילוי של הפרעות גנטיות חדשות וההבנה של חשיבותן בהתפתחות הלוקמיה ו/או לחזרתה, הוביל לפיתוחן של תרופות חדשות, ולאחר 40 שנים של עמידה במקום, אושרו תשע תרופות חדשות לטיפול ב-AML.
אבחון
תרופות מאושרות
FMS-like tyrosine kinase 3 (FLT-3)
הגן (Gene) ל-FLT3 (FMS-like tyrosine kinase) מקודד Tyrosine kinase receptor הקשור לשגשוג של התא.
מוטציות (Mutations) ב-FLT3 הן המוטציות השכיחות בחולי AML, ונראות ב-25 אחוזים עד 30 אחוזים מהחולים עם אבחנה חדשה. שכיחות המוטציה יורדת עם הגיל.
מוטציות ב-FLT3 גורמות לשפעול בלתי פוסק של הקולטן, דבר המוביל לגדילה בלתי מבוקרת של התא הלוקמי.
מרבית המוטציות קשורות בשכפול של ה-Juxtamembrane region (Internal Tandem Duplications ,ITD), ומקצתם כ-TKD (Point mutation ב-Tyrosine kinase domain).
אחוזי התגובה לטיפול ב-AML עם מוטציה ל-FLT3-ITD דומים לחולים ללא המוטציה, אך לחולים אלו סיכוי גבוה יותר להישנות, וקשורות בפרוגנוזה (Prognosis) גרועה יותר.
מוטציות ב-FLT3, בעיקר ב-ITD קשורות עם מחלה היפרפרוליפרטיבית (Hyperproliferative), ולרוב החולים מתייצגים עם Leukocytosis ואחוז בלסטים גבוה בדם הפריפרי.
המשמעות הפרוגנוסטית של מוטציות ב FLT3 בחולים עם AML, קשורות בסוג המוטציה (ITD מול TKD), עומס אללי (Allelic ratio), ובמוטציות נוספות [בעיקר NPM1 (Nucleophosmin)].
מוטציות ב-ITD קשורות בפרוגנוזה רעה. בחולים עם יחס אללי הגבוה מ-0.51 הפרוגנוזה פחות טובה, לעומת החולים עם יחס אללי הנמוך מ-0.5. חולים עם מוטציה ב-FLT3 ויחס אללי נמוך, בנוכחות מוטציה ב-NPM1 מסווגים בקבוצת הסיכון הטובה על פי ה-2017 ELN risk group stratification, בעוד החולים עם מוטציה ב-FLT3 ויחס אללי גבוה, בנוכחות מוטציה ב-NPM1 מסווגים בקבוצת הסיכון הבינונית. החולים עם יחס אללי גבוה, וללא מוטציה ב-NPM1 מסווגים בקבוצת הסיכון הגרועה.
הפרוגנוזה של המוטציה ב-TKD פחות ברורה.
עם הגילוי וההבנה בחשיבות מוטציות ב-FLT3 בהתפתחות AML, נעשו ניסיונות רבים לפיתוח מעכבים של רצפטור זה.
Midostaurin (Rydapt)
Midostaurin (Rydapt) הוא מעכב פומי, רב-מטרתי (Multitargeted), הפועל כנגד FLT3-ITD, FLT3-TKD, וקינאזות נוספות. תרופה זו פותחה בתחילה לטיפול בגידולים סולידיים. בעבודות פרה-קליניות נראתה פעילות סינרגיסטית בשילוב של Midostaurin עם כימותרפיה.
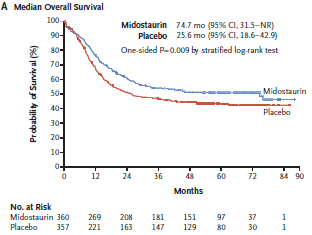
באפריל 2017 פורסמו התוצאות של הפאזה השלישית של מחקר ה-RATIFY, מחקר פרוספקטיבי, רב מרכזי גדול שבדק את היעילות של Midostaurin בשילוב כימותרפיה אינטנסיבית בהשוואה לכימותרפיה אינטנסיבית ו-Placebo ב-717 חולי AML מתחת לגיל 60 עם מוטציה ב FLT3.
360 חולים טופלו במשלב עם Midostaurin, ו-357 חולים טופלו ללא Midostaurin. לא היה הבדל מבחינת מאפייני החולים והמחלה בין הקבוצות השונות.
Midostaurin ניתן במינון של 50 מ"ג (מיליגרמים) פעמיים ביום בימים 8 עד 21 במהלך האינדוקציה שכללה Daunorubicin במינון 60 מ"ג למ"ר (מטר רבוע), ו-Cytarabine. בהמשך בימים 8 עד 21 של כל מחזור קונסולידציה (Consolidation).
חולים שלא התקדמו להשתלה אלוגנאית (Allogeneic), יכלו להמשיך טיפול אחזקה עם 50 מ"ג Midostaurin פעמיים ביום, ללא הפסקה, ולמשך 12 מחזורי טיפול. אומנם לא נראה הבדל משמעותי בין החולים שקיבלו את המשלב עם Midostaurin לאלו שקיבלו כימותרפיה ופלצבו מבחינת אחוזי התגובה- 58.9 אחוזים מול 53.5 אחוזים (p=0.15), אך משך ההישרדות הכללית (OS, Overall Survival) וזמן ההישרדות ללא אירוע (Event Free Survival ,EFS) היו ארוכים יותר בחולים שטופלו ב-Midostaurin, עם mOS (Median OS) של 74.7 חודשים מול 25.6 חודשים, ו-mEFS (Median EFS) של 8.2 מול 3.0 חודשים, וזאת ללא קשר לסוג המוטציה, לעומס האללי, ואם החולה עבר או לא עבר בהמשך השתלת מח עצם אלוגנאית.
היתרון בהישרדות התבטא בהפחתה של 22 אחוזים בסיכוי לתמותה בחולים שקיבלו את המשלב עם Midostaurin. ה-OS של 4 שנים בחולים שטופלו במשלב עם Midostaurin היה 51.4 אחוזים מול 44.2 אחוזים בחולים שלא קיבלו Midostaurin.
התפקיד של Midostaurin בשלב האחזקה פחות ברור, היות שבמחקר לא הייתה רנדומיזציה בין חולים המקבלים טיפול אחזקה ב-Midostaurin לחולים שלא מקבלים.
תופעות הלוואי היו דומות בין הקבוצות, כאשר הייתה שכיחות גבוהה יותר של אנמיה ופריחה בדרגה 3–5 בחולים שטופלו במשלב עם Midostaurin. בקבוצת חולים זו ניתן גם היה לראות שכיחות גבוהה יותר של הארכת מקטע QT (בתרשים האקג).
לא היה הבדל מבחינת זמן התאוששות הנויטרופילים (Neutrophils) או הטסיות בין הקבוצות השונות.
באפריל 2017, ניתן אישור על ידי ה-FDA (Food and Drug Administration) לטיפול ב-Midostaurin, ומאז תרופה זו בשילוב כימותרפיה אינטנסיבית, נחשבת לטיפול הסטנדרטי המקובל בחולים צעירים עם אבחנה חדשה של AML ומוטציה ב FLT3-ITD או FLT3-TKD.
Gilteritinib (Xospota)
Gilteritinib (Xospota) הוא מעכב פומי, פוטנטי (Potent) של FLT3, הפעיל כנגד FLT3-ITD, FLT3-TKD, וגם עם יכולת עיכוב של AXL, שהוא Tyrosine Kinase, הקשור לאחד ממנגנוני העמידות של FLT3. תרופה זו אינה פעילה כנגד c-KIT, מה שמוביל לדיכוי קל יותר של השורה הלבנה.
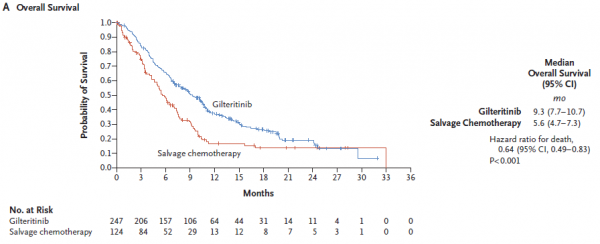
במחקר ה-ADMIRAL, פאזה III, נבדק מתן Gilteritinib מול טיפול כימותרפי ב-371 חולי AML עם מחלה עמידה או נשנית, החיוביים למוטציה ב-FLT3. Gilteritinib, ניתן כתרופה בודדת במינון של 120 מ"ג פעם ביום.
אחוזי התגובה לטיפול ב-Gilteritinib היו גבוהים יותר מהקבוצה שקיבלה טיפול כימותרפי 34 אחוזים מול 15.3 אחוזים, מה שהוביל להבדל משמעותי סטטיסטי בהישרדות החולים עם mOS של 9.3 חודשים מול 5.6, ו-p<0.001.
יותר חולים שטופלו ב-Gilteritinib גם התקדמו להשתלת מח עצם אלוגנאית (25.3 אחוזים מול 15.3 אחוזים).
בין תופעות הלוואי הלא המטולוגיות ניתן לראות הפרעה בטרנסאמינזות (Transaminases), כאבי ראש ובצקות פריפריות. תמותה מוקדמת (תוך 30 ימים) בקבוצת החולים שטופלה ב-Gilteritinib הייתה 2 אחוזים מול 7.7 אחוזים בקבוצה שטופלה בכימותרפיה.
בנובמבר 2018, Gilteritinib קיבלה אישור של ה-FDA למתן לחולים עם AML נשנית או עמידה.
ישנן עבודות נוספות הבודקות את יעילות מתן Gilteritinib בשילוב כימותרפיה כקו טיפול ראשון, וכן עבודות הבודקות את מתן Giteritinib לאחר השתלת מח עצם אלוגנאית.
Isocitrate dehydrogenase 1 and 2
Isocitrate dehydrogenase 1/2 הם אנזימים המשתתפים במעגל חומצה ציטרית (Citric acid cycle), ותפקידם, בנסיבות פיזיולוגיות רגילות הוא לפרק iso-citrate ל-a-ketoglutarate.
מוטציה ב-IDH1 או IDH2 מובילה להפיכה של iso-citrate ל 2-hydroxyglutarate (2-HG). הצטברות של 2-HG מובילה להיפרמטליציה (Hypermethylation) ולעצירה ב-Differentiation.
מוטציות ב-IDH1 או IDH2 מתרחשות ב-15 עד 20 אחוזים מחולי AML באבחנה, כאשר שכיחותן עולה עם הגיל. משמעותן הפרוגנוסטית אינה ברורה.
Ivosidenib (Tibsovo)
Ivosidenib (Tibsovo) הוא מעכב פומי ספציפי של IDH1. בעבודה פאזה ראשונה, נבדקו 179 חולים עם IDH1 positive AML שמחלתם הייתה עמידה או שנשנתה. חולים אלו טופלו ב 500 מ"ג של Ivosidenib פעם ביום עד להתקדמות, מוות, תופעות לוואי קשות או התקדמות להשתלת מח עצם אלוגנאית.
אחוז התגובה [הפוגה מלאה + הפוגה מלאה ללא התאוששות ספירות הדם (CR/CRi)] היה 30.4 אחוזים [21 אחוזים מהחולים שהגיבו, השיגו שארית מחלה מזערית (Minimal Residual Disease ,MRD) שלילי] עם משך תגובה חציוני של 8.2 חודשים. הזמן החציוני להשגת הפוגה מלאה היה 2.8 חודשים (טווח 0.9 חודשים עד 8.3 חודשים), כך שבניגוד לטיפולים הכימותרפיים, הטיפול בחולים אלו מצריך סבלנות, היות שניתן לראות תגובות גם לאחר מספר מחזורי טיפול.
תחת הטיפול, 35 אחוזים מהחולים הפסיקו להיות תלויים בעירויים (Transfusion Independent ,TI).
עם מעקב חציוני של 14.8 חודשים, ה-mOS של החולים היה 8.8 חודשים.
תופעות הלוואי העיקריות כללו: שלשולים (30 אחוזים), חום נויטרופני (28.5 אחוזים), הארכת מקטע QTc (24.6 אחוזים, ו-7.8 אחוזים דרגה 3), IDH Differentiation Syndrome (DS) ב-10.6 אחוזים , ו-3.9 אחוזים דרגה 3.
ביולי 2018 טיפול זו אושר על ידי ה FDA לחולים מבוגרים עם הישנות IDH1 positive AML.
Ivosidenib כטיפול בודד במינון של 500 מ"ג ליום, נבדק גם בחולים עם אבחנה חדשה של AML, שאינם יכולים לעמוד בטיפול כימותרפי אינטנסיבי. התוצאות של 34 חולים ראשונים דווחו, הגיל החציוני של החולים היה 76.5 שנים, כאשר 56 אחוזים מהחולים היו מעל גיל 75, כמעט 50 אחוזים מהחולים טופלו בעבר ב-HMA ו-76 אחוזים מהמקרים היו AML שיניוני (Secondary AML/sAML).
אחוז התגובה (CR+CRi) היה 42.4 אחוזים , עם זמן חציוני של תגובה שלא הושג. הזמן החציוני להשגת הפוגה היה 2.8 חודשים (טווח 1.9 עד 12.9 חודשים). התגובות נראו בכל תתי הקבוצות של החולים.
לאחר מעקב חציוני של 23.5 חודשים, ה mOS היה 12.6 חודשים, כאשר mOS המוערך לאחר 12 חודשים היה 51.1 אחוזים .
תופעות הלוואי העיקריות היו שלשולים, עייפות, בחילות וחוסר תיאבון. DS התפתח ב 18 אחוזים מהחולים, עם דרגה 3 -6 אחוזים בלבד.
בפברואר 2019, ה-FDA אישר מתן תרופה זו לחולים עם אבחנה חדשה של IDH1 positive AML.
Enasidenib (Idhifa)
Enasidenib (Idhifa) הוא מעכב פומי ספציפי של IDH2.
תרופה זו נבדקה בקבוצה גדולה של חולי AML שמחלתם עמידה או שנשנתה. הטיפול ניתן במינון של 100 מ"ג פעם ביום, במחזורים של 28 יום.
אחוז התגובה הכללי (CR/CRi/CRp/MLFS/PR) היה 38.8 אחוזים , מתוכם הפוגה מלאה (CR) נראתה ב 19.6 אחוזים. לא היה הבדל מבחינת אחוזי התגובה בין המוטציות השונות (IDH2-R140 או IDH2-R172), בין החולים עם מחלה עמידה או חולים שמחלם נשנתה.
נראה קשר ברור בין הפחתת רמת 2-HG והסיכוי להשיג הפוגה בחולים עם מוטציה ב IDH2 R-172.
משך התגובה החציוני היה 8.8 חודשים, כאשר בניגוד לטיפול כימותרפי, הזמן להשגת תגובה בחולים אלה היה ארוך יותר-3.7 חודשים (טווח 0.6 עד 14.7 חודשים), כך שיש להמתין מספר חודשים לפני החלטה על כישלון הטיפול.
לאחר מעקב חציוני של 7.8 חודשים, ה-mOS המוערך היה 8.8 חודשים, כאשר אצל החולים שהשיגו הפוגה מלאה ה-mOS המוערך היה 22.9 חודשים. ה-mOS המוערך בחולים שעברו השתלת מח עצם אלוגנאית (10 אחוזים ) היה 23.6 חודשים.
כ 40 אחוזים מהחולים השיגן אי תלות במוצרי דם.
סך הכל הטיפול היה סביל, כאשר מרבית תופעות הלוואי המשמעותיות (דרגה 3–4) היו Hyperbilirubinemia (10 אחוזים), טרומבוציטופניה (6.5 אחוזים ) ו-DS (6.5 אחוזים).
השכיחות של DS הייתה נמוכה יותר משכיחותה כתוצאה מטיפול ב-APL (Acute Promyelocytic Leukemia) על ידי ATRA (All-Trans Retinoic Acid).
התסמינים המופיעים עם תסמונת זו דומים לאלו המופיעים לאחר טיפול ב-ATRA, ומתבטאים בעלייה מהירה בספירת הדם הלבנה, הופעת תסנינים ריאתיים, ובמקרים קיצוניים לקוצר נשימה, אי ספיקה נשימתית, וירידת לחץ דם. הטיפול כולל מתן סטרואידים, טיפול תומך ובעת הצורך הפסקת הטיפול. באנליזה מאוחרת יותר של תסמונת זו הודגם כי לחולים בהם אחוז הבלסטים (Blasts) היה מעל 20 אחוזים, או שקיבלו מספר קטן יותר של טיפולים טרם מתן תרופה זו, היה סיכון מוגבר לפתח IDH DS.
על בסיס עבודה זו, טיפול זה אושר באוגוסט 2017, בחולים עם מחלה עמידה או נשנית.
התפרסמו התוצאות הראשונות של פאזה ראשונה בה נבדקו Enasidenib, ו-Ivosidenib בשילוב כימותרפיה אינטנסיבית בחולים עם אבחנה חדשה של AML.
60 חולים טופלו במשלב של Ivosidenib וכימותרפיה, ו-93 חולים טופלו במשלב של Enasidenib וכימותרפיה.
אחוזי התגובה (Complete Response ,CR) בחולים שטופלו ב-Ivosidenib 500 מ"ג ליום וכימותרפיה היה 55 אחוזים, ו-47 אחוזים בחולים שטופלו ב-Enasidenib 100 מ"ג ביום וכימותרפיה. אחוז התגובה הכללי (CR/CRi/CRp) היה 72 אחוזים ו-63 אחוזים בהתאמה.
MRD שלילי הושג ב-80 אחוזים ו-63 אחוזים מהחולים שטופלו ב-Ivosidenib ו-Enasidenib בהתאמה.
הפרופיל הבטיחותי של המשלבים השונים היה דומה לזה של הטיפול בכימותרפיה בלבד.
שכיחות IDH DS הייתה נמוכה (3.3 אחוזים ו-2.2 אחוזים בחולים שטופלו במשלבים עם Ivosidenib ו-Enasidenib בהתאמה), כצפוי בחולים המטופלים בכימותרפיה בנוסף למעכבי IDH. השכיחות של הארכת מקטע QTc בחולים שטופלו בשילוב Ivosidenib הייתה דומה לשכיחות בחולים שטופלו בתרופה זו כמונותרפיה, לעומת זאת עלייה בבילירובין נמצאה בשכיחות מוגברת בחולים שטופלו ב-Enasidenib.
CPX-351 (Vyxeos)
Vyxeos היא פורמולה ליפוזומלית (Liposomal Formula) הכוללת שילוב של Daunorubicin ו-Cytarabine ביחס קבוע של 5:1. פורמולה זו מאפשרת מתן תוך תאי יעיל יותר של שתי תרופות אלו, דבר המאפשר ספיגה יעילה יותר על ידי התאים הלוקמיים. בהשוואה למתן תרופות אלו באופן נפרד, היחס של שתי תרופות אלו, נשאר בדם ובמח העצם למשך יותר מ 24 שעות, ומאפשר להתגבר על חלק ממנגנוני העמידות של הלוקמיה.
עבודה פאזה II שבדקה את היעילות של CPX-351 אל מול "7+3" ב 126 חולי AML מבוגרים בין הגילאים 60 ל 75, הדגימה אחוזי תגובה גבוהים יותר בחולים שטופלו ב-CPX-351 בהשוואה ל "7+3" (66.7 אחוזים מול 51.2 אחוזים עם p=0.07), אך זה לא הוביל לשיפור ב-OS או EFS.
בתת אנליזה של מחקר זה, חולים עם AML שניוני (Seccondary AML ,sAML) השיגו אחוזי תגובה גבוהים משמעותית (57.6 אחוזים מול 31.6 אחוזים עם p=0.06) כשטופלו ב CPX-351, מה שהוביל לשיפור ב EFS (hazard ratio 0.59, p=0.08) וב-OS (HR 0.46, p=0.01).
התאוששות הנויטרופילים והטסיות הייתה איטית יותר בחולים שטופלו ב-CPX-351, בהשוואה לאלו שטופלו ב-"7+3” (36 ימים מול 32 ימים, ו 37 ימים מול 28 ימים בהתאמה). יותר זיהומים בדרגה 3–4 נצפו בקבוצת החולים שטופלה ב-CPX-351, אך נתון זה לא הוביל להבדל בתמותה משנית לזיהומים או לתמותה מוקדמת תוך 60 ימים (3.5 אחוזים מול 7.3 אחוזים , ו 4.7 אחוזים מול 14.6 אחוזים בהתאמה).
בעקבות תוצאות אלו, בוצע מחקר פאזה III שהשווה מתן CPX-351 לטיפול ב "7+3” בחולים מבוגרים עם sAML.
המחקר כלל 309 חולי sAML בגילאי 60–75, ואלו כללו חולים עם AML שהתפתחה משנית ל-MDS או CMML, חולים עם AML with MDS related changes, וחולים עם Therapy related AML.
גם בעבודה זו נראו אחוזי תגובה גבוהים יותר בחולים שטופלו ב-CPX-351 בהשוואה ל "7+3” (47.7 אחוזים מול 33.3 אחוזים p=0.016), דבר שהוביל ל EFS (2.5 חודשים מול 1.3 חודשים, עם HR של 0.74, ו-p=0.02) ו-OS ארוכים יותר (9.5 חודשים מול 5.9 חודשים, עם HR של 0.69, p=0.003). היתרון בהישרדות של החולים שטופלו ב CPX-351 לא היה קשור בגיל או בתתי הקבוצות של AML.
יותר חולים שטופלו ב-CPX-351 יכלו והתקדמו להשתלת מח עצם, וגם כאן ניתן לראות יתרון משמעותי סטטיסטי בחולים שהתקדמו להשתלה אלוגנאית לאחר טיפול ב-CPX-351 עםOS שלא הושג מול 10.2 חודשים, וסיכוי מופחת לתמותה ב-54 אחוזים בחולים שטופלו ב-CPX-351 בהשוואה לאלו שטופלו ב "7+3" (HR 0.46, p=0.046).
לא נצפתה תמותה מוקדמת מוגברת בקבוצת החולים שטופלו ב-CPX-351.
על בסיס עבודה זו, CPX-351 אושר על ידי ה-FDA באוגוסט 2017 לטיפול בחולים מבוגרים עם sAML.
Gemtozumab ozoganicin (Myelotarg)
CD33 הוא אנטיגן המצוי בדופן הבלסטים, במרבית החולים עם AML (85 אחוזים -90 אחוזים).
Gemtozumab ozogamicin (GO) הוא נוגדן אנושי, רקומביננטי כנגד CD33. נוגדן זה מחובר לרעלן ממשפחת ה-Calichemicin.
לאחר ש-GO נקשר ל-CD33, הקומפלקס של CD33/GO עובר אינטרנליזציה לתוך התא, שם הטוקסין מתפרק מהקומפלקס, נקשר לDNA התאי, ומוביל למוות תאי (Apoptosis).
בשנת 2000, GO אושר על ידי ה-FDA לטיפול בחולים מבוגרים עם הישנות ראשונה של AML החיוביים ל-CD33. האישור ניתן על בסיס תוצאות של שלושה מחקרים של זרוע בודדת, בחולים עם הישנות של AML. מינון ה-GO היה שתי מנות של 9 מ"ג למ"ר בהפרש של 14 ימים אחת מהשנייה. האישור ניתן בכפוף למחקר אישוש.
המחקר שניסה לאושש את התוצאות, היה מחקר פאזה III שבדק את היעילות של הוספת GO (במינון של 6 מ"ג למ"ר, ביום 4) לאינדוקציה. בזרוע של GO נצפתה תמותה מוגברת בזמן האינדוקציה (5.5 אחוזים מול 1.4 אחוזים ), ולא נמצא יתרון באחוזי התגובה, או בהישרדות החולים. לאור תוצאות מחקר זה, תרופה זו הורדה מהמדפים בשנת 2010.
עיקר החשש מהטיפול ב-GO הוא הרעילות הכבדית, עם התפתחות של Veno-occlusive disease (VOD), בעיקר בחולים שבהמשך עוברים השתלת מח עצם אלוגנאית.
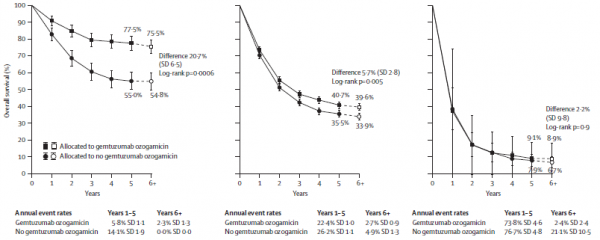
במטה-אנליזה שכללה חמישה מחקרים גדולים (עם מינוני GO של 3–6 מ"ג למ"ר) הודגם שיפור בהישרדות החולים שטופלו עם GO, וזאת אף על פי שלא היה שיפור בסיכוי להשיג הפוגה עם GO. היתרון בהישרדות יוחס להפחתה בסיכוי להישנות.
היתרון בהישרדות נצפה בעיקר בקבוצת החולים שסווגו כ-Favorable risk group, ו-Intermediate risk group, עם סיכוי מופחת לתמותה של 20.7 אחוזים ו-5.7 אחוזים בהתאמה. בחולים שסווגו כ adverse risk group לא היה יתרון במתן GO.
הסיכוי לפתח VOD ותמותה מוקדמת (לאחר 30 ו-60 ימים) היו נמוכים יותר בחולים שטופלו ב GO במינון 3 מ"ג למ"ר.
בעקבות מטה-אנליזה זו, ה-FDA חידש בספטמבר 2017 את האישור למתן GO בשילוב כימותרפיה, גם בחולים עם אבחנה חדשה של AML וגם בהישנות.
Venetoclax (Venclexta)
Venetoclax (Venclexta) - B cell lymphoma 2 (BCL-2) הוא חלבון אנטי אפופטוטי (Anti-apoptotic), שתפקידו להיקשר לחלבונים פרו-אפופטוטיים (Pro-apoptotic) בתא ולמנוע מהם חבירה לדופן המיטוכונדריה ולהפעלת קספזות (Caspases) המובילות למוות תאי (Apoptosis).
בעבודות פרה-קליניות הודגם כי ביטוי מוגבר של BCL-2 בתאי לוקמיה קשור בעמידות לטיפול כימותרפי ובפרוגנוזה גרועה יותר.
Venetoclax הוא מעכב פומי, סלקטיבי של BCL-2, דבר המוביל לשחרור חלבונים פרו-אפופטוטיים, מאפשר להם להיקשר לדופן המיטוכונדריה ולגרום למוות תאי.
Venetoclax הדגימה פעילות במספר ממאירויות המטולוגיות, בהן התאים היו תלויים ב BCL-2, בעיקר לוקמיה לימפטית כרונית (Chronic Lymphocytic Leukemia, CLL), וטיפול זה קיבל בשנת 2016 את אישור ה-FDA, לטיפול בחולי CLL.
בעבודות פרה-קליניות, הודגם כי Venetoclax משרה מוות תאי של תאי AML על ידי דיכוי BCL-2 בדגימות In vitro ו-In vivo. בנוסף הודגם כי שילוב Venetoclax עם HMA או Cytarabine יוצר סינרגיזם בין התרופות.
בעבודות ראשונות, נבדק מתן Venetoclax כטיפול בודד בחולי AML שנשנו או שמחלתם הייתה עמידה, אך טיפול זה הוביל לאחוזי תגובה של 19 אחוזים בלבד. אומנם טיפול זה היה סביל מבחינת תופעות הלוואי, אך השיג OS של 4.7 חודשים בלבד.
לאור אחוזי התגובה הנמוכים ומשך התגובה הקצר, נבדק Venetoclax בשילובים שונים.
בעבודה פאזה 1b/2, רב מרכזית נבדק השילוב של venetoclax עם מינון נמוך של Cytarabine (LDAC) ב-82 חולים מבוגרים עם אבחנה חדשה של AML, שאינם יכולים לעמוד בטיפול כימותרפי אינטנסיבי.
החולים טופלו ב-LDAC במינון של 20 מ"ג/מ"ר פעמיים ביום למשך 10 ימים, בשילוב Venetoclax במינון 600 מ"ג ליום, במחזורי טיפול של 28 יום.
לאור החשש מתסמונת הרס הגידול (Tumor Lysis Syndrome ,TLS), הטיפול החל בעלייה הדרגתית של המינון (Ramp up) - ביום 1 הטיפול ניתן במינון 100 מ"ג, ביום 2 במינון 200 מ"ג, ביום 3 במינון 400 מ"ג, ומיום 4 במינון 600 מ"ג עד יום 28, ולכל שאר מחזורי הטיפול.
הגיל החציוני של החולים היה 74 שנים, 49 אחוזים מהחולים היו עם sAML, שליש מהחולים טופלו בעבר ב-HMA, ול-32 אחוזים מהחולים הייתה הפרעה ציטוגנטית (Cytogenetic) גרועה.
אחוז התגובה הכללי (CR/CRi) היה 54 אחוזים , כאשר תגובה נצפתה כמעט בכל תתי הקבוצות. הזמן החציוני להשגת הפוגה היה 1.4 חודשים (טווח 14.9-0.8 חודשים), ומשך הזמן החציוני בהפוגה היה 8.1 חודשים. ה mOS של כלל החולים היה 10.1 חודשים.
46 אחוזים מהחולים שטופלו במשלב השיגו אי תלות במוצרי דם. פרופיל תופעות הלוואי של טיפול זה היה נסבל, עם 6 אחוזי תמותה ב-30 הימים הראשונים.
עבודה פאזה 1b/2, רב מרכזית נוספת, בדקה את השילוב של Venetoclax עם HMA בחולי AML מעל גיל 65 שאינם יכולים לקבל טיפול בכימותרפיה אינטנסיבית.
חולים שטופלו בעבר ב-HMA או חולי AML עם מאפיינים ציטוגנטיים טובים, לא נכללו במחקר זה.
למחקר זה גויסו 145 חולים שטופלו בשילוב של Azacitidine במינון 75 מ"ג/מ"ר למשך 7 ימים, או Decitabine 20 מ"ג/מ"ר למשך 5 ימים, עם Venetoclax במינונים עולים (400 מ"ג, 800 מ"ג, ו-1200 מ"ג).
הגיל החציוני של החולים היה 74 שנים, כאשר 49 אחוזים מהחולים היו עם הפרעות ציטוגנטיות גרועות.
אחוז התגובה הכללי (CR/CRi) היה 67 אחוזים, כאשר בקבוצת החולים שטופלה במינון של 400 מ"ג ליום (המינון שנבחר כיעיל ביותר) אחוז התגובה היה 73 אחוזים, עם משך זמן תגובה חציוני של 11.3 חודשים. אחוזי התגובה המרשימים נראו גם בתתי קבוצות גרועות כמו חולים מעל גיל 75, חולים עם הפרעות ציטוגנטיות רעות, וחולים עם sAML.
ה-mOS של כלל החולים היה 17.5 חודשים, ואילו ה-mOS של החולים שטופלו במינון 400 מ"ג לא הושג.
מבחינת תופעות הלוואי, הטיפול היה נסבל, מרבית החולים פיתחו תופעות לוואי המטולוגיות, ותופעות הלוואי הלא המטולוגיות כללו בעיקר זיהומים והפרעות במערכת העיכול. לא דווח על מקרי TLS.
בעקבות שתי עבודות אלו, הטיפול ב-Vebetoclax בשילוב HMA או LDAC קיבל אישור FDA מזורז לטיפול בחולי AML מבוגרים, מעל גיל 65, שאינם יכולים לקבל טיפול כימותרפי אינטנסיבי.
התפרסמו התוצאות של שני מחקרי פאזה III, שאוששו את התוצאות של עבודות אלו.
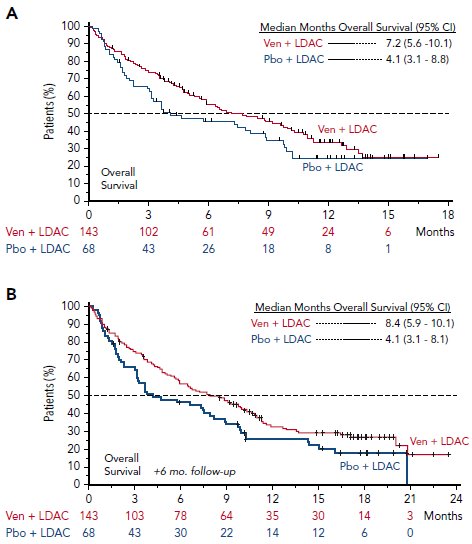
בעבודה שפורסמה על ידי Wei וחבריו (VIALE-C), נבדקו 211 חולים מעל גיל 18 עם אבחנה חדשה של AML, שלא יכלו לקבל טיפול כימותרפי אינטנסיבי. החולים חולקו רנדומלית, 143 מהם טופלו במשלב של Venetoclax במינון 600 מ"ג ו-LDAC (20 מ"ג למ"ר, פעמיים ביום, למשך 10 ימים) במחזורים של 28 יום, ו-68 חולים טופלו ב-LDAC בלבד (במינון של 20 מ"ג למ"ר, פעמיים ביום, למשך 10 ימים).
הגיל החציוני של החולים היה 76 שנים, כאשר 41 אחוזים מהחולים היו עם sAML, ו-20 אחוזים מהחולים טופלו בעבר ב-HMA. 33 אחוזים מהחולים היו עם הפרעות ציטוגנטיות רעות.
אחוז התגובה הכללי (CR+CRi) היה 48 אחוזים בקבוצה שקיבלה Venetoclax ו-LDAC מול 13 אחוזים בקבוצה שקיבלה LDAC בלבד. אחוזי התגובה היו גבוהים יותר בכל תתי הקבוצות. בנוסף, התגובות שהושגו התרחשו מהר יותר בקבוצה שטופלה ב-Venetoclax ו-LDAC.
יותר חולים בקבוצה שטופלה ב-Venetoclax השיגו אי תלות במוצרי דם; 37 אחוזים מול 16 אחוזים.
נצפתה ירידה של 25 אחוזים בסיכוי לתמותה בחולים שטופלו בשילוב של Venetoclax ו-LDAC, מה שתורגם לשיפור ב-mOS (7.2 חודשים מול 4.1 חודשים), אך הבדל זה לא עמד ב-Primary end point של המחקר. לאחר 6 חודשים נוספים של מעקב, ה mOS של החולים שטופלו בשילוב עם Venetoclax השתפר (8.4 חודשים), כך שנצפתה הפחתה של 30 אחוזים בסיכוי לתמותה בחולים שטופלו ב-Venetoclax. בשלב זה ההבדל הפך למשמעותי סטטיסטי.
תופעות הלוואי היו דומות לאלו שפורסמו בעבר, בעיקר רעילות המטולוגיות. תסמונת הרס הגידול נצפתה ב-6 אחוזים מהחולים. תמותה מוקדמת לאחר 30 ימים הייתה 13 אחוזים בקבוצה שטופלה ב-Venetoclax, מול 16 אחוזים בקבוצת החולים שטופלה ב-LDAC בלבד.
DiNardo וחבריה, פרסמו את תוצאות מחקר ה-VIALE-A, מחקר פאזה III, רב מרכזי, שבדק את היעילות והבטיחות של Venetoclax בשילוב Azacitidine מול Azacitidine ופלצבו, בחולים מעל גיל 18 עם אבחנה חדשה של AML שאינם יכולים לקבל טיפול כימותרפי אינטנסיבי. חולים שטופלו בעבר ב-HMA, או חולים שטופלו ל-MDS, וחולים המסווגים כ-Favorable risk group, לא נכללו במחקר זה.
סך הכל נבדקו 431 חולים שחולקו רנדומלית לשתי קבוצות הטיפול.
Venetoclax במינון 400 מ"ג (לאחר Ramp up), פעם ביום, ו-Azacitidine ניתן במינון של 75 מ"ג למ"ר בימים 1–7 במחזורים של 28 יום.
אחוז התגובה הכללי (CR/CRi) בחולים שטופלו ב-Venetoclax ו-Azacitidine היה 66.4 אחוזים מול 28.3 אחוזים, כאשר 43.4 אחוזים מהחולים השיגו הפוגה לאחר מחזור טיפול אחד (מול 7.6 אחוזים בחולים שטופלו ב-Azacitidine ופלצבו). הזמן החציוני להשגת הפוגה בקבוצה שטופלה ב-Venetoclax היה קצר יותר- 1.3 חודשים מול 2.8 חודשים. זמן התגובה החציוני היה 17.5 חודשים מול 13.4 חודשים.
בחולים שטופלו ב-Venetoclax ו-Azacitidine, אחוזי התגובה היו גבוהים יותר בכל תתי הקבוצות, כולל בחולים עם הפרעות ציטוגנטיות ומולקולריות גרועות בהשוואה לאלו שטופלו ב-Azacitidine ופלצבו.
גם אחוז החולים שהשיגו אי תלות במנות דם היה גבוה יותר בחולים שטופלו במשלב של Venetoclax ו-Azacitidine, בהשוואה לאלו שטופלו ב-Azacitidine ופלצבו- 59.8 אחוזים מול 35.2 אחוזים.
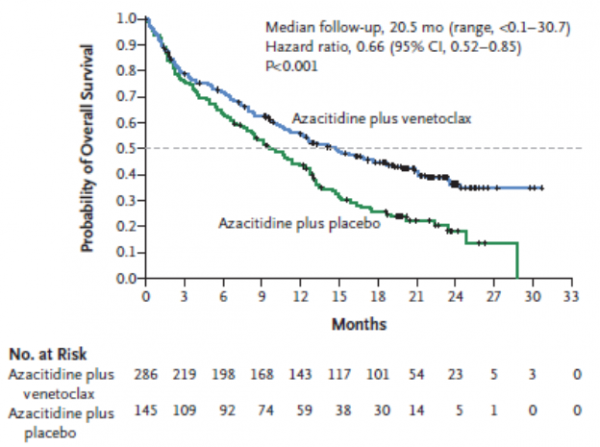
לאחר מעקב חציוני של 20.5 חודשים, ה-mOS היה ארוך יותר משמעותית בחולים שטופלו במשלב של Venetoclax ו-Azacitidine (14.7 חודשים מול 9.8 חודשים, עם HR של 0.66, 95 אחוזים C.I 0.52-0.85, ו p<0.001).
היתרון ב-mOS היה משמעותי סטטיסטי בכל תתי הקבוצות, כולל בחולים עם הפרעות ציטוגנטיות רעות, ובחולים עם הפרעות מולקולריות רעות.
מרבית תופעות הלוואי היו המטולוגיות, בעיקר יותר ציטופניות בחולים שטופלו עם Venetoclax. תופעות הלוואי הלא המטולוגיות היו בעיקר זיהומים, והפרעות במערכת העיכול.
לא היה הבדל מבחינת התמותה המוקדמת לאחר 30 ימים- 7 אחוזים בכל אחת מהקבוצות.
באוקטובר 2020, ה-FDA נתן אישור סופי לטיפול ב-Venetoclax עם Azacitidine, Decitabine, או LDAC, בחולי AML מבוגרים או בחולים שאינם יכולים לקבל טיפול כימותרפי אינטנסיבי.
הטיפול ב-Venetoclax הוביל לשינוי משמעותי בטיפול בחולי AML מבוגרים.
בעבר הקרוב, אופציות הטיפול לאוכלוסיית חולים זו הייתה מוגבלת ביותר. היעילות והבטיחות של תרופה זו הובילו לכך שיותר חולים מבוגרים יכולים כעת לקבל טיפול היכול להאריך את חייהם.
לאור התוצאות המרשימות, והפרופיל הבטיחותי הטוב, ישנם מחקרים רבים הבוחנים את השילוב של Venetoclax וכימותרפיה או טיפולים ממוקדי מטרה אחרים (Targeted therapies) בחולים מבוגרים, ובחולים צעירים יותר.
Glasdegib (Daurismo)
למסלול האיתות של מערכת Hedgehog יש חשיבות בזמן ההתפתחות האמבריונית. במבוגרים, למסלול זה תפקיד בהתחדשות (Regeneration) של רקמות שונות, בין השאר רקמות המטופואטיות.
שפעול אברנטי (Aberrant) של מסלול איתות זה נראה בגידולים רבים, כולל גידולים המטולוגיים ב-AML, הוא חיוני להישרדות תאי גזע לוקמיים.
ביטוי יתר של מרכיבי מערכת ה-Hedgehog בתאי לוקמיה קשור בעמידות לכימותרפיה.
עיכוב של מערכת זו, הגביר את רגישות התאים לכימותרפיה בעבודות פרה-קליניות.
Glasdegib הוא מעכב פומי פוטנטי של מערכת ה-Hedgehog, ובעבודות פרה-קליניות הדגים (עם ובלי כימותרפיה) הקטנה מהירה בגידול, והפחתה באוכלוסייה של תאי גזע לוקמיים.
Glasdegib נבדק בפאזה II בשילוב עם LDAC בחולים עם אבחנה חדשה של AML מעל גיל 75 ובחולים שאינם יכולים לעמוד בטיפולים כימותרפיים.
הטיפול ניתן במינון של 100 מ"ג פעם ביום בשילוב עם LDAC (20 מ"ג פעמיים ביום, למשך 10 ימים), במחזורים של 28 יום.
אחוז התגובה (CR+CRi+MLFS) בקבוצת החולים שטופלה במשלב של Glasdegib ו-LDAC היה 26.9 אחוזים בהשוואה ל-5.3 אחוזים עם LDAC בלבד. אחוז החולים שהשיגו הפוגה מלאה (CR) היה 17 אחוזים מול 2 אחוזים בחולים שטופלו ב-LDAC בלבד. משך התגובה החציוני היה 9.9 חודשים.
לאחר מעקב חציוני של 21.7 חודשים, ה-mOS היה 8.3 ו-4.3 חודשים בחולים שקיבלו Glasdegib ו-LDAC ו-LDAC בלבד, בהתאמה.
על בסיס עבודה זו, Glasdegib קיבל אישור מזורז על ידי ה-FDA (נובמבר 2018) לטיפול בחולי AML מבוגרים מעל גיל 75 או בחולים שאינם מועמדים לטיפול כימותרפי אינטנסיבי.
לאור התוצאות המרשימות בטיפול בקבוצת חולים זו על ידי Venetoclax, מיקומו של Glasdegib בטיפול בחולים עם אבחנה חדשה של AML אינו ברור.
Glasdegib במינון 100 מ"ג ליום (במחזורים של 28 יום) נבדק גם בשילוב עם טיפול כימותרפי אינטנסיבי (Daunorubicin במינון 60 מ"ג למ"ר בימים 1–3, ו-Cytarabine 100 מ"ג למ"ר ליום בימים 1–7).
אחוז החולים שהשיגו הפוגה מלאה (CR) היה 46.4 אחוזים, עם 89 אחוזים אחוזי תגובה בחולים מתחת לגיל 55. ה-mOS של כלל החולים היה 14.9 חודשים, כאשר בחולים מתחת לגיל 55 ה-mOS לא הושג.
Azacitidine פומי (Onureg)
מרבית החולים המבוגרים המטופלים בכימותרפיה ומשיגים הפוגה, נשנים במהרה, ולחולים אלו הפרוגנוזה גרועה ביותר. אחת האפשרויות למנוע הישנות היא מתן טיפול אחזקתי, אך בעבר טיפול זה לא הוכח כיעיל בחולי AML.
בכנס ה-ASH 2019 (The American Society of Hematology), התפרסמו התוצאות הראשונות של מחקר ה-QUAZAR AML-001, מחקר פאזה III, שבדק את היעילות והבטיחות במתן טיפול אחזקה עם Onureg לחולי AML מבוגרים בהפוגה ראשונה, בהשוואה לפלצבו.
המחשבה מאחורי השימוש ב-Onureg הוא לאפשר חשיפה ממושכת יותר של התרופה על מנת לשמור על רמה תיראפואטית קבועה לכל אורך מחזור הטיפול.
החולים שנכללו בעבודה זו היו מעל גיל 55 עם AML, בקבוצת הסיכון הבינונית והגרועה, עם ECOG PS (The Eastern Cooperative Oncology Group - Performance Status) מתחת ל-3, שהשיגו הפוגה (CR/CRi) לאחר טיפול כימותרפי אינטנסיבי, עם או בלי מחזורי קונסולידציה. חולים אלו לא היו מועמדים בתחילה להשתלת מח עצם אלוגנאית.
החולים חולקו רנדומלית (1:1) לקבלת תרופת המחקר (במינון 300 מ"ג ליום, בימים 1–14, במחזורים של 28 יום) או לקבלת פלצבו.
הטיפול ניתן ללא הפסקה עד מוות, התקדמות הלוקמיה (מעל 15 אחוזים בלסטים), תופעות לוואי קשות או התקדמות להשתלת מח עצם אלוגנאית.
חולים שמחלתם התקדמה עם עדות ל 5-15 אחוזים בלסטים במח העצם, יכלו לקבל את הטיפול למשך 21 ימים.
סה"כ נכללו במחקר 472 חולים- 238 חולים קיבלו Onureg, ו-234 קיבלו פלצבו.
מאפייני החולים והמחלה היו דומים בין שתי הקבוצות. הגיל החציוני של החולים היה 68 שנים.
לאחר מעקב חציוני של 41.2 חודשים, ה OS היה ארוך משמעותית בחולים שקיבלו Onureg עם mOS של 24.7 חודשים בהשוואה ל 14.8 חודשים בחולים שטופלו בפלצבו [p=0.0009; HR 0.69 (95 אחוזים CI 0.55, 0.86)].
גם זמן המחלה ללא הישנות (Relapse-Free Survival ,RFS) היה ארוך משמעותית בחולים שטופלו ב-Vidaza פומית עם mRFS של 10.2 חודשים מול 4.8 חודשים בחולים שטופלו בפלצבו [p=0.0001; HR 0.65 (95 אחוזים CI 0.52, 0.81)].
היתרון של מתן Onureg הודגם בכל תתי הקבוצות, כולל בחולים עם MRD חיובי לאחר השגת הפוגה המורפולוגית.
לא היו הבדלים משמעותיים בין קבוצות המחקר בנוגע לתופעות הלוואי, פרט ליותר נויטרופניות, זיהומים, והפרעות במערכת העיכול בקבוצת החולים שטופלו ב-Onureg, אך רק 5 אחוזים מהחולים הפסיקו את הטיפול ב-Onureg בשל תופעות לוואי.
לסיכום, עבודה זו הראתה לראשונה כי מתן טיפול אחזקה בחולי AML שהשיגו הפוגה מוביל לשיפור בהישרדות החולים.
לאור תוצאות אלו, בספטמבר 2020, קיבלה תרופה זו אישור של ה-FDA.
הטיפולים שאושרו על ידי ה-FDA
| שם התרופה | מנגנון פעולה | אינדיקציה | תאריך אישור | הערות |
|---|---|---|---|---|
| Midostaurin (Rydapt) | מעכב FLT3 | אבחנה חדשה של FLT3 positive AML | אפריל 2017 | בשילוב כימותרפיה אינטנסיבית |
| Gilteritinib
(Xospota) |
מעכב FLTF3 | הישנות AML | נובמבר 2018 | מונותרפיה |
| Ivosidenib | מעכב IDH-1 | אבחנה חדשה של IDH1 positive AML בחולים מבוגרים מעל גיל 75 או בחולים שאינם יכולים לקבל טיפול אינטנסיבי | יולי 2018 | מונותרפיה |
| הישנות של IDH-1 בחולים מבוגרים | פברואר 2019 | |||
| Enasidenib | מעכב IDH-2 | הישנות של IDH-2 AML בחולים מבוגרים | אוגוסט 2017 | מונותרפיה |
| CPX-351- Vyxeos | תרכיב ליפוזומלי הכולל שילוב של Daunorubicin ו-Cytarabine | אבחנה חדשה של Secondary AML במבוגרים (Therapy related, MRD-AML) | אוגוסט 2017 | |
| Gemtozumab Ozogamicin (Myelotarg) | נוגדן הנקשר ל CD33, וקשור לכימותרפיה | אבחנה חדשה של CD33 positive AML בחולים מבוגרים. הישנות של CD33 positive AML מבוגרים או בילידים מעל גיל שנתיים. |
ספטמבר 2017 | |
| Venetoclax (Venclexta) | מעכב BCL-2 | אבחנה חדשה של AML בחולים מבוגרים מעל גיל 75, או בחולים שלא מתאימים לטיפול כימותרפי. | נובמבר 2018: אישור מזורז (אוקטובר 2020: אישור סופי) | בשילוב HMA (Vidaza או Dacogen), או LDAC |
| Glasdegib (Daurismo) | מעכב של מערכת ה Hedgehog | אבחנה חדשה של AML בחולים מבוגרים מעל גיל 75 או בחולים עם מחלות רקע שאינם יכולים לקבל טיפול כימותרפי אינטנסיבי | נובמבר 2018 | בשילוב LDAC |
| Azacitidine (Vidaza) פומי
(Onureg) |
היפומתילציה | חולי AML בהפוגה ראשונה לאחר טיפול אינדוקציה וקונסולידציה שאינם יכולים להמשיך ולקבל טיפול אינטנסיבי | ספטמבר 2020 | טיפול אחזקה |
(*) התרופות המודגשות נמצאות בסל התרופות הישראלי (נכון לתחילת שנת 2021)
לסיכום: אנו עדים למהפכה בטיפול ב-AML, כאשר לאחר ארבעה עשורים ללא שינוי מהותי, אושרו בשלוש השנים האחרונות 9 תרופות חדשות, ותרופות נוספות נמצאות בשלבי פיתוח שונים.
אם בעבר, הטיפול היה בעיקרו כימותרפי, הטיפולים החדשים כוללים טיפולים המכוונים כנגד הפרעות מולקולריות ספציפיות או טיפולים המשפיעים על מסלולים הקשורים בהישרדות התאים.
כתוצאה מפיתוח טיפולים חדשים אלו, נוצרו אפשרויות ואינדיקציות נוספות לטיפול.
השימוש האופטימלי בתרופות אלו עדיין לא ברור, ויש עוד צורך בעבודות נוספות על מנת למצוא את השילובים היעילים ביותר.
ביבליוגרפיה והערות שוליים
- Dohner H et al, Diagnosis and management of AML in adults: 2017 ELN recommendation of from an international expert panel. Blood 2017; 129 (4):424-447.
- Perl A.E et al, Gilteritinib or chemotherapy for relapsed or refractory FLT3-mutated AML. N Engl J Med 2019 Oct 31; 381(18): 1728-1740.
- Stone R.M et al, Midostaurin plus chemotherapy for Acute Myeloid Leukemia with a FLT3 Mutation. N Engl J Med 2017 Aug 3; 377(5): 454-464.
- DiNardo CD et al, Durable remissions with Ivosidenib in IDH -1 mutated relapsed or refractory AML, N Engl J Med 2018 June 2; 378(25):2386-2398.
- Roboz GJ et al, Ivosidenib induces deep durable remissions in patients with newly diagnosed IDH-1 mutated acute myeloid leukemia. Blood 2020 Feb 13; 135(7):463-471.
- Stein EM et al, Molecular remission and response patterns in patients with mutated-IDH2 Acute Myeloid Leukemia treated with enasidenib. Blood 2019 Feb 14; 133(7):676-687.
- Fathi AT et al, DIfferentiation syndrome associated with enasidenib, a selective inhibitor of mutated isocitrate dehydrogenase 2: analysis of a phase 1/ 2 study. JAMA Oncol 2018; 4(8):1106-1110.
- Stein E et al, Ivosidenib or enasidenib combined with intensive chemotherapy in patients with newly diagnosed AML: a phase 1 study. Blood 2020 Sep 5; online ahead of print.
- Lancet JE et al, Phase 2 trial of CPX-351, a fixed 5:1 molar ratio of cytarabine/daunorubicin vs. cytarabine /daunorubicin in older adults with untreated AML. Blood 2014 May 22; 123(21); 3239-3246.
- Lancet JE et al, CPX-351 (cytarabine and daunorubicin) liposome for injection versus conventional cytarabine plus daunorubicin in older adults with newly diagnosed secondary acute myeloid leukemia. J Clin Oncol 2018 Kul 17; 36(26):2684-2692.
- Cortes JE et al, Randomized comparison of low dose cytarabine with or without glasdegib in patients with newly diagnosed acute myeloid leukemia or high risk myelodysplastic syndrome. Leukemia 2019 Feb; 33(2):379-389.
- Cortes JE et al, Glasdegib in combination with cytarabine and daunorubicin in patients with AML or high risk MDS: Phase 2 study results. Am J Hematol 2018 Nov; 93(11): 1301-1310.
- Hills RK et al, Addition of Gemtozumab Ozogamicin to induction chemotherapy in adult patients with acute myeloid leukemia: a meta-analysis of individual patient data from randomized controlled trials. Lancet Oncol 2014 Aug; 15(9):986-996.
- Wei AH et al, Venetoclax combined with low dose cytarabone for previously untreated patients with acute myeloid leukemia: Results from a phase Ib/II study. J Clin Oncol 2019 Mar 20; 37: 1-9.
- DiNardo CD et al, Venetoclasx combined with decitabine or azacitidine in treatment naïve, elderly patients with acute myeloid leukemia. Blood 2019 Jan 3; 133 (1):7-17.
- Wei AH et al, Venetoclax plus LDAC for newly diagnosed AML ineligible for intensive chemotherapy: a phase 3 randomized placebo controlled trial. Blood 2020 June 11; 135(24):2137-2145.
- DiNardo CD et al, Azacitidine and venetoclax in previously untreated Acute Myeloid Leukemia. N Engl J Med 2020 Aug 12; 383(7): 617-679.
- Wei AH et al, The QUAZAR AML-001 maintenance trial: results of a phase III international, randomized, double blind placebo controlled study of CC-486 (oral formulation of azacitidine) in patients with Acute Myeloid Leukemia (AML) in first remission. Blood 2019 134 (Supplement_2) LBA-3.
ראו גם
קישורים חיצוניים
המידע שבדף זה נכתב על ידי ד"ר רון רם, מנהל היחידה להשתלת מוח עצם, המרכז רפואי תל אביב - איכילוב וד"ר אריה אפל, מנהל שירות MDS ולוקמיה חדה, מרכז הרפואי שמיר (אסף הרופא)


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק