שיעול כרוני - Chronic cough
| שיעול | ||
|---|---|---|
| Cough | ||
| 250px | ||
| ICD-10 | Chapter R 05. | |
| ICD-9 | 786.2 | |
| MeSH | D003371 | |
| יוצר הערך | ד"ר רמי טמיר עורכת הערך ב-2024:ד"ר אנג'לה פריימן |
|
שיעול חריף הוא התסמין השכיח ביותר כסיבת הפניה לרופא[1]. לרוב הוא מוגבל בזמן וחולף מעצמו, כך, שאינו דורש טיפול. אך שיעול כרוני (Chronic) הוא מטרד קשה ונפוץ המהווה אתגר אבחנתי וטיפולי לרופא.
חלוקה
החלוקה המקובלת לשיעול מבוססת על קווים מנחים של ה-American College of Chest Physicians בהתאם למשך זמן השיעול:
- שיעול חריף – נמשך עד 3 שבועות, ונובע בדרך כלל מדלקת חריפה של דרכי הנשימה העליונות. סיבות נוספות לשיעול חריף הן התפרצות של מחלת ריאות כרונית, דלקת ריאות או תסחיף ראתי
- שיעול תת-חריף – נמשך בין 3 עד 8 שבועות
- שיעול כרוני – נמשך מעל לשמונה שבועות
ניתן לאבחן כל אחת מהקטגוריות בדרכים שונות, לאתר את מקור השיעול, ולטפל בו.
אפידמיולוגיה
מחקרים מצביעים על כך, ששכיחות השיעול הכרוני היא כ-12 אחוזים מהאוכלוסייה. השיעול שכיח יותר בעשורים החמישי והשישי לחיים, אך יכול להופיע בכל גיל. רוב הפונים לקבלת טיפול רפואי עם תלונה על שיעול כרוני הן נשים[2].
השיעול נמשך לעיתים על פני חודשים ויכול לחזור במשך שנים ארוכות. מרבית החולים מתארים את השיעול כייבש, או ייצרני; עם כמות קטנה של כיח. כמו כן הם מדווחים על השפעות פיזיות משמעותיות, ואף על קשיים חברתיים ופסיכולוגיים, שהשיעול גורם להם[3][4].
אטיולוגיה
קשת רפלקס השיעול
השיעול מתרחש דרך גרוי של קשת החזר (Reflex) מורכבת. קולטני שיעול מגיבים לגרויים כימיים ומכניים. הם נמצאים באפיתל (Epithelium) של דרכי הנשימה העליונות והתחתונות, אך גם בושט, בקרום הלב (Pericard), בסרעפת, ובקיבה. קולטנים כימיים רגישים לחומצה, קור, חם, תרכובות דמויות Capsaicin וחומרים כימיים מגרים אחרים מעוררים את רפלקס השיעול על ידי הפעלת תעלות יונים (Ions) בקולטנים. קולטני שיעול מכניים יכולים להיות מופעלים על ידי מגע או תזוזה. קולטנים ב-Larynx, בקנה הנשימה ובסמפונות מגיבים לגרויים כימיים ומכניים.
הדחפים מקולטני שיעול שעברו גירוי עוברים דרך עצב הווגוס (Vagus), העצב הפרני (Phrenic) ועצבים מוטוריים של עמוד השדרה ל "מרכז השיעול" ב-Medulla. מרכז השיעול מעביר אות (Signal) יוצא לשרירי הנשימה ליצירת השיעול.
גורמים לשיעול כרוני
שיעול מדרכי נשימה עליונות הנגרם עקב: נגר אחר אפי (PND, Post Nasal Drip), Asthma ו-Reflux (החזר קיבתי-וישטי, GERD, GastroEsophageal Reflux Disease), הם שלושת הגורמים העיקריים לשיעול כרוני.
שיעול יכול להיות לעיתים תוצאה של נטילת תרופות, בעיקר מעכבי האנזים אנגיוטנסין (ACE, Angiotensin Converting Enzyme).
בקרב כ-50 אחוזים מהחולים, שלוקים בזיהום בדרכי הנשימה העליונות מופיע שיעול תת-חריף, שחולף ללא טיפול[5].
לעיתים רחוקות יותר יופיע השיעול בדרכי הנשימה כתופעה נלווית לברונכיטיס כרונית (Chronic bronchitis), ברונכיאקטזיות (Bronchiectases), גידול, גוף זר. ברקמת הריאה – מחלת ריאות אינטרסטיציאלית (Interstitial) או מורסה ריאתית (Empyema). במקרים של הפרשה של כיח מרובה מומלץ לבדוק אפשרות לברונכיאקטזיות או Sinusitis פעילה.
ב-75–90 אחוזים מהחולים עם שיעול כרוני תמצא סיבתו[6]. עם זאת, יש חולים הסובלים שנים משיעול כרוני ללא איתור של גורם ברור[7].
נגר אחר אפי
גורם שכיח לשיעול תת-חריף וכרוני.
נגר אחר אפי נגרם כתוצאה מנזלת אלרגית, נזלת לא אלרגית, נזלת ווזומוטורית (Vasomotor), Nasopharyngitis חריפה ו-Sinusitis כרונית[8]. כאשר ההפרשות נמצאות בדרכי הנשימה העליונות, השיעול מעורר על ידי גירוי קולטני שיעול ברירית ה-Larynx.
תסמינים של נגר אחר אפי כוללים נזילה מהאף תחושה של נוזל היורד בלוע וניסיונות תכופים לטהר את הגרון.
אף על פי כן, נגר אחר אפי יכול להיות שקט. כך שהעדר התלונות הללו אינו שולל את קיומו[9]. בבדיקה גופנית ניתן לראות נוכחות הפרשות בלוע ולעיתים תמונה של אבני מרצפות ברירית ה-Nasopharynx וה-Oropharynx.
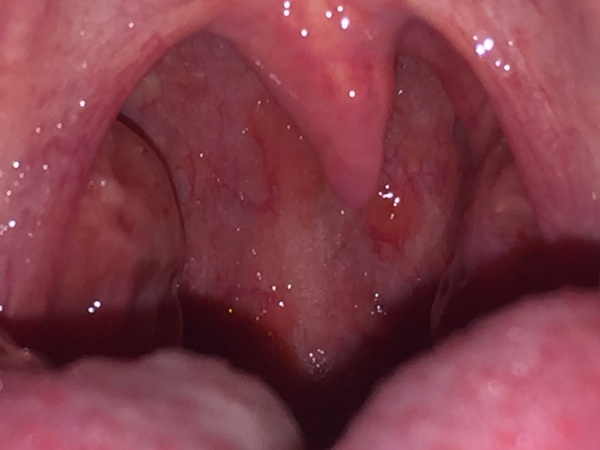
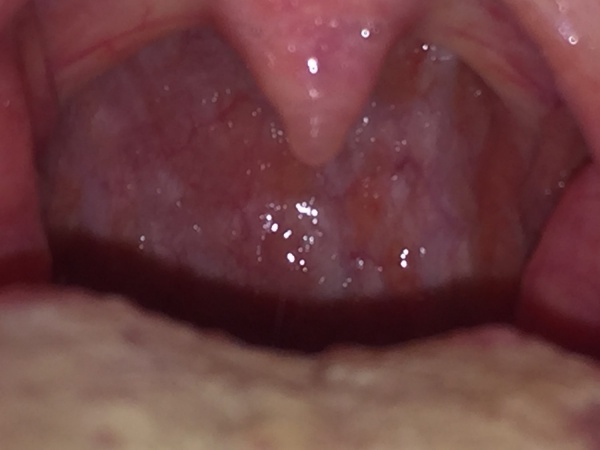
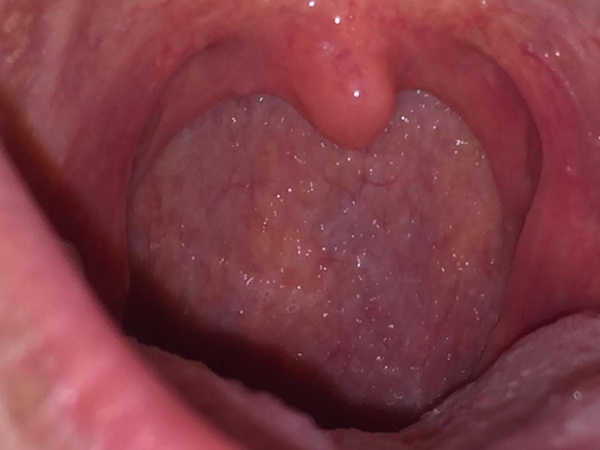
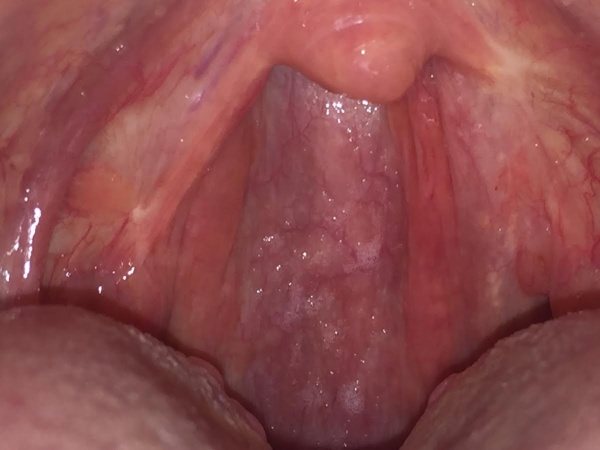
- מראה אופייני של נגר אחר אפי (Post nasal drip).
- דופן הלוע במבט ישיר - רירית לוע מגורה, פסי ליחה עם תגובה מקומית של גרגור הרירית עד למצב של "אבני מרצפות".
מאחר שהתלונות והממצאים של נגר אחר אפי אינם ספציפיים אין מאפיינים ברורים לאבחנה. ובעצם התגובה לטיפול היא המאשרת את האבחנה. אם לא קיימת אבחנה ספציפית לגורם השיעול יש לתת ניסיון טיפולי לנגר אחר אפי לפני שמתחילים בבירור נרחב לאטיולוגיות נוספות[10]. עדות הדמייתית של התעבות ריריות הסינוסים (Sinuses) אינה ספציפית, אך יכולה לסייע לקביעת האבחנה של נגר אחר אפי.
Asthma
Asthma היא הגורם השני בשכיחות לשיעול כרוני במבוגרים, ומהווה את הגורם השכיח ביותר בילדים[11].
שיעול עקב Asthma לרוב מלווה בהתקפים של צפצופים וקוצר נשימה. אך הוא יכול להיות הביטוי היחידי של Asthma ואז נקרא וריאנט השיעול של Asthma ("Cough variant asthma")[12][13]. השיעול כביטוי של Asthma יכול להתפתח לתמונה המלאה של Asthma כולל קוצר נשימה וצפצופים[14]. שיעול הקשור ל-Asthma יכול להיות עונתי, יכול להופיע לאחר דלקת דרכי נשימה עליונות או יכול להחמיר אחר חשיפה לקור, אבק, ריחות מסוימים או בשמים. בחלק מהמקרים השיעול מלווה בחסימה הפיכה של דרכי הנשימה[15]. באחרים תפקודי ריאות במנוחה תקינים אך ניתן להדגים תגובתיות יתר של דרכי הנשימה באמצעות תבחין תגר[6][13]. כאשר התמונה הפתופיזיולוגית (Pathophysiological) היא ברונכיטיס אאוזינופילית (Eosinophilic bronchitis).
הדגמה של חסימה הפיכה של דרכי הנשימה או תגובתיות יתר של דרכי הנשימה בתבחין תגר אינה מהווה הוכחה כי השיעול נגרם על ידי Asthma וקיימת תגובה חיובית כוזבת עבור שתי הבדיקות. אי לכך ניתן להוכיח כי Asthma היא הגורם לשיעול רק באמצעות תגובה לטיפול. כלומר מתן Glucocorticosteroids בשאיפה ל-2–4 שבועות[16].
שיעול כרוני יכול להופיע גם במצב של ברונכיטיס אאוזינופילית לא אסתמטית (Non asthmatic eosinophilic bronchitis) המופיעה בחולים אטופיים (Atopic) עם שיעול כרוני אידיופתי (Idiopathic) ללא תגובתיות יתר של דרכי הנשימה.
החזר קיבתי–וישטי (Gastro-eshopageal reflux)
הוא הגורם השני או השלישי בשכיחות כסיבה לשיעול כרוני[6][9][10] ובמקום ראשון במחקרים אחרים. ושכיחותו כ-30–40 אחוזים מהמקרים[17][18]. רוב המטופלים מדווחים על תלונות אופייניות של Reflux (תחושת צריבה בחזה או טעם חמוץ בפה) אך במעל ל-40 אחוזים מהסובלים משיעול עקב Reflux לא מופיעות תלונות אופייניות[6][18].
מספר גורמים אחראיים לשיעול עקב Reflux[18][19]:
- גירוי הקולטנים בדרכי הנשימה העליונות (למשל: ה-Larynx)
- שאיפה של תוכן קיבה, הגורמת לגירוי הקולטנים בדרכי הנשימה התחתונות
- החזר שיעול וישטי (Tracheobronchial reflux) עקב מעבר חומצה לושט הרחיקני. במחקר אחד של של חולים עם שיעול כרוני ו-Reflux, ערוי של חומצה לושט המרוחק העלה באופן משמעותי את תדירות השיעול[20]. השיעול שהוחמר על ידי החומצה שופר באופן ניכר על ידי תיקון מקדים של Ipratropium בשאיפה או של מאלחש מקומי בטפטוף לושט
- החשד לנוכחות שיעול שנגרם על ידי Reflux עולה אם מוצאים כי צילום של בליעת בריום (Barium) אינו תקין. אך בדיקה זו תקינה במרבית המקרים של שיעול עקב Reflux ולחולים רבים עם Reflux אין שיעול כרוני. ניטור ממושך (24 שעות) של PH של הושט נחשב לבדיקה המיטבית לאבחון והיא בעלת רגישות של מעל ל-90 אחוזים[6][10][18]
- למרות טיפול מרבי נגד Reflux, מספר חולים עם תגובה חיובית של PH וישטי ממשיכים להשתעל. הפרעות בתנועתיות הושט עם או ללא עדות ל-GERD שכיחים בחולים עם שיעול כרוני
- Reflux גסטרו - אסופגיאלי יכול גם לתרום להחמרת הסתמנות של Asthma
החזר לרינגו פרינגיאלי (LPR, LaryngoPharyngeal Reflux)
החזר לרינגו פרינגיאלי הוא מעבר של תכולת הקיבה (חומצה ואנזימים כמו Pepsin) ל-Laryngopharynx המביאים לתסמינים מצד ה-Larynx וה-Hypopharynx[21]. רוב החולים אינם מודעים ל-LPR ורק כ-35 אחוזים מדווחים על צרבת. תסמינים אופייניים כוללים, צרידות, שיעול כרוני, Dysphagia קלה וטיהור גרון לא יצרני. LPR נובע ככל הנראה מתפקוד לקוי של הסוגר העליון של הושט במצבים של עמידה בעיקר בזמן מאמץ גופני (כפיפה קדימה, התעמלות, ביצוע Valsalva). בניגוד לו, GERD, שהוא כנראה נובע מתפקוד לקוי של הסוגר התחתון של הושט בעיקר במצב של שכיבה. נראה שיש פחות שכיחות של הפרעה בתנועתיות הושט במקרים של LPR לעומת GERD. בדיקה לרינגוסקופית (Laryngoscopy) ישירה יכולה לעזור לאבחנה של שיעול עקב LPR. אדמומיות של ה-Arithenoid ובצקת ודלקת בלוע מצביעים על Reflux לרינגיאלי ופרינגיאלי. וכאשר רואים זאת יש מקום לטיפול ב-Reflux וניטור השיעול תחת טיפול זה.
זיהום בדרכי הנשימה
שיעול לאחר זיהום נגיפי או אחר בדרכי נשימה עליונות יכול להמשך מעל לשמונה שבועות לאחר הזיהום החריף[22]. השכיחות של מקרים אלו עולה בזמן התפרצויות של Mycoplasma pneumonia, Chlamydia pneumonia ו-Bordetella pertusis[10][22].
קיימים מספר מנגנונים אפשריים כהסבר לשיעול במצב זה:
- הפרשות מנגר אחר אפי - מגרים את קולטני השיעול בדרכי נשימה עליונות. תכשירים אנטי היסטמיניים (Antihistamines) ומקלי גודש יעילים בהקלה על גודש באף, הפרשה מהאף, טיהור הגרון – כחכוח ושיעול[22]
- רגישות מוגברת של עצבי דרכי הנשימה - יכולים להופיע לאחר זיהום דרכי הנשימה בעיקר בחולים המפתחים שיעול לא ייצרני[22]. הבדיקה למידת הרגישות היא על ידי שימוש ב-Capsaicin המעורר את החזר השיעול
- דלקת בדרכי הנשימה - לאחר דלקת וירלית חריפה של דרכי הנשימה יכולה להתפתח תגובתיות יתר של דרכי הנשימה שיעול ולעיתים גם הפרעה חסימתית של דרכי הנשימה[23]
- שעלת היא סיבה שכיחה הנמצאת בתת-אבחון לשיעול ממושך, במתבגרים ובמבוגרים[24]
מעכבי האנזים המהפך
כ-15 אחוזים מהמטופלים במעכבי האנזים המהפך מפתחים שיעול לא יצרני[25]. ההשערה המקובלת היא שהצטברות של Bradykinin, המפורק בחלקו על ידי האנזים, יכול לעורר סיבי C אפרנטים (Afferent) בדרכי הנשימה[26].
לא נמצאה שכיחות מוגברת של שיעול בחולים המטפלים בתכשירים נוגדים של קולטן אנגיוטנסין II (כמו Losartan - שאינו מעלה את רמת הקינינים - Kinins). מחקרים קליניים מצאו ששכיחות שיעול בשימוש ב-Losartan היה דומה לזה של אינבו. והרבה פחות מזה שנגרם על ידי מעכבי האנזים אנגיוטנסין.
שיעול המעורר על ידי מעכבי ACE מתחיל בדרך כלל בשבוע ראשון להתחלת הטיפול, אך התחלה יכולה להופיע עד שישה חדשים מתחילת הטיפול.
הוא לרוב מופיע כתחושת דגדוג, גרד או גרוי בלע[10].
בדרך כלל נעלם תוך יום אחד עד ארבעה ימים מהפסקת הטיפול, אך יכול להמשך עד ארבעה שבועות. השיעול חוזר עם החזרה של טיפול באותו מעכב או מעכב אחר של האנזים ACE.
התופעה אינה שכיחה יותר באסתמטיים (Asthmatic) מאשר בלא אסתמטיים.
הטיפול ניתן על ידי הפסקת השימוש בתרופה מעכבת ACE, ואם יש צורך החלפת התרופה לתרופה מקבוצת חוסמי קולטן אנגיוטנסין II, כמו Losartan.
ברונכיטיס כרונית
המחלה מוגדרת כהופעה של שיעול ויצירת ליחה במשך מרבית הימים במשך 3 חדשים לפחות במשך שנתיים רצופות או יותר. בחולה ללא הסבר אחר של שיעול. כמעט כל החולים הם מעשנים, פרט למספר קטן שיש להם חשיפה ממושכת לאדים וגזים אחרים או למיני אבק. בשל שיעור העישון הגבוה, ברונכיטיס כרונית היא אחת הסיבות השכיחות לשיעול כרוני. אף על פי כן מרבית המעשנים עם ברונכיטיס כרונית אינם פונים לטיפול רפואי ובמרבית הסדרות של שיעול כרוני ברונכיטיס כרונית מהווה פחות מ-5 אחוזים מהמקרים[26].
הכיח הנוצר הוא בדרך כלל בהיר או לבן. הופעה מוגלתית של הכיח מחשידה לקיום זיהום דרכי נשימה עליונות או תחתונות כמו ברונכיטיס חריפה, ברונכיאקטזיות או Sinusitis. בחולה מעשן המגיע להערכת שיעול יש לברר אם יש שינוי באופי השיעול הכרוני המחשיד להופעת גידול.
ברונכיאקטזיות
ברונכיאקטזיות נוצרות כתוצאה מדלקות חוזרות או ממושכות של דרכי הנשימה הגורמות לנזק מתקדם של דרכי הנשימה. הסמפונות נעשות מורחבות וציסטיות (Cysts), דבר המוביל להפרעה בניקוז הכיח, אגירת ההפרשות, וזיהום כרוני של דרכי הנשימה התחתונות. זה גורם להחמרת הדלקת בדרכי הנשימה והרס הסמפונות.
שיעול הוא התסמין העיקרי של ברונכיאקטזיס, ובמספר מחקרים ברונכיאקטזיות הוא הגורם לשיעול כרוני ב-4 אחוזים מהחולים[26]. רוב החולים מייצרים כיח כרוני, רירי - מוגלתי, ההופך מוגלתי במהלך ההחמרה. בדיקת הריאות יכולה להיות תקינה אך לרוב ניתן לשמוע, חרחורים, צפצופים או Rhonchi דו צדדיים. צילום חזה יכול להראות התעבות דפנות הסמפונות, צורות ציסטיות מלאות נוזל. ממצאים אלו הם בלתי ספציפיים, כדי להגיע לאבחנה יש לבצע הדמיה על ידי CT עם הפרדה גבוהה (High Resolution Computer Tomography ,HRCT).
סרטן הריאה
קרצינומה ברונכוגנית (Bronchogenic carcinoma) היא אבחנה בה שיעול מופיע באחוז גבוה מהמקרים[27]. אף על פי כן, סרטן ריאה נמצא כגורם בפחות מ-2 אחוזים במקרים של שיעול כרוני[10][26][27]. מרבית המקרים של סרטן הריאה המתבטאים בשיעול מקורם בגידולים בדרכי הנשימה המרכזיות בהם נפוצים קולטני השיעול. בדיקה גופנית תגלה צפצופים מקומיים, או הפחתה בקולות נשימה כתוצאה מחסימה של דרכי הנשימה על ידי הגידול. קרצינומטוזיס לימפנגיטי (Lymphangitic carcinomatosis) ראתי, ממאירויות מחוץ לריאה, יכולות להופיע גם כשיעול אך בדרך כלל הוא מלווה גם בקוצר נשימה.
צריך להביא בחשבון את האפשרות של גידול כגורם אפשרי לשיעול במעשן או במעשן לשעבר בעיקר במקרים של:
- שיעול חדש או שינוי בשיעול מהשיעול הרגיל של "שיעול מעשן"
- שיעול הממשיך מעל לחודש לאחר הפסקת עישון
- Hemoptysis המופיע ללא קשר לזיהום של דרכי הנשימה
ברונכיטיס אאוזינופילית לא אסתמטית
ברונכיטיס אאוזינופילית לא אסתמטית היא סיבה מוכרת יותר ויותר כסיבה לשיעול כרוני לא יצרני. בעיקר בחולים שאין להם את גורמי הסיכון שצוינו לעיל[27][28][29][30]. לחולים עם הפרעה זו יש נטייה אטופית עם מספר אאיזונופילים (Eosinophils) גבוה בכיח ללא תגובתיות יתר של דרכי הנשימה[27]. אותם ממצאים בנוכחות תגובתיות יתר של דרכי הנשימה מתאימים לאבחנה של Cough-variant asthma[28].
כדי לאבחן ברונכיטיס אאוזינופילית יש לבצע ביופסיה (Biopsy) של רירית הסמפונות. אך ניסיון טיפולי מתבצע לרוב ללא ביופסיה מאחר שרוב החולים מגיבים היטב ל-Glucocorticosteroids בשאיפה[31]. אאוזינופילים בדרכי הנשימה ועיבוי הממברנה הבזלית קיימים גם ב-Asthma וגם בברונכיטיס אאוזינופילית, אך הסננת תאי פיטום נמצאת רק באסתמטיים דבר היכול להסביר את ההבדלים בתגובתיות דרכי הנשימה[32][33][34].
המהלך הטבעי של ברונכיטיס אאוזינופילית לא אסתמטית משתנה. רוב החולים (55 אחוזים) נשארו תסמיניים עם תפקודי ריאות תקינים. ב-32 אחוזים חלפו התסמינים וב-13 אחוזים הפכו ל-Asthma[15]. חולים עם אירועים חוזרים של ברונכיטיס אאוזינופילית תסמינית נמצאים בסיכון גבוה לפתח Asthma.
גורמים נדירים
בזקנים וחולים מוגבלים תיתכן שאיפה (Aspiration) עקב הפרעות בליעה שתגרום לשיעול.
נגעים הלוחצים על דרכי הנשימה עליונות כמו מום מולד עורקי-ורידי או גוש אחורית לקנה הנשימה יכולים להתבטא כשיעול כרוני.
Tracheomalacia עקב איבוד התמיכה המוצקה של דרכי הנשימה הגדולים ותמט נשימתי מופיעה בעיקר במחלות ריאה כרוניות במעשנים. הסתעפות (Diverticuli) של הקנה תוארה גם כגורם לשיעול כרוני[35].
שיעול פסיכוגני הוא נדיר כגורם לשיעול במבוגרים. לא נמצאו ביטויים קליניים אפיניים או מחלות נילוות הגורמות לשיעול כזה. במקרים שיש חשד יש לברר בעיות נפוצות כמו חרדה, דיכאון או התעללות בבית. האבחנה נעשית לאחר שלילה של כל גורם ידוע אחר ושיפור בעקבות התערבות התנהגותית או טיפול פסיכיאטרי[36].
קליניקה
סיבוכים
במהלך שיעול חזק הלחץ בתוך בית החזה יכול להגיע ל-300 מילימטר כספית ומהירות הנשיפה תגיע עד 800 קילומטר לשעה. לחצים ומהירויות אלו אחראים לרבים מסיבוכי השיעול כמו: תשישות, נדודי שינה, כאבי ראש, סחרחורת, כאבי שרירים, צרידות, הזעה מוגברת ואי שליטה על השתן. שברים בצלעות יכולים להיגרם על ידי שיעול חזק, לעיתים השברים מופיעים במספר צלעות ולרב בצלעות 5 עד 7. נשים עם ירידה בצפיפות העצם נוטות יותר לשברים בצלעות אך שברים קורים גם באנשים עם צפיפות עצם תקינה.
אבחנה
האנמנזה (Anamnesis, History) נותנת לעיתים קרובות רמזים חשובים בחולים עם שיעול תת-חריף או כרוני[21]. יש לשאול על עישון, שימוש במעכבי ACE ונוכחות דלקת דרכי נשימה עליונות טרם התחלת השיעול[37]. אם קיימים תסמינים אופייניים הם יכולים לכוון לאבחנה כמו Asthma, נגר אחר אפי, GERD, ברונכיטיס כרונית או ברונכיאקטזיות. בחולים בהם השיעול נמשך מעל לשמונה שבועות יש לשקול כחלק מהבירור ביצוע צילום חזה, בעיקר אם אין חשד סביר ל-Asthma, שיעול ממקור דרכי נשימה עליונות או GERD[10].
שלושת האבחנות הבאות, שיעול ממקור דרכי נשימה עליונות, Asthma ו-GERD גורמים לכ-90 אחוזים ממקרי השיעול הכרוני[9][17][26] לעומת זאת מחקר אחר מצא שאבחנות אלו היו אחראיות ל-99.4 אחוזים מהמקרים בעלי האפיונים הבאים:
- לא מעשנים
- ללא טיפול במעכבי ACE
- צילום חזה תקין
בדיקות שימושיות לאבחנה במקרים מסוימים של שיעול כרוני, הם תגר Methacholine, וניטור pH של הקיבה[6][26]. בגישה המדגישה את השימוש בבדיקות אלו נמצאה האבחנה ב-99 אחוזים מהמקרים וטיפול ספציפי הצליח ב-98 אחוזים[2]. מחקר אחר הצביע על שכיחות גבוהה של נגר אחר אפי כתורם לשיעול והציע טיפול התחלתי עם שילוב של אנטי היסטמין ומקל גודש[9]. בדיווח זה ב-16 מ-45 מטופלים (36 אחוזים) זה היה הטיפול היחידי הדרוש, וב-23 מטופלים נוספים הייתה לפחות הטבה מסוימת. אם טיפול אמפירי בנגר אחר אפי אינו מצליח יש מקום להתחיל טיפול אמפירי ב-Asthma, ברונכיטיס אאוזינופילית לא אסתמטית או GERD.
ברונכוסקופיה (Bronchoscopy) גמישה אינה מוסיפה הרבה להערכת של שיעול במקרה שצילום החזה הרגיל או ה-CT של בית החזה תקינים. לעיתים רחוקות ניתן למצוא בברונכוסקופיה גוף זר.
הערכה ראשונית
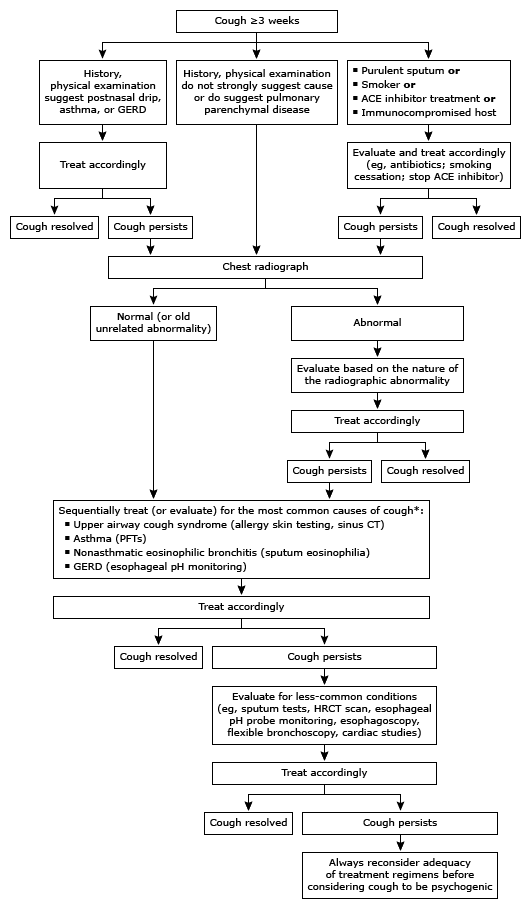
הגישה לאבחון שיעול כרוני ותת-חריף יכולה להיות מבוססת על האלגוריתם הבא[38]:
אם אין הצלחה בזיהוי הגורם הבסיסי לשיעול הכרוני, ייתכן ויהיה צורך לערב מומחים, כמו רופא פנימאי, רופא גריאטרי, אף אוזן גרון, ריאות, אלרגולוג ו/או גסטרואנטרולוג כדי להבטיח אבחון וטיפול יעילים[39].
האבחנה צריכה לכלול ראשית כל שלילה של תהליכים בסיסיים משמעותיים הדורשים טיפול דחוף על בסיס אבחון של דגלים אדומים[40]. מקרים בהם יש חשד לתהליך בסיסי משמעותי שכזה, שעשוי להצטרך בין היתר הערכה נוספת בעזרת צילום חזה, בדיקות מעבדה ו/או CT, כוללים בין היתר את המצבים הבאים:
- חום, הזעות לילה או ירידה במשקל המעלים את החשד לזיהום כרוני (למשל, שחפת, מורסה בריאות), מחלה ראומטית או ממאירות
- ליחה מוגלתית מחייבת הערכה לזיהום ריאתי ואולי גם זיהום בסינוסים, ולאחר מכן טיפול בזיהומים שזוהו
- המופטיזיס יכול להיות אינדיקטור לזיהום (למשל, ברונכיאקטזיס, אבצס בריאות, שחפת), ממאירות (למשל, ריאות, סימפונות או גרון), מחלות ראומטולוגיות, אי ספיקת לב או שאיפת גוף זר
- קוצר נשימה יכול להוות רמז לחסימה בדרכי הנשימה (גרון, קנה הנשימה, סימפונות) או מחלת פרנכימה של הריאות. מאפיינים אחרים כגון שיעול שמחמיר ודועך, לעומת החמרה מתמדת של הסימפטומים, טריגרים מסוימים, צרידות, וממצאים לא תקינים בבדיקה יכולים לסייע למקד את האבחון. בדיקת תפקודי ריאות, לרבות בדיקות לפני ולאחר מרחיבי סימפונות, חשובה לאפיון הבעיה הפוטנציאלית הגורמת הן לקוצר הנשימה והן לשיעול
- דיכוי חיסוני יכול להוות גורם סיכון לזיהומים כגון שחפת ובאוכלוסייה זו חשוב לבצע הערכה מהירה ואיכותית לזיהום
בירור ראשוני
הגורמים השכיחים ביותר לשיעול תת-חריף הם שיעול לאחר זיהום (post-infectious cough) והחמרה של מחלות רקע כגון אסתמה, מחלת ריאות חסימתית כרונית (COPD) ותסמונת שיעול בדרכי הנשימה העליונות (UACS, post-nasal drip); הגורמים השכיחים ביותר לשיעול כרוני הם אסתמה, ריפלוקס, UACS עקב רינוסינוס, ברונכיטיס אאוזינופילית לא אסתמטית ושילובים של אלה[41].
הבירור הראשוני שצריך לבצע צריך לכלול הערכה קלינית:
- יש לקבוע את המאפיינים של השיעול - משך, פרודוקטיבי או לא פרודוקטיבי, תסמינים נלווים (למשל, נזלת, גודש באף, עיטוש, חום, כיח, המופטיזיס, קוצר נשימה, ירידה במשקל, דיספוניה, דיספאגיה, בצקת היקפית), והאם שיעול כזה היה בעבר
- יש לשאול את המטופל לגבי היסטוריה אישית או משפחתית של דלקת אלרגית אפית-לחמית, שימוש בטבק, אידוי (למשל, סיגריות אלקטרוניות), חשיפות תעסוקתיות וחשיפות הקשורות לנסיעות
- חולים עם שיעול ממושך לאחר שעלת מדווחים לעיתים קרובות על שיעול התקפי, הקאות לאחר שיעול, "whooping" לאחר השיעול והיעדר חום. הבחירה בבדיקות אבחון נוספות (תרבית, PCR - Polymerase Chain Reaction, סרולוגיה) תלויה במשך השיעול
- בדיקה גופנית צריכה לכלול גם בדיקה של גודש באף, אריתמה בלוע, נפיחות שקדים, צרידות, סטרידור, צפצופים (במיוחד צפצופים מוקדיים), חרחורים וקולות אחרים (כלומר, שפשוף)
- צילום חזה - רוב המבוגרים עם שיעול שנמשך יותר מ-8 שבועות צריכים לבצע צילום חזה, למעט מקרים חריגים שיכולים לקבל טיפול אמפירי בהתחלה. אין לבצע CT חזה באופן שגרתי עבור מטופלים עם בדיקות תקינות, אך הסף עשוי להיות נמוך יותר בחולים עם סיכון מוגבר לסרטן ריאות, כגון היסטוריה של עישון כבד
- שימוש בטבק - עישון טבק הוא גורם מגרה שיכול לתרום לשיעול, מעבר להיותו גורם סיכון לברונכיטיס כרונית וסרטן ריאות. שיעול עקב עישון סיגריות ישתפר לעיתים קרובות עם הפסקת העישון, במיוחד בחולי COPD
- בדיקת תפקוד ריאתי - ספירומטריה לפני ואחרי מרחיבי סימפונות מבוצעת לרוב על מנת להעריך אסתמה או COPD
טיפול
ההמלצה היא על גישה הדרגתית לפי אלגוריתם[42]. גישה זו מדגישה את הטיפול האמפירי והערכה אבחנתית פשוטה יחסית. הערכה אבחנתית מפורטת יותר שמורה לחולים בהם הטיפול האמפירי והערכה אבחנתית ראשונית אינם מביאים להקלה בשיעול.
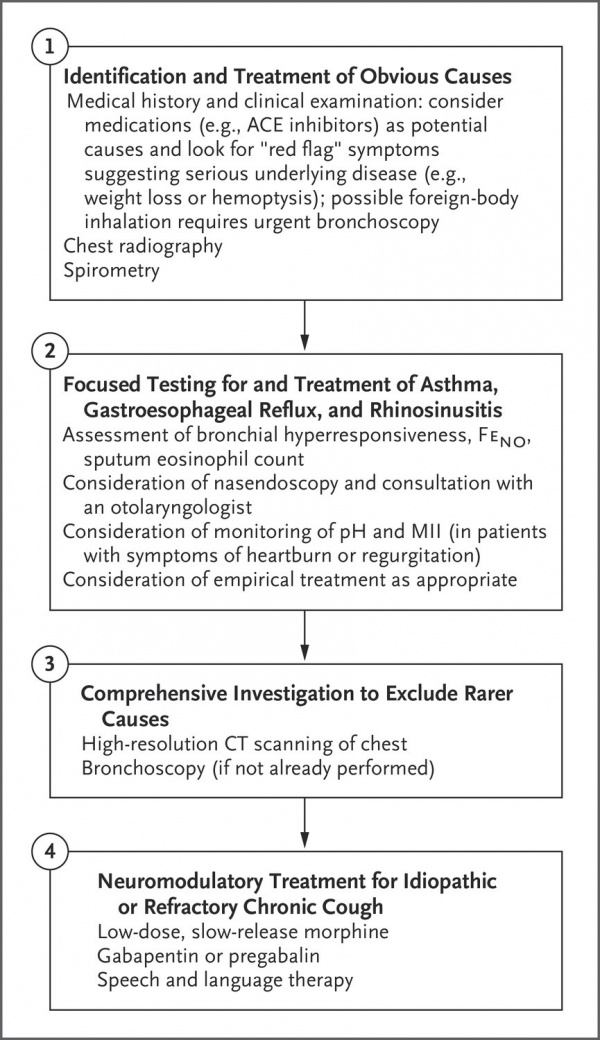
רוב ההנחיות לבירור ולטיפול בשיעול כרוני בגישה דומה שניתן לפשט אותה לארבעה שלבים כפי שמוצג בתרשים.
ACE denotes angiotensin-converting enzyme, CT computed tomography, Feno fraction of exhaled nitric oxide, and MII multichannel intraluminal impedance.
- יש לבצע הערכה ראשונית עם דגש על האפשרות של אטיולוגיה אחר זיהומית
- יש להתחיל טיפול על בסיס רמזים אבחנתיים שהתקבלו מההערכה הראשונית
- אם המטופל נוטל מעכבי ACE יש להפסיק את התרופה
- במבוגרים בהם השיעול נמשך מעל לשמונה שבועות יש לבצע צילום חזה כדי לשלול אטיולוגיה אפשרית שתצריך בירור נוסף או טיפול ספציפי
- אם לא מתקבל מידע אבחנתי מהבירור הראשוני הצעד הראשון יהיה מתן טיפול משולב עם אנטי היסטמין ומקל גודש מהדור הראשון. כאשר המטופל מרגיש הקלה מלאה עם טיפול זה וניתן בהמשך להפסיק את הטיפול, אין צורך בבירור נוסף
- אם קיים חשד לנגר אחר אפי ממקור אלרגי יש לבצע בירור אלרגי לגורמים בסביבת הבית וסביבת העבודה. ניתן להוסיף טיפול ספציפי נוסף לנזלת אלרגית
- אם התגובה לטיפול המשולב אנטי היסטמין ונוגד גודש הוא חלקי או שישנן תופעות לוואי, הוספה של טיפול מקומי עם Steroid ישירות לאף, תכשיר אנטי כולינרגי (Anticholinergic) לאף, או אנטי היסטמין מקומי לאף יכולים להביא להטבה נוספת
- אם אין הטבה לאחר 2–3 שבועות של טיפול בנגר אחר אפי, יש לבצע ספירומטריה (Spirometry) לפני ואחרי מרחיבי סמפונות. אם הבדיקה אינה מצביעה על הפרעה חסימתית הפיכה, יש לבצע תבחין תגר Metacholine לזיהוי תגובתיות יתר של דרכי הנשימה. אם יש הפרעה חסימתית או תגובה חיובית לתגר עם Metacholine יש להתחיל טיפול במרחיב סמפונות ו/ או סטרואידים (Steroids) בשאיפה. גישה חליפית היא התחלה של טיפול אמפירי ב-Asthma במקום תהליך אבחון מקיף כאשר התגובה לטיפול משמשת כניסיון אבחנתי וטיפולי ביחד
- אם הבדיקות לעיל שליליות ניתן לבצע בדיקת כיח ל-Eosinophilia או פשוט לטפל אמפירית במשאף עם סטרואידים בחשד לברונכיטיס אאוזינופילית לא ספציפית
- אם השיעול ממשיך ואינו משתפר יש לנסות טיפול ב-GERD במעכבי משאבת פרוטונים (Protons) ושינוי אורח חיים ודיאטה. אם יש תגובה חלקית לטיפול ב-Reflux יש לבצע בדיקות אבחנתיות נוספות לפני שקובעים כי Reflux אינו גורם תורם לשיעול
- במקרים נדירים יש להתקדם באבחון על פי ההקשר הקליני ואם תוכנית הטיפול המקובלת לא הועילה
- אם השיעול נמשך לאחר כל הבירור והטיפולים האמפיריים יש תועלת בטיפול עם Morphine במינון נמוך, Gabapentin או Pregabalin וכן טיפול בדיבור
טיפול אמפירי
יש לטפל בגורמים השכיחים לשיעול תת-חריף וכרוני לפי האלגוריתם שתואר לעיל. מומלץ בדרך כלל לעקוב אחר אפיק טיפול אחד בכל פעם ולא אחר מספר ענפי טיפול בו זמנית. אם השיעול חלף באופן חלקי אך לא מלא עם קו טיפול אחד, אז סביר להוסיף טיפול לאפשרות האבחון הבאה בסבירותה.
לחלק מהמטופלים יש יותר מסיבה אחת לשיעול כרוני. בקרב אנשים כאלה, השיעול יחלוף רק כאשר כל הסיבות מטופלות בהצלחה בו-זמנית. כאשר יש חשד ליותר מאטיולוגיה אחת בזמן ההערכה הראשונית והשיעול משבית במיוחד, ניתן לבצע טיפול אמפירי או הערכה של סיבות שכיחות בו זמנית. לאחר שהשיעול נפתר, ניתן להפסיק את הטיפולים ברצף, החל מהטיפול עם הסיכוי הנמוך ביותר שיועיל, תוך מעקב והערכה של המטופל על כל חזרה של שיעול.
טיפול בשיעול לא מוסבר
חלק מהמטופלים חווים שיעול הנמשך יותר משמונה שבועות ואינו מטופל כראוי למרות הערכה שיטתית וטיפולים אמפיריים. השלב הבא במקרים אלו כולל טיפול לא תרופתי, כגון ריפוי בדיבור וטיפול בתרופות נוגדות שיעול לא ספציפיות.
מספר מחקרים ציינו מיעוט של חולים שאינם מגיבים או מגיבים בצורה לא מספקת להתערבויות וטיפולים ספציפיים. לעיתים רחוקות, לחולים אלו יש גורם שלא התגלה, ויש לבצע אנמנזה ובדיקה גופנית מדוקדקים והדמיית חזה כדי לוודא שלא פוספסו הגורמים הללו.
לעיתים קרובות יותר, למטופל ככל הנראה יש מה שניתן לכנות "שיעול כרוני בלתי מוסבר", "שיעול אידיופתי כרוני", "שיעול נוירוגני" או "תסמונת רגישות יתר לשיעול". הפרעה זו עשויה לנבוע בחלקה מרפלקס שיעול רגיש בצורה לא תקינה. בין הטיפולים הזמינים כוללים Ipratropium, אנטגוניסט מוסקריני (אנטיכולינרגי), העשוי לסייע במספר מנגנונים, התערבויות לא-פרמקולוגיות, כגון ריפוי בדיבור, תרגילי נשימה, וטכניקות דיכוי שיעול ותרופות נוגדות שיעול לא ספציפיות שתפקידן בניהול שיעול כרוני לא נבחן מספיק לעומק בספרות. תרופות אלו כוללות בין היתר Dextromethorphan.
פרוגנוזה
שיעול כרוני (מעל 8 שבועות) הוא תופעה שכיחה שיכולה לפגוע בתפקוד.
חולים רבים עם שיעול כרוני מגיעים לרופאים מהתמחויות רבות. אם לא נמצא פתרון מהיר הבעיה הופכת לאתגר אבחנתי טיפולי לרופאים רבים.
בעוד היא הופכת למטרד קשה למטופל עם השלכות בריאותיות, חברתיות ופסיכולוגיות.
אין עדויות ברורות בנושא עלות תועלת ותוצאות ארוכות טווח של גישה אבחנתית וטיפולית זו או אחרת. אך באוכלוסיית החולים הנתונה ובשימוש בניסיון שנצבר על ידי מספר קבוצות חוקרים ניתן להגיע לאבחנה ולטיפול מוצלח לרוב הגדול של הסובלים.
זאת באמצעות הקפדה על תהליך של בירור אבחנתי בשילוב טיפול, עם מעקב סדיר אחר המטופל עד שמגיעים לתוצאה הרצויה.
ביבליוגרפיה
- ↑ Schappert SM, Burt CW. Ambulatory care visits to physician offices, hospital outpatient departments, and emergency departments: United States, 2001-02. Vital Health Stat 132006;159:1-66
- ↑ 2.0 2.1 Irwin RS, Baumann MH, Bolser DC, et al. Diagnosis and management of cough executive summary: ACCP evidence-based clinical practice guidelines. Chest 2006; 129:1S
- ↑ Morice AH, Jakes AD, Faruqi S, et al. A worldwide survey of chronic cough: a manifestation of enhanced somatosensory response. Eur Respir J 2014;44:1149-1155
- ↑ French CL, Irwin RS, Curley FJ, Krikorian CJ. Impact of chronic cough on quality of life. Arch Intern Med 1998;158:1657-1661
- ↑ Birring SS. Controversies in the evaluation and management of chronic cough. Am J Respir Crit Care Med 2011; 183:708
- ↑ 6.0 6.1 6.2 6.3 6.4 6.5 Irwin RS, Madison JM. The diagnosis and treatment of cough. N Engl J Med 2000; 343:1715
- ↑ Patrick H, Patrick F. Chronic cough. Med Clin North Am 1995; 79:361
- ↑ Pratter MR, Bartter T, Lotano R. The role of sinus imaging in the treatment of chronic cough in adults. Chest 1999; 116:1287
- ↑ 9.0 9.1 9.2 9.3 Mello CJ, Irwin RS, Curley FJ. Predictive values of the character, timing, and complications of chronic cough in diagnosing its cause. Arch Intern Med 1996; 156:997
- ↑ 10.0 10.1 10.2 10.3 10.4 10.5 10.6 Irwin RS, Curley FJ, French CL. Chronic cough. The spectrum and frequency of causes, key components of the diagnostic evaluation, and outcome of specific therapy. Am Rev Respir Dis 1990; 141:640
- ↑ Corrao WM, Braman SS, Irwin RS. Chronic cough as the sole presenting manifestation of bronchial asthma. N Engl J Med 1979; 300:633
- ↑ Nakajima T, Nishimura Y, Nishiuma T, et al. Characteristics of patients with chronic cough who developed classic asthma during the course of cough variant asthma: a longitudinal study. Respiration 2005; 72:606
- ↑ 13.0 13.1 Johnson D, Osborn LM. Cough variant asthma: a review of the clinical literature. J Asthma 1991; 28:85
- ↑ McFadden ER Jr. Exertional dyspnea and cough as preludes to acute attacks of bronchial asthma. N Engl J Med 1975; 292:555
- ↑ 15.0 15.1 Rytilä P, Metso T, Heikkinen K, et al. Airway inflammation in patients with symptoms suggesting asthma but with normal lung function. Eur Respir J 2000; 16:824
- ↑ Oh MJ, Lee JY, Lee BJ, Choi DC. Exhaled nitric oxide measurement is useful for the exclusion of nonasthmatic eosinophilic bronchitis in patients with chronic cough. Chest 2008; 134:990
- ↑ 17.0 17.1 Irwin RS, Zawacki JK, Curley FJ, et al. Chronic cough as the sole presenting manifestation of gastroesophageal reflux. Am Rev Respir Dis 1989; 140:1294
- ↑ 18.0 18.1 18.2 18.3 Fontana GA, Pistolesi M. Cough: chronic cough and gastro-oesophageal reflux. Thorax 2003; 58:1092
- ↑ Kahrilas PJ, Altman KW, Chang AB, et al. Chronic Cough Due to Gastroesophageal Reflux in Adults: CHEST Guideline and Expert Panel Report. Chest 2016; 150:1341
- ↑ Ing AJ, Ngu MC, Breslin AB. Pathogenesis of chronic persistent cough associated with gastroesophageal reflux. Am J Respir Crit Care Med 1994; 149:160.
- ↑ 21.0 21.1 Koufman JA, Aviv JE, Casiano RR, Shaw GY. Laryngopharyngeal reflux: position statement of the committee on speech, voice, and swallowing disorders of the American Academy of Otolaryngology-Head and Neck Surgery. Otolaryngol Head Neck Surg 2002; 127:32.
- ↑ 22.0 22.1 22.2 22.3 Poe RH, Harder RV, Israel RH, Kallay MC. Chronic persistent cough. Experience in diagnosis and outcome using an anatomic diagnostic protocol. Chest 1989; 95:723.
- ↑ Folkerts G, Nijkamp FP. Virus-induced airway hyperresponsiveness. Role of inflammatory cells and mediators. Am J Respir Crit Care Med 1995; 151:1666
- ↑ Dworkin MS. Adults are whooping, but are internists listening? Ann Intern Med 2005; 142:832.
- ↑ sraili ZH, Hall WD. Cough and angioneurotic edema associated with angiotensin-converting enzyme inhibitor therapy. A review of the literature and pathophysiology. Ann Intern Med 1992; 117:234
- ↑ 26.0 26.1 26.2 26.3 26.4 26.5 Irwin RS, Corrao WM, Pratter MR. Chronic persistent cough in the adult: the spectrum and frequency of causes and successful outcome of specific therapy. Am Rev Respir Dis 1981; 123:413.]
- ↑ 27.0 27.1 27.2 27.3 Hyde L, Hyde CI. Clinical manifestations of lung cancer. Chest 1974; 65:299
- ↑ 28.0 28.1 Brightling CE, Ward R, Woltmann G, et al. Induced sputum inflammatory mediator concentrations in eosinophilic bronchitis and asthma. Am J Respir Crit Care Med 2000; 162:878.
- ↑ Lee SY, Cho JY, Shim JJ, et al. Airway inflammation as an assessment of chronic nonproductive cough. Chest 2001; 120:1114.
- ↑ Fujimura M. Eosinophilic bronchitis is an important cause of chronic cough. Am J Respir Crit Care Med 2000; 161:1764.
- ↑ Brightling CE, Pavord ID. Eosinophilic bronchitis: an important cause of prolonged cough. Ann Med 2000; 32:446
- ↑ Gibson PG, Fujimura M, Niimi A. Eosinophilic bronchitis: clinical manifestations and implications for treatment. Thorax 2002; 57:178.
- ↑ Brightling CE, Bradding P, Symon FA, et al. Mast-cell infiltration of airway smooth muscle in asthma. N Engl J Med 2002; 346:1699.
- ↑ Brightling CE, Symon FA, Birring SS, et al. Comparison of airway immunopathology of eosinophilic bronchitis and asthma. Thorax 2003; 58:528.
- ↑ Feldman JI, Woodworth WF. Cause for intractable chronic cough: Arnold's nerve. Arch Otolaryngol Head Neck Surg 1993; 119:1042.
- ↑ Irwin RS, Glomb WB, Chang AB. Habit cough, tic cough, and psychogenic cough in adult and pediatric populations: ACCP evidence-based clinical practice guidelines. Chest 2006; 129:174
- ↑ Hanak V, Hartman TE, Ryu JH. Cough-induced rib fractures. Mayo Clin Proc 2005; 80:879
- ↑ Evaluation and treatment of subacute and chronic cough in adults
- ↑ Chronic cough in adults: recommendations from an Italian intersociety consensus
- ↑ Management of chronic refractory cough
- ↑ Classification of Cough as a Symptom in Adults and Management Algorithms: CHEST Guideline and Expert Panel Report
- ↑ Jaclyn A. Smith, M.B., Ch.B., Ph.D., and Ashley Woodcock, M.D.Chronic Cough. N Engl J Med 2016; 375:1544-1551


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק