הבדלים בין גרסאות בדף "מצב בלבולי חריף - Delirium"
| שורה 52: | שורה 52: | ||
'''גורמי סיכון מזרזים (Precipitating):''' | '''גורמי סיכון מזרזים (Precipitating):''' | ||
| − | * תרופות עם פעילות פסיכו-אקטיבית ופעילות אנטיכולינרגית (Anticholinergic and Psychoactive) | + | * תרופות עם פעילות פסיכו-אקטיבית ופעילות אנטיכולינרגית (Anticholinergic and Psychoactive) |
| + | * שימוש ב[[אלכוהול]] וב[[סמים]] | ||
| + | * ניתוחים (אורתופדיים, קרדיאליים ועוד) | ||
* מגבלות בניידות | * מגבלות בניידות | ||
* התייבשות | * התייבשות | ||
| שורה 66: | שורה 68: | ||
* [[הלם]] | * [[הלם]] | ||
* [[אנמיה]] | * [[אנמיה]] | ||
| − | * אשפוזים בבתי חולים או במוסדות אחרים, ובמיוחד | + | * אשפוזים בבתי חולים או במוסדות אחרים, ובמיוחד במחלקה לטיפול נמרץ |
* אשפוזים חוזרים | * אשפוזים חוזרים | ||
גרסה מ־16:47, 28 ביוני 2015
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
| מצב בלבולי חריף | ||
|---|---|---|
| Delirium | ||
| ICD-10 | Chapter F 05. | |
| ICD-9 | 780.09 | |
| MeSH | D003693 | |
| יוצר הערך | ד"ר אלה קגן 
|
|
מצב בלבולי חריף (Delirium) הוא אחת הבעיות הנפוצות בקרב אנשים עם ריבוי מחלות, ובמיוחד בקרב קשישים. מצב זה יכול להיות קשור לבעיות רפואיות שונות ומורכבות, ולעתים קשה לזהות אותו. חשוב לדעת להבדיל בינו לבין שיטיון (Dementia), שהוא בדרך כלל מצב כרוני.
יש מגוון רחב של גורמים היכולים ליצור מצב זה כגון תרופות, מחלות והפרעות מטבוליות, ועם הגיל עולה שיעור ההתפתחות של מצב זה. עדיף למנוע מצב בלבולי חריף, כי הוא קשה לטיפול, ופוגע לא רק בחולה עצמו אלא גם במטפלים בו. לפעמים מצב זה הוא סימן ראשון ויחיד למחלה חריפה, למחלה קשה או להחרפת מחלה כרונית.
יש קושי מסוים בעריכת מחקרים בתחום, מכיוון מדובר באנשים עם ליקוי קוגניטיבי, ולכן ההמלצות להערכה ולטיפול בדליריום מבוססות בעיקר על תצפית קלינית ועל חוות דעת של מומחה[1].
צריך להיזהר משימוש בטיפול תרופתי בסימני אי שקט הנובעים ממצב בלבולי חריף, כי טיפול כזה כרוך בתופעות לוואי קשות. יש לזכור כי בנזודיאזפינים (Benzodiazepines) אינם מיועדים לטיפול במצב בלבולי חריף (חוץ ממצבים ספציפיים כמו Delirium tremens), והם עלולים להחמיר דליריום.
אפידמיולוגיה
השכיחות בקבלה לבית חולים עומדת על 11-33%. שיעור התחלואה במהלך אשפוז הוא 3-56%[2]. השכיחות במחלקה לרפואה דחופה (חדר מיון) היא 7-24%.
יש לציין שב-10-30% מהחולים המבוגרים המגיעים למחלקה לרפואה דחופה, דליריום הוא תסמין שלעתים קרובות מצביע על קיומם של מצבים מסכני חיים, אולם הרופאים בחדרי המיון מאבחנים אותו רק ב-9-35% מהמקרים, ולפעמים אפילו פחות[3],[4],[5],[6],[7],[8]. גילוי דליריום תלוי בבית החולים ובמיומנות הצוות הרפואי.
שכיחות מצב בלבולי בקהילה הוא 1-2%, ושיעור התפתחות דליריום עולה עם הגיל - עד 14% בקרב אנשים מעל גיל 85 שאינם לוקים בשיטיון, ועד 31% בקרב אלו שפיתחו את המחלה הזו[9].
אטיולוגיה
הפתופיזיולוגיה של מצב בלבולי חריף אינה מובנת דיה, למרות המחקרים המרובים. רוב התיאוריות פשוטות מדי, עם אטיולוגיות רבות ושונות כל כך, ומאוד לא סביר שיש מנגנון יחיד אוניברסאלי. הבסיס הביולוגי של מצב בלבולי חריף אינו מובן היטב, בין השאר משום שקשה לחקור חולים קשים בבדיקות קונבנציונאליות (מבחנים אלקטרופיזיולוגיים, הדמיה מוחית או מבחני מוליך עצבי).
לעתים קשה להפריד בין התופעות שנצפו במהלך התפתחות הדליריום לתופעות של המחלה עצמה או לתופעות הלוואי של טיפול תרופתי. הוצעו מודלים למצב בלבולי חריף בבעלי חיים, אך הם בחיתוליהם ועדיין לא אומתו.
למרות מגבלות אלה, כמה נתונים חשובים הנוגעים לפתופיזיולוגיה של מצב בלבולי חריף כבר דווחו, וגם גורמי הסיכון כבר זוהו. אצטילכולין ממלא תפקיד מרכזי בפתוגנזה של דליריום[10],[11]. בדליריום הרמה שלו יורדת, גם בגלל אפקט אנטיכולינרגי של המחלות שבגללן הוא התפתח, וגם בגלל טיפול תרופתי. ככל הנראה ישנם גם פקטורים אנדוגניים עם אפקט אנטיכולינרגי[10]. גם ציטוקינים מעודדי דלקת כגון אינטרלויקינים ו-Tumor Necrosis Factor Alpha (TNF-α) יכולים למלא תפקיד בפתוגנזה של מצב בלבולי חריף.
גורמי סיכון
אפשר לחלק את גורמי הסיכון לשתי קבוצות: גורמי סיכון מועדים לחלות (Predisposing) וגורמי סיכון מזרזים (Precipitating).
גורמי סיכון מועדים לחלות (Predisposing):
- גיל
- ליקוי קוגניטיבי
- מחלות קשות
- ליקוי שמיעה או ליקוי ראייה
- דיכאון
- מצב תפקודי ירוד
- אי ספיקת כליות כרונית
- מין: גברי
- דליריום בעבר
- נפילות חוזרות
- תת תזונה
גורמי סיכון מזרזים (Precipitating):
- תרופות עם פעילות פסיכו-אקטיבית ופעילות אנטיכולינרגית (Anticholinergic and Psychoactive)
- שימוש באלכוהול ובסמים
- ניתוחים (אורתופדיים, קרדיאליים ועוד)
- מגבלות בניידות
- התייבשות
- נטילת יותר מארבע תרופות
- עצירות/פקק צואה (Fecal impaction)
- אצירת שתן
- מחלת חום, זיהומים
- הפרעות מטבוליות
- כאבים
- מתח נפשי
- מחלות קשות ו/או מחלות חריפות
- היפוקסמיה
- הלם
- אנמיה
- אשפוזים בבתי חולים או במוסדות אחרים, ובמיוחד במחלקה לטיפול נמרץ
- אשפוזים חוזרים
קליניקה
לפי המדריך הדיאגנוסטי והסטטיסטי של האגודה הפסיכיאטרית האמריקאית מהדורה 4 (DSM-IV), יש ארבע תכונות מרכזיות המאפיינות דליריום[12]:
- הפרעה בתודעה עם יכולת מופחתת להתמקד, להתרכז או להסיט את תשומת לב
- שינוי קוגניטיבי (כגון ליקוי בזיכרון, בלבול, הפרעה בשפה) או התפתחות הפרעה תפישתית שאינה קשורה לשיטיון
- ההפרעה מתפתחת בזמן קצר (בדרך כלל שעות עד ימים) ונוטה להשתנות במהלך היום
- קיימות עדויות מההיסטוריה הרפואית, מבדיקה גופנית או מממצאים מעבדתיים שההפרעה נגרמת ממצב רפואי, מהרעלה או מתופעת לוואי של תרופה
תכונות נוספות שיכולות ללוות מצב בלבולי חריף כוללות הפרעות התנהגותיות פסיכו-מוטוריות כגון היפו-אקטיביות, היפראקטיביות עם פעילות סימפתטית מוגברת וליקוי שינה שפוגע גם במשך שינה וגם במבנה השינה, וגם הפרעות רגשיות משתנות כגון פחד, דיכאון, אופוריה או מבוכה.
אבחנה
שינויים בתודעה ובהכרה הם מרכיבים חשובים מאוד מתוך הסימנים הקליניים האופיינים. בדרך כלל המצב מתפתח בזמן קצר ונוטה להשתנות במהלך היום. בדרך כלל ההפרעה נגרמת ממצב רפואי, מהרעלה או מתופעת לוואי של תרופות. קריטריונים אלה יוצרים מסגרת שימושית להבנת התמונה הקלינית של ההפרעה.
לכן כאשר בני משפחה או מטפלים מדווחים כי מטופל ״אינו מתנהג כשורה", צריך להתייחס לתלונתם ברצינות, גם אם לא ברור לקלינאי הבודק שמדובר בדליריום. פיזור דעת ופגיעה בקשב ובריכוז הם בין הסימנים העיקרים של מצב בלבולי חריף, והם בדרך כלל בולטים בשיחה. חשוב לבודק להיות רגיש לזרימת המחשבה של המטופל, ולא לייחס דיבור לא מסודר באופן אוטומטי לגיל, לשיטיון או לעייפות.
אנשים דליריאנטיים מפתחים בעיות קוגניטיביות ובעיות תפישה, כולל אבדן זיכרון, בלבול וקושי בשפה ובדיבור. בדיקת מצב נפשית פורמאלית יכולה לשמש כדי לתעד את מידת הפגיעה, אבל חשוב יותר לשים לב איך המטופל מנסה לענות על שאלות תוך כדי בדיקה. מטופלים יכולים לפתח בעיות בתפישה כגון פרשנות שגויה, הזיות או מחשבות שווא.
(The Confusion Assessment Method (CAM
הכלי שעוזר באבחון דליריום הוא ה-CAM, שהיא שיטה להערכת הבלבול. לשיטה זו ארבעה מרכיבים:
- שינוי חד בתודעה ותנודתיות במשך יום - את המידע מקבלים מקרובי משפחה או ממטפלים אחרים שמכירים את המטופל
- בעיה בקשב ובריכוז - במהלך בדיקה אפשר לראות אם לנבדק יש קושי בהבנת הנאמר, אם יש לו קשיים בריכוז, אם יש קושי להמשיך את השיחה ואפשר גם לבחון ספירה לאחור (במספרים)
- מחשבה לא מאורגנת - צריך לשים לב אם הנבדק מדבר לעניין, אם הדיבור מבולבל או אם השיחה לא הגיונית או לא רלוונטית, אם קו המחשבה אינו רציף ומה רצף המחשבות, לראות אם המטופל קופץ מנושא לנושא
- שינוי רמת תודעה - לשים לב לכל מצב השונה מערנות מלאה כגון אי שקט, ערנות מוגברת, ישנוניות, אפאטיות או סטופור
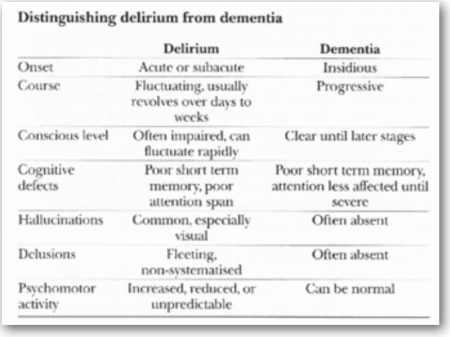
כאשר מאבחנים דליריום בשיטה זו, סעיפים 1 ו-2 ו-3 ו/או 4 חייבים להופיע[13],[14], וצריך להבדיל אותו מדיכאון, ממחלה פסיכוטית, ובעיקר משיטיון. טבלה 1 מדגימה את ההבדלים בין מצב בלבולי חריף לבין שיטיון[15].
בחולים עם מצב בלבולי חריף בדיקות מעבדה צריכות לכלול אלקטרוליטים בסרום, קריאטינין, רמת סוכר, סידן, ספירת דם מלאה ובדיקת שתן ותרבית שתן. אם הסיבה לדליריום עדיין אינה ברורה צריכים לבדוק גם רמות תרופה, מסך טוקסיקולוגיה, בדיקות תפקוד כבד וגזים בדם עורקי.
הדמיה, ניקור מותני (LP), Lumbar Puncture) ורשמת מוח חשמלית (EEG ,Electroencephalogram) אינם נדרשים ברוב החולים עם דליריום, אבל מומלצים בתרחישים קליניים ספציפיים ובמקרים שסיבת הדליריום נותרה עלומה לאחר בדיקה שגרתית. הדליריום מתחלק לשני סוגים לפי התנהגות החולה: דליריום היפו-אקטיבי (החולה שקט, ישנוני וכדומה) ודליריום היפראקטיבי (החולה נמצא במצב של אי שקט, תוקפני וכדומה). הסוג ראשון של הדליריום שכיח יותר, אך קל יותר להחמיץ אותו, כי המטופל "אינו מפריע לאחרים".
טיפול
ישנם ארבעה עקרונות יסוד למניעה ולטיפול:
- הימנעות מגורמים שידוע שהם גורמים להזיות או מחמירים אותן
- זיהוי המחלה החריפה הבסיסית וטיפול בה
- מתן טיפול תומך ומשקם, כדי למנוע את המשך ההידרדרות הפיזית והקוגניטיבית
- שליטה בהתנהגויות מסוכנות, כך שיהיה אפשר להשיג את שלושת העקרונות הראשונים[16]
דגשים חשובים לטיפול בדליריום ולמניעתו:
- חסך חושים יכול לתרום לדליריום, ולכן לחולים זקנים יש לספק משקפיים, מכשירי שמיעה, גירויים מכוונים (למשל שעונים, לוח זמנים, חלונות עם נוף חיצוני) ופעילויות מותאמות ככל האפשר למצבם
- העבודות הקיימות אינן תומכות בשימוש בתרופות כמו חוסמי כולינסטרז (Acetylcholine esterase), תרופות הרגעה או תרופות אנטיפסיכוטיות למניעת מצב בלבולי חריף
- טיפול תמיכתי במצב בלבולי חשוב לא פחות, ובהקשר הזה נכון יותר לדבר על טיפול רב תחומי. הגישה צריכה להתמקד בשמירת הידרציה טובה, בתזונה מתאימה, בשיפור ניידות, בטיפול בכאב ובאי נוחות, במניעת פצעי לחץ, בטיפול באי שליטה בסוגרים ובמזעור הסיכון לדלקת ריאות שאיפה (Aspiration pneumonia) . גישה זו צריכה לערב גם את בני המשפחה ואת המטפלים האחרים, העלולים לחוש בהלה או תשישות. מצב בלבולי חריף יכול להיות ה"קש" שישבור את המטפל העיקרי בחולה שלוקה בשיטיון, וחייבים להעריך את יכולות המטפל בצורה מציאותית[17],[18].
יש שתי גישות לטיפול בדליריום: טיפול לא תרופתי וטיפול תרופתי. תמיד רצוי להתחיל מהטיפול הלא תרופתי, אך הטיפול גם תלוי במצב המטופל, ובמקרים רבים משלבים בין שתי הגישות.
הגבלה גופנית היא אחד מסוגי הטיפול, אך יש להשתמש בהגבלות גופניות רק כמוצא אחרון, אם בכלל. לעתים קרובות הן עלולות לגרום לעצבנות יתר וליצור בעיות נוספות כגון אבדן ניידות, פצעי לחץ, אספירציות ולהאריך את זמן המצב הבלבולי. מעקב מתמיד (רצוי על ידי מישהו מוכר לחולה כגון בן משפחה) עשוי להיות יעיל יותר מהגבלת המטופל. עידוד, מגע וקשר מילולי עם אנשים מוכרים יכולים להפחית הפרעות התנהגות.
אולם לעתים קרובות יש צורך גם בטיפול תרופתי. הטיפול בנוירולפטיקים (Neuroleptic agents) עדיין מוביל. בהתבסס על ראיות מוגבלות, מומלץ טיפול ב-Haloperidol במינון נמוך [0.5-1 מ"ג (מיליגרם)] דרך הפה או לשריר, כדי לשלוט בתסמינים הפסיכוטיים. במקרה חירום אפשר לתת אותו דרך פה כל ארבע שעות או לשריר כל 30-60 דקות. היתרון של תכשיר זה הוא שאפשר לתת אותו לשריר במקרים שאי אפשר לתת אותו דרך הפה. התכשיר מתחיל לפעול תוך 30 עד 60 דקות לאחר מתן לשריר ותוך 4-6 שעות בטיפול דרך פה. לא צפויה תגובה מיידית. Haloperidol מאופיין באפקט סדטיבי נמוך יותר ובירידה בלחץ הדם, ולכן יש להימנע מלהשתמש בו בחולים עם סימני פרקינסון, שעבורם תרופות אנטי פסיכוטיות לא טיפוסיות עדיפות.
אפשר להשתמש גם בתרופות אנטי פסיכוטיות אטיפיות כמו Risperidone במינון של 0.5 מ״ג פעמיים ביום[19].
בכל מקרה מומלץ להשתמש בתרופות אנטיפסיכוטיות לטווח קצר, כי הן קשורות לתופעות לוואי כמו סימנים אקסטראפיראמידליים, תמותה ואפילו שבץ מוחי בעת שימוש בחולים עם שיטיון.
לבנזודיאזפינים התחלת פעולה מהירה יותר מאשר לתרופות אנטי פסיכוטיות (חמש דקות לאחר מתן טיפול דרך הפה), אך הם יכולים להחמיר בלבול וטשטוש, ואפילו לגרום לדליריום.
בקשר לטיפול במעכבי אצטילכולין אסטרז (Cholinesterase inhibitors) - אין עבודות חד משמעיות על טיפול בדליריום או מניעתו.
פרוגנוזה
ההשלכות של הדליריום יכולות להיות חמורות מאוד, ולכן הנושא הזה כה חשוב. חולים שלוקים בדליריום נמצאים באשפוז זמן ארוך יותר[20],[21], ומתאשפזים לעתים קרובות יותר[22],[23]. הדליריום גורם לירידה בתפקוד, ללחץ נפשי גם למטופל וגם למטפלים. הוא מעלה את שיעור האשפוזים בבתי אבות ומעלה תמותה[8],[24],[25],[26]. שיעורי התמותה בקרב חולים מאושפזים עם דליריום הוא 22-76%. שיעור דומה לחולים עם אוטם לבבי או אלח דם (Sepsis) חמור[27].
למרות שדליריום הוא תופעה חולפת, מחקר שנעשה על מטופלים זקנים מאוד המאושפזים במחלקות פנימיות וכירורגיות, מצא שיותר משליש מאלה עם מצב בלבולי חריף, ממשיכים לענות על קריטריונים של דליריום במשך שלושה עד שישה חודשים[28]. רק 4% מהמטופלים שלוקים בדליריום חוזרים למצב שהיו בו לפני שלקו בהפרעה[29].
דגלים אדומים
ביבליוגרפיה
- ↑ Inouye SK. The dilemma of delirium: clinical and research controversies regarding diagnosis and evaluation of delirium in hospitalized elderly medical patients. Am J Med 1994; 97:278
- ↑ Michaud L. et al. Delirium: Guidelines for general hospitals, J. of Psychosomatic Research 2007; 62:371-383
- ↑ Hustey F, et al. The Effect of Mental Status Screening on the Care of Elderly Emergency Department Patients, Ann Emerg Med 2003; 41:678-684.
- ↑ Elie M Rousseau F, et al. Prevalence and detection of delirium in elderly emergency department patients. CMAJ. 2000;163:977-981
- ↑ Lewis LM, Miller DK, Morley JE, et al Unrecognized delirium in ED geriatric patients. Am J Emerg Med 1995;13(2):142-145.
- ↑ Hustey FM, Meldon SW. The prevalence and documentation of impaired mental status in elderly emergency department patients. Ann Emerg Med. 2002;39:248-253.
- ↑ Naughton BJ, Moran MB, Kadah H, et al. Delirium and other cognitive impairment in older adults in an emergency department; Ann Emerg Med, 1995;25(6):751-5
- ↑ 8.0 8.1 Kakuma R, du Fort GG, Arsenault L, et al Delirium in older emergency department patients discharged home: effect on survival. J Am Geriatr Soc; 2003;51 (4):443-50
- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה10- ↑ 10.0 10.1 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה11- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה12- ↑ American Psychiatric Association, Diagnostic and Statistical Manual, 4th ed, APA Press, Washington, DC 1994.
- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה13- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה14- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה15- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה26- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה27- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה28- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה29- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה16- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה17- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה18- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה19- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה20- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה21- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה23- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה22- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה24- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה25
המידע שבדף זה נכתב על ידי ד"ר אלה קגן - היחידה להערכה גריאטרית כוללנית והיחידה להמשך טיפול, שירותי בריאות כללית, מחוז דרום


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק