הבדלים בין גרסאות בדף "מחלת קרוהן - Crohn's disease"
| שורה 9: | שורה 9: | ||
|ICD-9={{ICD9|555}} | |ICD-9={{ICD9|555}} | ||
|MeSH={{MeSH|D003424}} | |MeSH={{MeSH|D003424}} | ||
| − | |יוצר הערך=ד"ר ערן ישראלי | + | |יוצר הערך=[[משתמש:ערן ישראלי|ד"ר ערן ישראלי]] |
|אחראי הערך= | |אחראי הערך= | ||
}} | }} | ||
| שורה 305: | שורה 305: | ||
| − | {{ייחוס|ד"ר ערן ישראלי, מנהל המרכז למחלות מעי דלקתיות במכון למחלות דרכי העיכול והכבד, בי"ח האוניברסיטאי הדסה עין כרם}} | + | {{ייחוס|[[משתמש:ערן ישראלי|ד"ר ערן ישראלי]], מנהל המרכז למחלות מעי דלקתיות במכון למחלות דרכי העיכול והכבד, בי"ח האוניברסיטאי הדסה עין כרם}} |
[[קטגוריה:גסטרואנטרולוגיה]] | [[קטגוריה:גסטרואנטרולוגיה]] | ||
[[קטגוריה:פנימית]] | [[קטגוריה:פנימית]] | ||
גרסה מ־16:44, 27 באוקטובר 2011
| מחלת קרוהן | ||
|---|---|---|
| Crohn's disease | ||
| 250px | ||
The three most common sites of intestinal involvement in Crohn's disease are
ileal, ileocolic and colonic
| ||
| ICD-10 | Chapter K 50. | |
| ICD-9 | 555 | |
| MeSH | D003424 | |
| יוצר הערך | ד"ר ערן ישראלי | |
מחלת קרוהן ודלקת כיבית של המעי הגס מהוות את שתי הצורות העיקריות של מחלת המעי הדלקתית (Inflammatory Bowel Disease). מחלות אלו מאופיינות בקיום של דלקת כרונית או התקפית בדרכי העיכול, הנוצרת על ידי שפעול אידיופטי של מערכת החיסון.
הדלקת במחלת קרוהן יכולה לערב כל אחד מהחלקים של מערכת העיכול (מחלל הפה ועד לפי הטבעת), אך ברוב החולים המעורבות הדלקתית היא בקצה המעי הדק (האיליום הטרמינלי) ובמעי הגס המקורב. במרבית המקרים הדלקת אינה רציפה, וניתן לראות מוקדים דלקתיים לצד אזורים תקינים לאורך דופן המעי. הדלקת יכולה לערב את כל שכבות דופן המעי – מהרירית ועד לסרוזה. בהתאם לכך, עלולים להופיע סיבוכים שונים - כגון היצרות חלל המעי, מורסה תוך-בטנית, או היווצרות נצורים (fistulae) בין לולאות מעי סמוכות או מלולאת מעי דלקתית לאיברים סמוכים (שלפוחית השתן, הלדן, או דופן הבטן).
התסמינים השכיחים במחלה כוללים שלשול, כאבי בטן וירידה במשקל. כמו כן, ישנה מעורבות ספציפית של איברים מחוץ למערכת העיכול - כולל הפרקים, העור והעיניים. האטיולוגיה של המחלה אינה ברורה במלואה. קיים טיפול יעיל למניעת התסמינים והסיבוכים, אך לא קיים טיפול המביא לריפוי מוחלט של המחלה.
אפידמיולוגיה
שכיחות גבוהה יותר של המחלה נצפית בארצות מתועשות ובאוכלוסייה ברמה סוציואקונומית גבוהה, בהשוואה למדינות מתפתחות. עוד בשנות ה-60 נצפה יחס הפוך בין שכיחות המחלה לשיעור תמותת התינוקות (כמדד לרמה הסוציואקונומית) באזורים גיאוגרפיים שונים על פני כדור הארץ. בצפון אמריקה ובאירופה נצפה סולם עולה של שכיחות מדרום לצפון - שכיחות גבוהה יותר של המחלה תוארה באזורים הצפוניים של היבשת ביחס לאזורים הדרומיים.
בהתאם לשונות הגיאוגרפית המתוארת לעיל בארה"ב ובאירופה, ההיארעות השנתית באוכלוסיה מתואמת לגיל ל-105 (annual incidence) נעה בין 0.9 (דרום אירופה) ל-14 (סקנדינביה, ארה"ב). שכיחות המחלה באסיה נמוכה (0.5/105 - יפן וקוריאה), ובדרום אמריקה ובאפריקה נדירה.
שינוי בהיארעות המחלה נצפה לא רק בהתאם לאזור הגיאוגרפי, אלא גם לאורך ציר הזמן. בעשורים האחרונים ישנה עלייה דרמטית בהיארעות המחלה בארצות מתפתחות (כדוגמת קוריאה הדרומית), לעומת עלייה מתונה יותר או ללא שינוי בהיארעות באירופה ובארה"ב. ייתכן וחלק מהעלייה בהיארעות בארצות המתפתחות נובע מהתקדמות הרפואה ושיטות האבחון. יחד עם זאת, ההיארעות של דלקת כיבית של המעי הגס באותו פרק זמן לא עלתה משמעותית, ומדובר בשיטות אבחון דומות. כך, שלפחות חלק מהעלייה בהיארעות המחלה היא אמיתית. הימצאות המחלה (prevalence) במבוגרים בארה"ב מוערכת כ-201 ל-100,000, ו-43 ל-105 בילדים ובמתבגרים עד גיל 20.
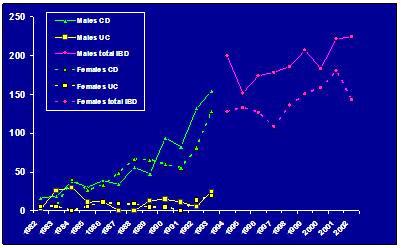
אין נתונים מדויקים לגבי שכיחות המחלה בישראל, אך ישנם מספר מחקרים שבוצעו בקרב אוכלוסיות נבחרות (כגון אוכלוסיות הקיבוצים והמושבים בצפון הארץ). במחקר שכלל נתונים לגבי כלל המתגייסים לצה"ל (גרף מס' 1) ניתן לראות כי ההימצאות של מחלת קרוהן בקרב בני נוער עד גיל 17 עלתה פי שלושה מתחילת שנות ה-80 ועד אמצע שנות ה-90, בעוד שכיחותה של דלקת כיבית של המעי הגס נשארה יציבה לאורך השנים.
ניתן לאבחן את מחלת קרוהן בכל גיל (מינקות ועד לגיל הקשיש)- חציון הגיל בעת האבחנה הינו 30. יחד עם זאת, ישנם שני שיאים להופעת המחלה: בין גילאי 15-30 שנה, וכן בעשור השביעי לחיים.
אטיולוגיה
האטיולוגיה של המחלה אינה ידועה, אך על פי התיאוריה המקובלת מדובר בפעילות דלקתית שמקורה בשפעול כרוני של מערכת החיסון כנגד מרכיבים (שטרם זוהו) בדופן או בחלל המעי. הרקע הגנטי, כמו גם גורמים סביבתיים שונים - בעלי השפעה משמעותית על רמת הסיכון לפתח את המחלה אצל פרט מסוים, וכמו כן על תזמון הופעתה.
שפעול מערכת החיסון
דופן המעי התקין מכיל צפיפות גבוהה של תאים חד-גרעיניים בעלי פעילות דלקתית פיזיולוגית, היוצרת מצב של ריסון או סבילות כנגד האנטיגנים המרובים המצויים בחלל המעי – שמקורם מהתזונה או מהפלורה הטבעית. במחלת קרוהן, ישנה עדות לשפעול ממושך של מערכת החיסון, מה שיוצר נזק דלקתי בדופן המעי. לא ברור אם הטריגר לשפעול מערכת החיסון הינו מיקרואורגניזם פתוגני שטרם זוהה, או אבדן של אותה סבילות חיסונית הקיימת במצב תקין במערכת העיכול.
מספר מחקרים הדגימו קשר נסיבתי בין נוכחות מיקרואורגניזמים ספציפיים (Mycobacterium paratuberculosis, וירוס החצבת, ו-paramyxovirus) למחלת קרוהן. יחד עם זאת, העדות לנוכחות מחוללים אלו בקרב החולים אינה חד-משמעית בהשוואה לאוכלוסייה הבריאה. במקרה של M. paratuberculosis, מתן טיפול אמפירי כנגד המחולל לא הניב תוצאות משמעותיות במיגור המחלה.
ממודלים של המחלה בבעלי חיים ניתן ללמוד כי נוכחות חיידקי המעיים חיונית לקיום הפעילות הדלקתית הכרונית. בחולי קרוהן ישנה עדות לתגובתיות יתר של הלימפוציטים מסוג T לפלורה של המעיים, כמו גם הופעה של נוגדנים המכוונים כנגד מרכיבים של הפלורה הטבעית - כדוגמת E.coli outer membrane protein(OmP-C), פלגלין ו- Saccharomyces cerevisea.
עדיין לא ברור עם הפעילות הדלקתית במחלה נובעת מפגיעה בתפקוד מערכת החיסון הראשונית הלא ספציפית (Innate), מהפעלה לא מבוקרת של מערכת החיסון האדפטיבית, או מפגיעה משולבת בשתי המערכות. במודלים בבעלי חיים וכן בבני אדם נמצאו מספר מנגנונים המביאים בסופו של דבר לביטוי משותף של המחלה בדופן המעי:
- מוטציה בגן-NOD2/CARD15 - הודגמה בקרב 20-30% מהחולים. החלבון המקודד מבוטא במונוציטים ובתאי Paneth, ומהווה חיישן תוך תאי לזיהוי פפטידוגליקן חיידקי. הפגיעה בתפקוד החלבון מובילה לפגיעה בתגובה האנטי-בקטריאלית ופגיעה בהפרשת defensins- כלומר, יוצרת פגיעה במערכת החיסון הראשונית. ייתכן ופגיעה זו מביאה באופן משני לשפעול בלתי מבוקר של מערכת החיסון האדפטיבית.
- פגיעה במנגנון ה-Autophagy - מנגנון קדום זה משמש לפירוק חלבונים מזיקים בתא. מדובר ביצירת שלפוחיות המצופות בקרום מממברנת התא המעבירות את תוכנן ישירות לליזוזומים. הפגיעה במנגנון קשורה במוטציות ספציפיות:
- מוטציה בגן ATG16L1 - מגינה מפני המחלה.
- שינוי בביטוי הגן IRGM (בעל חשיבות בעמידות בפני חיידקים תוך-תאיים כגון ליסטריה וטוקסופלסמה) – מגביר את הסיכון למחלה.
- מוטציות בקולטן ל-Interleukin (IL)-23 - אינטרלוקין 23 מופרש על ידי תאים דנדריטים ומקרופאגים בתגובה למיקרואורגניזמים שונים. בתגובה להפרשתו, לימפוציטים מסוג CD4+ מקבלים פנוטיפ של תאים מסוג Th-17, המהווים תא אפקטורי חשוב בתהליך הדלקתי. מוטציות שונות בקולטן ל-IL-23, מגינות מפני המחלה או מגבירות את הסיכון להתפתחותה.
- פגיעה בלימפוציטים המבקרים את פעילות מערכת החיסון האדפטיבית – Treg.
- פגיעה בתפקוד תאי האפיתל במעי במניעת החדירה של מיקוראורגניזמים (barrier function).
גנטיקה
העדות למעורבות גנטית במחלה קיימת כבר מתצפיות מוקדמות של ריכוז חולים בתוך משפחות. הסיכון של קרוב משפחה מדרגה ראשונה של חולה קרוהן לפתח את המחלה גבוה פי 14-15 לעומת הסיכון בקרב האוכלוסייה הכללית.
במחקרי תאומים, ההתאמה בין תאומים מונוזיגוטיים של הופעת המחלה מגיעה ל-67%, בעוד ההתאמה של דלקת כיבית של המעי הגס מגיעה ל-20% בלבד. הסיכון להופעת המחלה גבוה פי 2-4 בקרב יהודים אשכנזים לעומת אוכלוסייה שאינה יהודית המתגוררת באותו אזור גיאוגרפי.
עם תחילת השימוש בשיטות מיפוי מודרניות של הגנום האנושי, מחלת קרוהן היתה הראשונה בה הצליחו לבצע מחקרים מבוססי Genome-wide association. מחקרים אלו אפשרו לבדוק מאות אלפי סמנים גנטיים באופן סימולטני, תוך השוואה בין החולים לבין האוכלוסייה שאינה סובלת מהמחלה. כל זאת, ללא צורך בהיפותזה מוקדמת לגבי מיקום הגנים החשודים. עד היום נמצאו יותר מ-30 סמנים גנטיים הקשורים למחלה. חלק מהגנים מגבירים את הסיכון גם לדלקת כיבית של המעי הגס, וחלקים ספציפיים למחלת קרוהן.
הדוגמה הראשונה לגן מסוג זה זוהתה בשנת 2001, וידועה כגן 15NOD2/CARD. בגן זה נמצאו 3 מוטציות עיקריות באוכלוסייה האירופאית ובאוכלוסיית צפון אמריקה. קיום של אחת המוטציות בשני האללים מגביר את הסיכון להופעת המחלה פי 17.5 לעומת האוכלוסייה הכללית, ואילו הטרוזיגוט נמצא בסיכון מוגבר פי 2.5. כמו כן, נמצא קשר בין קיום המוטציות להופעה של המחלה בגיל מוקדם יותר, וליצירת חסימות במעי הדק.
יחד עם זאת, רק 20-30% מחולי קרוהן נושאים את המוטציה, ויש מספר גדול של אנשים בריאים הנושאים את המוטציה ללא ביטוי של המחלה (חדירות המוטציה המחושבת קטנה מ-1%). מכאן ניתן להסיק כי ישנה חשיבות רבה לגורמים הסביבתיים המשפיעים על הופעת המחלה.
גורמים סביבתיים
העלייה בשכיחות המחלה בעשורים האחרונים, והקשר בין ההיארעות לרמה הסוציואקונומית מרמזים על חשיבותם של הגורמים הסביבתיים. ייתכן וההסבר טמון בתיאוריית ההיגיינה, המקשרת בין חשיפה מועטה למיקרואורגניזמים לא-פתוגניים בילדות (כגון תולעים וחיידקים ממקור מעיים של בעלי חיים) לסיכון מוגבר להופעת המחלה. על פי תיאוריה זו, חשיפה מוקדמת למחוללים אלו חשובה להתפתחות מערכת הבקרה של מערכת החיסון (ובעיקרה להבשלה של תאי T רגולטורים). במחקר שנערך בישראל בקרב מתגייסים נמצא כי גדילה בסביבה כפרית מורידה את הסיכון להופעת המחלה פי 2.2 לעומת גדילה בסביבה עירונית. כמו כן, אותו מחקר הדגים כי מספר גדול של אחאים במשפחה (המעלה את צפיפות המגורים) מהווה גורם מגן מפני הופעת המחלה.
מרבית המחקרים הדגימו כי הנקה מהווה גורם מגן מפני הופעת המחלה. הגורמים המגבירים את הסיכון למחלה על פי המחקרים כוללים שימוש בתרופות ממשפחת ה-NSAIDS, שימוש בגלולות למניעת הריון, ועישון. לא נמצא קשר חד משמעי לתזונה (צריכה מוגברת של בסוכרים פשוטים ומיעוט בצריכת פירות וירקות). מספר מחקרים הדגימו קשר בין זמן הופעת המחלה לזיהומי מעיים שהתרחשו לאחרונה ונגרמו על ידי מיקרואורגניזמים פתוגניים. ייתכן והקשר בין כל גורמי הסיכון שהוזכרו הינו השפעתם על הפלורה של המעיים, ותגובתיות מערכת החיסון כנגדה.
למרות טענותיהם של החולים בדבר הקשר בין ההופעה הראשונית של המחלה למצבי לחץ נפשי, קשר שכזה לא הוכח בצורה מחקרית. יחד עם זאת, ייתכן וקיים קשר בין לחץ נפשי לבין הופעת התקפים חוזרים של המחלה.
קליניקה
מיקום המחלה
שליש עד מחצית מהחולים סובלים ממעורבות דלקתית הן של האיליום והן של המעי הגס (המחלה נוטה להופיע באיליום המרוחק והמעי הגס המקורב). כשליש מהחולים סובלים ממעורבות המעי הדק בלבד (בדרך כלל באיליום), והיתר ממעורבות של המעי הגס בלבד.
מעורבות משמעותית של המעי הדק המקורב, כמו גם של הקיבה והתריסריון, פחות שכיחה - ובדרך כלל מלווה מעורבות של המעי הדק המרוחק. על פי רוב, הפעילות הדלקתית לאורך המעי אינה רציפה, ועם הזמן עשויים להופיע אזורים חדשים המעורבים במחלה.
תסמינים במערכת העיכול
קיימת שונות גדולה של התמונה הקלינית בין החולים - התלויה במיקום המחלה לאורך המעי, חומרת הדלקת, הופעת סיבוכים במערכת העיכול ומעורבות של איברים נוספים.
התסמין המרכזי במחלה הוא כאב בטן. הכאב יכול לנבוע מהדלקת, מנוכחות של מורסה תוך-בטנית, או משנית לחסימה. מאפייני הכאב יהיו בהתאם למנגנון– התקפי וקוליקי, או ממושך וחמור. לעתים התסמינים מופיעים בעצמה נמוכה, בצורה התקפית, ולאורך זמן ממושך. במקרים אלו ייתכן עיכוב (של חודשים) בקביעת האבחנה.
תסמינים אופייניים נוספים כוללים שלשול ותלונות מערכתיות - הכוללות חום, חולשה וירידה במשקל. דמם רקטלי וטנזמוס הינם נדירים (בהשוואה לדלקת כיבית של המעי הגס), לאור העובדה שברוב המקרים הרקטום אינו מעורב בדלקת.
הופעה קלינית שכיחה נוספת (המופיעה בקרב 15-35% מהחולים) היא מחלה פריאנלית (אשר עשויה להקדים את ההסתמנות במעי ברבע מהמקרים). ביטויי המחלה הפריאנלית כוללים כיבים, קפלי עור גדולים ורגישים, פיסורה אנלית, והופעה של נצורים (פיסטולות) העלולות להיחסם ולגרום להיווצרות מורסה מקומית.
| תסמין/סימן | מנגנון |
|---|---|
| שלשול |
|
| כאבי בטן |
|
| ירידה במשקל ותת-תזונה |
|
| חום |
|
| אנמיה |
|
תסמינים מחוץ למערכת העיכול
תסמינים מחוץ למערכת העיכול מופיעים בקרב 6-25% מהחולים. שכיחותם גבוהה יותר בקרב החולים הסובלים ממעורבות של המעי הגס.
מעורבות מערכת השרירים והשלד
- התאלות (clubbing) של אצבעות הידיים
- מעורבות מפרקים פריפריים (16-20% מהחולים) – ישנו קשר בין הופעה של כאבים או נוקשות במפרקים להתקף של המחלה במעי. המעורבות בדרך כלל אסימטרית ונודדת. נדיר שגורמת לדפורמציה של המפרק.
- מעורבות המפרקים הגדולים (3-10% מהחולים) - ישנו קשר בין ספונדיליטיס ל-HLA-B27. כמו כן, ישנה שכיחות מוגברת של דלקת עצה וכסל (sacroiliitis) דו-צדדית
- אוסטיאופורוזיס (30-60% מהחולים) - משנית לטיפול ממושך בסטרואידים או הפרעה בספיגת סידן וויטמין D.
- וסקוליטיס גרנולומטותית - נדירה.
- עמילואידוזיס - נדיר.
מעורבות עורית
- פיודרמה גנגרנוזום - מופיעה ללא קשר לפעילות המחלה במעי.
- אריתמה נודוזום - שכיחה יותר בנשים. יש קשר למעורבות המפרקים, ולפעילות המחלה במעי.
מעורבות עינית
מופיעה בקרב 6% מהחולים.
- סקלריטיס ואפיסקלריטיס - יש קשר בין הופעתן לפעילות המחלה במעי
- דלקת הענביה (Uveitis) - מתבטאת בכאבי ראש, כאבי עיניים, דמעת, טשטוש ראייה ופוטופוביה. נובעת ממעורבות דלקתית של הלשכה הקדמית.
מעורבות הכבד ודרכי המרה
- עלייה בשכיחות אבנים בכיס המרה - למעלה מ-25% מהחולים סובלים ממחלה זו.
- עלייה אסימפטומטית ברמות אנזימי הכבד
- דלקת ראשונית צלקתית של דרכי המרה (primary sclerosing cholangitis) - נדירה יותר בקרב חולי קרוהן לעומת חולי דלקת כיבית של המעי הגס, אך עשויה להופיע בקרב 4% מהחולים.
מעורבות דרכי השתן והמין
עלייה בשכיחות אבנים בדרכי השתן - העלייה היא בשכיחות אבני אוקסלט וחומצה אורית בלבד. הסטאטוריה המופיעה במחלה גורמת לעלייה ברמת חומצות השומן החופשיות במעי. חומצות אלו קושרות סידן, ומוירות רמה גבוהה של אוקסלט חופשי הנספג לדם. אבני חומצה אורית נוצרות בשל התייבשות חוזרת ומצב היפרמטבולי המאפיינים את הדלקת.
מעורבות מערכת הקרישה
נטייה לקרישיות יתר - עשויה לבוא לידי ביטוי בתסחיפים קרישתיים ורידיים בעיקר, ועורקיים במקרים נדירים. מנגנון ההיווצרות קשור בכך שהדלקת גורמת לתרומבוציטוזיס ולעלייה ברמות פיברינוגן, פקטור V, פקטור VIII וחסר באנטי-תרומבין III ו-Protein S.
צורות הביטוי של המחלה
על פי חלוקה גסה, ישנן שלוש צורות ביטוי קליניות של המחלה:
- ביטוי פיסטולרי-אגרסיבי: הופעת הופעת נצורים בין שתי לולאות מעי או בין לולאת מעי לאיברים סמוכים, מורסות תוך-בטניות ונצורים בפי הטבעת.
- ביטוי פיברוטי-חסימתי: הצטלקויות בדופן המעי הגורמות להיצרות החלל ולחסימות מעי.
- ביטוי דלקתי: מעורבות דלקתית מערכתית, המתבטאת בחום, אנמיה של מחלה כרונית, ועלייה בערכי CRP או שקיעת הדם.
יחד עם זאת, לעתים קרובות קיימת חפיפה בין הביטויים השונים אצל אותו חולה – לדוגמא: קיום בו בעת של היצרות המעי ונצור לפני איזור החסימה.
- הגורמים המשפיעים על צורת הביטוי
- גורמים גנטיים - מוטציה ב-NOD2 מגבירה את הסבירות לביטוי חסימתי
- פרופיל סרולוגי - קיום נוגדנים כנגד מרכיב ה-mannan בשמר Saccharomyces cerevisea (ASCA) מגביר את הסיכוי למעורבות המעי הדק. קיום נוגדן Anti C-Bir1 מגביר את הסיכוי לביטוי פיסטולרי או חסימתי.
אבחנה
לא ניתן לאבחן את המחלה על סמך קריטריון בודד. יש צורך בצירוף של נתונים קליניים, מעבדתיים, אנדוסקופיים, היסטולוגיים, והדמייתיים.
אנמנזה
יש להתעכב על משך התסמינים, נסיעות לחו'ל לאחרונה, שימוש בתרופות ושינויים בתזונה. אנמנזה משפחתית עשויה להעלות את החשד לקיום המחלה. חשוב לברר קיום של תסמינים מחוץ למערכת העיכול, ירידה במשקל או חום.
בדיקה גופנית
חשוב להתרכז בסימנים בבדיקת הבטן העשויים להעיד על חסימת מעי, נוכחות מסה דלקתית או מורסה. בדיקה רקטלית יכולה להדגים קיום של מחלה פריאנלית אופיינית.
בדיקות מעבדה
בדרך כלל ישנה עלייה ברמות מדדי דלקת שונים, כולל CRP, שקיעת דם, תרומבוציטוזיס ואנמיה. לויקוציטוזיס עם סטייה שמאלה עשויה לרמז על סיבוך זיהומי. יש לכלול בדיקת צואה לתרבית ומשטח צואה למיקרוסקופ, וכמו כן לבדוק נוכחות של טוקסין Clostridium difficile במקרים ספציפיים.
שימוש במדדים סרולוגיים שמור בעיקר להבדלה בין מחלת קרוהן לדלקת כיבית של המעי הגס. רגישותה של בדיקת ASCA למחלת קרוהן נעה בין 40-60%, עם סגוליות גבוהה (תיתכן בדיקה חיובית גם בחולי צליאק, או בקרב קרובי משפחה של חולים ללא מחלה פעילה). ניתן להיעזר בבדיקת הסרולוגיה במידה והיא חיובית. היעדר נוגדן ל-ASCA אינו שולל קיום האבחנה.
בדיקות הדמיה
הדמיה של המעי הדק מבוצעת באמצעות בדיקת CT או MR-אנטרוגרפיה. הממצאים המוקדמים האופייניים כוללים כיבים ועיבוי של דופן המעי, או הרחבה של ה- valvulae conniventes. בצקת ושינוי שומני בדופן יתבטאו בהרחבה של המרווח בין לולאות המעי. בשלבים מאוחרים ניתן לראות תמונת אבני מרצפת (cobblestones), הופעה של סינוס או נצור מלולאות המעי, או היצרות של לולאות.
מיפוי עם לויקוציטים יכול להוות בדיקת עזר במקרים של מחלה דלקתית עם מיעוט סימנים באנטרוגרפיה.
שימוש באולטרה-סאונד שמור לבירור סיבות אחרות לכאבי בטן (דרכי מרה או סיבות גינקולוגיות), אך ישנם מרכזים נבחרים שפיתחו שיטות רגישות לבדיקת שינויים בלולאות המעי באמצעות אולטרה-סאונד.
קולונוסקופיה מהווה בדיקה ישירה המאפשרת להתבונן בדופן המעי וגם לקחת ביופסיות. הממצאים האופייניים כוללים כיבים אפטיים (aphthous ulcerations), בצקת ברירית, ותמונה דמוית "אבני מרצפת" המכילה איי רירית מעי תקינה בין אזורים דלקתיים ולעתים מחוסרי רירית. בשלבים מאוחרים ניתן לזהות היצרות של חלל המעי, או פתח של נצור לתוך דופן המעי. במרבית המקרים אין מעורבות של הרקטום, וקיימת מעורבות סגמנטרית של הדלקת לאורך המעי.
בכל מקרה של חשד למחלת קרוהן יש לשאוף לבצע אינטובציה של האיליום. במקרים בהם יש חשד למעורבות מעי דק שלא נצפה בבדיקות הנזכרות, יש מקום לבצע בדיקה באמצעות וידאו-קפסולה – אך יש לקחת בחשבון את הרגישות הגבוהה והסגוליות הנמוכה יחסית של בדיקה זו בזיהוי ממצאים ברירית המעי הדק.
טיפול
כיום לא ידוע על טיפול תרופתי או כירורגי המרפא את המחלה. השאיפה היא להביא למצב של הפוגה ממושכת, המאפשרת היעלמות של התסמינים ,שיפור איכות החיים ומניעת סיבוכים (כגון הצורך בניתוחים או אשפוזים). מחקרים מהשנים האחרונות הדגימו כי ריפוי מוקדם של רירית המעי במהלך המחלה יעיל למניעת התלקחויות וסיבוכים עתידיים. יחד עם זאת, לאור העובדה שמדובר בטיפול ממושך, בעת התאמת הטיפול המונע יש לקחת בחשבון את תופעות הלוואי והיכולת לשמור על יעילות הטיפול לטווח הארוך.
5-אמינוסליצילטים (5-אס"א)
Salazopyrin (Sulfasalazine) (סלאזופירין ; סולפסלזין) ותרופות מקבוצת ה-5-אס"א, הודגמו כבעלות יעילות מתונה בטיפול במחלת קרוהן קלה עד בינונית המערבת את המעי הגס. לעומת זאת, לא הודגמה יעילות מובהקת בטיפול במחלה המערבת את המעי הדק או כטיפול מונע. רוב תופעות הלוואי של סולפסלזין קשורות במרכיב הסולפהפירידיני של התרופה, ואינן קיימות בתכשירי ה-5-אס"א הנוספים. יתרונה של סולפסלזין הוא בהשפעתה המיטיבה על הפרקים המעורבים.
טיפול אנטיביוטי
טיפול אנטיביוטי נדרש כאשר מופיעים סיבוכים זיהומיים של המחלה. יש מעט עדויות מחקריות לגבי יעילותו בטיפול במחלה פריאנלית, נצורים או מחלה דלקתית במעי.
Metronidazole (מטרונידזול) יעילה לטיפול בנצור פריאנלי, ובעלת יעילות מתונה במניעת חזרה של המחלה באזור ההשקה לאחר כריתה ניתוחית. יחד עם זאת, טיפול ממושך במטרונידזול גורם לתופעות לוואי, והפסקת הטיפול כרוכה בשכיחות גבוהה של חזרת הנצור.
Ciprofloxacin (ציפרופלוקסצין) יעילה לריפוי נצור פריאנלי, והטיפול בה כרוך בפחות תופעות לוואי לעומת טיפול במטרונידזול. מספר עבודות הדגימו את יעילותה של ציפרופולקסצין גם במקרים של התלקחות קלה עד בינונית של המחלה הדלקתית במעי - עם יעילות דומה לטיפול ב-5-אס"א או בסטרואידים למשך 12 שבועות.
טיפול בסטרואידים
למרות תופעות הלוואי, לסטרואידים יש עדיין תפקיד מרכזי בטיפול בהתלקחות חריפה של המחלה. במחלה בדרגה קלה עד בינונית שאינה מגיבה לטיפול ראשוני, או בהתלקחות קשה - נהוג לטפל בPrednisone (פרדניזון) במינון של 40-60 מ"ג ליום, עם ירידה הדרגתית במינון תוך 4-6 שבועות. שיעור התגובה הצפוי לטיפול נע בין 80-90%, והתגובה לטיפול מהירה (תוך כ-3 שבועות). לחולים במצב קשה נהוג לתת טיפול בסטרואידים דרך הוריד, כדוגמת הידרוקורטיזון במינון של 100 מ"ג כל 8 שעות.
אין עדויות ליעילותם של סטרואידים במניעה, ואין עדות שהטיפול מביא לריפוי הרירית. כמו כן, קיימות תופעות לוואי רבות בשימוש ארוך טווח. עד 50% מהחולים מפתחים תלות בטיפול בסטרואידים, עם חזרה של התסמינים תוך ירידה במינון. מתוך ניסיון למנוע את תופעות הלוואי המערכתיות, פותח השימוש ב-Budesonide (בודזונייד). האפיניות של בודזונייד לקולטן הגלוקוקורטיקואידי גבוהה מזו של פרדניזון, והיא עוברת מטבוליזם מהיר במעבר ראשוני בכבד. כמו כן, פותחה פורמולציה המביאה לשחרור של התרופה באיליום המרוחק והמעי הגס הימני. תרופה זו, במינון של 9 מ"ג ליום, יעילה יותר מ-5-אס"א מבחינת שיעור ההפוגה, אך פחות יעילה מפרדניזון. ניתן להשתמש בתרופה באותו מינון גם למניעה, לטווח של שנה ללא תופעות לוואי משמעותיות.
תיופורינים
קבוצה זו כוללת את הAzathioprine (אזתיופרין) ו-Puri-Nethol (6-Mercaptopurine) (פורינטול ; 6-מרקפטופורין) . מטהאנליזה הדגימה כי תרופות אלו יעילות בהשגת הפוגה ב-54% מהמטופלים, ויעילות בהפסקת התלות בטיפול בסטרואידים. התרופות יעילות גם כטיפול מונע ולשמירה על הפוגה ממושכת (עד 67% לאחר שנה). בניגוד לסטרואידים, טיפול בתיופורינים עשוי להביא לריפוי של הרירית. המינון המקובל של אזתיופרין הוא 2.5 מ"ג/ק"ג/יום, ושל 6-מרקפטופורין הוא 1.5 מ"ג/ק"ג/יום.
המטבוליזם של התרופות ידוע היטב - אנזים מרכזי בתהליך הינו thiopurine methyltransferase (TPMT). אחד מכל 300 אנשים באוכלוסייה הומוזיגוטי למוטציה שגורמת לאינאקטיבציה של האנזים. במקרה זה, נטילת התרופה תביא ליצירת כמות רעילה של המטבוליט 6-thioguanine, ולהתפתחות לויקופניה קשה. להטרוזיגוטים למוטציה (כ-11% מהאוכלוסיה) תהיה רמה מוגברת של 6-TG, ויידרש מינון נמוך יותר של התרופה לצורך השגת יעילות טיפולית. ניתן לנטר את רמת ה-6-TG כמדד ליעילות הטיפול כאשר אין תגובה, על מנת להבדיל בין חוסר היענות לטיפול לבין רמת פעילות גבוהה של TPMT. בקבוצה האחרונה, רמות ה-6TG תהיינה נמוכות, תוך הצטברות של מטבוליט אחר- 6-MMP. במקרה זה, ניתן יהיה לשפר את יעילות הטיפול על ידי מתן זהיר של אלופורינול והורדת מינון התרופה.
חסרונן של תרופות אלו הוא הזמן עד להשגת תגובה טיפולית, העומד על 8-12 שבועות טיפול לפחות. תופעות לוואי חמורות של הטיפול כוללות דלקת חריפה של הלבלב ב-3-7% מהחולים, ותגובות אלרגיות ב-2%. ניתן לראות עלייה מתונה ברמות אנזימי הכבד בקרב עד 9% מהחולים. כמו כן, יש לנטר את ספירת הדם שבוע לאחר התחלת טיפול או כל שינוי במינון, וכן אחת ל-3 חודשים בכל משך מתן התרופה.
תרופות אלו, במיוחד בשילוב עם סטרואידים או טיפול ביולוגי, מגבירות את הסיכון לזיהומים (כולל זיהום ב-CMV). כמו כן, טיפול ממושך ככל הנראה מגביר את הסיכון ללימפומה, אך חשוב לזכור שלחולים עם מחלות מעי דלקתיות ישנו סיכון מוגבר ללימפומה ברקע - ללא קשר לטיפול התרופתי. הסיכון האבסולוטי לפתח לימפומה הינו נמוך, ולא צריך להוות שיקול להימנעות מטיפול תרופתי שימנע הופעה של סיבוכים ארוכי טווח.
מתוטרקסאט
Methotrexate (מתוטרקסאט) יעילה לטיפול במחלה פעילה, כמו גם לשימור הפוגה. המינון המקובל הוא 25 מ"ג אחת לשבוע בזריקה תוך-שרירית, או תת-עורית. גם מתן פומי עשוי להיות יעיל, אך ספיגת התרופה אינה עקבית - במיוחד בחולים עם מחלה פעילה במעי הדק.
מתוטרקסאט מהווה אנטגוניסט של פולאט, אך תוספת חומצה פולית לטיפול תמנע הופעה של סטומטיטיס ובחילות מבלי להשפיע על יעילות התרופה. הסיבוך הפוטנציאלי הקשה ביותר של הטיפול הוא פיברוזיס בכבד. בחולי פסוריאזיס, נהוג לבצע ביופסיית כבד לאחר מתן מינון מצטבר של 1.5 גרם של התרופה. למרות זאת, שיעור ההופעה של פיברוזיס כבדי בקרב חולים עם מחלת מעי דלקתית הוא נמוך יותר, מסיבה שאינה ידועה.
שילוב של מתוטרקסאט עם תרופות המכילות סולפה או עם תיופורינים עלול לגרום להחמרה קשה של לויקופניה. כמו כן, תופעת לוואי נדירה אך מסכנת חיים היא פנאומוניטיס אינטרסטיציאלית, שיכולה להופיע באופן הדרגתי עם תסמינים של שיעול וקוצר נשימה. מצב זה דורש הפסקה מיידית של הטיפול התרופתי, ומתן טיפול בסטרואידים.
מתוטרקסאט היא תרופה טרטוגנית, וכמו כן רעילה לזרע. גברים המטופלים בתרופה צריכים להפסיק את הטיפול לפחות 3 חודשים טרם ניסיונות כניסה להריון. מתוטרקסאט נחשבת לחלופה טובה לטיפול בתיופורינים בקרב חולים שאינם מגיבים לטיפול או מפתחים תופעות לוואי קשות.
נוגדי TNF
התרופה הראשונה שפותחה מקבוצה זו היא Remicade (Infliximab) (רמיקד ; אינפליקסימאב) - נוגדן כימרי מונוקלונלי. טיפול במינון תוך-ורידי של 5 מ"ג/ק"ג הביא לתגובה בקרב 81% מהחולים תוך 4 שבועות. משך הזמן עד לתגובה היה שבועיים במרבית החולים. מקובל לתת קורס השראה של התרופה בשבועות 0,2, ו-6, ולאחר מכן טיפול אחזקתי מדי 8 שבועות. התרופה יעילה גם לריפוי נצורים לעור בכ-70% מהמקרים.
בהמשך אושרה לשימוש תרופה נוספות ממשפחה זו - Humira (Adalimumab) (יומירה ; אדלימומאב) . אדלימומאב היא נוגדן מונוקלונלי ממקור אנושי (IgG1), וניתנת בזריקות תת-עוריות. טיפול ההשראה ניתן אחת לשבועיים במינון של 160 מ"ג, 80 מ"ג ו-40 מ"ג , וטיפול האחזקה ניתן במינון של 40 מ"ג אחת לשבועיים.
בארה"ב אושר לאחרונה הטיפול בתרופה נוספת מהמשפחה, סרטוליזומאב פגול. תרופה זו מכילה פרגמנט Fab של נוגדן הומאני כנגד TNF, המצופה ב-polyethylene-glycogen. התרופה ניתנת במינון של 400 מ"ג תת-עורית בשבועות 2,0 ו-4 ולאחר מכן מדי 4 שבועות.
יעילות הטיפול לטווח קצר נעה סביב 60% עבור כל אחת מהתרופות. כ-40% מהחולים שומרים על הפוגה לאחר שנה. שילוב של תרופה ביולוגית עם תיופורינים מעלה את שיעור ההפוגה לאחר שנה. מחקר SONIC הדגים שיעור הפוגה של 57% בטיפול משולב, לעומת 44% בטיפול באינפליקסימאב בלבד ו-31% בטיפול באזתיופרין בלבד).
תופעות הלוואי כוללות תגובה מקומית במקום ההזרקה, או תגובה לעירוי. כ-13% מהחולים המטופלים באינפליקסימאב או בתרופות אחרות מהמשפחה מפתחים נוגדנים עצמיים כנגד התרופה. פיתוח הנוגדנים עלול לגרום להופעת תגובות אלרגיות, ובמקביל להפחית את היעילות הטיפולית. מתן קבוע של התרופות (בניגוד למתן תקופתי), כמו גם שילוב עם תיופורינים או מתוטרקסאט, מפחית את הסיכון ליצירת נוגדנים כנגד התרופה.
כאשר יעילות התרופה יורדת עקב יצירת נוגדנים, ניתן להגדיל את מינון התרופה או את תדירות המתן, או להחליף את הטיפול לנוגד-TNF אחר. בשימוש בתרופה אחרת מאותה משפחה, צפויה הפחתה של יעילות הטיפול לעומת חולה נאיבי לתרופה. נוגדנים מסוג ANA יופיעו בקרב עד 50% מהמטופלים לאחר שנתיים, וב-30% מהחולים יופיעו גם נוגדנים מסוג anti-dsDNA. לעומת זאת, התפתחות של זאבת משנית לטיפול התרופתי היא נדירה.
הטיפול בנוגדי-TNF, במיוחד כאשר ניתן בשילוב עם תיופורינים וסטרואידים, מגביר את הסיכון לזיהומים. לעומת זאת, זיהומים מסכני חיים יופיעו ב-2-4% מהמקרים בלבד. אין לטפל בנוגדי-TNF בחולים הסובלים מזיהום פעיל או מורסה פריאנלית שלא נוקזה. הסיכון לזיהום גבוה יותר בקרב חולים שטופלו בסטרואידים, לעומת חולים שטופלו בתיופורינים או במתוטרקסאט - ויש לנקוט בזהירות תוך ניטור קפדני של החולים בעת מתן טיפול משולב שכזה.
לפני תחילת הטיפול, יש לבצע בדיקה לגילוי מוקדם של שחפת לטנטית בכל החולים באמצעות בדיקת מנטו וצילום חזה. חולים עם עדות לזיהום לטנטי חייבים לקבל טיפול כנגד שחפת למשך 6 חודשים טרם תחילת הטיפול בתרופה. כמו כן, נוגדי-TNF עלולים לגרום לשפעול מחדש של דלקת כבד נגיפית מסוג B, ועל כן יש לשקול טיפול מונע בנשאים או לבצע ניטור הדוק (כולל החולים עם נוגדן anti-HBc IgG חיובי בלבד).
טיפול בנוגדי-TNF בשילוב עם תיופורינים מגביר את הסיכון ללימפומה פי שישה, אך הסיכון האבסולוטי להתפתחות המחלה קטן. ישנם דיווחים על מספר מקרים של לימפומה מסוג הפטוספלני שאינה מגיבה לטיפול בקרב חולים צעירים (רובם גברים) שקיבלו טיפול משולב שכזה.
מחקרים מראים כי אינפליקסימאב יכולה לחדור את השליה בטרימסטר השלישי להריון, ויש לשקול הפסקה של התרופה בחולות יציבות בטרימסטר השלישי. יחד עם זאת, יש עדויות מצטברות לפיהן אין עלייה בשיעור המומים המולדים בעת מתן הטיפול בכל שלבי ההריון.
מחקר שבוצע על ידי d'Hans וחבריו הדגים כי טיפול משולב בנוגדי-TNF ותיופירינים בשלב מוקדם של המחלה מגביר את שיעור ההפוגה לאחר שנה, לעומת טיפול מדורג בסטרואידים, תיופורינים ונוגדי-TNF (62% לעומת 42%). כמו כן, שיעור ריפוי הרירית לאחר שנתיים היה גבוה יותר בקרב החולים שקיבלו את הטיפול המשולב, והם לא סבלו מתלות בטיפול בסטרואידים. לאור זאת, בחולים עם מחלה אגרסיבית הנוטה לגרום לסיבוכים מקובל לשקול מתן טיפול אימונומודולטורי מוקדם, עם או בלי תוספת נוגדי-TNF.
עדיין לא ברור מהם המדדים המנבאים מהלך מחלה מסובך. על פי מחקרים שבוצעו לאחרונה - גיל צעיר בעת הופעת המחלה (פחות מ-40), מחלה חסימתית, צורך בטיפול מוקדם בסטרואידים ומחלה פריאנלית מנבאים מהלך מחלה מסובך. בחולים אלו יש לשקול טיפול מוקדם בתיופורינים, עם או בלי תוספת של נוגדי-TNF. כמו כן, חולים עם מחלה פיסטולרית מורכבת ייהנו מטיפול מוקדם בנוגדי-TNF.
מצד שני, כשליש מהחולים עם מחלת קרוהן צפויים להיכנס להפוגה ממושכת ללא סיבוכים, גם ללא טיפול בנוגדי- TNFאו בתיופורינים. כמו כן, אחוז לא מבוטל של חולים יפתחו עמידות לטיפול בנוגדי-TNF עם הזמן, עקב יצירת נוגדנים עצמיים. על כן, עדיין לא מקובל לטפל בנוגדי-TNF בכל חולה קרוהן המצוי בשלבים המוקדמים של המחלה.
נטליזומאב
Tysabri (Natalizumab) (טייסברי ; נטליזומאב) היא נוגדן אנושי מונוקלונלי כנגד אינטגרין 4, המעכב את קשירת הלויקוציטים לאנדותל בכלי הדם ואת נדידתם לרקמה הדלקתית. התרופה ניתנת דרך הוריד במינון של 300 מ"ג מדי 4 שבועות. התרופה יעילה לטיפול במחלה חריפה. בקרב המגיבים, לאחר שנה של טיפול 61% נשארו בהפוגה.
במסגרת המחקר הקליני ENACT, תופעת הלוואי המסוכנת של תרופה זו - מחלה נוירולוגית ניוונית מתקדמת [progressive focal leukoencephalopathy (PML)] – הופיעה בחולה אחד בלבד. המחלה נגרמת כתוצאה מאקטיבציה של JC וירוס במוח. לאור זאת, התרופה נמצאת בשימוש רק באותם חולים שלא מגיבים לטיפול בנוגדי-TNF. מאז המחקר בוצע מעקב אחר כל החולים שקיבלו את התרופה, ולא היו דיווחים נוספים של המחלה בקרב חולים עם קרוהן.
טיפול ניתוחי
הטיפול הניתוחי הינו טיפול אינטגרלי במחלה. בעבר, עד 75% מהחולים נזקקו לניתוח לאחר 20 שנות מחלה. בשל חזרה אוניברסאלית של הדלקת לאזור ההשקה הניתוחית, הטכניקות הניתוחיות המודרניות מסתמכות על שימור המעי. לעתים קרובות בוחרים לבצע סטריקטורופלסטיה במקום כריתה של המעי.
ההתוויות לניתוח כוללות את הסיבוכים השונים של המחלה: מורסה תוך-בטנית, נצור שאינו מגיב לטיפול תרופתי, או היצרות פיברוטית הגורמת לתלונות חסימתיות. לעתים אין ברירה אלא לנתח חולים עם מחלה דלקתית שאינה מגיבה לטיפול תרופתי. בילדים לעתים נדרש ניתוח על מנת למנוע פיגור בגדילה.
פרוגנוזה
דגלים אדומים
ביבליוגרפיה
קישורים חיצוניים
המידע שבדף זה נכתב על ידי ד"ר ערן ישראלי, מנהל המרכז למחלות מעי דלקתיות במכון למחלות דרכי העיכול והכבד, בי"ח האוניברסיטאי הדסה עין כרם


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק