הבדלים בין גרסאות בדף "גנטיקה בסוכרת מסוג 2 - Genetics of type 2 Diabetes"
| שורה 294: | שורה 294: | ||
[[קטגוריה:אנדוקרינולוגיה וסוכרת]] | [[קטגוריה:אנדוקרינולוגיה וסוכרת]] | ||
| + | [[קטגוריה: אגודה ישראלית לסוכרת|*, גנטיקהבסוכרת]] | ||
גרסה מ־09:11, 1 במרץ 2012
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
| גנטיקה בסוכרת מסוג 2 | ||
|---|---|---|
| Genetics of type 2 Diabetes | ||
| יוצר הערך | ד"ר אילנה בלך, ד"ר סמיר קאסם, פרופ' בנימין גלזר
|
|
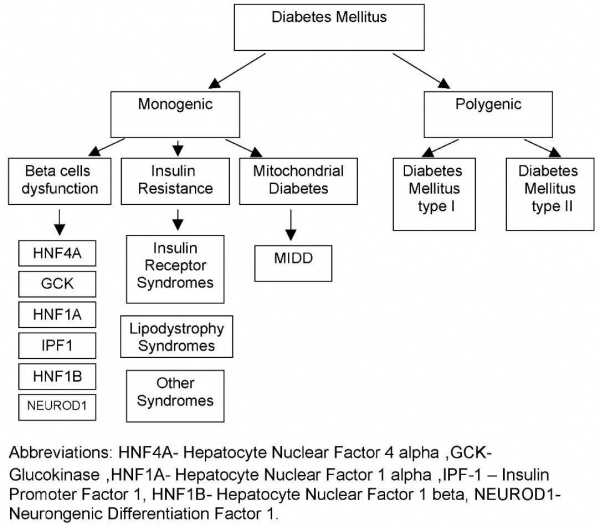
מבחינה גנטית ניתן לחלק את חולי הסוכרת לשתי קבוצות עיקריות: סוכרת פוליגנית וסוכרת מונוגנית. מרבית מקרי המחלה משתייכים לקבוצה הפוליגנית, תוצרי אינטראקציה בין מספר גדול של שינויים גנטיים.
מחלת הסוכרת נחשבת למגיפה של המאה ה-21. על פי נתוני הפדרציה הבינלאומית לסוכרת כ-230 מיליון בני אדם סובלים מהמחלה, ובשנת 2025 מספר חולי הסוכרת בעולם צפוי לעלות לכ-350 מיליון. במזרח התיכון, בדרום-מזרח אסיה ובאפריקה מספר חולי הסוכרת עלול להכפיל את עצמו עד שנת 2025 (מידע נוסף באתר הפדרציה העולמית לסוכרת: www.idf.org). סוכרת הנה מחלה רבת-גורמים, שבהתפתחותה מעורבים גורמים גנטיים וגורמים סביבתיים. מההיבט הגנטי הסוכרת מהווה דוגמה למחלה פוליגנית (1). דגם תורשה זה הנו תוצר של אינטראקציה בין מספר גדול של שינויים גנטיים. כל שינוי גנטי מהווה מרכיב סיכון, או הגנה, בפני המחלה באופן חלקי בלבד. הצטברות של מספר מסוים של מרכיבי סיכון כאלה, שהנם בעלי השפעה מתונה כאשר הם מבודדים כל אחד לעצמו, גורמת להופעת המחלה בתנאים סביבתיים מתאימים. חשיבותה של הסוכרת נובעת מהסיבוכים המרובים אשר מחלה זו עלולה לגרום. הפרת המאזן המטבולי גורמת לפגיעה באיברים חיוניים ויכולה להוריד באופן משמעותי את תוחלת החיים. מחלת הסוכרת היא כיום הסיבה מספר אחת לנפרופתיה, נוירופתיה ורטינופתיה. כמו כן, חולי סוכרת מהווים קבוצת סיכון למחלות קרדיו-וסקולריות, מחלות צרברו-וסקולריות ומחלות כלי דם היקפיים. על כן, יש חשיבות למחקרים העוסקים בגילוי הרקע הגנטי של הסוכרת, לאפיון המחלה, לזיהוי אוכלוסיות בסיכון לפתח סוכרת, למניעת המחלה וסיבוכיה, ולצרכים טיפוליים בחולים שכבר פיתחו את המחלה. לדוגמה, וריאנטים גנטיים מסוימים של סוכרת יכולים לנבא תגובה טובה יותר לתכשירים מסוימים. המידע הגנטי יכול בהמשך לעזור לקלינאי להתאים טיפול לחולה תוך שיפור איזון הסוכרת, הפחתת תופעות לוואי ומניעת הסיבוכים של המחלה. מידע גנטי רחב יכול להוות נדבך חשוב ולסייע לחוקרים בפיתוח תכשירים וגישות חדשניים לטיפול במחלה זו בעתיד. מבחינה גנטית ניתן לחלק את חולי הסוכרת לשתי קבוצות עיקריות: סוכרת פוליגנית וסוכרת מונוגנית (תרשים מס׳ 1). מרבית מקרי הסוכרת משתייכים לקבוצה הפוליגנית, הכוללת בתוכה סוכרת מסוג 1 (סוכרת תלוית אינסולין) וסוכרת מסוג 2 (סוכרת בלתי תלוית אינסולין).
סוכרת מסוג 2
העלייה התלולה בשכיחות מחלת הסוכרת בעשורים האחרונים מדאיגה ברמה עולמית. ראשית, המחלה מתפשטת לא רק בעולם המפותח, אלא גם במדינות המתפתחות. שנית, בשנים האחרונות גיל הופעת המחלה הולך ויורד, כך שיותר צעירים וילדים מאובחנים כסובלים מסוכרת סוג 2. סוכרת סוג 2 היא גם כן מחלה פוליגנית ורבת-גורמים, המבטאת מספר תהליכים פתולוגיים הגורמים להפרה של האיזון המטבולי. עלייה בתנגודת של הרקמות הפריפריות לאינסולין ופגיעה ביכולת של תאי ביתא להפריש אינסולין בכמות הולמת מספקת בזמן הנכון גורמות להיפרגליקמיה, האופיינית למחלת הסוכרת.
מגפת הסוכרת הנצפית בשנים האחרונות הנה עדות ברורה לחשיבות התנאים הסביבתיים בהופעת המחלה. השמנת יתר וחוסר פעילות גופנית מהווים גורמי סיכון מוכחים להתפתחות המחלה. אף על פי שהעלייה בתחלואה בסוג זה של סוכרת מיוחסת לסגנון החיים המודרני ולשינויים בהרגלי התזונה, קיימות הוכחות ברורות המעידות על נטייה גנטית למחלה מורכבת זו. יש להדגיש, כי הנטייה הגנטית משחקת תפקיד מרכזי הרבה יותר בסוג זה של סוכרת לעומת סוכרת מסוג 1, וזאת בניגוד לתפיסה הרווחת אצל לא מעט אנשים.
| Gene | Common name | Polymorphisms |
|---|---|---|
| ABCC8 | SUR1 | C/T(exon 22), Ser1370Ala and other polymorphisms |
| ADRB3 | (33-adrenergic receptor | Trp64Arg |
| CAPN10 | Calpain 10 | SNP41, SNP43, haplotype effects and other polymorphisms |
| HNF4A | Hepatocyte nuclear factor 4a | Thr130lle; Val255Met; promoter SNPs, haplotype |
| KCNJ11 | KIR6.2 | Glu23Lys |
| PPARG | Peroxisome proliferative activated receptor, | Pr012Ala |
| TCF7L2 | Transcription factor 7-like 2 | rs 12255372 rs7903146 |
| TNFa | Tumour necrosis factor a | -238A/G |
תרומה גנטית לסיכון למחלה
ישנן מספר תצפיות המצביעות על תרומה גנטית משמעותית לסיכון בהתפתחות המחלה: מבחני תאומים (טבלה מס׳ 1). מידת ההתאמה בהופעת המחלה בתאומים מונו-זיגוטיים יכולה להגיע עד ל-90%, ואילו בתאומים די-זיגוטיים מידת ההתאמה נעה בין 10% עד 43%(13-11).
- הקשר המשפחתי במחלה (טבלה מס׳ 1)
- לכ-39% מחולי הסוכרת סוג 2 ישנו לפחות הורה אחד הסובל מהמחלה (14).
- קרובי משפחה מדרגה ראשונה של חולים סובלים מעמידות לאינסולין ומפגיעה בכושר תאי ביתא להפריש אינסולין בטרם פיתחו את המחלה (15, 16).
- הסיכון של קרובי משפחה מדרגה ראשונה לחולה סוכרת לפתח את המחלה במהלך החיים הנו פי 5 עד פי 10 מזה של קבוצת בקרה המותאמת בגיל, במין ובמשקל (17).
- במקרה של הורה אחד חולה, הסיכון לצאצא לפתח את המחלה הוא כ-15% (18).
- במקרה של שני הורים חולים, הסיכון של הצאצא לפתח סוכרת מגיע עד לכ-70% (20). שכיחות מוגברת של המחלה בקבוצות אתניות שונות החיות באותו אזור. המחלה שכיחה פי 2 עד פי 6 באמריקנים שחורים, אינדיאנים משבט הפימה (Pima Indians), ואמריקנים ממוצא ספרדי לעומת האוכלוסייה הלבנה החיה בארה"ב (21).
מספר גדול של שינויים גנטיים
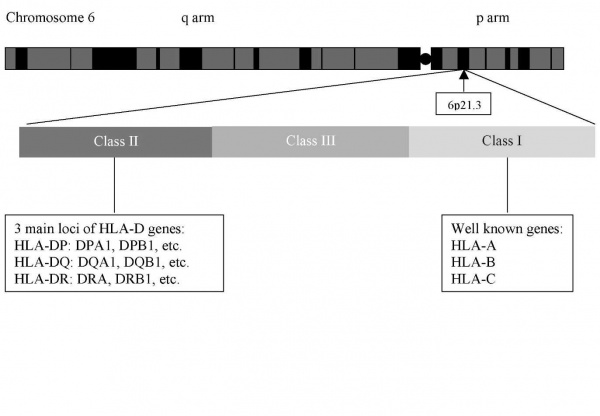
דגם התורשה בסוג זה של סוכרת מורכב, הואיל והסיכון של כל פרט לפתח את המחלה מהווה תוצר של מספר גדול של שינויים גנטיים המשולבים עם גורמים סביבתיים. בסוכרת סוג 2 אין גורם סיכון גנטי אחד בולט, וזוהו מספר גדול של אתרי סיכון גנטיים בעלי השפעה קלה יחסית, וזאת לעומת סוכרת מסוג 1, שבה לאתר מסוים יש תרומה גדולה יחסית לסיכון הגנטי להתפתחות המחלה (אתר ^HLA). לפי ההשערה המקובלת כיום (22), שילוב של וריאנטים גנטיים נפוצים באוכלוסייה יכול להוות גורם סיכון להתפתחות מחלה נפוצה .(common disease common variant).
אתרי הסיכון לסוכרת סוג 2 זוהו בשתי דרכים עיקריות. הראשונה בעבודות שחיפשו באופן אקראי בכל הגנום whole) (genome search, והשנייה באמצעות אסוציאציה בין סמנים בגנים ספציפיים הקשורים למחלת הסוכרת.
מאפייני המחלה המקשים על המחקר הגנטי
הבנתנו למרכיבים הגנטיים של מחלת הסוכרת רחוקה מלהיות מושלמת ואף מאכזבת. ישנן מספר סיבות העומדות מאחורי הקושי הניכר באפיון הרקע הגנטי של מחלה זו. להלן חלק מהמאפיינים של המחלה המהווים נקודות תורפה במחקרים גנטיים:
פנוטיפ משתנה
המחלה יכולה להופיע במגוון גילאים ובדרגות חומרה שונות. ישנו קושי ניכר בהגדרת קבוצת החולים וקבוצת הבריאים.
טבלה מס' 4 - גורמים מונוגניים של פגיעה בפעילות תאי ביתא MODY OMIM* Chromosomal location Gene Prevalence of mutations in UK* MODY1 125850 20q HNF4A 2% MODY2 125851 7p GCK 20% MODY3 600496 12q HNF1A 63% MODY4 606392 13q IPF1 0% MODY5 604284 17q HNF1B 1% MODY6 606394 2q NEUROD1 0%
טבלה מס' 5 - תסמונת של התנגדות האינסולין Disease OMIM Inheritance Gene Insulin receptor syndromes Leprechaunism (Donahue syndrome) 246200 AR INSR Rabson-Mendenhall Syndrome 262190 AR INSR 'Type A' insulin resistance 147670 AR/AD INSR Lipodystrophy syndromes Lipodystrophy, congenital generalized, Berardinelli-Seip (BSCL) 269700 AR BSCL2, AGPAT2 Lipodystrophy, familial partial, Dunningan-type (FPLD2) 151660 AD LMNA Lipodystrophy, mandibuloacral dysplasia type 248370 AR LMNA Lipoatrophy with diabetes, hepatic steatosis, hypertrophic cardiomyopathy and leukomelanodermic papules (LDHCP) 608056 AD LMNA Lipodystrophy, familial partial, type 3 (FPLD3)—also severe insulin resistance, acanthosis nigricans, early-onset hypertension and diabetes mellitus 604367 AD PPARG Other syndromes Severe insulin resistance, acanthosis nigricans and dyslipidemia with or without diabetes digenic PPARG and PPP1R3A Pseudoacromegaly with severe insulin resistance 602511 unk unk Alstrom syndrome 203800 AR ALMS1 Werner syndrome 277700 AR RECQL2 Polycystic ovary syndrome (PCOS) 184700 AD/oligogenic CYP11A
לצורך מחקר. לדוגמה, חלק מהפרטים בעלי אי-סבילות לסוכר לא יפתחו סוכרת בהמשך, ולעומת זאת, חלק מה"בריאים", כביכול, יפתחו את המחלה במהלך הזמן.
מעורבות גנים רבים
הטרוגניות של אתרים גנטיים בחולים בעלי פנוטיפ דומה, ולחלופין, פנוטיפים שונים בחולים בעלי רקע גנטי דומה. תצפיות מרמזות על מעורבות גורמים גנטיים וסביבתיים המתנקזים לאינטראקציות בין מסלולים מטבוליים שונים ומגוונים (23, 24)
השפעה מתונה של מספר גדול של גנים
על מנת לאתר גן כגורם למחלה במבחני תאחיזה Linkage) (Studies, השפעת הגן צריכה להיות גדולה יחסית. השפעתם המתונה של הגנים המעורבים במחלה מעמידה קשיים רבים באיתורם ומצריכה מחקרים גדולים יחסית על מנת להגיע לדרגת עוצמה מספקת בכדי לזהותם (25).
קושי בזיהוי שינויים מתונים
על מנת להוכיח שווריאנט גנטי אכן מהווה גורם סיכון למחלה, יש צורך להדגים כי וריאנט זה גורם לשינויים בתהליכים פיזיולוגיים. דוגמאות לתהליכים כאלה כוללות שינוי בביטוי גנים, שינוי בפעילות תוצרי גנים - כולל מולקולות RNA וחלבונים. מכיוון שצפוי כי גורם שכיח לסוכרת יגרום לשינוי קטן בפעילות חלבון או ברמת ביטויו, יהיה קשה להדגים שינוי זה בתנאים של מעבדה, הן בתרביות רקמה והן בניסויים בבעלי חיים. ניתן לצפות, כי שינויים קלים יכולים להיות בעלי השפעה משמעותית כאשר הם מתרחשים בפרקי זמן ארוכים. בתנאי מעבדה וניסוי אנו בוחנים שינויים אלה לאורך זמנים קצרים יחסית, והיעדר השפעה של שינוי קטן בתנאים אלה לא שולל השפעה בבני אדם לאורך שנים. אוכלוסיות. ישנם הבדלים גנטיים משמעותיים בין אוכלוסיות שונות. גורם סיכון חשוב באוכלוסייה מסוימת יכול להיות חשוב פחות, אם בכלל, באוכלוסייה אחרת. לכן, ממצא חיובי באוכלוסייה מסוימת לא בהכרח תקף לגבי אוכלוסייה אחרת. אף על פי כן, ישנם אתרי סיכון שנמצאו באסוציאציה למחלה במספר גדול של אוכלוסיות בעלות רקע אתני שונה. דוגמאות לאתרים אלה מופיעות בטבלה מס׳ 3. ראוי לציין, כי שינויים לפחות בארבעה אתרים, ,ABCC8, KCNJ11 (HNF4a and TCF7C2) גורמים לירידה בהפרשת אינסולין. שינויים באתרים אחרים פוגעים בפעולת האינסולין על רקמות המטרה ותנגודת לאינסולין.
לסיכום
- סוכרת מסוג 2 היא מחלה רבת-גורמים ומהווה כ-90% מכלל מקרי הסוכרת.
- הקשר הגנטי בסוכרת מסוג 2 מובהק ביותר.
- הסיכון הממוצע לפתח סוכרת מסוג 2 בקרובים מדרגה ראשונה של חולים הנו פי 5 עד 10, בהשוואה לביקורת מאותו גיל, משקל ומין.
- סוכרת מסוג 2 היא מחלה פוליגנית, שבה מעורבים גנים רבים כאשר לכל גן ישנה תרומה קטנה יחסית בסיכון להתפתחות המחלה. לכן ישנו קושי רב להגדיר את מידת הסיכון הגנטי של פרט או של אוכלוסייה לחלות בסוכרת סוג 2.
- תרשים מס' 1 - חלוקה של תת-סוגי הסוכרת מההיבט הגנטי
- תרשים מס' 2 - על כרומוזום בבני אדם HLA מיקום גנים השייכים לקבוצת (HLA - Human Leukocyte Antigen)
ביבליוגרפיה
- Malecki MT. Genetics of type 2 diabetes mellitus. Diabetes Res Clin Pract. 2005; 68 Suppl 1:S10-21.
- Devendra D, Liu E, Eisenbarth GS. Type 1 diabetes: recent developments. Bmj. 2004;328:750-754.
- Abiru N, Kawasaki E, Eguch K. Current knowledge of Japanese type 1 diabetic syndrome. Diabetes Metab Res Rev. 2002;18:357-366.
- Gillespie KM. Type 1 diabetes: pathogenesis and prevention. CMAJ. 2006;175:165-170.
- Kaprio J, Tuomilehto J, Koskenvuo M, et al. Concordance for type 1 (insulin-dependent) and type 2 (non-insulin-dependent) diabetes mellitus in a population-based cohort of twins in Finland. Diabetologia. 1992;35:1060-1067.
- Redondo MJ, Rewers M, Yu L, et al. Genetic determination of islet cell autoimmunity in monozygotic twin, dizygotic twin, and non-twin siblings of patients with type 1 diabetes: prospective twin study. BMJ. 1999; 318:698-702.
- Atkinson MA, Maclaren NK. The pathogenesis of insulin-dependent diabetes mellitus. N Engl J Med. 1994;331:1428-1436.
- Daneman D. Type 1 diabetes. Lancet. 2006;367:847-858.
- Melanitou E, Fain P, Eisenbarth GS. Genetics of type 1A (immune mediated) diabetes. J Autoimmun. 2003;21:93-98.
- Barratt BJ, Payne F, Lowe CE, et al. Remapping the insulin gene/IDDM2 locus in type 1 diabetes. Diabetes. 2004;53:1884-1889.
- Matsuda A, Kuzuya T. Diabetic twins in Japan. Diabetes Res Clin Pract. 1994;24 Suppl:S63-67.
- Newman B, Selby JV, King MC, et al. Concordance for type 2 (non-insulin-dependent) diabetes mellitus in male twins. Diabetologia. 1987;30:763-768.
- Poulsen P, Kyvik KO, Vaag A, et al. Heritability of type II (non-insulin-dependent) diabetes mellitus and abnormal glucose tolerance-- a population-based twin study. Diabetologia. 1999;42:139-145.
- Klein BE, Klein R, Moss SE, et al. Parental history of diabetes in a population-based study. Diabetes Care. 1996;19:827-830.
- Eriksson J, Franssila-Kallunki A, Ekstrand A, et al. Early metabolic defects in persons at increased risk for non-insulin-dependent diabetes mellitus. N Engl J Med. 1989;321:337-343.
- Knowles NG, Landchild MA, Fujimoto WY, et al. Insulin and amylin release are both diminished in first-degree relatives of subjects with type 2 diabetes. Diabetes Care. 2002;25:292-297.
- Bennett P. Epidemiology of diabetes mellitus. Ellenberg and Rifkin's Diabetes Mellitus, Rifkin, H, Porte, D Jr (Eds). 1990; p. 363.
- Keen H, Jarrett RJ, McCartney P. The ten-year follow-up of the Bedford survey (1962-1972): glucose tolerance and diabetes. Diabetologia. 1982;22:73-78.
- Leslie RD, Volkmann HP, Poncher M, et al. Metabolic abnormalities in children of non-insulin dependent diabetics. Br Med J (Clin Res Ed). 1986;293:840-842.
- Groop LC, Tuomi T. Non-insulin-dependent diabetes mellitus-- a collision between thrifty genes and an affluent
society. Ann Med. 1997;29:37-53.
- Knowler WC, Pettitt DJ, Saad MF, et al. Diabetes mellitus in the Pima Indians: incidence, risk factors and pathogenesis. Diabetes Metab Rev. 1990;6:1-27.
- Doris PA. Hypertension genetics, single nucleotide polymorphisms, and the common disease: common variant hypothesis. Hypertension. 2002;39(2 Pt 2):323-331
- Ioannidis JP, Ntzani EE, Trikalinos TA, et al. Replication validity of genetic association studies. Nat Genet. 2001;29:306-309.
- Vieland VJ. The replication requirement. Nat Genet. 2001;29:244-245.
- Risch N, Merikangas K. The future of genetic studies of complex human diseases. Science. 1996;273:1516-1517.
- Tattersall RB, Fajans SS. A difference between the inheritance of classical juvenile-onset and maturity-onset type diabetes of young people. Diabetes.1975;24:44-53.
- Dussoix P, Vaxillaire M, Iynedjian PB, et al., Diagnostic heterogeneity of diabetes in lean young adults: classification based on immunological and genetic parameters. Diabetes. 1997;46:622-631.
- Fajans SS, Bell GI, Polonsky KS. Molecular mechanisms and clinical pathophysiology of maturity-onset diabetes of the young. N Engl J Med. 2001; 345:971-980.
- Huopio H, Otonkoski T, Vauhkonen I, et al. A new subtype of autosomal dominant diabetes attributable to a mutation in the gene for sulfonylurea receptor 1. Lancet. 2003;361:301-307.
- Gloyn A, Pearson ER, Antcliff JF, et al. Activating mutations in the gene encoding the ATP-sensitive potassium-channel subunit Kir6.2 and permanent neonatal diabetes. N Engl J Med. 2004;350:1838-1849.
- Ballinger SW, Shoffner JM, Hedaya EV, et al. Maternally transmitted diabetes and deafness associated with a 10.4 kb mitochondrial DNA deletion. Nat Genet. 1992; 1:5-11.
- Maassen JA, van Essen E, van den Ouweland JM, et al. Molecular and clinical aspects of mitochondrial diabetes mellitus. Exp Clin Endocrinol Diabetes. 2001;109:127-134.
- Frayling TM, Evans JC, Bulman MP, et al. beta-cell genes and diabetes: molecular and clinical characterization of mutations in transcription factors. Diabetes. 2001;50 Suppl1:S94-100.
המידע שבדף זה נכתב על ידי ד"ר אילנה בלך, השירות לאנדוקרינולוגיה ומטבוליזם, האגף לרפואה פנימית, ביה״ס לרפואה של הדסה והאוניברסיטה העברית בירושלים; ד"ר סמיר קאסם, השירות לאנדוקרינולוגיה ומטבוליזם, האגף לרפואה פנימית, ביה״ס לרפואה של הדסה והאוניברסיטה העברית בירושלים; פרופ' בנימין גלזר, מנהל השירות לאנדוקרינולוגיה ומטבוליזם, האגף לרפואה פנימית, ביה״ס לרפואה של הדסה והאוניברסיטה העברית בירושלים


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק