הבדלים בין גרסאות בדף "סיכון לסרטן השד בנשים שטופלו בהקרנות לבית החזה בילדות - Risk for breast cancer in women treated with thoracic radiation during childhood"
| (12 גרסאות ביניים של משתמש אחר אחד אינן מוצגות) | |||
| שורה 1: | שורה 1: | ||
| − | |||
| − | |||
{{מחלה | {{מחלה | ||
|תמונה=[[קובץ:Pink_ribbon.svg|120 פיקסלים]] | |תמונה=[[קובץ:Pink_ribbon.svg|120 פיקסלים]] | ||
| שורה 14: | שורה 12: | ||
}} | }} | ||
{{הרחבה|ערכים=[[טיפול בקרינה]], [[סרטן השד]]}} | {{הרחבה|ערכים=[[טיפול בקרינה]], [[סרטן השד]]}} | ||
| − | טיפול קרינתי, אחד מאמצעי הטיפול כנגד [[סרטן|מחלת הסרטן]], מהווה גורם סיכון להתפתחות סרטן שני בשדה הקרינה. הסיכון הוא יחסי למינון וסוג הקרינה שניתנו לחולה. {{ש}}מסיבה זו נשים שחלו בסרטן בילדותן וקבלו טיפול קרינתי לבית החזה, מהוות קבוצת סיכון להתפתחות סרטן שד, ועלולות לפתח את המחלה כעבור פרק זמן שנע בין 10 ל-15 שנה לאחר קבלת הטיפול הקרינתי. הדבר נכון בעיקר לגבי חולות [[לימפומה מסוג הודג'קין]] (Hodgkin lymphoma). | + | טיפול קרינתי, אחד מאמצעי הטיפול כנגד [[סרטן|מחלת הסרטן]], מהווה גורם סיכון להתפתחות סרטן שני בשדה הקרינה. הסיכון הוא יחסי למינון וסוג הקרינה שניתנו לחולה. {{ש}}מסיבה זו נשים שחלו בסרטן בילדותן וקבלו טיפול קרינתי לבית החזה, מהוות קבוצת סיכון להתפתחות [[סרטן שד]], ועלולות לפתח את המחלה כעבור פרק זמן שנע בין 10 ל-15 שנה לאחר קבלת הטיפול הקרינתי. הדבר נכון בעיקר לגבי חולות [[לימפומה מסוג הודג'קין]] (Hodgkin lymphoma). |
| + | |||
| + | ואכן, על פי ההנחיות לביצוע [[איתור ומניעת מחלות ממאירות|בדיקות סקר לגילוי מוקדם]] של סרטן השד, נשים ששרדו סרטן בגיל הילדות לאחר טיפול קרינתי לבית החזה, צריכות להיכלל בקבוצה הנמצאת בסיכון גבוה לפתח סרטן שד בגיל צעיר (במקביל לקבוצת סיכון עקב סיפור משפחתי או גנטי). | ||
| + | |||
| + | מבחינה סטטיסטית הסיכון לפתח סרטן שד בגיל צעיר בקבוצה זו שווה לסיכון של קבוצת הנשים עם [[BRCA]] חיובי, ולכן נדרשת התייחסות שווה לקבוצה זו כמו ליתר קבוצות הסיכון, קרי ביצוע בדיקות סקר לגילוי מוקדם על פי ההנחיות העולמיות [{{כ}}[[ממוגרפיה]] ו[[בדיקת תהודה מגנטית של השדיים - Breast magnetic resonance imaging|בדיקת תהודה מגנטית (MRI{{כ}}, Magnetic Resonance Imaging) של השדיים]] אחת לשנה מגיל 25, או החל משמונה שנים לאחר מתן הטיפול הקרינתי]. | ||
| + | |||
| + | כמו כן מומלצת הדרכת הצוותים המקצועיים הראשוניים, ופרסום מתאים בקהילה לשם הגברת המודעות לקיום קבוצה זו. פעולות אלה יש בכוחן לגרום לאבחון המחלה בשלב מוקדם, ובכך להעלות משמעותית את סיכויי הריפוי. | ||
==הישרדות לאחר מחלת סרטן בילדות== | ==הישרדות לאחר מחלת סרטן בילדות== | ||
| שורה 22: | שורה 26: | ||
מסקירת הספרות העולמית בנושא עולה כי בשנת 2010 בארצות הברית, אחד מ-600 ילדים חלה במחלה ממארת, ואחד מ-250 צעירים בטווח הגילאים שנע בין 15 ל-40 החלים ממחלת הסרטן בילדות{{הערה|שם=הערה1| Melissa M, et al. Development of risk-based guidelines for pediatric cancer survivors: the Children's Oncology Group Long-Term Follow-Up Guidelines from the Children's Oncology Group Late Effects Committee and Nursing Discipline. J Clin Oncol. 2004 Dec;22)24):4979-90. Epub 2004 Dec 2.}}. | מסקירת הספרות העולמית בנושא עולה כי בשנת 2010 בארצות הברית, אחד מ-600 ילדים חלה במחלה ממארת, ואחד מ-250 צעירים בטווח הגילאים שנע בין 15 ל-40 החלים ממחלת הסרטן בילדות{{הערה|שם=הערה1| Melissa M, et al. Development of risk-based guidelines for pediatric cancer survivors: the Children's Oncology Group Long-Term Follow-Up Guidelines from the Children's Oncology Group Late Effects Committee and Nursing Discipline. J Clin Oncol. 2004 Dec;22)24):4979-90. Epub 2004 Dec 2.}}. | ||
| − | דיווח סטטיסטי נוסף{{הערה|שם=הערה2|Olsen JH, et al. Lifelong cancer incidence in 47,697 patients treated for childhood cancer in the Nordic countries. J Natl Cancer Inst. 2009 Jun 3; 10K11):806-13.}} משנת 2009 חושף כי המחלימים ממחלת הסרטן בצפון אירופה מהווים 0.1% מהאוכלוסייה ולהם סיכון יחסי (Relative risk) של 5.9% להופעת סרטן שני. במחקר{{הערה|שם=הערה3|Meadows AT, Friedman DL, Neglia JP, Mertens AC, Donaldson SS, Stovall M, et al. Second neoplasms in survivors of childhood cancer: findings from the Childhood Cancer Survivor Study cohort. J Clin Oncol. 2009 May 10;27)14):2356-62.}} שפורסם בשנת 2009 על ידי קבוצת ה-Childhood Cancer Survivors Study) CCSS) - גוף מחקרי העוקב אחר מחלימים ממחלת הסרטן בילדות מ-27 מרכזים רפואיים בקנדה וארצות הברית, במטרה לבדוק מה הן ההשפעות ארוכות טווח של הטיפולים במחלת הסרטן בתקופת הילדות - התגלה כי בקרב 14,358 מחלימים ממחלת הסרטן בילדות, הסיכון להופעת סרטן שני במהלך 30 שנה הוא 9.3%, עם שכיחות גבוהה במיוחד לפתח סרטן שד, [[סרטן עור|עור]], [[סרטן עצמות|עצמות]] ו[[סרטן בלוטת התריס|בלוטת המגן]] (Thyroid | + | דיווח סטטיסטי נוסף{{הערה|שם=הערה2|Olsen JH, et al. Lifelong cancer incidence in 47,697 patients treated for childhood cancer in the Nordic countries. J Natl Cancer Inst. 2009 Jun 3; 10K11):806-13.}} משנת 2009 חושף כי המחלימים ממחלת הסרטן בצפון אירופה מהווים 0.1% מהאוכלוסייה ולהם סיכון יחסי (Relative risk) של 5.9% להופעת סרטן שני. במחקר{{הערה|שם=הערה3|Meadows AT, Friedman DL, Neglia JP, Mertens AC, Donaldson SS, Stovall M, et al. Second neoplasms in survivors of childhood cancer: findings from the Childhood Cancer Survivor Study cohort. J Clin Oncol. 2009 May 10;27)14):2356-62.}} שפורסם בשנת 2009 על ידי קבוצת ה-Childhood Cancer Survivors Study) CCSS) - גוף מחקרי העוקב אחר מחלימים ממחלת הסרטן בילדות מ-27 מרכזים רפואיים בקנדה וארצות הברית, במטרה לבדוק מה הן ההשפעות ארוכות טווח של הטיפולים במחלת הסרטן בתקופת הילדות - התגלה כי בקרב 14,358 מחלימים ממחלת הסרטן בילדות, הסיכון להופעת סרטן שני במהלך 30 שנה הוא 9.3%, עם שכיחות גבוהה במיוחד לפתח סרטן שד, [[סרטן עור|עור]], [[סרטן עצמות|עצמות]] ו[[סרטן בלוטת התריס|בלוטת המגן]] (Thyroid). |
[[קובץ:טיפול קרינתי 1.png|ממוזער|מרכז|520 פיקסלים|תמונה מספר 1: | [[קובץ:טיפול קרינתי 1.png|ממוזער|מרכז|520 פיקסלים|תמונה מספר 1: | ||
| − | עקומה המצביעה על עלייה בהישרדות ממחלת הסרטן בילדים משנת 1972 עד 1996 {{ | + | עקומה המצביעה על עלייה בהישרדות ממחלת הסרטן בילדים משנת 1972 עד 1996{{הערה|שם=הערה1}}]] |
| − | |||
| − | |||
==הנחיות ל[[איתור ומניעת מחלות ממאירות|מעקב וגילוי מוקדם]]== | ==הנחיות ל[[איתור ומניעת מחלות ממאירות|מעקב וגילוי מוקדם]]== | ||
| שורה 35: | שורה 37: | ||
קיימים כיום שלושה אמצעי הדמיה המאפשרים גילוי מוקדם של סרטן השד: | קיימים כיום שלושה אמצעי הדמיה המאפשרים גילוי מוקדם של סרטן השד: | ||
| − | + | ||
| + | 1. בדיקת ממוגרפיה: | ||
:בדיקת הסקר המקובלת למרות שיעור תוצאות שליליות (False negative) של מעל 15%, בעיקר עבור נשים צעירות עקב מבנה שד צפוף.{{ש}}הקריטריונים לביצוע בדיקת ממוגרפיה לנשים צעירות מגיל 50 (לנשים הנמצאות בסיכון רגיל ההמלצה היא לבצע בדיקה זו מגיל 50, אחת לשנתיים) כוללים: | :בדיקת הסקר המקובלת למרות שיעור תוצאות שליליות (False negative) של מעל 15%, בעיקר עבור נשים צעירות עקב מבנה שד צפוף.{{ש}}הקריטריונים לביצוע בדיקת ממוגרפיה לנשים צעירות מגיל 50 (לנשים הנמצאות בסיכון רגיל ההמלצה היא לבצע בדיקה זו מגיל 50, אחת לשנתיים) כוללים: | ||
| − | + | * סיפור משפחתי: ההמלצה לנשים להן קרובת משפחה מדרגה ראשונה שחלתה בסרטן השד, לבצע בדיקת ממוגרפיה פעם בשנה, החל מגיל 40, או בהתאם להמלצת הרופא | |
| − | + | * ממאירויות אחרות: לנשים הנמצאות במעקב בשל [[סרטן המעי הגס|ממאירות במעי הגס]], [[סרטן השחלה|השחלה]] או [[סרטן הרחם|הרחם]], מומלץ לבצע בדיקת ממוגרפיה על פי שיקול דעתו של הרופא המטפל, בדרך כלל מגיל צעיר יותר ובתדירות גבוהה יותר | |
| − | + | 2. בדיקת [[אולטרסאונד|על-קול]] (Ultrasound) שדיים: | |
| − | :בדיקה משלימה לממוגרפיה המתאימה במיוחד לנשים הנמצאות בסיכון גבוה, לרבות נשים עם רקע משפחתי, נשאיות של מוטציות בגנים | + | :בדיקה משלימה לממוגרפיה המתאימה במיוחד לנשים הנמצאות בסיכון גבוה, לרבות נשים עם רקע משפחתי, נשאיות של מוטציות בגנים BRCA1/2 ונשאיות הגנים מסוג PTEN או P53 |
| − | + | 3. בדיקת תהודה מגנטית של השדיים: | |
:לבדיקה זו רגישות גבוהה (מעל 95%) לגילוי סרטן השד. זוהי בדיקת הסקר היעילה ביותר עבור נשים צעירות (שלהן רקמת שד צפופה) הנמצאות בסיכון גבוה לפתח סרטן שד. קיימת גם אפשרות לבצע ביופסיה בהנחיית MRI, על מנת לשלול את האבחנה באזורי האדרה בשד שעלולים להראות כגידול (False positive) | :לבדיקה זו רגישות גבוהה (מעל 95%) לגילוי סרטן השד. זוהי בדיקת הסקר היעילה ביותר עבור נשים צעירות (שלהן רקמת שד צפופה) הנמצאות בסיכון גבוה לפתח סרטן שד. קיימת גם אפשרות לבצע ביופסיה בהנחיית MRI, על מנת לשלול את האבחנה באזורי האדרה בשד שעלולים להראות כגידול (False positive) | ||
| − | + | על פי ההנחיות במדינת ישראל{{הערה|שם=הערה7|Nathan PC, et al. Screening and surveillance for second malignant neoplasms in adult survivors of childhood cancer: a report from the childhood cancer survivor study. Ann Intern Med. 2010 Oct 5;153)7):442-51.}} בדיקת MRI שדיים (הכלולה בסל הבריאות ונחשבת לבדיקת סקר עבור נשים הנמצאות בסיכון) תתבצע במקרים הבאים: | |
| − | * | + | *מוטציה גנטית: לנשאיות מוטציה גנטית של הגנים BRCA1 ו-BRCA2 או מוטציות בגנים p53 ו-PTEN אושרה על ידי משרד הבריאות בדיקת MRI שדיים כבדיקת סקר. בדיקה זו מתאפיינת ברגישות גבוהה ולפיכך היא יעילה במיוחד בקרב נשים צעירות, אצלן מרקם השד צפוף יחסית (בדרך כלל) |
| − | * | + | *נשים לאחר [[ייעוץ גנטי]] שהוגדרו עם סיכון מעל 20% להיות נשאיות מוטציה, ושאינן שייכות לקבוצה אתנית בה יש שכיחות למוטציות המוכרות |
| − | * | + | *מעקב לשד שני, לנשאיות שחלו בסרטן השד |
| − | על פי ההנחיות העולמיות משנת 2008{{כ}} | + | על פי ההנחיות העולמיות משנת 2008{{כ}} (International Collaboration for Clinical Genomics Registry 2008 - {{כ}}ICCG){{הערה|שם=הערה8|Children's Oncology Group )COG). Long-term follow-up guidelines for survivors of childhood, adolescent and young adult cancers. Arcadia, CA: Children's Oncology Group; 2008 Oct.}} יש לבצע מעקב ארוך טווח אחר המחלימים מסרטן בגיל הילדות. |
| − | ביצוע המעקב ייעשה בשלוש דרכים: | + | לגבי נשים שקבלו בילדותן טיפול קרינתי לבית החזה במינון העולה על 20 גריי (Gray), ביצוע המעקב ייעשה בשלוש דרכים: |
| − | * | + | *מומלץ למטופלת להכיר את מבנה שדייה והשינויים החלים בהם. ככל שהמחלימה תכיר טוב יותר את גופה, היא תוכל להבחין בשינויים, אם קיימים, ולפנות לרופא/ה ולברר את טיבם |
| − | * | + | *בדיקת כירורג שד כל שנה, עד גיל 25, וכל חצי שנה אחרי גיל 25 |
| − | * | + | *בדיקת ממוגרפיה ובדיקת תהודה מגנטית של השדיים אחת לשנה החל מגיל 25 או שמונה שנים לאחר מתן הקרינה |
למרות הנחיות ברורות אלו{{הערה|שם=הערה8}},{{הערה|שם=הערה9|Saslow D, et al. American Cancer Society guidelines for breast screening with MRI as adjunct to mammography. Ca Cancer J Clin. 2007 Mar-Apr;57)2):75-89.}},{{הערה|שם=הערה10|Absolom K, Greenfield D, Ross R, Davies H, Hancock B, Eiser C. Reassurance following breast screening recall for female survivors of Hodgkin's lymphoma. Breast. 2007 Dec;16)6):590-6. Epub 2007 June 19.}} פורסם בשנת 2010{{הערה|שם=הערה7}} כי שיעורי ביצוע בדיקת הממוגרפיה בקרב מחלימות סרטן בגיל הילדות לאחר הקרנות לבית החזה, נמוכים באופן יחסי: 67% מהמחלימות שמטופלות במרכזים האונקולוגיים בצעו בדיקות מעקב, ורק 46% מהמחלימות שמטופלות בקהילה בצעו מעקב זה. | למרות הנחיות ברורות אלו{{הערה|שם=הערה8}},{{הערה|שם=הערה9|Saslow D, et al. American Cancer Society guidelines for breast screening with MRI as adjunct to mammography. Ca Cancer J Clin. 2007 Mar-Apr;57)2):75-89.}},{{הערה|שם=הערה10|Absolom K, Greenfield D, Ross R, Davies H, Hancock B, Eiser C. Reassurance following breast screening recall for female survivors of Hodgkin's lymphoma. Breast. 2007 Dec;16)6):590-6. Epub 2007 June 19.}} פורסם בשנת 2010{{הערה|שם=הערה7}} כי שיעורי ביצוע בדיקת הממוגרפיה בקרב מחלימות סרטן בגיל הילדות לאחר הקרנות לבית החזה, נמוכים באופן יחסי: 67% מהמחלימות שמטופלות במרכזים האונקולוגיים בצעו בדיקות מעקב, ורק 46% מהמחלימות שמטופלות בקהילה בצעו מעקב זה. | ||
| שורה 65: | שורה 68: | ||
*'''יישום שיטות חדישות מדויקות יותר לתכנון ומתן טיפול קרינתי''' | *'''יישום שיטות חדישות מדויקות יותר לתכנון ומתן טיפול קרינתי''' | ||
:למשל שיטת IMRT {{כ}}(Intensity Modulated Radiation Therapy). בשיטה זו כמות הקרינה המגיעה לרקמות הסמוכות קטנה יותר, ובכך ניתן להפחית מהסיכון להופעת סרטן שני בשדה הקרינה | :למשל שיטת IMRT {{כ}}(Intensity Modulated Radiation Therapy). בשיטה זו כמות הקרינה המגיעה לרקמות הסמוכות קטנה יותר, ובכך ניתן להפחית מהסיכון להופעת סרטן שני בשדה הקרינה | ||
| − | *'''קבוצת המחלימות לאחר הקרנות לבית חזה, צריכה להיכלל כקבוצה הנמצאת בסיכון גבוה לחלות בסרטן שד בגיל צעיר | + | *'''קבוצת המחלימות לאחר הקרנות לבית חזה, צריכה להיכלל כקבוצה הנמצאת בסיכון גבוה לחלות בסרטן שד בגיל צעיר''' |
:סיווג זה נחוץ לצורך ביצוע סקר קליני והדמייתי לגילוי מוקדם של סרטן השד, אחת לשנה מגיל צעיר (במקביל לנשים הנמצאות בקבוצת סיכון עקב סיפור משפחתי או גנטי). כמו כן, על משרד הבריאות להכליל בדיקת MRI שדיים בכל שנה, כבדיקת סקר לסרטן שד לנשים שקיבלו טיפול קרינתי לבית החזה בילדותן | :סיווג זה נחוץ לצורך ביצוע סקר קליני והדמייתי לגילוי מוקדם של סרטן השד, אחת לשנה מגיל צעיר (במקביל לנשים הנמצאות בקבוצת סיכון עקב סיפור משפחתי או גנטי). כמו כן, על משרד הבריאות להכליל בדיקת MRI שדיים בכל שנה, כבדיקת סקר לסרטן שד לנשים שקיבלו טיפול קרינתי לבית החזה בילדותן | ||
| − | *'''יש להדריך את הרופאים המטפלים הראשוניים ולפרסם את הנושא בקהילה''' | + | *'''יש להדריך את הרופאים המטפלים הראשוניים ולפרסם את הנושא בקהילה''' |
:על מנת להגביר את המודעות לקבוצת סיכון זו המחייבת ביצוע בדיקות סקר במטרה לגלות את המחלה בשלביה הראשונים | :על מנת להגביר את המודעות לקבוצת סיכון זו המחייבת ביצוע בדיקות סקר במטרה לגלות את המחלה בשלביה הראשונים | ||
[[קובץ:טיפול קרינתי 2.png|ממוזער|מרכז|520 פיקסלים|תמונה מספר 2: | [[קובץ:טיפול קרינתי 2.png|ממוזער|מרכז|520 פיקסלים|תמונה מספר 2: | ||
| − | מתן קרינה מפוקסת (בשיטת IMRT) לגידול במינון הנדרש, וקרינה פחותה בעוצמתה לרקמות הסובבות אותו{{ | + | מתן קרינה מפוקסת (בשיטת IMRT) לגידול במינון הנדרש, וקרינה פחותה בעוצמתה לרקמות הסובבות אותו{{הערה|שם=הערה7}}]] |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
==ביבליוגרפיה== | ==ביבליוגרפיה== | ||
גרסה אחרונה מ־10:53, 25 במרץ 2015
| סיכון לסרטן השד בנשים שטופלו בהקרנות לבית החזה בילדות | ||
|---|---|---|
| Risk for breast cancer in women treated with thoracic radiation during childhood | ||

| ||
| יוצר הערך | ד"ר מוניק פרץ-נחום | |
לערכים נוספים הקשורים לנושא זה, ראו את דפי הפירושים: – טיפול בקרינה, סרטן השד
טיפול קרינתי, אחד מאמצעי הטיפול כנגד מחלת הסרטן, מהווה גורם סיכון להתפתחות סרטן שני בשדה הקרינה. הסיכון הוא יחסי למינון וסוג הקרינה שניתנו לחולה.
מסיבה זו נשים שחלו בסרטן בילדותן וקבלו טיפול קרינתי לבית החזה, מהוות קבוצת סיכון להתפתחות סרטן שד, ועלולות לפתח את המחלה כעבור פרק זמן שנע בין 10 ל-15 שנה לאחר קבלת הטיפול הקרינתי. הדבר נכון בעיקר לגבי חולות לימפומה מסוג הודג'קין (Hodgkin lymphoma).
ואכן, על פי ההנחיות לביצוע בדיקות סקר לגילוי מוקדם של סרטן השד, נשים ששרדו סרטן בגיל הילדות לאחר טיפול קרינתי לבית החזה, צריכות להיכלל בקבוצה הנמצאת בסיכון גבוה לפתח סרטן שד בגיל צעיר (במקביל לקבוצת סיכון עקב סיפור משפחתי או גנטי).
מבחינה סטטיסטית הסיכון לפתח סרטן שד בגיל צעיר בקבוצה זו שווה לסיכון של קבוצת הנשים עם BRCA חיובי, ולכן נדרשת התייחסות שווה לקבוצה זו כמו ליתר קבוצות הסיכון, קרי ביצוע בדיקות סקר לגילוי מוקדם על פי ההנחיות העולמיות [ממוגרפיה ובדיקת תהודה מגנטית (MRI, Magnetic Resonance Imaging) של השדיים אחת לשנה מגיל 25, או החל משמונה שנים לאחר מתן הטיפול הקרינתי].
כמו כן מומלצת הדרכת הצוותים המקצועיים הראשוניים, ופרסום מתאים בקהילה לשם הגברת המודעות לקיום קבוצה זו. פעולות אלה יש בכוחן לגרום לאבחון המחלה בשלב מוקדם, ובכך להעלות משמעותית את סיכויי הריפוי.
הישרדות לאחר מחלת סרטן בילדות
מרבית חולי הסרטן - כ-80% - שחלו בילדותם, והחלימו, נחשבים למחלימים. להגדרה זו עונים מי שאובחנו בעברם כחולי סרטן, טופלו, והם נקיים ממחלה ממארת פעילה, כחמש שנים לפחות לאחר האבחנה. יחד עם זאת, אצל כ-50% מהמחלימים עלולים להופיע סיבוכים מאוחרים רבים כתוצאה מהטיפולים בעבר, גם כעבור 25 שנה לאחר ההחלמה.
מסקירת הספרות העולמית בנושא עולה כי בשנת 2010 בארצות הברית, אחד מ-600 ילדים חלה במחלה ממארת, ואחד מ-250 צעירים בטווח הגילאים שנע בין 15 ל-40 החלים ממחלת הסרטן בילדות[1].
דיווח סטטיסטי נוסף[2] משנת 2009 חושף כי המחלימים ממחלת הסרטן בצפון אירופה מהווים 0.1% מהאוכלוסייה ולהם סיכון יחסי (Relative risk) של 5.9% להופעת סרטן שני. במחקר[3] שפורסם בשנת 2009 על ידי קבוצת ה-Childhood Cancer Survivors Study) CCSS) - גוף מחקרי העוקב אחר מחלימים ממחלת הסרטן בילדות מ-27 מרכזים רפואיים בקנדה וארצות הברית, במטרה לבדוק מה הן ההשפעות ארוכות טווח של הטיפולים במחלת הסרטן בתקופת הילדות - התגלה כי בקרב 14,358 מחלימים ממחלת הסרטן בילדות, הסיכון להופעת סרטן שני במהלך 30 שנה הוא 9.3%, עם שכיחות גבוהה במיוחד לפתח סרטן שד, עור, עצמות ובלוטת המגן (Thyroid).
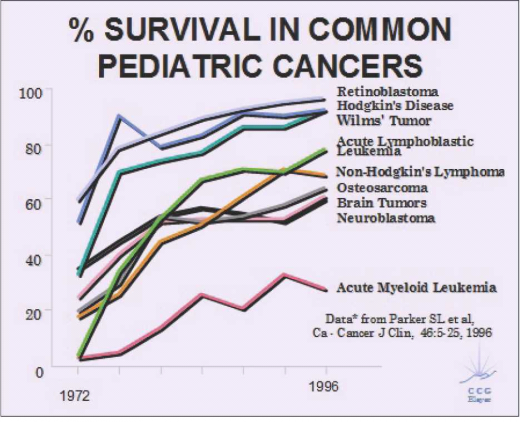
הנחיות למעקב וגילוי מוקדם
הסיכון להופעת סרטן שד לאחר הקרנות לבית החזה בילדות הוא 20% לעומת 13% באוכלוסייה הרגילה[4]. נשים שעברו טיפול קרינתי בגיל בו מתפתחים השדיים (לפני גיל 20) עלולות לפתח את המחלה כ-8 שנים לאחר מתן הטיפול הקרינתי. הסיכון גבוה יותר בקרב נשים שחלו בלימפומה מסוג הודג'קין וטופלו בהקרנות לבית החזה במינון גבוה[5],[6]. הגיל החציוני (הגיל שמחצית האוכלוסייה מתחתיו והמחצית האחרת מעליו) של הופעת סרטן השד לאחר הקרנות לבית החזה בילדות הוא 32-35.
קיימים כיום שלושה אמצעי הדמיה המאפשרים גילוי מוקדם של סרטן השד:
1. בדיקת ממוגרפיה:
- בדיקת הסקר המקובלת למרות שיעור תוצאות שליליות (False negative) של מעל 15%, בעיקר עבור נשים צעירות עקב מבנה שד צפוף.
הקריטריונים לביצוע בדיקת ממוגרפיה לנשים צעירות מגיל 50 (לנשים הנמצאות בסיכון רגיל ההמלצה היא לבצע בדיקה זו מגיל 50, אחת לשנתיים) כוללים:
- סיפור משפחתי: ההמלצה לנשים להן קרובת משפחה מדרגה ראשונה שחלתה בסרטן השד, לבצע בדיקת ממוגרפיה פעם בשנה, החל מגיל 40, או בהתאם להמלצת הרופא
- ממאירויות אחרות: לנשים הנמצאות במעקב בשל ממאירות במעי הגס, השחלה או הרחם, מומלץ לבצע בדיקת ממוגרפיה על פי שיקול דעתו של הרופא המטפל, בדרך כלל מגיל צעיר יותר ובתדירות גבוהה יותר
2. בדיקת על-קול (Ultrasound) שדיים:
- בדיקה משלימה לממוגרפיה המתאימה במיוחד לנשים הנמצאות בסיכון גבוה, לרבות נשים עם רקע משפחתי, נשאיות של מוטציות בגנים BRCA1/2 ונשאיות הגנים מסוג PTEN או P53
3. בדיקת תהודה מגנטית של השדיים:
- לבדיקה זו רגישות גבוהה (מעל 95%) לגילוי סרטן השד. זוהי בדיקת הסקר היעילה ביותר עבור נשים צעירות (שלהן רקמת שד צפופה) הנמצאות בסיכון גבוה לפתח סרטן שד. קיימת גם אפשרות לבצע ביופסיה בהנחיית MRI, על מנת לשלול את האבחנה באזורי האדרה בשד שעלולים להראות כגידול (False positive)
על פי ההנחיות במדינת ישראל[7] בדיקת MRI שדיים (הכלולה בסל הבריאות ונחשבת לבדיקת סקר עבור נשים הנמצאות בסיכון) תתבצע במקרים הבאים:
- מוטציה גנטית: לנשאיות מוטציה גנטית של הגנים BRCA1 ו-BRCA2 או מוטציות בגנים p53 ו-PTEN אושרה על ידי משרד הבריאות בדיקת MRI שדיים כבדיקת סקר. בדיקה זו מתאפיינת ברגישות גבוהה ולפיכך היא יעילה במיוחד בקרב נשים צעירות, אצלן מרקם השד צפוף יחסית (בדרך כלל)
- נשים לאחר ייעוץ גנטי שהוגדרו עם סיכון מעל 20% להיות נשאיות מוטציה, ושאינן שייכות לקבוצה אתנית בה יש שכיחות למוטציות המוכרות
- מעקב לשד שני, לנשאיות שחלו בסרטן השד
על פי ההנחיות העולמיות משנת 2008 (International Collaboration for Clinical Genomics Registry 2008 - ICCG)[8] יש לבצע מעקב ארוך טווח אחר המחלימים מסרטן בגיל הילדות.
לגבי נשים שקבלו בילדותן טיפול קרינתי לבית החזה במינון העולה על 20 גריי (Gray), ביצוע המעקב ייעשה בשלוש דרכים:
- מומלץ למטופלת להכיר את מבנה שדייה והשינויים החלים בהם. ככל שהמחלימה תכיר טוב יותר את גופה, היא תוכל להבחין בשינויים, אם קיימים, ולפנות לרופא/ה ולברר את טיבם
- בדיקת כירורג שד כל שנה, עד גיל 25, וכל חצי שנה אחרי גיל 25
- בדיקת ממוגרפיה ובדיקת תהודה מגנטית של השדיים אחת לשנה החל מגיל 25 או שמונה שנים לאחר מתן הקרינה
למרות הנחיות ברורות אלו[8],[9],[10] פורסם בשנת 2010[7] כי שיעורי ביצוע בדיקת הממוגרפיה בקרב מחלימות סרטן בגיל הילדות לאחר הקרנות לבית החזה, נמוכים באופן יחסי: 67% מהמחלימות שמטופלות במרכזים האונקולוגיים בצעו בדיקות מעקב, ורק 46% מהמחלימות שמטופלות בקהילה בצעו מעקב זה.
קבוצת סיכון לא מוכרת
מדי שנה מאובחנים בישראל כ-350 ילדים חולי סרטן[11] מתוכם כ-82% מחלימים, והם מצטרפים לקבוצה של כ-3,000 מחלימים, שנמצאים במעקב בבתי החולים השונים בארץ. כ-10% מהמחלימים, מהם 48% נשים, עברו הקרנות לבית החזה. נכון ל-2014 ישנן כ-150 נשים הנמצאות במעקב. לקבוצה זו מצטרפות בכל שנה כ-14 נשים נוספות. נשים אלו נמצאות בסיכון גבוה לפתח סרטן שד לפני גיל 40, והן זקוקות למעקב קליני והדמייתי לצורך אבחון וגילוי מוקדם. קבוצה זו אומנם מוכרת בישראל כבעלת פוטנציאל גבוה לחלות בסרטן שד[12], אך היא כמעט שאינה מוכרת בקהילה בכלל ובקרב הרופאים המטפלים הראשונים בפרט.
דרכים בהם ניתן למזער את הסיכון הגבוה לחלות בסרטן שד לאחר טיפול קרינתי לבית החזה, ולשפר את האבחון המוקדם בקרב נשים אלו:
- יישום שיטות חדישות מדויקות יותר לתכנון ומתן טיפול קרינתי
- למשל שיטת IMRT (Intensity Modulated Radiation Therapy). בשיטה זו כמות הקרינה המגיעה לרקמות הסמוכות קטנה יותר, ובכך ניתן להפחית מהסיכון להופעת סרטן שני בשדה הקרינה
- קבוצת המחלימות לאחר הקרנות לבית חזה, צריכה להיכלל כקבוצה הנמצאת בסיכון גבוה לחלות בסרטן שד בגיל צעיר
- סיווג זה נחוץ לצורך ביצוע סקר קליני והדמייתי לגילוי מוקדם של סרטן השד, אחת לשנה מגיל צעיר (במקביל לנשים הנמצאות בקבוצת סיכון עקב סיפור משפחתי או גנטי). כמו כן, על משרד הבריאות להכליל בדיקת MRI שדיים בכל שנה, כבדיקת סקר לסרטן שד לנשים שקיבלו טיפול קרינתי לבית החזה בילדותן
- יש להדריך את הרופאים המטפלים הראשוניים ולפרסם את הנושא בקהילה
- על מנת להגביר את המודעות לקבוצת סיכון זו המחייבת ביצוע בדיקות סקר במטרה לגלות את המחלה בשלביה הראשונים
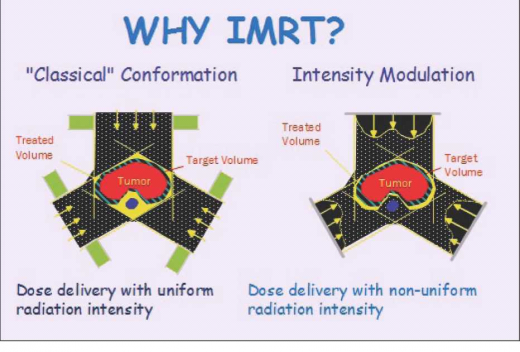
ביבליוגרפיה
- ↑ 1.0 1.1 Melissa M, et al. Development of risk-based guidelines for pediatric cancer survivors: the Children's Oncology Group Long-Term Follow-Up Guidelines from the Children's Oncology Group Late Effects Committee and Nursing Discipline. J Clin Oncol. 2004 Dec;22)24):4979-90. Epub 2004 Dec 2.
- ↑ Olsen JH, et al. Lifelong cancer incidence in 47,697 patients treated for childhood cancer in the Nordic countries. J Natl Cancer Inst. 2009 Jun 3; 10K11):806-13.
- ↑ Meadows AT, Friedman DL, Neglia JP, Mertens AC, Donaldson SS, Stovall M, et al. Second neoplasms in survivors of childhood cancer: findings from the Childhood Cancer Survivor Study cohort. J Clin Oncol. 2009 May 10;27)14):2356-62.
- ↑ Henderson TO, Amsterdam A, Bhatia S, Hudson MM, Meadows AT, Neglia JP, et al. Systematic review: surveillance for breast cancer in women treated with chest radiation for childhood adolescent or young adult cancer. Ann Intern Med. 2010 Apr 6;152)7):444-55; W144-54.
- ↑ Oeffinger KC, Ford JS, Moskowitz CS, Diller LR, Hudson MM, Chou JF, et al. Breast cancer surveillance practices among women previously treated with chest radiation for childhood cancer. JAMA 2009 Jan;301)4):404-14.
- ↑ Kenney LB, et al. Breast cancer after childhood cancer: a report from the Childhood Cancer Survivor Study. Ann Intern Med. 2004 Oct 19;141)8):590-7.
- ↑ 7.0 7.1 7.2 Nathan PC, et al. Screening and surveillance for second malignant neoplasms in adult survivors of childhood cancer: a report from the childhood cancer survivor study. Ann Intern Med. 2010 Oct 5;153)7):442-51.
- ↑ 8.0 8.1 Children's Oncology Group )COG). Long-term follow-up guidelines for survivors of childhood, adolescent and young adult cancers. Arcadia, CA: Children's Oncology Group; 2008 Oct.
- ↑ Saslow D, et al. American Cancer Society guidelines for breast screening with MRI as adjunct to mammography. Ca Cancer J Clin. 2007 Mar-Apr;57)2):75-89.
- ↑ Absolom K, Greenfield D, Ross R, Davies H, Hancock B, Eiser C. Reassurance following breast screening recall for female survivors of Hodgkin's lymphoma. Breast. 2007 Dec;16)6):590-6. Epub 2007 June 19.
- ↑ Rabinowicz R, Barchana M, Liphshiz I, Futerman B, Linn S, Weyl-Ben-Arush M, et al. Cancer incidence and survival among children and adolescents in Israel during the years 1998 to 2007. J Pediatr Hematol Oncol. 2012 Aug;34)6):421-9.
- ↑ Israel Cancer Association. נשים צעירות וסרטן השד )Young Women and Breast Cancer) [Internet]. Givatayim, Israel: Israel Cancer Association; [updated 2007 Mar]. Available from: http://www.cancer.org.il/template/default.aspx?PageId=5997
קישורים חיצוניים
המידע שבדף זה נכתב על ידי ד"ר מוניק פרץ-נחום, מנהלת מרפאת מעקב ארוך טווח של המחלקה להמטו-אונקולוגיה ילדים, ביה"ח לילדים מאייר, הקריה הרפואית לבריאות האדם, רמב"ם, חיפה


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק