הבדלים בין גרסאות בדף "מתווה מעקב אחר מפרקי הירכיים בילדים עם שיתוק מוחין בישראל - נייר עמדה - Hip surveillance guidelines for children with cerebral palsy in Israel"
| (54 גרסאות ביניים של 2 משתמשים אינן מוצגות) | |||
| שורה 1: | שורה 1: | ||
{{נייר עמדה | {{נייר עמדה | ||
|שם נייר העמדה=המלצה למתווה מעקב אחר מפרקי הירכיים בילדים עם שיתוק מוחין בישראל | |שם נייר העמדה=המלצה למתווה מעקב אחר מפרקי הירכיים בילדים עם שיתוק מוחין בישראל | ||
| − | |תחום= | + | |תחום=[[:קטגוריה:ילדים|ילדים]] |
|האיגוד המפרסם=החברה הישראלית לרפואת ילדים התפתחותית (חיל"ה) {{ש}}האיגוד הישראלי לרפואת ילדים {{ש}}חברה ישראלית לרפואת ילדים בקהילה (חיפ"א) {{ש}}החברה לאורתופדיה פדיאטרית {{ש}}איגוד הרדיולוגים בישראל | |האיגוד המפרסם=החברה הישראלית לרפואת ילדים התפתחותית (חיל"ה) {{ש}}האיגוד הישראלי לרפואת ילדים {{ש}}חברה ישראלית לרפואת ילדים בקהילה (חיפ"א) {{ש}}החברה לאורתופדיה פדיאטרית {{ש}}איגוד הרדיולוגים בישראל | ||
| + | |תמונה=Gray764.png | ||
|סימוכין= | |סימוכין= | ||
| − | |קישור= | + | |קישור=[https://www.ima.org.il/userfiles/image/Ne74_shitukMohin.pdf באתר ההסתדרות הרפואית] |
|תאריך פרסום=ספטמבר 2016 | |תאריך פרסום=ספטמבר 2016 | ||
| − | |יוצר הערך= | + | |יוצר הערך=ד"ר הדר ירדני {{ש}}ד"ר יעל לייטנר {{ש}}פרופ' שלמה וינטרוב {{ש}}ד"ר שמואל גרוס {{ש}}ד"ר עמיחי ברזנר |
}} | }} | ||
==רקע== | ==רקע== | ||
| − | שיעור הפריקות באוכלוסיית הילדים הסובלים | + | שיעור הפריקות באוכלוסיית הילדים הסובלים מ[[שיתוק מוחין]] היא 15–20 אחוזים. |
| − | פריקה של מפרק הירך בילדים | + | פריקה של מפרק הירך בילדים הנזכרים לעיל ניתנת למניעה. פריקה כרונית של מפרק הירך, גוררת בעקבותיה הגבלה תפקודית וטיפולית קשה ופגיעה משמעותית באיכות החיים. |
| + | |||
| + | הסיכון גבוה יותר בין הגילאים שנתיים עד חמש ובמיוחד בילדים עם הגבלות מוטוריות קשות ובעיקר בילדים הלוקים בשיתוק מוחין מהסוג הספסטי (Spastic) והדיסקינטי (Dyskinetic). | ||
| − | |||
| − | |||
==מבוא== | ==מבוא== | ||
| − | העתקת מפרקי הירכיים והיווצרות פריקה מלאה של ראש הירך היא תופעה שכיחה בילדים עם שיתוק מוחין. היא כרוכה בתחלואה, אובדן תפקוד וסבל משמעותיים. להלן נגיש סקירה קצרה על הנושא ובהמשך נציע | + | העתקת מפרקי הירכיים והיווצרות פריקה מלאה של ראש הירך היא תופעה שכיחה בילדים עם שיתוק מוחין. היא כרוכה בתחלואה, אובדן תפקוד וסבל משמעותיים. להלן נגיש סקירה קצרה על הנושא ובהמשך נציע תוכנית מעקב שמנסה לאתר ולמנוע את התדרדרות מפרקי הירכיים על ידי אבחון מוקדם והתערבות אורתופדית למניעתה. |
| − | + | ==סיווג חומרת שיתוק מוחי== | |
| − | מקובל | + | מקובל לסווג את חומרת מצבם המוטורי של ילדים עם שיתוק מוחין לפי חמש דרגות תפקודיות המתייחסות ליכולת הניידות שלהם. שיטת הסיווג קרויה GMFCS ({{כ}}Gross Motor Function Classification System){{כ}}{{הערה|שם=הערה1|Peter Rosenbaum, Ann-Christin Eliasson, Mary Jo Cooley Hidecker and Robert J. Palisano Classification in Childhood Disability: Focusing on Function in the 21st Century, 2014 Aug; J Child Neurol 29(8):1036-45.}}{{הערה|שם=הערה2|Bax M, Goldstein M, Rosenbaum P, Leviton A, Paneth N (2007) Proposed definition and classification of cerebral palsy,April 2005. Dev Med Child Neurol 47: 571 - 576}}{{הערה|שם=הערה3a| Palisano R, Rosenbaum P, Walter S, Russell D, Wood E, Galuppi B. (1997) Development and reliability of a system to classify gross motor function in children with cerebral palsy. Dev Med Child Neurol 39: 214 - 223.}}{{הערה|שם=הערה3c|. Rodda J, Graham HK. (2001) Classification of gait patterns in spastic hemiplegia and spastic diplegia: a basis for a management algorithm. Eur J Neurol; 8(Suppl. 5): 98-108.}} . שיטת הדירוג תלויה בגיל הילד, כך שלכל קבוצת גיל יש קריטריונים ברורים. לפי שיטה זו, ילדים ומתבגרים עם יכולת ניידות חופשית בהליכה, כולל יכולת ריצה ועלייה חופשית במדרגות היא דרגה 1 וילדים שלהם אין כלל יכולת ניידות בהליכה עצמאית או עם עזרים היא דרגה 5 (ראו נספח 1). בנוסף, לילדים שלהם שיתוק מוחי ספסטי המיפלגי (Hemiplegic) יש סיווג נפרד של תבנית ההליכה המגדיר את חומרת מצבם (סיווג WGH, Winters, Gage and Hicks, נספח 2{{הערה|שם=הערה3b|3b. Winters T, Gage J, Hicks R. (1987) Gait patterns in spastic hemiplegia in children and young adults. J Bone Joint Surg Am; 69: 437-41.}}{{הערה|שם=הערה3c}}). |
| − | (מאחר | + | (מאחר שהמודל אותו אנו מציעים - המודל האוסטרלי - כולל גם התייחסות לנושא זה, אנו מביאים קלסיפיקציה זו כאן). |
| − | + | ==העתקת מפרקי הירכיים== | |
| − | מעקב ממושך אחר מצב מפרקי הירכיים בילדים עם שיתוק מוחי הראה שהעתקת מפרקי הירכיים נמצאת ביחס ישיר ומשמעותי לחומרת תפקודם המוטורי של הילדים ( | + | מעקב ממושך אחר מצב מפרקי הירכיים בילדים עם שיתוק מוחי הראה שהעתקת מפרקי הירכיים נמצאת ביחס ישיר ומשמעותי לחומרת תפקודם המוטורי של הילדים{{הערה|שם=הערה4|Terjesen T. (2012) The natural history of hip development in cerebral palsy. Dev Med Child Neurol; 54: 951-7.}}{{הערה|שם=הערה5|Hagglund G, Alriksson-Schmidt A, Lauge-Pedersen H, Rodby-Bousquet E, Wagner P,Westbom L, (2014) Prevention of dislocation of the hip in children with cerebral palsy: 20-year results of a population-based prevention program. Bone Joint J. 96-B (11): 1546 - 1552.}}, דהיינו ליכולת הניידות שלהם. הטבלה הבאה מרכזת נתונים מהספרות. כאשר אחוז ההעתקה (Displacement) של ראש עצם הירך מעל 30 אחוזים הוא הגבול המבדיל בין מפרק תקין למפרק עם העתקה פתולוגית: |
| + | {| class="wikitable" dir="ltr" | ||
| + | |+ | ||
| + | | colspan="7" |'''Table III: Percentage of patients with hip displacement (subluxation or dislocation) according to functional level; a comparison between three previous studies and the present study''' | ||
| + | |- | ||
| + | |{{רווח קשיח}} | ||
| + | |{{רווח קשיח}} | ||
| + | | colspan="5" |Gross Motor Function Classification System level | ||
| + | |- | ||
| + | | Authors || MP limit (%) || I || II || III || IV || V | ||
| + | |- | ||
| + | | Soo et al. || 30 || 0 || 15 || 41 || 69 || 90 | ||
| + | |- | ||
| + | | Connelly et al || 30 || 3 || 17 || 46 || 59 || 76 | ||
| + | |- | ||
| + | |Hagglund et al.||33||5||13||50||62||68 | ||
| + | |- | ||
| + | |Present study 2012||33||1||8||39||45||72 | ||
| + | |} | ||
| + | <div class="mw-content-ltr"> | ||
| + | MP limit, cut-off in migration percentage between normal hips and hips with displacement.</div> | ||
| − | + | ==תוכניות קיימות בעולם== | |
| − | + | בשוודיה מתנהלת, מעל 20 שנה, התכנית הארוכה ביותר למעקב אחר העתקת מפרקי הירכיים{{הערה|שם=הערה5}}. תוכנית נוספת מתנהלת מאז 2008 באוסטרליה{{הערה|שם=הערה6|Wynter M, Gibson N, Willoughby KL, Love S, Kentish M, Thomason P. H Kerr Graham On behalf of the National Hip Surveillance Group. (2015) Australian hip surveillance guidelines for children with cerebral palsy: 5-year review Dev Med Child Neurol. Apr 3. doi: 10.1111/dmcn.12754. [Epub ahead of print]}} (נספחים 3, 4 ו-5). | |
| − | |||
| − | העתקת מפרקי הירכיים | ||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| + | גם באנגליה (נספח 6) מתנהלת תוכנית דומה{{הערה|שם=הערה7|Mugglestone MA, Eunson P, Murphy MS, on behalf of the Guideline Development Group. (2012) Spasticity in children and young people with non-progressive brain disorders: summary of NICE guidance. BMJ; 345: e4845.}}. התוכניות הקיימות הוכיחו ירידה משמעותית, עד כדי מניעה מוחלטת של פריקת ראש עצם הירך בילדי שיתוק מוחין בשוודיה{{הערה|שם=הערה5}}. | ||
| − | + | ==קשר לגיל== | |
| − | + | סקירת ספרות עדכנית{{הערה|שם=הערה6}} מראה שהעתקה עד כדי פריקה יכולה להתרחש הן בגיל הצעיר (מתחת לגיל שנתיים, החל אפילו מגיל 8 חודשים) וגם במבוגרים צעירים אחרי גיל ההתבגרות שהייתה להם העתקה של 30–60 אחוזים בתקופת הבחרות. | |
| + | ==עקרונות תוכנית המעקב== | ||
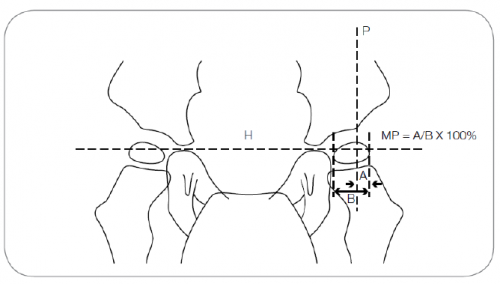
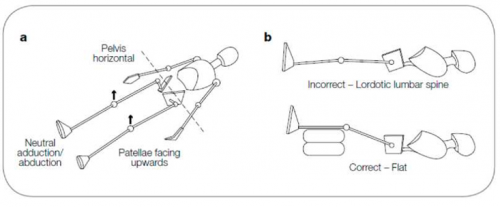
| + | [[קובץ:מפרקים1.png|ממוזער|מרכז|500 פיקסלים|Figure 3: Migration percentage]] | ||
| − | מדידת מיקום ראש עצם הירך (אחוז ההעתקה) | + | [[קובץ:מפרקים2.png|ממוזער|מרכז|500 פיקסלים|Figure 4: Positioning for antero posterior pelvic radiograph]] |
| − | להלן מודגמת שיטת מדידת מיקום ראש עצם הירך ביחס למכתש. המדידה נערכת בצילום אגן קדמי - אחורי (AP ) של הילד (מקור: נספח 4) | + | |
| − | + | ;{{ש}}מדידת מיקום ראש עצם הירך (אחוז ההעתקה) | |
| − | + | להלן מודגמת שיטת מדידת מיקום ראש עצם הירך ביחס למכתש. המדידה נערכת בצילום אגן קדמי-אחורי (AP, Anterior-Posterior) של הילד (מקור: נספח 4) | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| + | {{כ}}MP {{כ}}(Migration Percentage) = אחוז ההעתקה המחושב כיחס בין A ל-B. | ||
| + | התנוחה הנכונה לביצוע צילום קדמי-אחורי של האגן. | ||
| − | + | ==התוויות== | |
| − | + | התכנית המוצעת בזאת מבוססת על התכנית האוסטרלית המעודכנת לשנת 2014 (נספח 3,4,5) בעקבות הערכה תקופתית של תוצאותיה, הצלחתה לאחר 5 שנות הפעלה ועדכונה{{הערה|שם=הערה6}}. | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| + | להלן: | ||
| + | #הגדרות נוספות הנדרשות להבנת התכנית | ||
| + | #הצעה למתווה לניטור ולמעקב: | ||
| + | ===הגדרות=== | ||
| + | *'''תת-פריקה של ראש הירך''': כאשר אחוז ההעתקה הוא בין 10 אחוזים ל-99 אחוזים | ||
| + | *'''פריקת ראש הירך''': כאשר ראש עצם הירך חרג הצידה אל מעבר למכתש, אחוז ההעתקה מעבר ל-100 אחוזים | ||
| + | *'''יציבות אחוז ההעתקה''': שינוי באחוז ההעתקה של פחות מ-10 אחוזים בין שתי מדידות שנעשו בהפרש של שנה במשך 3 מדידות נחשב מצב יציב | ||
| + | *'''אי יציבות אחוז ההעתקה''': שינוי של 10 אחוזים או יותר בין מדידות בהפרש של שנה ביניהן | ||
| + | *'''אחוז ההעתקה התקין/המקובל בילדים ללא לקות מוטורית:''' האחוזון ה-90 לאחוז ההעתקה בילד בן 4 שנים הוא פחות מ-10 אחוזים | ||
| + | *'''אחוז ההעתקה בילדים עם שיתוק מוחין''': לצורך מתווה זה, אחוז העתקה מעבר ל-30 אחוזים נחשב לחריג ולגורם סיכון לפריקה | ||
| + | *'''תחילת גיל ההתבגרות''': תחילת הופעת סימני המין | ||
| + | *'''בגרות גרמית''': לצורך מתווה זה, התגרמות סחוס הטרירדיאט (Triradiate cartilage) במכתש של מפרק הירך הוא המדד לסיום תהליך התפתחות והעמקת המכתש ולסיום תהליך ההתבגרות | ||
| − | GMFCS I | + | ===הנחיות לביצוע=== |
| − | *הערכה קלינית ראשונית וצילום אגן AP בגיל | + | ====GMFCS I==== |
| + | *הערכה קלינית ראשונית וצילום אגן AP בגיל 12–24 חודשים, או בעת האבחון אם נעשה מאוחר יותר | ||
*ביקורת בגיל 3 שנים: | *ביקורת בגיל 3 שנים: | ||
| − | + | :*הערכה קלינית חוזרת ואימות מחודש של הרמה התפקודית GMFCS | |
| − | + | ::*אם שונה מדרגה I - נהג לפי ההנחיות ברמה התפקודית החדשה | |
| − | + | ::*אם הרמה התפקודית אומתה, חזור על ההערכה הקלינית. צילום אגן לא נדרש! | |
| − | + | :*המיפלגיה - אם מאובחן WGH מקבוצה IV, יש לפעול בהתאם להנחיות סקר העתקת מפרקי הירכיים בתת-קבוצה זו | |
| − | |||
*ביקורת בגיל 5 שנים: | *ביקורת בגיל 5 שנים: | ||
| − | + | :*הערכה קלינית חוזרת ואימות מחודש של הרמה התפקודית GMFCS | |
| − | + | ::*אם שונה מדרגה I - המשך במעקב ונהג לפי ההנחיות ברמה התפקודית החדשה | |
| − | + | ::*אם הרמה התפקודית אומתה ובהיעדר ממצאים חריגים בהערכה הקלינית - שחרר ממעקב אחרי מפרקי הירכיים. צילום אגן אינו נדרש | |
| − | + | :*המיפלגיה - אם מאובחן WGH מקבוצה IV, יש להמשיך במעקב אחרי מפרקי הירכיים כמפורט לגבי תת-קבוצה זו | |
| − | GMFCS II | + | ====GMFCS II==== |
| − | *הערכה קלינית ראשונית וצילום אגן AP בגיל | + | *הערכה קלינית ראשונית וצילום אגן AP בגיל 12–24 חודשים, או בעת האבחון אם נעשה מאוחר יותר |
*הערכה חוזרת לאחר שנה: | *הערכה חוזרת לאחר שנה: | ||
| − | + | :*הערכה קלינית ואימות מחודש של הרמה התפקודית GMFCS | |
| − | + | ::*אם אושרה רמה תפקודית GMFCS II, יש לחזור על הערכה קלינית וצילום אגן | |
| − | + | ::*אם הרמה התפקודית השתנתה, יש לנהוג בהתאם להנחיות ברמה התפקודית העדכנית | |
| − | + | :*אם אחוז העתקת ראש עצם הירך אינו תקין או אינו יציב, חזור על צילום האגן אחת לשנה עד אשר אחוז העתקת ראש עצם הירך התייצב | |
| − | + | :*אם אין שינוי בדרגת חומרת הרמה התפקודית - GMFCS II ואחוז העתקת ראש עצם הירך התייצב, הערך מחדש בגיל 4–5 שנים | |
| − | + | *ביקורת בגיל 4–5 שנים: | |
| − | *ביקורת בגיל | + | :*הערכה קלינית ואימות מחודש של הרמה התפקודית - GMFCS |
| − | + | ::*אם הרמה התפקודית אומתה, חזור על ההערכה קלינית וצילום אגן | |
| − | + | ::* אם והרמה התפקודית השתנתה או כשהאבחנה היא המיפלגיה WGH מקבוצה IV יש להמשיך במעקב אחרי מפרקי הירכיים כמפורט לגבי הרמה התפקודית העדכנית | |
| − | + | :*אם אחוז ההעתקה של מפרקי הירכיים יציב, הזמן להערכה חוזרת בגיל 8–10 שנים | |
| − | + | :*אם אחוז העתקת ראש עצם הירך אינו תקין או יציב חזור והמשך במעקב רדיולוגי שנתי עד אשר אחוז העתקת ראש עצם הירך התייצב | |
| − | + | *ביקורת בגיל 8–10 שנים (טרום בחרות): | |
| − | *ביקורת בגיל | + | :*הערכה קלינית ואימות מחדש של הרמה התפקודית - GMFCS |
| − | + | ::*אם אושרה הרמה התפקודית GMFCS II, יש לחזור על ההערכה קלינית וצילום אגן | |
| − | + | ::*אם דרגת ה-GMFCS השתנתה או אובחנה המיפלגיה WGH מקבוצה IV יש להמשיך במעקב מפרקי הירכיים בהתאם להנחיות ברמה התפקודית העדכנית | |
| − | + | :*אם אחוז ההעתקה של מפרקי הירכיים יציב, שחרר ממעקב מפרקי הירכיים | |
| − | + | :*אם אחוז ההעתקת ראש עצם הירך אינו תקין או יציב המשך במעקב רדיולוגי שנתי עד אשר אחוז ההעתקת ראש עצם הירך התייצב או עד בגרות שלדית | |
| − | *בנוכחות אגן אלכסוני, אי | + | *בנוכחות אגן אלכסוני, אי שוויון באורך הרגליים או התדרדרות בתבנית ההליכה המשך במעקב רדיולוגי שנתי |
| − | |||
| − | |||
| − | GMFCS III | + | ====GMFCS III==== |
| − | *הערכה קלינית ראשונית וצילום אגן AP בגיל | + | *הערכה קלינית ראשונית וצילום אגן AP בגיל 12–24 חודשים, או בעת האבחון אם נעשה מאוחר יותר |
*הערכה חוזרת לאחר חצי שנה: | *הערכה חוזרת לאחר חצי שנה: | ||
| − | + | :*הערכה קלינית ואימות מחודש של הרמה התפקודית GMFCS | |
| − | + | ::*אם אושרה רמה תפקודית GMFCS III, יש לחזור על הערכה קלינית וצילום אגן AP | |
| − | + | ::*אם הרמה התפקודית השתנתה, יש לנהוג בהתאם להנחיות ברמה התפקודית העדכנית | |
| − | + | :*אם אחוז העתקת ראש עצם הירך אינו תקין ו/או אינו יציב, חזור על צילום האגן אחת לחצי שנה עד אשר אחוז העתקת ראש עצם הירך התייצב | |
| + | :*אם אין שינוי בדרגת חומרת הרמה התפקודית - GMFCS ואחוז העתקת ראש עצם הירך התייצב, הערך מחדש אחת לשנה | ||
*ביקורת בגיל 7 שנים: | *ביקורת בגיל 7 שנים: | ||
| − | + | :*הערכה קלינית ואימות מחודש של הרמה התפקודית - GMFCS | |
| − | + | ::*אם הרמה התפקודית GMFCS III אומתה, חזור על ההערכה קלינית וצילום אגן | |
| − | + | ::*אם הרמה התפקודית השתנתה יש להמשיך במעקב אחרי מפרקי הירכיים כמפורט לגבי הרמה התפקודית העדכנית | |
| − | + | :*אם אחוז העתקת ראש עצם הירך אינו תקין ו/או יציב חזור והמשך במעקב רדיולוגי חצי שנתי עד אשר אחוז העתקת ראש עצם הירך התייצב | |
| − | + | :*אם אחוז העתקת הראש יציב (כלומר מתחת ל-30 אחוזים) והרמה התפקודית יציבה, ניתן להמתין עם צילומי אגן AP עד קדם ההתבגרות | |
| − | + | :*יש לחדש ביצוע צילומי אגן AP אחת לשנה מקדם התבגרות ועד בגרות שלדית | |
| − | + | *בהגיע לבגרות שלדית, בנוכחות אגן אלכסוני, אי שוויון באורך הרגליים או התדרדרות בתבנית ההליכה - יש המשך במעקב רדיולוגי שנתי | |
| − | *בהגיע לבגרות שלדית, בנוכחות אגן אלכסוני, אי | ||
| − | |||
| − | + | ====GMFCS IV==== | |
| − | GMFCS IV | + | *הערכה קלינית ראשונית וצילום אגן AP בגיל 12–24 חודשים |
| − | *הערכה קלינית ראשונית וצילום אגן AP בגיל | ||
*הערכה חוזרת לאחר חצי שנה: | *הערכה חוזרת לאחר חצי שנה: | ||
| − | + | :*הערכה קלינית ואימות מחודש של הרמה התפקודית GMFCS | |
| − | + | ::*אם אושרה רמה תפקודית GMFCS IV, יש לחזור על הערכה קלינית וצילום אגן AP | |
| − | + | ::*אם הרמה התפקודית השתנתה, יש לנהוג בהתאם להנחיות ברמה התפקודית העדכנית | |
| − | + | :*אם אחוז ההעתקת ראש עצם הירך אינו תקין או אינו יציב, חזור על צילום האגן אחת לחצי שנה עד אשר אחוז העתקת ראש עצם הירך התייצב | |
| + | :*אם אין שינוי בדרגת חומרת הרמה התפקודית - GMFCS IV ואחוז העתקת ראש עצם הירך התייצב, הערך מחדש כל 12 חודשים | ||
| + | *ביקורת בגיל 7 שנים: | ||
| + | :*אם אחוז העתקת הראש יציב (כלומר מתחת ל-30 אחוזים) והרמה התפקודית יציבה, ניתן להמתין עם צילומי אגן AP עד קדם ההתבגרות | ||
| + | :*יש לחדש ביצוע צילומי אגן AP אחת לשנה מקדם ההתבגרות ועד בגרות שלדית | ||
| + | *ללא קשר לאחוז העתקת ראש עצם הירך - בנוכחות עדות קלינית או רדיוגרפית ל[[עקמת - Scoliosis|עקמת]] או אגן אלכסוני, יש לבצע מעקב רדיולוגי חצי שנתי עד הגעה לבגרות שלדית | ||
| + | *בהגיע לבגרות שלדית, בנוכחות אגן אלכסוני, אי שוויון באורך הרגליים או התדרדרות בתבנית ההליכה יש להמשיך במעקב שנתי אחר מפרקי הירכיים | ||
| − | + | ====GMFCS V==== | |
| − | + | *הערכה קלינית ראשונית וצילום אגן AP בגיל 12–24 חודשים | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | GMFCS V | ||
| − | *הערכה קלינית ראשונית וצילום אגן AP בגיל | ||
*הערכה חוזרת לאחר חצי שנה: | *הערכה חוזרת לאחר חצי שנה: | ||
*יש לחזור על הערכה קלינית וצילומי אגן AP | *יש לחזור על הערכה קלינית וצילומי אגן AP | ||
| − | + | :*הערכה קלינית ואימות מחודש של הרמה התפקודית GMFCS | |
| − | + | ::*אם אושרה רמה תפקודית GMFCS V, יש לחזור על הערכה קלינית וצילום אגן אחת לחצי שנה עד גיל שבע או עד שהאחוז ההעתקת ראש עצם התייצב | |
| − | לחצי שנה עד גיל שבע או עד שהאחוז ההעתקת ראש עצם התייצב | + | ::*אם הרמה התפקודית השתנתה, יש לנהוג בהתאם להנחיות ברמה התפקודית העדכנית |
*ביקורת בגיל 7 שנים: | *ביקורת בגיל 7 שנים: | ||
| − | + | :*אם אחוז העתקת הראש יציב (כלומר מתחת ל-30 אחוזים) והרמה התפקודית יציבה, המשך מעקב שנתי עד לבגרות שלדית | |
| − | *ללא קשר לאחוז העתקת ראש עצם הירך- בנוכחות עדות קלינית | + | *ללא קשר לאחוז העתקת ראש עצם הירך - בנוכחות עדות קלינית או רדיוגרפית לעקמת או אגן אלכסוני, נדרש לבצע מעקב רדיולוגי חצי שנתי עד הגעה לבגרות שלדית |
| − | *בבגרות שלדית, | + | *בבגרות שלדית, בנוכחות אחוז העתקה לא תקין ועקמת מתקדמת ו/או אגן אלכסוני, יש להמשיך במעקב שנתי אחר מפרקי הירכיים |
| − | |||
| − | |||
| − | |||
| − | |||
| − | תבנית ההליכה מסוג WGH IV ניתנת לאבחון | + | ====WGH IV==== |
| − | מאחר | + | תבנית ההליכה מסוג WGH IV ניתנת לאבחון בבירור בילדים המיפלגיים בגיל 4–5 שנים. |
| − | *עד גיל 5 שנים, יש לפעול לפי דרגת | + | מאחר שבילדים מתת קבוצה זו קיימת אפשרות של התדרדרות מאוחרת ומתקדמת במידת העתקת ראש עצם הירך ללא קשר לרמתם התפקודית, יש לפעול כדלקמן: |
| + | *עד גיל 5 שנים, יש לפעול לפי דרגת ה-GMFCS. | ||
*בגיל 5 שנים: | *בגיל 5 שנים: | ||
| − | + | :*יש לוודא סיווג הילד לפי סיווג WGH להמיפלגיה (נספח 2) וכן לפי דרגה תפקודית - GMFCS | |
| − | + | ::*בתת הקבוצות 1–3 WGH, מעקב אחר מפרקי הירכיים מתבצע בהתאם להנחיות לרמה התפקודית (GMFCS) | |
| − | + | ::*אם הסיווג WGH IV ואחוז ההעתקה יציבים, יש להעריך הילד בגיל 10 שנים | |
| − | + | :*אם אחוז ההעתקה אינו תקין ו/או יציב יש לבצע צילום אגן אחת לשנה עד אשר אחוז ההעתקת ראש עצם הירך התייצב | |
| + | *בגיל 10 שנים: | ||
| + | :*יש לוודא מחדש את תת-הקבוצה ההמיפלגית WGH IV: | ||
| + | ::*לאחר האימות, יש לחזור על הערכה קלינית וצילום אגן AP | ||
| + | ::*יש להמשיך במעקב קליני ורדיולוגי מסודר עד בגרות שלדית | ||
| + | *בבגרות שלדית, אם קיימת עקמת משמעותית, אגן אלכסוני, אי שוויון באורך הרגליים או התדרדרות בתבנית ההליכה יש להמשיך במעקב שנתי אחר מפרקי הירכיים | ||
| − | + | ===הפנייה לייעוץ וטיפול על ידי אורתופד ילדים נדרשת כאשר=== | |
| − | + | *אחוז ההעתקה איננו יציב ו/או עובר את גבול ה-30 אחוזים (שינוי של 10 אחוזים או יותר לשנה) | |
| − | + | *קיימים כאבים המיוחסים למפרק הירך | |
| − | + | *זוהו מצבים אורתופדיים אחרים המחייבים התייחסות | |
| − | |||
| − | הפנייה לייעוץ וטיפול על ידי אורתופד ילדים נדרשת כאשר | ||
| − | *אחוז ההעתקה איננו יציב ו/או עובר את גבול ה-30 | ||
| − | *קיימים כאבים המיוחסים למפרק הירך | ||
| − | *זוהו מצבים אורתופדיים אחרים המחייבים התייחסות | ||
| + | ;ההתערבות אם נדרשת תיקבע על ידי אורתופד הילדים. | ||
| + | ===הנחיות ביצוע=== | ||
| + | *בדיקת המעקב אחר מפרקי הירכיים בילדים עם שיתוק מוחין תתבצע במסגרות העוקבות ומטפלות בילדים אלו. דהיינו: מכוני התפתחות הילד, גנים שיקומיים-טיפוליים, מסגרות מערכת החינוך המיוחד | ||
| + | *הבדיקה תתבצע כחלק מובנה מבדיקת ההתפתחות התקופתית | ||
| + | *הבדיקה תתבצע על ידי פיזיותרפיסט/ית התפתחותיים המעריכים את ביצועי הילד בעזרת טופס הערכה מובנה | ||
| + | *בדיקת מפרקי הירכיים תהיה חלק מטופס הערכה תקופתי | ||
| + | *הפנייה לצילום תתבצע על פי הנוהל המקובל בקופות החולים | ||
| − | + | ===התוויות מיוחדות=== | |
| − | + | ;יש צורך בהפנייה חוזרת להמשך מעקב אחר העתקת ראש הירך | |
| − | + | *לאחר ביצוע כל התערבות כירורגית-אורתופדית | |
| − | + | *לאחר הפסקה לא מתוכננת של מעקב מפרקי הירכיים מכל סיבה רפואית שהיא | |
| − | + | *לאחר כל התערבות נוירוכירורגית [לדוגמה: השתלת משאבת בקלופן ([[Baclofen]] pump), {{כ}}SDR {{כ}}(Selective Dorsal Rhizotomy)] | |
| − | |||
| − | |||
| − | התוויות מיוחדות | ||
| − | יש צורך בהפנייה חוזרת להמשך מעקב אחר העתקת ראש הירך | ||
| − | *לאחר ביצוע כל התערבות כירורגית - אורתופדית | ||
| − | *לאחר הפסקה לא מתוכננת של מעקב מפרקי הירכיים מכל סיבה רפואית שהיא | ||
| − | *לאחר כל התערבות נוירוכירורגית | ||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| + | ;יש לשקול הגברת תדירות המעקב כאשר: | ||
| + | *מתקיים שינוי במדדים הקשורים לירך (כגון טווח התנועה, טונוס השרירים) | ||
| + | *מאובחנת ירידה תפקודית: בהליכה, בעמידה, בישיבה או בביצוע מעברים | ||
| + | *כאשר מאובחן עיוות של עמוד השדרה, אלכסוניות אגן או אי שוויון בעל משמעות קלינית באורך הרגליים | ||
| + | *מודגמת התפתחות של אסימטריה ביציבה | ||
| + | *מתפתחים קשיים בשמירת ההיגיינה עקב טווחי תנועה מוגבלים | ||
| + | *התפתחות כאב הקשור לאגן או כאב ממקור לא ברור הדורש ברור | ||
לאחר סיום הבגרות הגרמית מומלץ לסווג את מצב הירך לפי ה- | לאחר סיום הבגרות הגרמית מומלץ לסווג את מצב הירך לפי ה- | ||
MCPHCS) Melbourne Cerebral Palsy Hip Classification System), ראו נספח 8. | MCPHCS) Melbourne Cerebral Palsy Hip Classification System), ראו נספח 8. | ||
| − | + | ==סיכום== | |
| − | |||
| − | |||
| − | סיכום | ||
פריקת ירך בילדי שיתוק מוחין מובילה להחמרה במוגבלות, כרוכה בסבל רב, ובהוצאה כלכלית גדולה למערכת הבריאות. | פריקת ירך בילדי שיתוק מוחין מובילה להחמרה במוגבלות, כרוכה בסבל רב, ובהוצאה כלכלית גדולה למערכת הבריאות. | ||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | + | תוכנית למעקב אחרי מפרקי הירכיים בילדים עם שיתוק מוחין, היא תוכנית חיונית, הפועלת במספר ארצות בעולם. תוכניות אלו מוכיחות ירידה משמעותית בפריקת מפרקי ירך במטופלים עד מניעה מוחלטת. | |
| − | |||
| − | + | ==ספרות== | |
| − | https:// | + | ;נספחים ומראי מקום: |
| + | *[https://canchild.ca/system/tenon/assets/attachments/000/000/068/original/GMFCS-ER_Translation-Hebrew.pdf נספח 1 - קלסיפיקציה לפי GMFCS ולפי הגיל] | ||
| + | *[http://fizjoterapeutom.pl/files/29/Winters%20TF%201987%20Gait%20patterns%20in%20spastic%20hemiplegia%20in%20children%20and%20young%20adults.pdf נספח 2 - קלסיפיקציה של המיפלגיה לפי WGH] | ||
| − | נספח | + | *[https://www.aacpdm.org/UserFiles/file/consensus-statement-hip-surveillance-australia.pdf נספח 3 - תכנית המעקב האוסטרלית הבסיסית] |
| − | https://www.aacpdm.org/UserFiles/file/IC292.pdf | + | *[https://www.schn.health.nsw.gov.au/files/attachments/consenus_statement_of_hip_surveillance_2_of_3.pdf נספח 4 - הגדרות לתכנית המעקב האוסטרלית] |
| − | נספח | + | *[https://www.aacpdm.org/UserFiles/file/IC292.pdf נספח 5 - תרשים תכנית המעקב האוסטרלית] |
| − | https://www.nice.org.uk/guidance/cg145/resources/spasticity-in-under-19s-management-35109572514757 | + | *[https://www.nice.org.uk/guidance/cg145/resources/spasticity-in-under-19s-management-35109572514757 נספח 6 - חוברת התכנית הבריטית] (סעיף 1.1.16) |
| − | (סעיף 1.1.16) | ||
| − | + | ==הערות שוליים== | |
| + | <div class="mw-content-ltr"> | ||
| + | *Fiona Burns, Robbie Stewart, Dinah Reddihough, Adam Scheinberg, Kathleen Ooi, H. Kerr Graham. The cerebral palsy transition clinic: administrative chore, clinical responsibility, or opportunity for audit and clinical research? Journal of Children's Orthopaedics, May 2014, Volume 8, Issue 3, pp 203-213 | ||
| + | </div> | ||
| + | {{הערות שוליים|יישור=שמאל}} | ||
| − | + | [[קטגוריה:ילדים]] | |
| − | + | [[קטגוריה:ניירות עמדה - איגודים מדעיים]] | |
| − | + | [[קטגוריה:אורתופדיה]] | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
גרסה אחרונה מ־04:22, 19 במרץ 2023
|
| |
|---|---|
| המלצה למתווה מעקב אחר מפרקי הירכיים בילדים עם שיתוק מוחין בישראל | |
| תחום | ילדים |
| 250px | |
| האיגוד המפרסם | החברה הישראלית לרפואת ילדים התפתחותית (חיל"ה) האיגוד הישראלי לרפואת ילדים חברה ישראלית לרפואת ילדים בקהילה (חיפ"א) החברה לאורתופדיה פדיאטרית איגוד הרדיולוגים בישראל |
| קישור | באתר ההסתדרות הרפואית |
| תאריך פרסום | ספטמבר 2016 |
| יוצר הערך | ד"ר הדר ירדני ד"ר יעל לייטנר פרופ' שלמה וינטרוב ד"ר שמואל גרוס ד"ר עמיחי ברזנר |
| ניירות עמדה מתפרסמים ככלי עזר לרופא/ה ואינם באים במקום שיקול דעתו/ה בכל מצב נתון. כל הכתוב בלשון זכר מתייחס לשני המגדרים. | |
רקע
שיעור הפריקות באוכלוסיית הילדים הסובלים משיתוק מוחין היא 15–20 אחוזים.
פריקה של מפרק הירך בילדים הנזכרים לעיל ניתנת למניעה. פריקה כרונית של מפרק הירך, גוררת בעקבותיה הגבלה תפקודית וטיפולית קשה ופגיעה משמעותית באיכות החיים.
הסיכון גבוה יותר בין הגילאים שנתיים עד חמש ובמיוחד בילדים עם הגבלות מוטוריות קשות ובעיקר בילדים הלוקים בשיתוק מוחין מהסוג הספסטי (Spastic) והדיסקינטי (Dyskinetic).
מבוא
העתקת מפרקי הירכיים והיווצרות פריקה מלאה של ראש הירך היא תופעה שכיחה בילדים עם שיתוק מוחין. היא כרוכה בתחלואה, אובדן תפקוד וסבל משמעותיים. להלן נגיש סקירה קצרה על הנושא ובהמשך נציע תוכנית מעקב שמנסה לאתר ולמנוע את התדרדרות מפרקי הירכיים על ידי אבחון מוקדם והתערבות אורתופדית למניעתה.
סיווג חומרת שיתוק מוחי
מקובל לסווג את חומרת מצבם המוטורי של ילדים עם שיתוק מוחין לפי חמש דרגות תפקודיות המתייחסות ליכולת הניידות שלהם. שיטת הסיווג קרויה GMFCS (Gross Motor Function Classification System)[1][2][3][4] . שיטת הדירוג תלויה בגיל הילד, כך שלכל קבוצת גיל יש קריטריונים ברורים. לפי שיטה זו, ילדים ומתבגרים עם יכולת ניידות חופשית בהליכה, כולל יכולת ריצה ועלייה חופשית במדרגות היא דרגה 1 וילדים שלהם אין כלל יכולת ניידות בהליכה עצמאית או עם עזרים היא דרגה 5 (ראו נספח 1). בנוסף, לילדים שלהם שיתוק מוחי ספסטי המיפלגי (Hemiplegic) יש סיווג נפרד של תבנית ההליכה המגדיר את חומרת מצבם (סיווג WGH, Winters, Gage and Hicks, נספח 2[5][4]).
(מאחר שהמודל אותו אנו מציעים - המודל האוסטרלי - כולל גם התייחסות לנושא זה, אנו מביאים קלסיפיקציה זו כאן).
העתקת מפרקי הירכיים
מעקב ממושך אחר מצב מפרקי הירכיים בילדים עם שיתוק מוחי הראה שהעתקת מפרקי הירכיים נמצאת ביחס ישיר ומשמעותי לחומרת תפקודם המוטורי של הילדים[6][7], דהיינו ליכולת הניידות שלהם. הטבלה הבאה מרכזת נתונים מהספרות. כאשר אחוז ההעתקה (Displacement) של ראש עצם הירך מעל 30 אחוזים הוא הגבול המבדיל בין מפרק תקין למפרק עם העתקה פתולוגית:
| Table III: Percentage of patients with hip displacement (subluxation or dislocation) according to functional level; a comparison between three previous studies and the present study | ||||||
| Gross Motor Function Classification System level | ||||||
| Authors | MP limit (%) | I | II | III | IV | V |
| Soo et al. | 30 | 0 | 15 | 41 | 69 | 90 |
| Connelly et al | 30 | 3 | 17 | 46 | 59 | 76 |
| Hagglund et al. | 33 | 5 | 13 | 50 | 62 | 68 |
| Present study 2012 | 33 | 1 | 8 | 39 | 45 | 72 |
תוכניות קיימות בעולם
בשוודיה מתנהלת, מעל 20 שנה, התכנית הארוכה ביותר למעקב אחר העתקת מפרקי הירכיים[7]. תוכנית נוספת מתנהלת מאז 2008 באוסטרליה[8] (נספחים 3, 4 ו-5).
גם באנגליה (נספח 6) מתנהלת תוכנית דומה[9]. התוכניות הקיימות הוכיחו ירידה משמעותית, עד כדי מניעה מוחלטת של פריקת ראש עצם הירך בילדי שיתוק מוחין בשוודיה[7].
קשר לגיל
סקירת ספרות עדכנית[8] מראה שהעתקה עד כדי פריקה יכולה להתרחש הן בגיל הצעיר (מתחת לגיל שנתיים, החל אפילו מגיל 8 חודשים) וגם במבוגרים צעירים אחרי גיל ההתבגרות שהייתה להם העתקה של 30–60 אחוזים בתקופת הבחרות.
עקרונות תוכנית המעקב
מדידת מיקום ראש עצם הירך (אחוז ההעתקה)
להלן מודגמת שיטת מדידת מיקום ראש עצם הירך ביחס למכתש. המדידה נערכת בצילום אגן קדמי-אחורי (AP, Anterior-Posterior) של הילד (מקור: נספח 4)
MP (Migration Percentage) = אחוז ההעתקה המחושב כיחס בין A ל-B.
התנוחה הנכונה לביצוע צילום קדמי-אחורי של האגן.
התוויות
התכנית המוצעת בזאת מבוססת על התכנית האוסטרלית המעודכנת לשנת 2014 (נספח 3,4,5) בעקבות הערכה תקופתית של תוצאותיה, הצלחתה לאחר 5 שנות הפעלה ועדכונה[8].
להלן:
- הגדרות נוספות הנדרשות להבנת התכנית
- הצעה למתווה לניטור ולמעקב:
הגדרות
- תת-פריקה של ראש הירך: כאשר אחוז ההעתקה הוא בין 10 אחוזים ל-99 אחוזים
- פריקת ראש הירך: כאשר ראש עצם הירך חרג הצידה אל מעבר למכתש, אחוז ההעתקה מעבר ל-100 אחוזים
- יציבות אחוז ההעתקה: שינוי באחוז ההעתקה של פחות מ-10 אחוזים בין שתי מדידות שנעשו בהפרש של שנה במשך 3 מדידות נחשב מצב יציב
- אי יציבות אחוז ההעתקה: שינוי של 10 אחוזים או יותר בין מדידות בהפרש של שנה ביניהן
- אחוז ההעתקה התקין/המקובל בילדים ללא לקות מוטורית: האחוזון ה-90 לאחוז ההעתקה בילד בן 4 שנים הוא פחות מ-10 אחוזים
- אחוז ההעתקה בילדים עם שיתוק מוחין: לצורך מתווה זה, אחוז העתקה מעבר ל-30 אחוזים נחשב לחריג ולגורם סיכון לפריקה
- תחילת גיל ההתבגרות: תחילת הופעת סימני המין
- בגרות גרמית: לצורך מתווה זה, התגרמות סחוס הטרירדיאט (Triradiate cartilage) במכתש של מפרק הירך הוא המדד לסיום תהליך התפתחות והעמקת המכתש ולסיום תהליך ההתבגרות
הנחיות לביצוע
GMFCS I
- הערכה קלינית ראשונית וצילום אגן AP בגיל 12–24 חודשים, או בעת האבחון אם נעשה מאוחר יותר
- ביקורת בגיל 3 שנים:
- הערכה קלינית חוזרת ואימות מחודש של הרמה התפקודית GMFCS
- אם שונה מדרגה I - נהג לפי ההנחיות ברמה התפקודית החדשה
- אם הרמה התפקודית אומתה, חזור על ההערכה הקלינית. צילום אגן לא נדרש!
- המיפלגיה - אם מאובחן WGH מקבוצה IV, יש לפעול בהתאם להנחיות סקר העתקת מפרקי הירכיים בתת-קבוצה זו
- ביקורת בגיל 5 שנים:
- הערכה קלינית חוזרת ואימות מחודש של הרמה התפקודית GMFCS
- אם שונה מדרגה I - המשך במעקב ונהג לפי ההנחיות ברמה התפקודית החדשה
- אם הרמה התפקודית אומתה ובהיעדר ממצאים חריגים בהערכה הקלינית - שחרר ממעקב אחרי מפרקי הירכיים. צילום אגן אינו נדרש
- המיפלגיה - אם מאובחן WGH מקבוצה IV, יש להמשיך במעקב אחרי מפרקי הירכיים כמפורט לגבי תת-קבוצה זו
GMFCS II
- הערכה קלינית ראשונית וצילום אגן AP בגיל 12–24 חודשים, או בעת האבחון אם נעשה מאוחר יותר
- הערכה חוזרת לאחר שנה:
- הערכה קלינית ואימות מחודש של הרמה התפקודית GMFCS
- אם אושרה רמה תפקודית GMFCS II, יש לחזור על הערכה קלינית וצילום אגן
- אם הרמה התפקודית השתנתה, יש לנהוג בהתאם להנחיות ברמה התפקודית העדכנית
- אם אחוז העתקת ראש עצם הירך אינו תקין או אינו יציב, חזור על צילום האגן אחת לשנה עד אשר אחוז העתקת ראש עצם הירך התייצב
- אם אין שינוי בדרגת חומרת הרמה התפקודית - GMFCS II ואחוז העתקת ראש עצם הירך התייצב, הערך מחדש בגיל 4–5 שנים
- ביקורת בגיל 4–5 שנים:
- הערכה קלינית ואימות מחודש של הרמה התפקודית - GMFCS
- אם הרמה התפקודית אומתה, חזור על ההערכה קלינית וצילום אגן
- אם והרמה התפקודית השתנתה או כשהאבחנה היא המיפלגיה WGH מקבוצה IV יש להמשיך במעקב אחרי מפרקי הירכיים כמפורט לגבי הרמה התפקודית העדכנית
- אם אחוז ההעתקה של מפרקי הירכיים יציב, הזמן להערכה חוזרת בגיל 8–10 שנים
- אם אחוז העתקת ראש עצם הירך אינו תקין או יציב חזור והמשך במעקב רדיולוגי שנתי עד אשר אחוז העתקת ראש עצם הירך התייצב
- ביקורת בגיל 8–10 שנים (טרום בחרות):
- הערכה קלינית ואימות מחדש של הרמה התפקודית - GMFCS
- אם אושרה הרמה התפקודית GMFCS II, יש לחזור על ההערכה קלינית וצילום אגן
- אם דרגת ה-GMFCS השתנתה או אובחנה המיפלגיה WGH מקבוצה IV יש להמשיך במעקב מפרקי הירכיים בהתאם להנחיות ברמה התפקודית העדכנית
- אם אחוז ההעתקה של מפרקי הירכיים יציב, שחרר ממעקב מפרקי הירכיים
- אם אחוז ההעתקת ראש עצם הירך אינו תקין או יציב המשך במעקב רדיולוגי שנתי עד אשר אחוז ההעתקת ראש עצם הירך התייצב או עד בגרות שלדית
- בנוכחות אגן אלכסוני, אי שוויון באורך הרגליים או התדרדרות בתבנית ההליכה המשך במעקב רדיולוגי שנתי
GMFCS III
- הערכה קלינית ראשונית וצילום אגן AP בגיל 12–24 חודשים, או בעת האבחון אם נעשה מאוחר יותר
- הערכה חוזרת לאחר חצי שנה:
- הערכה קלינית ואימות מחודש של הרמה התפקודית GMFCS
- אם אושרה רמה תפקודית GMFCS III, יש לחזור על הערכה קלינית וצילום אגן AP
- אם הרמה התפקודית השתנתה, יש לנהוג בהתאם להנחיות ברמה התפקודית העדכנית
- אם אחוז העתקת ראש עצם הירך אינו תקין ו/או אינו יציב, חזור על צילום האגן אחת לחצי שנה עד אשר אחוז העתקת ראש עצם הירך התייצב
- אם אין שינוי בדרגת חומרת הרמה התפקודית - GMFCS ואחוז העתקת ראש עצם הירך התייצב, הערך מחדש אחת לשנה
- ביקורת בגיל 7 שנים:
- הערכה קלינית ואימות מחודש של הרמה התפקודית - GMFCS
- אם הרמה התפקודית GMFCS III אומתה, חזור על ההערכה קלינית וצילום אגן
- אם הרמה התפקודית השתנתה יש להמשיך במעקב אחרי מפרקי הירכיים כמפורט לגבי הרמה התפקודית העדכנית
- אם אחוז העתקת ראש עצם הירך אינו תקין ו/או יציב חזור והמשך במעקב רדיולוגי חצי שנתי עד אשר אחוז העתקת ראש עצם הירך התייצב
- אם אחוז העתקת הראש יציב (כלומר מתחת ל-30 אחוזים) והרמה התפקודית יציבה, ניתן להמתין עם צילומי אגן AP עד קדם ההתבגרות
- יש לחדש ביצוע צילומי אגן AP אחת לשנה מקדם התבגרות ועד בגרות שלדית
- בהגיע לבגרות שלדית, בנוכחות אגן אלכסוני, אי שוויון באורך הרגליים או התדרדרות בתבנית ההליכה - יש המשך במעקב רדיולוגי שנתי
GMFCS IV
- הערכה קלינית ראשונית וצילום אגן AP בגיל 12–24 חודשים
- הערכה חוזרת לאחר חצי שנה:
- הערכה קלינית ואימות מחודש של הרמה התפקודית GMFCS
- אם אושרה רמה תפקודית GMFCS IV, יש לחזור על הערכה קלינית וצילום אגן AP
- אם הרמה התפקודית השתנתה, יש לנהוג בהתאם להנחיות ברמה התפקודית העדכנית
- אם אחוז ההעתקת ראש עצם הירך אינו תקין או אינו יציב, חזור על צילום האגן אחת לחצי שנה עד אשר אחוז העתקת ראש עצם הירך התייצב
- אם אין שינוי בדרגת חומרת הרמה התפקודית - GMFCS IV ואחוז העתקת ראש עצם הירך התייצב, הערך מחדש כל 12 חודשים
- ביקורת בגיל 7 שנים:
- אם אחוז העתקת הראש יציב (כלומר מתחת ל-30 אחוזים) והרמה התפקודית יציבה, ניתן להמתין עם צילומי אגן AP עד קדם ההתבגרות
- יש לחדש ביצוע צילומי אגן AP אחת לשנה מקדם ההתבגרות ועד בגרות שלדית
- ללא קשר לאחוז העתקת ראש עצם הירך - בנוכחות עדות קלינית או רדיוגרפית לעקמת או אגן אלכסוני, יש לבצע מעקב רדיולוגי חצי שנתי עד הגעה לבגרות שלדית
- בהגיע לבגרות שלדית, בנוכחות אגן אלכסוני, אי שוויון באורך הרגליים או התדרדרות בתבנית ההליכה יש להמשיך במעקב שנתי אחר מפרקי הירכיים
GMFCS V
- הערכה קלינית ראשונית וצילום אגן AP בגיל 12–24 חודשים
- הערכה חוזרת לאחר חצי שנה:
- יש לחזור על הערכה קלינית וצילומי אגן AP
- הערכה קלינית ואימות מחודש של הרמה התפקודית GMFCS
- אם אושרה רמה תפקודית GMFCS V, יש לחזור על הערכה קלינית וצילום אגן אחת לחצי שנה עד גיל שבע או עד שהאחוז ההעתקת ראש עצם התייצב
- אם הרמה התפקודית השתנתה, יש לנהוג בהתאם להנחיות ברמה התפקודית העדכנית
- ביקורת בגיל 7 שנים:
- אם אחוז העתקת הראש יציב (כלומר מתחת ל-30 אחוזים) והרמה התפקודית יציבה, המשך מעקב שנתי עד לבגרות שלדית
- ללא קשר לאחוז העתקת ראש עצם הירך - בנוכחות עדות קלינית או רדיוגרפית לעקמת או אגן אלכסוני, נדרש לבצע מעקב רדיולוגי חצי שנתי עד הגעה לבגרות שלדית
- בבגרות שלדית, בנוכחות אחוז העתקה לא תקין ועקמת מתקדמת ו/או אגן אלכסוני, יש להמשיך במעקב שנתי אחר מפרקי הירכיים
WGH IV
תבנית ההליכה מסוג WGH IV ניתנת לאבחון בבירור בילדים המיפלגיים בגיל 4–5 שנים. מאחר שבילדים מתת קבוצה זו קיימת אפשרות של התדרדרות מאוחרת ומתקדמת במידת העתקת ראש עצם הירך ללא קשר לרמתם התפקודית, יש לפעול כדלקמן:
- עד גיל 5 שנים, יש לפעול לפי דרגת ה-GMFCS.
- בגיל 5 שנים:
- יש לוודא סיווג הילד לפי סיווג WGH להמיפלגיה (נספח 2) וכן לפי דרגה תפקודית - GMFCS
- בתת הקבוצות 1–3 WGH, מעקב אחר מפרקי הירכיים מתבצע בהתאם להנחיות לרמה התפקודית (GMFCS)
- אם הסיווג WGH IV ואחוז ההעתקה יציבים, יש להעריך הילד בגיל 10 שנים
- אם אחוז ההעתקה אינו תקין ו/או יציב יש לבצע צילום אגן אחת לשנה עד אשר אחוז ההעתקת ראש עצם הירך התייצב
- בגיל 10 שנים:
- יש לוודא מחדש את תת-הקבוצה ההמיפלגית WGH IV:
- לאחר האימות, יש לחזור על הערכה קלינית וצילום אגן AP
- יש להמשיך במעקב קליני ורדיולוגי מסודר עד בגרות שלדית
- בבגרות שלדית, אם קיימת עקמת משמעותית, אגן אלכסוני, אי שוויון באורך הרגליים או התדרדרות בתבנית ההליכה יש להמשיך במעקב שנתי אחר מפרקי הירכיים
הפנייה לייעוץ וטיפול על ידי אורתופד ילדים נדרשת כאשר
- אחוז ההעתקה איננו יציב ו/או עובר את גבול ה-30 אחוזים (שינוי של 10 אחוזים או יותר לשנה)
- קיימים כאבים המיוחסים למפרק הירך
- זוהו מצבים אורתופדיים אחרים המחייבים התייחסות
- ההתערבות אם נדרשת תיקבע על ידי אורתופד הילדים.
הנחיות ביצוע
- בדיקת המעקב אחר מפרקי הירכיים בילדים עם שיתוק מוחין תתבצע במסגרות העוקבות ומטפלות בילדים אלו. דהיינו: מכוני התפתחות הילד, גנים שיקומיים-טיפוליים, מסגרות מערכת החינוך המיוחד
- הבדיקה תתבצע כחלק מובנה מבדיקת ההתפתחות התקופתית
- הבדיקה תתבצע על ידי פיזיותרפיסט/ית התפתחותיים המעריכים את ביצועי הילד בעזרת טופס הערכה מובנה
- בדיקת מפרקי הירכיים תהיה חלק מטופס הערכה תקופתי
- הפנייה לצילום תתבצע על פי הנוהל המקובל בקופות החולים
התוויות מיוחדות
- יש צורך בהפנייה חוזרת להמשך מעקב אחר העתקת ראש הירך
- לאחר ביצוע כל התערבות כירורגית-אורתופדית
- לאחר הפסקה לא מתוכננת של מעקב מפרקי הירכיים מכל סיבה רפואית שהיא
- לאחר כל התערבות נוירוכירורגית [לדוגמה: השתלת משאבת בקלופן (Baclofen pump), SDR (Selective Dorsal Rhizotomy)]
- יש לשקול הגברת תדירות המעקב כאשר
- מתקיים שינוי במדדים הקשורים לירך (כגון טווח התנועה, טונוס השרירים)
- מאובחנת ירידה תפקודית: בהליכה, בעמידה, בישיבה או בביצוע מעברים
- כאשר מאובחן עיוות של עמוד השדרה, אלכסוניות אגן או אי שוויון בעל משמעות קלינית באורך הרגליים
- מודגמת התפתחות של אסימטריה ביציבה
- מתפתחים קשיים בשמירת ההיגיינה עקב טווחי תנועה מוגבלים
- התפתחות כאב הקשור לאגן או כאב ממקור לא ברור הדורש ברור
לאחר סיום הבגרות הגרמית מומלץ לסווג את מצב הירך לפי ה- MCPHCS) Melbourne Cerebral Palsy Hip Classification System), ראו נספח 8.
סיכום
פריקת ירך בילדי שיתוק מוחין מובילה להחמרה במוגבלות, כרוכה בסבל רב, ובהוצאה כלכלית גדולה למערכת הבריאות.
תוכנית למעקב אחרי מפרקי הירכיים בילדים עם שיתוק מוחין, היא תוכנית חיונית, הפועלת במספר ארצות בעולם. תוכניות אלו מוכיחות ירידה משמעותית בפריקת מפרקי ירך במטופלים עד מניעה מוחלטת.
ספרות
- נספחים ומראי מקום
- נספח 3 - תכנית המעקב האוסטרלית הבסיסית
- נספח 4 - הגדרות לתכנית המעקב האוסטרלית
- נספח 5 - תרשים תכנית המעקב האוסטרלית
- נספח 6 - חוברת התכנית הבריטית (סעיף 1.1.16)
הערות שוליים
- Fiona Burns, Robbie Stewart, Dinah Reddihough, Adam Scheinberg, Kathleen Ooi, H. Kerr Graham. The cerebral palsy transition clinic: administrative chore, clinical responsibility, or opportunity for audit and clinical research? Journal of Children's Orthopaedics, May 2014, Volume 8, Issue 3, pp 203-213
- ↑ Peter Rosenbaum, Ann-Christin Eliasson, Mary Jo Cooley Hidecker and Robert J. Palisano Classification in Childhood Disability: Focusing on Function in the 21st Century, 2014 Aug; J Child Neurol 29(8):1036-45.
- ↑ Bax M, Goldstein M, Rosenbaum P, Leviton A, Paneth N (2007) Proposed definition and classification of cerebral palsy,April 2005. Dev Med Child Neurol 47: 571 - 576
- ↑ Palisano R, Rosenbaum P, Walter S, Russell D, Wood E, Galuppi B. (1997) Development and reliability of a system to classify gross motor function in children with cerebral palsy. Dev Med Child Neurol 39: 214 - 223.
- ↑ 4.0 4.1 . Rodda J, Graham HK. (2001) Classification of gait patterns in spastic hemiplegia and spastic diplegia: a basis for a management algorithm. Eur J Neurol; 8(Suppl. 5): 98-108.
- ↑ 3b. Winters T, Gage J, Hicks R. (1987) Gait patterns in spastic hemiplegia in children and young adults. J Bone Joint Surg Am; 69: 437-41.
- ↑ Terjesen T. (2012) The natural history of hip development in cerebral palsy. Dev Med Child Neurol; 54: 951-7.
- ↑ 7.0 7.1 7.2 Hagglund G, Alriksson-Schmidt A, Lauge-Pedersen H, Rodby-Bousquet E, Wagner P,Westbom L, (2014) Prevention of dislocation of the hip in children with cerebral palsy: 20-year results of a population-based prevention program. Bone Joint J. 96-B (11): 1546 - 1552.
- ↑ 8.0 8.1 8.2 Wynter M, Gibson N, Willoughby KL, Love S, Kentish M, Thomason P. H Kerr Graham On behalf of the National Hip Surveillance Group. (2015) Australian hip surveillance guidelines for children with cerebral palsy: 5-year review Dev Med Child Neurol. Apr 3. doi: 10.1111/dmcn.12754. [Epub ahead of print]
- ↑ Mugglestone MA, Eunson P, Murphy MS, on behalf of the Guideline Development Group. (2012) Spasticity in children and young people with non-progressive brain disorders: summary of NICE guidance. BMJ; 345: e4845.


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק