הבדלים בין גרסאות בדף "אבחנה וטיפול בזיהומי עור חיידקיים שכיחים בילדים - הנחיה קלינית - Bacterial skin infections in children"
מ (Motyk העביר את הדף זיהומי עור בילדים - הנחיה קלינית לשם אבחנה וטיפול בזיהומי עור חיידקיים שכיחים בילדים - הנחיה קלינית) |
|||
| (89 גרסאות ביניים של 3 משתמשים אינן מוצגות) | |||
| שורה 1: | שורה 1: | ||
{{הנחיה קלינית | {{הנחיה קלינית | ||
| − | |שם ההנחיה= | + | |שם ההנחיה=האבחנה והטיפול בזיהומי עור חידקיים שכיחים בילדים |
| − | |הוועדה המקצועית= | + | |הוועדה המקצועית=האיגוד הישראלי לרפואת ילדים{{ש}}האיגוד הישראלי לרפואת עור ומין{{ש}}החוג הישראלי למחלות זיהומיות בילדים{{ש}}החוג הישראלי לרפואת עור בילדים |
| − | |עריכה= | + | |עריכה=[[#חברי הוועדה|חברי הוועדה]] |
|תחום=[[:קטגוריה:זיהומיות|זיהומיות]], [[:קטגוריה:ילדים|ילדים]], [[:קטגוריה:עור ומין|עור ומין]] | |תחום=[[:קטגוריה:זיהומיות|זיהומיות]], [[:קטגוריה:ילדים|ילדים]], [[:קטגוריה:עור ומין|עור ומין]] | ||
| − | |קישור=[ | + | |תמונה=RougeoleDP.jpg |
| − | |תאריך פרסום= | + | |קישור=[https://ima-contentfiles.s3.amazonaws.com/clinical_116_bacterialSkinInfectionsChildren.pdf באתר ההסתדרות הרפואית] |
| + | |תאריך פרסום=פברואר 2023 | ||
}} | }} | ||
{{הרחבה|זיהומי עור ותת עור}} | {{הרחבה|זיהומי עור ותת עור}} | ||
== הקדמה == | == הקדמה == | ||
| + | מחלות עור זיהומיות הנגרמות על ידי חיידקים שכיחות במיוחד בגיל הילדות, ומהוות עד כדי 20 אחוזים מהסיבות לביקורים במרפאות הילדים. ועדה מקצועית מטעם איגוד רופאי הילדים והאיגוד הישראלי לרפואת עור ומין ערכה בעבר הנחיות לאבחון וטיפול בנגעים עוריים הנובעים מ[[זיהומים]] חיידקיים, מתוך כוונה שיתרמו ליצירת שפה אחידה בין המטפלים. אין בפרסום הנחיות אלו משום ניסיון לכפות טיפול מסוים. | ||
| − | + | לא נחדש הרבה בממצאים הקליניים של זיהומי העור, אולם הושם דגש על תיאור התופעות הקליניות לפרטיהן. משנקבעה האבחנה הנכונה, נגזרת מכך הגישה הטיפולית. מסמך זה מתרכז בגישה הטיפולית לזיהומי עור חיידקיים המתעדכנת מעת לעת כתוצאה מגילוי זנים חדשים של גורמי מחלה, עלייה בשיעור עמידות החיידקים לטיפול ופיתוח תרופות חדשות. | |
| − | + | הזיהוי של הנגעים העוריים נעשה בדרך כלל על בסיס המהלך והמראה של הנגע. התיאורים הקליניים בהנחיות מוסיפים נדבך נוסף לקביעת האבחנה. הבדיקה הבקטריולוגית, במידת הצורך, תורמת לזיהוי הגורם ולשיפור יעילות הטיפול. שימוש בתרופות מתאימות ושיטות טיפול חדשות מבטיחים פגיעה ממוקדת במטרה. | |
| − | + | עדכון זה (2021) בוצע על ידי החוג למחלות זיהומיות לילדים והחוג לרפואת עור בילדים במסגרת האיגוד הישראלי לרפואת ילדים והאיגוד הישראלי לרפואת עור ומין. | |
| − | + | מהדורה מעודכנת זו שמה דגש על עדכונים בפתוגנזה של זיהומי העור והרקמות הרכות, באפידמיולוגיה המשתנה, לרבות עליית שכיחות Methicillin resistant staph aureus (MRSA) בישראל ובטיפול. | |
== פתוגנזה == | == פתוגנזה == | ||
| + | השכיחות הגבוהה של זיהומים חיידקיים בעור בילודים וילדים נובעת ממספר גורמים{{הערה|שם=הערה1|Hedrick J. Acute bacterial skin infections in the pediatric medicine: current issues in presentation and treatment. Pediatric Drugs 2003; 5 Suppl, 1:35-46.}}: | ||
| + | *בילודים, הורניקס (vernix caseosa) מכיל פפטידים בעלי פעילות אנטי בקטריאלית כגון: ליזוזים וכן, 37-LL cathelicidin. אחרי שהוא מוסר מעור הילוד, עם הרחיצה הראשונה, הילוד עלול להיחשף לזיהומים | ||
| + | *ככלל, העור בילודים צעירים ופגים דק והאפידרמיס דק במיוחד | ||
| + | *ריבוי יחסי של חבלות שטחיות הפוגמות בשלמות האפידרמיס, ובמיוחד, בשכבת הקרן (stratum corneum) וכתוצאה מכך נוצר פתח כניסה למזהמים שונים (port of entry) | ||
| + | *חשיפת יתר לגורמים סביבתיים, תנאים אקולוגיים כמו גם, תנאים סוציואקונומיים והרגלי גהות (היגיינה) ירודים | ||
| + | החיידקים השכיחים ביותר הגורמים לזיהומי עור בילדים הם{{הערה|שם=הערה2|Mancini AJ. Bacterial skin infections in children: the common and the not so common. Pediatric Annals 2000; 29: 26-35.}}: | ||
| + | *[[Staphylococcus aureus|Staphylococcus aureus{{כ}}]] (SA) | ||
| + | *Beta hemolytic Group A Streptococcus{{כ}} ([[GAS]]) | ||
| + | *ישנה עלייה בשכיחות{{הערה|שם=הערה3|DolstraY.etal.[METHICILLIN-RESISTANTVS.METHICILLIN-SUSCEPTIBLE STAPHYLOCOCCUS AUREUS )MRSA VS. MSSA( INFECTIONS IN CHILDREN IN SOUTHERN ISRAEL]. Harefuah. 2019 May;158)5(:288- 293. Hebrew.}} של Methicillin resistant staphylococcus aureus{{כ}} (MRSA) | ||
| + | חיידקים אחרים הגורמים לזיהומים בשכיחות נמוכה יותר הם{{הערה|שם=הערה2}}: | ||
| + | *[[Pseudomonas aeruginosa]] | ||
| + | *[[Hemophilus influenzae]] | ||
| − | + | == זיהומים שכיחים == | |
| − | + | === Impetigo - גלדת=== | |
| − | + | [[קובץ:אימפטיגו.PNG|שמאל|250px]] | |
| − | + | זיהום עורי שטחי שכיח מאוד בגיל הילדות. מתבטא קלינית בשלפוחית שטוחה ורפויה המתבקעת בקלות ומותירה ארוזיה. הממצא האופייני הוא של גלדים נסיוביים מחוספסים ובלתי סדירים בצבע דבש על פני שטח העור. הנגעים הללו מתרבים סביב הנגע הראשוני, אך גם במוקדים מרוחקים יותר{{הערה|שם=הערה2}}. | |
| − | + | ||
| − | + | ה[[Impetigo|אימפטיגו]] היבש, שכיח '''בילדים''' בגילאי 2–5 שנים ומתאפיין על ידי נגעים מכוסי גלד (Crusted impetigo). | |
| + | [[קובץ:Impetigo1.jpg|ממוזער|מרכז|600 פיקסלים|'''Crusted impetigo'''.]] | ||
| − | + | [[קובץ:Impetigo2.jpg|ממוזער|מרכז|600 פיקסלים|'''Bullous impetigo'''.]] | |
| − | |||
| − | |||
| − | + | נגעים שלפוחתים ([[Bullous impetigo]]) שכיחים בעיקר, אצל '''תינוקות''' באזורי חיכוך. | |
| − | |||
| − | |||
| − | == | + | החיידק הגורם למחלה הוא ברוב המקרים SA, אשר חודר דרך פגם בשכבת הקרן אל תוך האפידרמיס{{הערה|שם=הערה4|Shi D. et al. Bullous impetigo in children infected with methicillin-resistant Staphylococcus aureus alone or in combination with methicillin-susceptible S. aureus: analysis of genetic characteristics, including assessment of exfoliative toxin gene carriage. J Clin Microbiol 2011; 49:1972}}. החיידק מפריש Epidermolytic toxin שמפרק 1 Desmoglein, שהוא חלבון הדבקה בין תאי, מעוות אותו, וכך נוצרת הפרדה באפידרמיס (Intra-epidermal cleavage){{הערה|שם=הערה5|Amagai M, et al. Toxin in bullous impetigo and staphylococcal scalded-skin syndrome targets desmoglein Nat Med 2000; 6:1275.}}. |
| − | |||
| − | |||
| − | + | קיימת עלייה באימפטיגו על רקע חיידקים עמידים לתכשירים שכיחים כדוגמת MRSA{{כ}}{{הערה|שם=הערה3}}{{הערה|שם=הערה4}} זני ה-GAS הגורמים לאימפטיגו הם מסוג E או D בשונה מזנים הגורמים לדלקת לוע ושקדיים A-C{{כ}}{{הערה|שם=הערה5}}. בחלק מהמקרים הזיהום הוא מעורב (SA+GAS) ורק במיעוטם המחולל הוא GAS בלבד. נגעי אימפטיגו מתפשטים בקלות על עורו של הילד, והוא עלול להדביק בזיהום גם ילדים אחרים בסביבתו. על כן, חשוב לבודד את הילד החולה עד שפוסקת הפרשה מהנגעים, ולהימנע מרחצה משותפת ושימוש משותף בכלי מיטה, מגבות ובגדים{{הערה|שם=הערה6|Liu C, Bayer A, Cosgrove SE, Daum RS Clinical practice guidelines by the infectious diseases society of america for the treatment of methicillin-resistant Staphylococcus aureus infections in adults and children. Infectious Diseases Society of America. Clin Infect Dis. 2011;52)3(:e18.}}. | |
| − | |||
| − | + | '''Impetiginization''' - הופעת נגעי impetigo עקב זיהום משני על ידי SA של נגעים עוריים קיימים. תופעה זו מוכרת בעיקר בילדים עם [[דלקת עור אטופית]] (Atopic dermatitis), או כזיהום משני של עקיצות חרקים. בילדים הנגועים ב[[כינמת]], הזיהום המשני מופיע בדרך כלל, בחלק האחורי של הקרקפת. | |
| − | + | הטיפול המועדף באימפטיגו, אם מדובר במספר מועט של נגעים, הוא באמצעות תכשיר אנטיביוטי מקומי כגון: [[Mupirocin]] או [[Fusidic acid]]{{כ}}{{הערה|שם=הערה8|Sander et al. Fucidic acid cream in the treatment of impetigo in general practice: double blind randomized controlled trial. BMJ 2002; 324: 203-206.}}{{הערה|שם=הערה9|Koning S. Interventions for impetigo. Cochrane database Syst Rev. 2004; )2(: CD003261.}}{{הערה|שם=הערה10|George A, Rubin G. A systematic review and meat-analysis of treatment for impetigo. Br J Gen Pract. 2003; 480-7.}}{{הערה|שם=הערה11|Thornton Spann C. Topical antimicrobial agents in dermatology. Clin Dermatol. 2003; 21:70-7.}}{{הערה|שם=הערה12|Schachner LA, Torrelo A, Grada A, Micali G, Kwong PC, Scott GB, Benjamin L, Gonzalez ME, Andriessen A, Eberlein T, Eichenfield LF. Treatment of Impetigo in the Pediatric Population: Consensus and Future Directions. J Drugs Dermatol. 2020 Mar 1;19)3(:281-290. PMID: 32550690.}}. לאחר הריפוי לא נותרות צלקות, מאחר שהזיהום שטחי, אך נותר אודם מוגבל היטב שנעלם גם הוא כעבור מספר שבועות. | |
| − | + | במקרים של התפשטות מהירה של הנגעים לאזורים שונים בגוף, הישנות הנגעים, הדבקה חוזרת בבני משפחה ואם יש נגעים בפנים, ראוי להוסיף [[טיפול אנטיביוטי]] מערכתי (סיסטמי) (ראו טבלה 2){{הערה|שם=הערה9}}{{הערה|שם=הערה10}}. ישנם דיווחים על עלייה בשכיחות של SA העמידים לטיפולים האנטיביוטיים המקומיים והסיסטמיים (MRSA), בעיקר בחולים עם דלקת עור אטופית או אירועי אימפטיגו חוזרים{{הערה|שם=הערה6}}{{הערה|שם=הערה7|Kowalski TJ, Berbari EF, Osmon DR. Epidemiology, treatment, and prevention of community-acquired methicillin-resistant Staphylococcus aureus infections. Mayo Clin Proc 2005; 80:1201.}}. באזורים בהם שכיחות MRSA גבוהה, או כשאין תגובה לטיפול מומלץ לקחת תרבית מהנגעים ולטפל באנטיביוטיקה עם כיסוי מתאים לחיידק המחולל{{הערה|שם=הערה9}}. | |
| − | + | אם קיימים נגעי אימפטיגו בפנים, מומלץ לבדוק נשאות של SA באף, ואם התשובה חיובית יש לטפל בתכשיר מקומי לנחירי האף (דוגמת Nasal Mupirocin) להכחדת החיידק. אם יש אירועי אימפטיגו חוזרים, מומלץ לבדוק נשאות של SA באף של הנבדק ושל בני משפחתו ולטפל בכל הנשאים במשפחה בתכשיר מקומי לנחירי האף, ובתכשירים אנטיספטיים מקומיים באמבטיה{{הערה|שם=הערה6}}{{הערה|שם=הערה8}}. | |
| − | + | סיבוך אפשרי של אימפטיגו הוא [[נפריטיס]] (כשהזיהום הראשוני נגרם על ידי GAS נפריטוגני) סיבוך שהטיפול אינו מונע{{הערה|שם=הערה2}}. | |
| − | |||
| − | |||
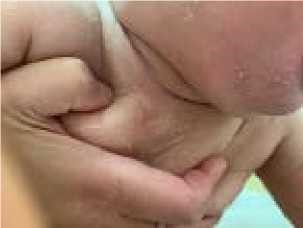
=== (SSSS (Staphylococcal Scalded Skin Syndrome === | === (SSSS (Staphylococcal Scalded Skin Syndrome === | ||
| + | זיהום לא שכיח בתינוקות וילדים אשר עלול להופיע מתחת לגיל 5 שנים, מאופיין בהופעה פתאומית של אזורי אודם רגישים ביותר על העור. בהמשך, נוצרות שלפוחיות רפות, הבוקעות בקלות ומותירות ארוזיות אדומות ולחות. נגעים אלה עלולים להתפשט לכל הגוף במהירות, ולהיות מלווים בחום ובהידרדרות במצב הכללי{{הערה|שם=הערה13|}}. בהמשך מופיע קילוף אופייני. מגע עדין בקצה שלפוחית גורם להיפרדות האפידרמיס, סימן המכונה Nikolsky's sign{{כ}}{{הערה|שם=הערה6}}. | ||
| − | + | [[קובץ:זיהומיעור1.PNG|מרכז|500px]] | |
| + | [[קובץ:SSSS1.jpg|מרכז|500px]] | ||
| + | [[קובץ:SSSS2.jpg|מרכז|400px]] | ||
| − | [[ | + | הגורם הוא SA והנגעים בעור נגרמים על ידי Epidermoiytic toxin, המופרש על ידי החיידק הממוקם באתר כלשהו בגוף (מקומות שכיחים הם ריריות, כגון: רירית האף או פי הטבעת או הטבור בילודים). הטיפול האנטיביוטי מכוון כנגד SA וניתן במתן תוך ורידי. הטיפול התומך דומה לזה הניתן ל[[כוויות - Burns|כוויה]] חמורה, עם דגש על תיקון הפרעות במשק הנוזלים והמלחים ומניעת זיהומים משניים. |
| − | + | המחולל הוא SA, והנגעים בעור נגרמים על ידי הרעלן Exfoliative toxin A or B המופרש על ידי החיידק הממוקם באתר כלשהו בגוף ומגיע בדרך המטוגנית לעור{{הערה|שם=הערה13|Ladhani S. Recent developments in staphylococcal scalded skin syndrome. Clin Microbiol Infect 2001; 7: 301-307.}}{{הערה|שם=הערה14|Manders SM, et al. Toxin-mediated streptococcal and staphylococcal disease. J Am Acad Dermatol 1998; 39: 383-98.}}{{הערה|שם=הערה15|Patel GK, Finlay AY. Staphylococcal scalded skin syndrome: diagnosis and management. Am J Clin Dermatol. 2003;4)3(:165-75. doi: 10.2165/00128071-200304030-00003. PMID: 12627992.}}{{הערה|שם=הערה16|Liy-Wong C et. al. Staphylococcal scalded skin syndrome: An epidemiological and clinical review of 84 cases. Pediatr Dermatol. 2021 Jan;38)1(:149-153. doi: 10.1111/pde.14470. Epub 2020 Dec 1.}}. | |
| − | = | + | מקומות שכיחים הם: ריריות כגון רירית האף, פי הטבעת, או הטבור בילודים. לרוב, לא נוכל לזהות מקור זיהומי ראשוני ונטילת משטח חיידקי מהשלפוחיות תניב תוצאה שלילית. בדומה לאימפטיגו, הטוקסין פוגע ב-1 Desmoglein וגורם להיפרדות שטחית של האפידרמיס{{הערה|שם=הערה6}}. |
| − | + | הטיפול האנטיביוטי מכוון כנגד SA, וניתן תוך ורידית. ניתן לשקול תוספת טיפול בקלינדמיצין מתוך כוונה לעכב את יצירת הטוקסין{{הערה|שם=הערה15}}. הטיפול התומך דומה לזה הניתן לכוויה חמורה, עם דגש על תיקון הפרעות במשק הנוזלים והמלחים, טיפול אנלגטי ומניעת זיהומים משניים{{הערה|שם=הערה15}}. | |
| − | |||
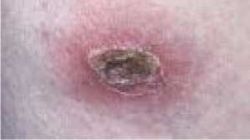
| − | + | === Ecthyma === | |
| + | [[קובץ:זיהומיעור2.jpg|ממוזער|שמאל|250 פיקסלים|'''Ecthyma'''.]] | ||
| + | פוסטולה או שלפוחית על בסיס אדמדם לעיתים, נראה ככיב עמוק המכוסה בגלד עבה, שהוא סיבוך של אימפטיגו שנגרם על ידי GAS. | ||
| − | = | + | הטיפול הוא על ידי ריכוך הגלד בקומפרסים חמים, הסרתו וחבישה עם משחה אנטיביוטית. אם הריפוי משתהה, או אם הכיב חוזר ונשנה, אזי מומלץ טיפול אנטיביוטי פומי, [[פניצילין]] בדרך כלל. נגעים אלו עלולים להותיר צלקת{{הערה|שם=הערה2}}. |
| − | [[קובץ:פוליקוליטיס. | + | ===Folliculitis - זיהום בזקיקי השערות=== |
| − | + | [[קובץ:פוליקוליטיס.jpg|ממוזער|שמאל|250 פיקסלים|'''Folliculitis'''.]] | |
| + | מתבטא בפוסטולות זעירות, בודדות או בקבוצות המופיעות במוצא תעלות השערות או בזקיקי השיער. הזיהום מתרחש בדרך כלל, עקב לחות מוגברת של העור או אטימה מקומית של מוצא זקיקי השיער. הזיהום יכול להתרחש בכל מקום בגוף, מלבד כפות ידיים ורגליים, ובדרך כלל, אינו מלווה תסמינים וסימנים פרט לגרד קל. הגורם הזיהומי הוא לרוב SA. גורמים פחות שכיחים הם מתגים גרם שליליים כולל Pseudomonas{{כ}}{{הערה|שם=הערה19|Galli L et al. Common Community-acquired Bacterial Skin and Soft-tissue Infections in Children: an Intersociety Consensus on Impetigo, Abscess, and Cellulitis Treatment. Italian Pediatric Infectious Diseases Society; Italian Pediatric Dermatology Society.Clin Ther. 2019 Mar;41)3(:532-551.}}. | ||
| − | + | הטיפול בשלב הראשון למחלה קלה הוא על ידי רחצה ושפשוף (scrub) עם סבון אנטיספטי. אם הזיהום מפושט יותר ניתן לטפל על ידי משחה אנטיביוטית פעמיים ביום למשך 10-7 ימים. למקרים בהם יש מעורבות עורית נרחבת נדרש טיפול אנטיביוטי סיסטמי למשך 10-7 ימים. במקרים של פוליקוליטיס על רקע Pseudomonas{{כ}} (hot tub folliculitis) המחלה בדרך כלל, חולפת תוך 7–14 יום ללא צורך בטיפול. ניתן להקל על הסימפטומים על ידי קומפרסים חמים, או מריחת קרם גנטטרים. טיפול סיסטמי נדרש במקרים של [[חום]] או [[דיכוי חיסוני|דיכוי חיסוני{{הערה|שם=הערה17|Segna KG, Koch LH, Williams JV. "Hot tub" Folliculitis from a nonchlorinated children's pool. Pediatr Dermatol. 2011.}}]][./index.php%3Ftitle=אבחנה_וטיפול_בזיהומי_עור_חיידקיים_שכיחים_בילדים_-_הנחיה_קלינית_-_Bacterial_skin_infections_in_children#cite_note-הערה17-18 <span class="mw-reflink-text"><nowiki>[18]</nowiki></span>]. | |
| − | + | ===Furuncle - "מורסה" של זקיק השיער=== | |
| + | [[קובץ:מורסהזקיק.jpg|ממוזער|שמאל|250 פיקסלים|'''Furuncle.''']] | ||
| + | קשרית אדומה, רגישה, ללא גבולות חדים בגודל של 1–2 סנטימטר המתפתחת בהדרגה, ונגרמת לרוב כתוצאה מזיהום על ידי SA בזקיק השיער, בלוטות החלב הנלוות והרקמות שסביבם. לעיתים, עקב התפשטות הזיהום למספר זקיקי שיער סמוכים והתמגלות התהליך נוצרת מורסה רב מוקדית (Carbuncle). | ||
| − | + | גורמי סיכון להתפתחות המורסה הם [[השמנת יתר]], [[תת תזונה]] והזעת יתר. | |
| − | [[ | + | מכיוון שהתהליך הדלקתי עמוק, הטיפול המקומי אינו יעיל ויש לטפל באנטיביוטיקה במתן מערכתי (סיסטמי) (ראו טבלה מספר 2). כשהפורונקל הופך ל[[מורסה]], עם פלוקטואציה במרכז, יש לנקז את המוגלה על ידי חתך. תיתכן הופעת צלקת לאחר הריפוי{{הערה|שם=הערה19}}. |
| − | |||
| − | + | '''Recurrent furunculosis''': | |
| − | + | אירועים חוזרים של פורונקלים דורשים, בנוסף לטיפול לעיל, גם בירור אטיולוגי. הסיבה השכיחה ביותר להישנות היא נשאות של SA, בדרך כלל בריריות הנחיריים של הילד, בני משפחתו או סביבתו הקרובה. האמצעי היעיל לזיהוי נשא הוא על ידי נטילת משטחים לתרבית מהמורסות, מהחלק הדיסטלי של נחירי הילד והסובבים אותו, ובמקרים נבחרים גם מהפרינאום. | |
| − | + | אם בתרבית נצפית צמיחה של SA, ניתן לטפל מקומית גם על ידי משחת [[Mupirocin]] לנחיריים הניתנת 3-2 פעמים ביום למשך 7-5 ימים (לעיתים, יש לחזור על הטיפול 5–7 ימים בחודש למשך חצי שנה){{הערה|שם=הערה18|Simor AE, Phillips E, McGeer A. Randomized controlled trial of chlorhexidine gluconate for washing, intranasal mupirocin, and rifampin and doxycycline versus no treatment for the eradication of methicillin- resistant Staphylococcus aureus colonization. Clin Infect Dis. 2007 Jan 15;44)2(:178-85.}}. סיבות נוספות נדירות לפורונקולוזיס חוזר הן [[סוכרת]] או חסר חיסוני, בעיקר, פגיעה בתפקוד ה[[נויטרופילים]]{{הערה|שם=הערה2}}. | |
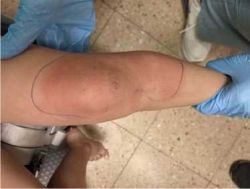
| − | + | ===צלוליטיס - Cellulitis === | |
| + | [[קובץ:צלוליטיס.jpg|ממוזער|שמאל|250 פיקסלים|'''צלוליטיס.''']] | ||
| + | ה[[צלוליטיס]] הוא זיהום חיידקי של הדרמיס והרקמה התת-עורית. הזיהום מתבטא באודם ורדרד על פני העור ללא גבולות חדים, עור חם למגע ונפיחות ורגישות מקומית. הגורם השכיח SA. הטיפול הוא סיסטמי. | ||
| − | = | + | בתינוקות מתחת לגיל 3 חודשים ייתכן זיהום על ידי GBS. צלוליטיס פריאורביטלית יכולה להופיע לאחר טראומה בעור ואז הגורמים הם SA או GAS. זיהום פריאורביטלי, שמקורו בסינוסים יכול להסתמן עם או בלי מעורבות הארובה עצמה (בלט עין, כאב או הגבלה בתנועות העיניים או פגיעה בעצב הראייה) ואז המחוללים הם חיידקי נאזופרינקס (כגון, Streptococcus. pneumoniae, Hemophylus influenza). צלוליטיס פריאורביטלית יכולה להיגרם גם על ידי פיזור המטוגני של Hemophylus influenza Type B. פתוגן זה ירד בשכיחותו לאור התפתחות חיסון מתאים{{הערה|שם=הערה19}}. |
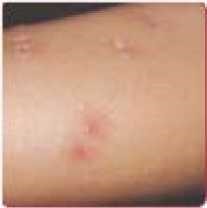
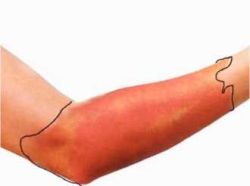
| − | [[קובץ: | + | ===Erysipelas - שושנה שוטה, ורדת=== |
| + | [[קובץ:אריספלס.jpg|ממוזער|שמאל|250 פיקסלים|'''Erysipelas'''.]] | ||
| + | ה[[אריסיפלס]] הוא זיהום שטחי של האפידרמיס והדרמיס העליון הנגרם בדרך כלל על ידי GAS. הזיהום מתבטא באודם מפושט עם גבולות חדים המתפשט במהירות ומלווה לעיתים, בסימני מחלה מערכתיים כמו: חום גבוה, צמרמורות. | ||
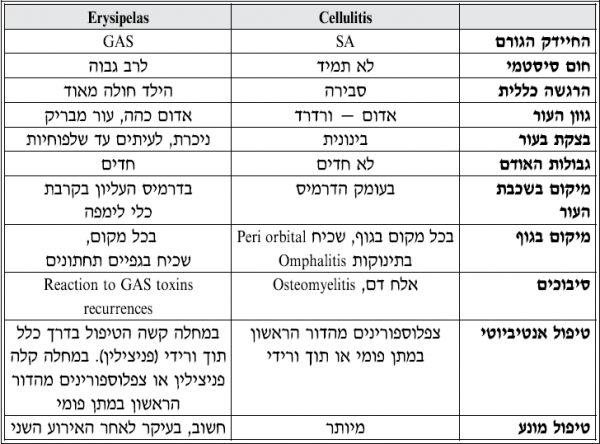
| − | + | המאפיינים הקליניים המבדילים בין Cellulitis לבין Erysipelas והגישה הטיפולית לכל אחד מהם מוצגים בטבלה מספר 1 {{כ}}{{הערה|שם=הערה19}}{{הערה|שם=הערה21|Stevens DL. et al. Practice guidelines for the diagnosis and management of skin and soft tissue infections: 2014 update by the infectious disease's society of America. Clin Infect Dis 2014; 59:147.}}{{הערה|שם=הערה24|Darmstadt GI. Antibiotics in the management of pediatric skin disease. Pediatr Dermatol 1998; 16)3(: 509-25.}}. | |
| − | + | [[קובץ:טבלהזיהומיעור.PNG|מרכז|600px|'''טבלה מספר 1: השוואה בין התכונות של Cellulitis ו-Eryspelas והטיפול בהם.''']] | |
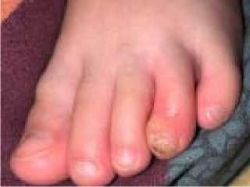
| − | === | + | === Paronychia === |
| + | [[קובץ:פרוניכיה.jpg|ממוזער|שמאל|250 פיקסלים|'''Paronychia'''.]] | ||
| + | זיהום ממוקם סביב לבסיס הציפורן המאופיין על ידי אודם, תפיחות וכאב בשולי הציפורן הפרוקסימליים ולעיתים, הפרשה מוגלתית סביבה. התהליך מתחיל לרוב בחבלה, חיטוט, כסיסה או מציצה של האצבע. הגורמים השכיחים לזיהום חד הם SA ולעיתים רחוקות גם GAS, או חיידקי פלורה של הפה. זיהום כרוני נגרם בדרך כלל על ידי [[Candida albicans]]. | ||
| − | [[ | + | [[פרוניכיה]] שכיחה בתינוקות שמוצצים אצבע, בילדים שכוססים ציפורנים ובמצבי גיהות (היגיינה) ירודה. הטיפול כולל ניקוז המוגלה אם התפתחה מורסה, אמבטיות חיטוי, משחה אנטיביוטית מקומית או לעיתים רחוקות טיפול אנטיביוטי פומי (בהתאם לחומרת הזיהום){{הערה|שם=הערה22|Jung C et al. Group A Streptococcal Paronychia and Blistering Distal Dactylitis in Children: Diagnostic Accuracy of a Rapid Diagnostic Test and Efficacy of Antibiotic Treatment. J Pediatric Infect Dis Soc. 2020 Dec 31;9)6(:756-759.}}. |
| − | |||
| − | |||
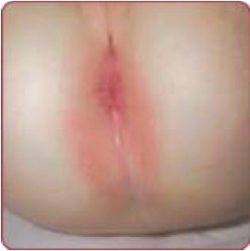
| − | + | === Perianal dermatitis === | |
| + | [[קובץ:פריאל.PNG|ממוזער|שמאל|250 פיקסלים|'''Perianal dermatitis'''.]] | ||
| + | פריאנל דרמטיטיס אינה "דרמטיטיס" אלא מחלה זיהומית. מאופיינת על ידי רבדים אדמדמים, לעיתים לחים, בגודל של 2–4 סנטימטר עם גבולות חדים סביב פי הטבעת. הנגעים יכולים להיות מלווים בגרד, אי נוחות ולעיתים, הפרעה במתן צואה. התפרחת מופיעה לרוב בילדים בגיל הגן והגורם הוא GAS. שכיח יותר בבנים בגילאים 6 חודשים - 10 שנים{{הערה|שם=הערה2}}. | ||
| − | [[ | + | יש להבדיל זיהום זה מתפרחת טיטולים, והאבחנה נקבעת על פי תרבית הנלקחת מהנגע. הטיפול המומלץ הוא אנטיביוטיקה פומית ([[פניצילין]]) לעיתים, בשילוב עם טיפול אנטיביוטי מקומי{{הערה|שם=הערה21}}. |
| − | === | + | === Blistering dactylitis === |
| + | [[קובץ:Blistering dactylitis.jpg|ממוזער|שמאל|250 פיקסלים|'''Blistering dactylitis.''']] | ||
| + | שלפוחית בודדת או מספר שלפוחיות שסביבן אודם בכף היד או בבסיס האצבעות. הגיל האופייני בו מופיע הזיהום הוא גיל בית הספר והגורם הוא GAS. יש להבדיל זיהום זה מ-Whitlow fingers עקב [[Herpes simplex virus|Herpes simplex]]. הטיפול הוא על ידי ניקוז השלפוחית וטיפול אנטיביוטי פומי{{הערה|שם=הערה22}}. | ||
| − | [[ | + | == בירור מעבדתי של זיהומי עור == |
| − | + | לקביעת האבחנה המדויקת של הזיהום מספיקים לרוב התיאור של מהלך המחלה, והנתונים הקליניים של הפריחה. לעיתים רחוקות, נדרשות בדיקות עזר כגון: [[ספירת דם]]. זיהוי החיידק מבטיח את הטיפול המתאים. ניתן להיעזר בצביעת גראם (Gram stain) של משטח ישיר הנלקח מהארוזיה, הפצע או תוכן השלפוחית. תרבית מנגע מזהה את הגורם החיידקי והרגישות שלו לתרופות אנטיביוטיות תוך ימים ספורים. רצוי, כי התרבית תילקח משלפוחית, מתחת לגלד, או מעומק הפצע ולא תילקח מיד לאחר חיטוי. במקרים נדירים של ספק באבחנה או כשמדובר בזיהום עמוק, ניתן להיעזר בביופסיה עורית. בילדים עם חשד קליני או אפידמיולוגי ל-MRSA מומלץ, לקחת תרבית מהנגעים ו/או מהאף{{הערה|שם=הערה6}}{{הערה|שם=הערה23| Miller JM A Guide to Utilization of the Microbiology Laboratory for Diagnosis of Infectious Diseases: 2018 Update by the Infectious Diseases Society of America and the American Society for Microbiology. Clin Infect Dis. 2018 Aug 31;67)6(:e1-e94.}}. | |
| − | |||
| − | |||
| − | == | + | ==מניעת זיהומי העור== |
| − | + | השיטה היעילה ביותר למניעת זיהומי עור חיידקיים בילדים היא רחצה יומיומית עם סבון. בילדים בהם קיימת נטייה לזיהומי עור או נשאות של MRSA יש לשקול שימוש בסבון אנטיספטי. כמו כן, מומלץ שימוש באמצעי חיטוי לשטחים שנחשפו לזיהומים כמו [[אלכוהול]], [[כלורהקסידין]], ו[[יודופור]] (Iodophor). בכל חשד לזיהום חיידקי עם נגעים מפרישים יש להקפיד על בידוד הנגע או האזור המזוהם והרחקה של חומרי חבישה משומשים, בגדים מגבות וכלי מיטה מזוהמים. רצוי, לכבס כלי מיטה ובגדים שבאו במגע עם העור הנגוע בהרתחה{{הערה|שם=הערה18}}. | |
| − | [[ | ||
| − | |||
| − | יש | + | יש לחטא וליבש אזורים מפרישים עם תמיסה מחטאת כדוגמת: [[פולידין]], [[קאלי פרמנגנט]], או נתרן תת-כלורי מדולל - אקונומיקה לא מבושמת (כפית ל-4 ליטר מים או רבע כוס לחצי אמבט מלא){{הערה|שם=הערה20|Fisher RG, Chain RL, Hair PS, et al. Hypochlorite killing of community-associated methicillin-resistant Staphylococcus aureus. Pediatr Infect Dis J. 2008;27)10(:934-935}}. ניתן להוסיף את החומרים המחטאים הללו לאמבט או לגיגית להשריית גפיים נגועות. שימוש בחבישות מסייע להקטנת ההדבקה העצמית והדבקת הסביבה. |
| − | == | + | == עקרונות הטיפול בזיהומי העור== |
| − | + | הטיפול האמפירי אמור להיות מכוון כנגד גורם הזיהום המשוער. עם קבלת מידע לגבי הזיהום (תוצאות תרבית, רגישות החיידק) ניתן לשנות את הטיפול בהתאם. אין מקום לטפל בחיידקים עוריים שהם ספרופיטיים (למשל: Staphylococcus epidermidis). ההחלטה לגבי בחירת סוג הטיפול: מקומי, סיסטמי דרך הפה, או תוך ורידי תלויה בסוג הזיהום, מיקומו, יכולת הספיגה בדרכי המעי, גיל, מצבו הכללי של החולה וניידותו. ככלל, זיהומים שטחיים (אפידרמיס), או בזיהומים המערבים שטח עור מוגבל יטופלו מקומית בעוד שזיהומים עמוקים יותר יצריכו טיפול סיסטמי. טיפולים סיסטמיים ניתנים בדרך כלל למשך 7 עד 10 ימים{{הערה|שם=הערה19}}{{הערה|שם=הערה20}}{{הערה|שם=הערה24}}. | |
| − | == | + | ===טיפולים מקומיים בזיהומי עור חיידקיים=== |
| + | יתרונות הטיפול המקומי כוללים: ריכוז גבוה של התרופה באיבר המטרה, שכיחות נמוכה של תופעות לוואי סיסטמיות משמעותיות, סיכוי נמוך להתפתחות עמידות לאנטיביוטיקה סיסטמית והיענות גבוהה לטיפול. ההתוויות לטיפול אנטיביוטי מקומי כוללות: | ||
| + | *זיהומי עור שטחיים דוגמת אימפטיגו, פרוניכיה, פוליקוליטיס | ||
| + | *טיפול מקומי לרירית האף או פי הטבעת במקרים של נשאות של SA | ||
| + | *טיפול משולב עם טיפול סיסטמי בזיהומי עור מפושטים דוגמת אימפטיגו | ||
| − | + | מרבית זיהומי העור השטחיים נגרמים, כאמור, על ידי חיידקים גרם חיוביים, בעיקר SA ו-GAS | |
| − | |||
| − | |||
| − | + | על כן, הטיפול האנטיביוטי המקומי מכוון כנגד חיידקים אלו, וכולל בעיקר [[Mupirocin]], [[Fusidic acid]]. | |
| − | = | + | אם קיים חשד לזיהום על ידי חיידקים גרם שליליים או זיהום מעורב: מומלץ, תכשיר הפעיל נגד חיידקים אלו כגון [[Gentamycin]]{{הערה|שם=הערה11}}. |
| − | + | טיפול במשחות מורכבות (אנטיביוטיקה+אנטי-פטרייתית+[[סטרואידים|סטרואידית]]), או בשילובים חלקיים שלהם אינו מומלץ באופן שגרתי (להוציא במקרים כמו דרמטיטיס אטופית עם זיהום משני - שאז מומלץ לטפל בתכשיר המכיל אנטיביוטיקה+סטרואיד מקומי קל). | |
| − | == | + | יש למרוח את התרופה פעמיים ביום על האזור הנגוע. שימוש בחבישות מסייע להקטנת ההדבקה העצמית והדבקת הסביבה{{הערה|שם=הערה6}}. בנגעים עם גלד יבש מומלץ, תכשיר על בסיס משחה (ointment) ובנגעים מפרישים - תכשיר על בסיס קרם (cream). במקרים של נגע עמוק מכוסה גלד כמו באקטימה חבישות רטובות מסייעות לריכוך הגלד{{הערה|שם=הערה2}}. |
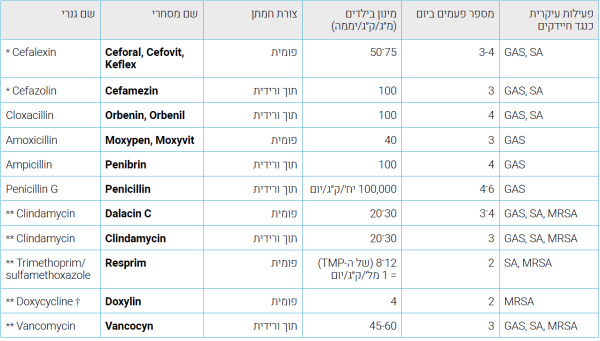
| − | + | ===טיפולים סיסטמיים בזיהומי עור חיידקיים (ראו טבלה מספר 2)=== | |
| + | ההחלטה על טיפול סיסטמי תלויה בגיל החולה, במצבו הכללי, במהירות התפשטות הזיהום ובפרמטרים מעבדתיים (מדדי דלקת, לויקוציטוזיס). במחלה כללית מפושטת המלווה בחום וסימנים סיסטמיים, בתינוקות ובמקרים של זיהום מפושט בפנים מומלץ, טיפול תוך ורידי. בדרך כלל, ניתן טיפול אמפירי המכוון כנגד SA/GAS. ניתן לשנותו על פי תוצאות התרבית. התכשירים העיקריים בשימוש הם תרופות ממשפחת ה[[בטא-לקטם]]. בילדים האלרגיים לתרופות אילו ניתן להשתמש ב[[מקרולידים]], [[קלינדמיצין]], או [[טרימתופרים]] - [[סולפאמתוקסזול]] (פעיל נגד SA אך לא נגד GAS). בחשד ל-MRSA ניתן לטפל בקלינדמיצין, [[דוקסילין]], או [[רספרים]] פומית, או בו[[ונקומיצין]] תוך ורידית{{הערה|שם=הערה1}}{{הערה|שם=הערה19}}{{הערה|שם=הערה20}}{{הערה|שם=הערה21}}{{הערה|שם=הערה24}}. | ||
| − | + | [[קובץ:טבלה2זיהומיעור.PNG|ממוזער|מרכז|600px|'''טבלה מספר 2: תכשירים אנטיביוטיים מומלצים לטיפול מערכתי בזיהומים חיידקיים שכיחים של העור.''']] | |
| − | |||
| − | |||
| − | |||
| − | + | מ"ג/ק"ג/יממה - מיליגרם לקילוגרם ליממה | |
| − | + | (*) טוב לטיפול בילדים עם אלרגיה שאינה אנפילקסיס לפניצילינים. | |
| − | + | (**) טוב לטיפול בילדים עם אלרגיה מכל סוג לתכשירי בטא לקטם. | |
| − | + | (†) ניתן מגיל 8 ומעלה (במקרים של ילדים קטנים יותר ניתן לתת עם טופס 29ג') | |
| − | === | + | ==חברי הוועדה== |
| + | ===חברי הוועדה לעדכון הקווים המנחים הנוכחיים (לפי סדר א"ב)=== | ||
| + | *ד"ר איילת אולך - מומחית לרפואת עור, רופאת עור לילדים | ||
| + | *פרופ' אביב ברזילי - מומחה למחלות עור ומין ופתולוגיה, מרכז הרפואי שיבא, יו"ר האיגוד הישראלי למחלות עור ומין | ||
| + | *פרופ' צחי גרוסמן - מומחה ברפואת ילדים. יו"ר האיגוד הישראלי לרפואת ילדים | ||
| + | *ד"ר יצחק קונפינו - מומחה ברפואת עור ורפואת ילדים. ראש החוג לדרמטולוגיה פדיאטרית | ||
| + | *פרופ' עודד שוירמן - מומחה ברפואת ילדים ובמחלות זיהומיות של ילדים | ||
| + | *ד"ר מיכל שטיין - מומחית ברפואת ילדים ומחלות זיהומיות בילדים. יו"ר החוג למחלות זיהומיות בילדים | ||
| − | + | ===שמות עורכי המהדורה הקודמת (לפי סדר א"ב)=== | |
| + | *פרופסור שי אשכנזי - מרכז שניידר לרפואת ילדים, פתח תקווה, החוג למחלות זיהומיות בילדים | ||
| + | *ד"ר דן בן אמיתי - מרכז שניידר לרפואת ילדים, פתח תקווה, החוג לדרמטולוגיה פדיאטרית | ||
| + | *ד"ר אביקם הראל - ביה"ח "דנה" לילדים, תל אביב, החוג לדרמטולוגיה פדיאטרית | ||
| + | *ד"ר אלכס זבולונוב - מרכז שניידר לרפואת ילדים, פתח תקווה, החוג לדרמטולוגיה פדיאטרית | ||
| + | *ד"ר דן מירון - מרכז רפואי העמק, עפולה, החוג למחלות זיהומיות בילדים | ||
| + | *ד"ר אריה מצקר - מרכז רפואי סורסקי, תל אביב, החוג לדרמטולוגיה פדיאטרית | ||
| + | *ד"ר יצחק קונפינו - מרכז רפואי וולפסון, חולון, החוג לדרמטולוגיה פדיאטרית | ||
| + | *ד"ר אילת שני-אדיר - מרכז רפואי העמק, עפולה, החוג לדרמטולוגיה פדיאטרית | ||
| − | + | ==ביבליוגרפיה== | |
| − | + | {{הערות שוליים|יישור=שמאל}} | |
[[קטגוריה:הנחיות קליניות]] | [[קטגוריה:הנחיות קליניות]] | ||
גרסה אחרונה מ־16:32, 21 באוקטובר 2024
|
| ||
|---|---|---|
| האבחנה והטיפול בזיהומי עור חידקיים שכיחים בילדים | ||
| 250px | ||
| הוועדה המקצועית | האיגוד הישראלי לרפואת ילדים האיגוד הישראלי לרפואת עור ומין החוג הישראלי למחלות זיהומיות בילדים החוג הישראלי לרפואת עור בילדים | |
| עריכה | חברי הוועדה | |
| תחום | זיהומיות, ילדים, עור ומין | |
| קישור | באתר ההסתדרות הרפואית | |
| תאריך פרסום | פברואר 2023 | |
| הנחיות קליניות מתפרסמות ככלי עזר לרופא/ה ואינן באות במקום שיקול דעתו/ה בכל מצב נתון | ||
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – זיהומי עור ותת עור
הקדמה
מחלות עור זיהומיות הנגרמות על ידי חיידקים שכיחות במיוחד בגיל הילדות, ומהוות עד כדי 20 אחוזים מהסיבות לביקורים במרפאות הילדים. ועדה מקצועית מטעם איגוד רופאי הילדים והאיגוד הישראלי לרפואת עור ומין ערכה בעבר הנחיות לאבחון וטיפול בנגעים עוריים הנובעים מזיהומים חיידקיים, מתוך כוונה שיתרמו ליצירת שפה אחידה בין המטפלים. אין בפרסום הנחיות אלו משום ניסיון לכפות טיפול מסוים.
לא נחדש הרבה בממצאים הקליניים של זיהומי העור, אולם הושם דגש על תיאור התופעות הקליניות לפרטיהן. משנקבעה האבחנה הנכונה, נגזרת מכך הגישה הטיפולית. מסמך זה מתרכז בגישה הטיפולית לזיהומי עור חיידקיים המתעדכנת מעת לעת כתוצאה מגילוי זנים חדשים של גורמי מחלה, עלייה בשיעור עמידות החיידקים לטיפול ופיתוח תרופות חדשות.
הזיהוי של הנגעים העוריים נעשה בדרך כלל על בסיס המהלך והמראה של הנגע. התיאורים הקליניים בהנחיות מוסיפים נדבך נוסף לקביעת האבחנה. הבדיקה הבקטריולוגית, במידת הצורך, תורמת לזיהוי הגורם ולשיפור יעילות הטיפול. שימוש בתרופות מתאימות ושיטות טיפול חדשות מבטיחים פגיעה ממוקדת במטרה.
עדכון זה (2021) בוצע על ידי החוג למחלות זיהומיות לילדים והחוג לרפואת עור בילדים במסגרת האיגוד הישראלי לרפואת ילדים והאיגוד הישראלי לרפואת עור ומין.
מהדורה מעודכנת זו שמה דגש על עדכונים בפתוגנזה של זיהומי העור והרקמות הרכות, באפידמיולוגיה המשתנה, לרבות עליית שכיחות Methicillin resistant staph aureus (MRSA) בישראל ובטיפול.
פתוגנזה
השכיחות הגבוהה של זיהומים חיידקיים בעור בילודים וילדים נובעת ממספר גורמים[1]:
- בילודים, הורניקס (vernix caseosa) מכיל פפטידים בעלי פעילות אנטי בקטריאלית כגון: ליזוזים וכן, 37-LL cathelicidin. אחרי שהוא מוסר מעור הילוד, עם הרחיצה הראשונה, הילוד עלול להיחשף לזיהומים
- ככלל, העור בילודים צעירים ופגים דק והאפידרמיס דק במיוחד
- ריבוי יחסי של חבלות שטחיות הפוגמות בשלמות האפידרמיס, ובמיוחד, בשכבת הקרן (stratum corneum) וכתוצאה מכך נוצר פתח כניסה למזהמים שונים (port of entry)
- חשיפת יתר לגורמים סביבתיים, תנאים אקולוגיים כמו גם, תנאים סוציואקונומיים והרגלי גהות (היגיינה) ירודים
החיידקים השכיחים ביותר הגורמים לזיהומי עור בילדים הם[2]:
- Staphylococcus aureus (SA)
- Beta hemolytic Group A Streptococcus (GAS)
- ישנה עלייה בשכיחות[3] של Methicillin resistant staphylococcus aureus (MRSA)
חיידקים אחרים הגורמים לזיהומים בשכיחות נמוכה יותר הם[2]:
זיהומים שכיחים
Impetigo - גלדת
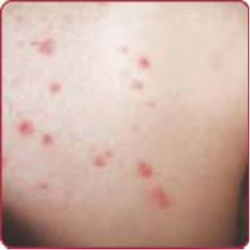
זיהום עורי שטחי שכיח מאוד בגיל הילדות. מתבטא קלינית בשלפוחית שטוחה ורפויה המתבקעת בקלות ומותירה ארוזיה. הממצא האופייני הוא של גלדים נסיוביים מחוספסים ובלתי סדירים בצבע דבש על פני שטח העור. הנגעים הללו מתרבים סביב הנגע הראשוני, אך גם במוקדים מרוחקים יותר[2].
האימפטיגו היבש, שכיח בילדים בגילאי 2–5 שנים ומתאפיין על ידי נגעים מכוסי גלד (Crusted impetigo).
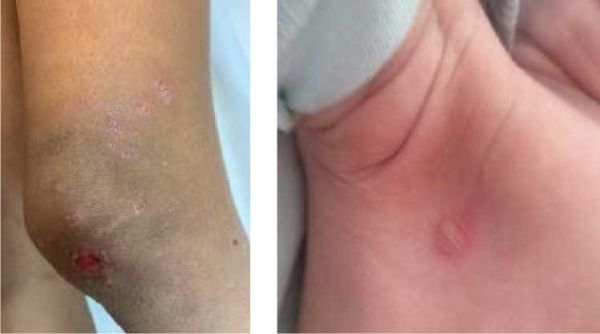
נגעים שלפוחתים (Bullous impetigo) שכיחים בעיקר, אצל תינוקות באזורי חיכוך.
החיידק הגורם למחלה הוא ברוב המקרים SA, אשר חודר דרך פגם בשכבת הקרן אל תוך האפידרמיס[4]. החיידק מפריש Epidermolytic toxin שמפרק 1 Desmoglein, שהוא חלבון הדבקה בין תאי, מעוות אותו, וכך נוצרת הפרדה באפידרמיס (Intra-epidermal cleavage)[5].
קיימת עלייה באימפטיגו על רקע חיידקים עמידים לתכשירים שכיחים כדוגמת MRSA[3][4] זני ה-GAS הגורמים לאימפטיגו הם מסוג E או D בשונה מזנים הגורמים לדלקת לוע ושקדיים A-C[5]. בחלק מהמקרים הזיהום הוא מעורב (SA+GAS) ורק במיעוטם המחולל הוא GAS בלבד. נגעי אימפטיגו מתפשטים בקלות על עורו של הילד, והוא עלול להדביק בזיהום גם ילדים אחרים בסביבתו. על כן, חשוב לבודד את הילד החולה עד שפוסקת הפרשה מהנגעים, ולהימנע מרחצה משותפת ושימוש משותף בכלי מיטה, מגבות ובגדים[6].
Impetiginization - הופעת נגעי impetigo עקב זיהום משני על ידי SA של נגעים עוריים קיימים. תופעה זו מוכרת בעיקר בילדים עם דלקת עור אטופית (Atopic dermatitis), או כזיהום משני של עקיצות חרקים. בילדים הנגועים בכינמת, הזיהום המשני מופיע בדרך כלל, בחלק האחורי של הקרקפת.
הטיפול המועדף באימפטיגו, אם מדובר במספר מועט של נגעים, הוא באמצעות תכשיר אנטיביוטי מקומי כגון: Mupirocin או Fusidic acid[7][8][9][10][11]. לאחר הריפוי לא נותרות צלקות, מאחר שהזיהום שטחי, אך נותר אודם מוגבל היטב שנעלם גם הוא כעבור מספר שבועות.
במקרים של התפשטות מהירה של הנגעים לאזורים שונים בגוף, הישנות הנגעים, הדבקה חוזרת בבני משפחה ואם יש נגעים בפנים, ראוי להוסיף טיפול אנטיביוטי מערכתי (סיסטמי) (ראו טבלה 2)[8][9]. ישנם דיווחים על עלייה בשכיחות של SA העמידים לטיפולים האנטיביוטיים המקומיים והסיסטמיים (MRSA), בעיקר בחולים עם דלקת עור אטופית או אירועי אימפטיגו חוזרים[6][12]. באזורים בהם שכיחות MRSA גבוהה, או כשאין תגובה לטיפול מומלץ לקחת תרבית מהנגעים ולטפל באנטיביוטיקה עם כיסוי מתאים לחיידק המחולל[8].
אם קיימים נגעי אימפטיגו בפנים, מומלץ לבדוק נשאות של SA באף, ואם התשובה חיובית יש לטפל בתכשיר מקומי לנחירי האף (דוגמת Nasal Mupirocin) להכחדת החיידק. אם יש אירועי אימפטיגו חוזרים, מומלץ לבדוק נשאות של SA באף של הנבדק ושל בני משפחתו ולטפל בכל הנשאים במשפחה בתכשיר מקומי לנחירי האף, ובתכשירים אנטיספטיים מקומיים באמבטיה[6][7].
סיבוך אפשרי של אימפטיגו הוא נפריטיס (כשהזיהום הראשוני נגרם על ידי GAS נפריטוגני) סיבוך שהטיפול אינו מונע[2].
(SSSS (Staphylococcal Scalded Skin Syndrome
זיהום לא שכיח בתינוקות וילדים אשר עלול להופיע מתחת לגיל 5 שנים, מאופיין בהופעה פתאומית של אזורי אודם רגישים ביותר על העור. בהמשך, נוצרות שלפוחיות רפות, הבוקעות בקלות ומותירות ארוזיות אדומות ולחות. נגעים אלה עלולים להתפשט לכל הגוף במהירות, ולהיות מלווים בחום ובהידרדרות במצב הכללי[13]. בהמשך מופיע קילוף אופייני. מגע עדין בקצה שלפוחית גורם להיפרדות האפידרמיס, סימן המכונה Nikolsky's sign[6].
הגורם הוא SA והנגעים בעור נגרמים על ידי Epidermoiytic toxin, המופרש על ידי החיידק הממוקם באתר כלשהו בגוף (מקומות שכיחים הם ריריות, כגון: רירית האף או פי הטבעת או הטבור בילודים). הטיפול האנטיביוטי מכוון כנגד SA וניתן במתן תוך ורידי. הטיפול התומך דומה לזה הניתן לכוויה חמורה, עם דגש על תיקון הפרעות במשק הנוזלים והמלחים ומניעת זיהומים משניים.
המחולל הוא SA, והנגעים בעור נגרמים על ידי הרעלן Exfoliative toxin A or B המופרש על ידי החיידק הממוקם באתר כלשהו בגוף ומגיע בדרך המטוגנית לעור[13][14][15][16].
מקומות שכיחים הם: ריריות כגון רירית האף, פי הטבעת, או הטבור בילודים. לרוב, לא נוכל לזהות מקור זיהומי ראשוני ונטילת משטח חיידקי מהשלפוחיות תניב תוצאה שלילית. בדומה לאימפטיגו, הטוקסין פוגע ב-1 Desmoglein וגורם להיפרדות שטחית של האפידרמיס[6].
הטיפול האנטיביוטי מכוון כנגד SA, וניתן תוך ורידית. ניתן לשקול תוספת טיפול בקלינדמיצין מתוך כוונה לעכב את יצירת הטוקסין[15]. הטיפול התומך דומה לזה הניתן לכוויה חמורה, עם דגש על תיקון הפרעות במשק הנוזלים והמלחים, טיפול אנלגטי ומניעת זיהומים משניים[15].
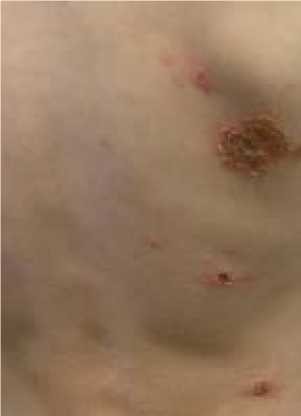
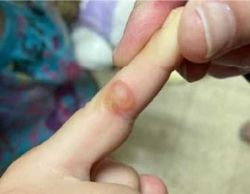
Ecthyma
פוסטולה או שלפוחית על בסיס אדמדם לעיתים, נראה ככיב עמוק המכוסה בגלד עבה, שהוא סיבוך של אימפטיגו שנגרם על ידי GAS.
הטיפול הוא על ידי ריכוך הגלד בקומפרסים חמים, הסרתו וחבישה עם משחה אנטיביוטית. אם הריפוי משתהה, או אם הכיב חוזר ונשנה, אזי מומלץ טיפול אנטיביוטי פומי, פניצילין בדרך כלל. נגעים אלו עלולים להותיר צלקת[2].
Folliculitis - זיהום בזקיקי השערות
מתבטא בפוסטולות זעירות, בודדות או בקבוצות המופיעות במוצא תעלות השערות או בזקיקי השיער. הזיהום מתרחש בדרך כלל, עקב לחות מוגברת של העור או אטימה מקומית של מוצא זקיקי השיער. הזיהום יכול להתרחש בכל מקום בגוף, מלבד כפות ידיים ורגליים, ובדרך כלל, אינו מלווה תסמינים וסימנים פרט לגרד קל. הגורם הזיהומי הוא לרוב SA. גורמים פחות שכיחים הם מתגים גרם שליליים כולל Pseudomonas[17].
הטיפול בשלב הראשון למחלה קלה הוא על ידי רחצה ושפשוף (scrub) עם סבון אנטיספטי. אם הזיהום מפושט יותר ניתן לטפל על ידי משחה אנטיביוטית פעמיים ביום למשך 10-7 ימים. למקרים בהם יש מעורבות עורית נרחבת נדרש טיפול אנטיביוטי סיסטמי למשך 10-7 ימים. במקרים של פוליקוליטיס על רקע Pseudomonas (hot tub folliculitis) המחלה בדרך כלל, חולפת תוך 7–14 יום ללא צורך בטיפול. ניתן להקל על הסימפטומים על ידי קומפרסים חמים, או מריחת קרם גנטטרים. טיפול סיסטמי נדרש במקרים של חום או דיכוי חיסוני[18][./index.php%3Ftitle=אבחנה_וטיפול_בזיהומי_עור_חיידקיים_שכיחים_בילדים_-_הנחיה_קלינית_-_Bacterial_skin_infections_in_children#cite_note-הערה17-18 [18]].
Furuncle - "מורסה" של זקיק השיער
קשרית אדומה, רגישה, ללא גבולות חדים בגודל של 1–2 סנטימטר המתפתחת בהדרגה, ונגרמת לרוב כתוצאה מזיהום על ידי SA בזקיק השיער, בלוטות החלב הנלוות והרקמות שסביבם. לעיתים, עקב התפשטות הזיהום למספר זקיקי שיער סמוכים והתמגלות התהליך נוצרת מורסה רב מוקדית (Carbuncle).
גורמי סיכון להתפתחות המורסה הם השמנת יתר, תת תזונה והזעת יתר.
מכיוון שהתהליך הדלקתי עמוק, הטיפול המקומי אינו יעיל ויש לטפל באנטיביוטיקה במתן מערכתי (סיסטמי) (ראו טבלה מספר 2). כשהפורונקל הופך למורסה, עם פלוקטואציה במרכז, יש לנקז את המוגלה על ידי חתך. תיתכן הופעת צלקת לאחר הריפוי[17].
Recurrent furunculosis:
אירועים חוזרים של פורונקלים דורשים, בנוסף לטיפול לעיל, גם בירור אטיולוגי. הסיבה השכיחה ביותר להישנות היא נשאות של SA, בדרך כלל בריריות הנחיריים של הילד, בני משפחתו או סביבתו הקרובה. האמצעי היעיל לזיהוי נשא הוא על ידי נטילת משטחים לתרבית מהמורסות, מהחלק הדיסטלי של נחירי הילד והסובבים אותו, ובמקרים נבחרים גם מהפרינאום.
אם בתרבית נצפית צמיחה של SA, ניתן לטפל מקומית גם על ידי משחת Mupirocin לנחיריים הניתנת 3-2 פעמים ביום למשך 7-5 ימים (לעיתים, יש לחזור על הטיפול 5–7 ימים בחודש למשך חצי שנה)[19]. סיבות נוספות נדירות לפורונקולוזיס חוזר הן סוכרת או חסר חיסוני, בעיקר, פגיעה בתפקוד הנויטרופילים[2].
צלוליטיס - Cellulitis
הצלוליטיס הוא זיהום חיידקי של הדרמיס והרקמה התת-עורית. הזיהום מתבטא באודם ורדרד על פני העור ללא גבולות חדים, עור חם למגע ונפיחות ורגישות מקומית. הגורם השכיח SA. הטיפול הוא סיסטמי.
בתינוקות מתחת לגיל 3 חודשים ייתכן זיהום על ידי GBS. צלוליטיס פריאורביטלית יכולה להופיע לאחר טראומה בעור ואז הגורמים הם SA או GAS. זיהום פריאורביטלי, שמקורו בסינוסים יכול להסתמן עם או בלי מעורבות הארובה עצמה (בלט עין, כאב או הגבלה בתנועות העיניים או פגיעה בעצב הראייה) ואז המחוללים הם חיידקי נאזופרינקס (כגון, Streptococcus. pneumoniae, Hemophylus influenza). צלוליטיס פריאורביטלית יכולה להיגרם גם על ידי פיזור המטוגני של Hemophylus influenza Type B. פתוגן זה ירד בשכיחותו לאור התפתחות חיסון מתאים[17].
Erysipelas - שושנה שוטה, ורדת
האריסיפלס הוא זיהום שטחי של האפידרמיס והדרמיס העליון הנגרם בדרך כלל על ידי GAS. הזיהום מתבטא באודם מפושט עם גבולות חדים המתפשט במהירות ומלווה לעיתים, בסימני מחלה מערכתיים כמו: חום גבוה, צמרמורות.
המאפיינים הקליניים המבדילים בין Cellulitis לבין Erysipelas והגישה הטיפולית לכל אחד מהם מוצגים בטבלה מספר 1 [17][20][21].
Paronychia
זיהום ממוקם סביב לבסיס הציפורן המאופיין על ידי אודם, תפיחות וכאב בשולי הציפורן הפרוקסימליים ולעיתים, הפרשה מוגלתית סביבה. התהליך מתחיל לרוב בחבלה, חיטוט, כסיסה או מציצה של האצבע. הגורמים השכיחים לזיהום חד הם SA ולעיתים רחוקות גם GAS, או חיידקי פלורה של הפה. זיהום כרוני נגרם בדרך כלל על ידי Candida albicans.
פרוניכיה שכיחה בתינוקות שמוצצים אצבע, בילדים שכוססים ציפורנים ובמצבי גיהות (היגיינה) ירודה. הטיפול כולל ניקוז המוגלה אם התפתחה מורסה, אמבטיות חיטוי, משחה אנטיביוטית מקומית או לעיתים רחוקות טיפול אנטיביוטי פומי (בהתאם לחומרת הזיהום)[22].
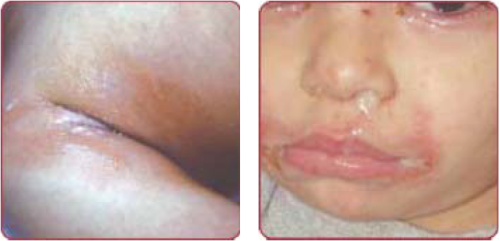
Perianal dermatitis
פריאנל דרמטיטיס אינה "דרמטיטיס" אלא מחלה זיהומית. מאופיינת על ידי רבדים אדמדמים, לעיתים לחים, בגודל של 2–4 סנטימטר עם גבולות חדים סביב פי הטבעת. הנגעים יכולים להיות מלווים בגרד, אי נוחות ולעיתים, הפרעה במתן צואה. התפרחת מופיעה לרוב בילדים בגיל הגן והגורם הוא GAS. שכיח יותר בבנים בגילאים 6 חודשים - 10 שנים[2].
יש להבדיל זיהום זה מתפרחת טיטולים, והאבחנה נקבעת על פי תרבית הנלקחת מהנגע. הטיפול המומלץ הוא אנטיביוטיקה פומית (פניצילין) לעיתים, בשילוב עם טיפול אנטיביוטי מקומי[20].
Blistering dactylitis
שלפוחית בודדת או מספר שלפוחיות שסביבן אודם בכף היד או בבסיס האצבעות. הגיל האופייני בו מופיע הזיהום הוא גיל בית הספר והגורם הוא GAS. יש להבדיל זיהום זה מ-Whitlow fingers עקב Herpes simplex. הטיפול הוא על ידי ניקוז השלפוחית וטיפול אנטיביוטי פומי[22].
בירור מעבדתי של זיהומי עור
לקביעת האבחנה המדויקת של הזיהום מספיקים לרוב התיאור של מהלך המחלה, והנתונים הקליניים של הפריחה. לעיתים רחוקות, נדרשות בדיקות עזר כגון: ספירת דם. זיהוי החיידק מבטיח את הטיפול המתאים. ניתן להיעזר בצביעת גראם (Gram stain) של משטח ישיר הנלקח מהארוזיה, הפצע או תוכן השלפוחית. תרבית מנגע מזהה את הגורם החיידקי והרגישות שלו לתרופות אנטיביוטיות תוך ימים ספורים. רצוי, כי התרבית תילקח משלפוחית, מתחת לגלד, או מעומק הפצע ולא תילקח מיד לאחר חיטוי. במקרים נדירים של ספק באבחנה או כשמדובר בזיהום עמוק, ניתן להיעזר בביופסיה עורית. בילדים עם חשד קליני או אפידמיולוגי ל-MRSA מומלץ, לקחת תרבית מהנגעים ו/או מהאף[6][23].
מניעת זיהומי העור
השיטה היעילה ביותר למניעת זיהומי עור חיידקיים בילדים היא רחצה יומיומית עם סבון. בילדים בהם קיימת נטייה לזיהומי עור או נשאות של MRSA יש לשקול שימוש בסבון אנטיספטי. כמו כן, מומלץ שימוש באמצעי חיטוי לשטחים שנחשפו לזיהומים כמו אלכוהול, כלורהקסידין, ויודופור (Iodophor). בכל חשד לזיהום חיידקי עם נגעים מפרישים יש להקפיד על בידוד הנגע או האזור המזוהם והרחקה של חומרי חבישה משומשים, בגדים מגבות וכלי מיטה מזוהמים. רצוי, לכבס כלי מיטה ובגדים שבאו במגע עם העור הנגוע בהרתחה[19].
יש לחטא וליבש אזורים מפרישים עם תמיסה מחטאת כדוגמת: פולידין, קאלי פרמנגנט, או נתרן תת-כלורי מדולל - אקונומיקה לא מבושמת (כפית ל-4 ליטר מים או רבע כוס לחצי אמבט מלא)[24]. ניתן להוסיף את החומרים המחטאים הללו לאמבט או לגיגית להשריית גפיים נגועות. שימוש בחבישות מסייע להקטנת ההדבקה העצמית והדבקת הסביבה.
עקרונות הטיפול בזיהומי העור
הטיפול האמפירי אמור להיות מכוון כנגד גורם הזיהום המשוער. עם קבלת מידע לגבי הזיהום (תוצאות תרבית, רגישות החיידק) ניתן לשנות את הטיפול בהתאם. אין מקום לטפל בחיידקים עוריים שהם ספרופיטיים (למשל: Staphylococcus epidermidis). ההחלטה לגבי בחירת סוג הטיפול: מקומי, סיסטמי דרך הפה, או תוך ורידי תלויה בסוג הזיהום, מיקומו, יכולת הספיגה בדרכי המעי, גיל, מצבו הכללי של החולה וניידותו. ככלל, זיהומים שטחיים (אפידרמיס), או בזיהומים המערבים שטח עור מוגבל יטופלו מקומית בעוד שזיהומים עמוקים יותר יצריכו טיפול סיסטמי. טיפולים סיסטמיים ניתנים בדרך כלל למשך 7 עד 10 ימים[17][24][21].
טיפולים מקומיים בזיהומי עור חיידקיים
יתרונות הטיפול המקומי כוללים: ריכוז גבוה של התרופה באיבר המטרה, שכיחות נמוכה של תופעות לוואי סיסטמיות משמעותיות, סיכוי נמוך להתפתחות עמידות לאנטיביוטיקה סיסטמית והיענות גבוהה לטיפול. ההתוויות לטיפול אנטיביוטי מקומי כוללות:
- זיהומי עור שטחיים דוגמת אימפטיגו, פרוניכיה, פוליקוליטיס
- טיפול מקומי לרירית האף או פי הטבעת במקרים של נשאות של SA
- טיפול משולב עם טיפול סיסטמי בזיהומי עור מפושטים דוגמת אימפטיגו
מרבית זיהומי העור השטחיים נגרמים, כאמור, על ידי חיידקים גרם חיוביים, בעיקר SA ו-GAS
על כן, הטיפול האנטיביוטי המקומי מכוון כנגד חיידקים אלו, וכולל בעיקר Mupirocin, Fusidic acid.
אם קיים חשד לזיהום על ידי חיידקים גרם שליליים או זיהום מעורב: מומלץ, תכשיר הפעיל נגד חיידקים אלו כגון Gentamycin[10].
טיפול במשחות מורכבות (אנטיביוטיקה+אנטי-פטרייתית+סטרואידית), או בשילובים חלקיים שלהם אינו מומלץ באופן שגרתי (להוציא במקרים כמו דרמטיטיס אטופית עם זיהום משני - שאז מומלץ לטפל בתכשיר המכיל אנטיביוטיקה+סטרואיד מקומי קל).
יש למרוח את התרופה פעמיים ביום על האזור הנגוע. שימוש בחבישות מסייע להקטנת ההדבקה העצמית והדבקת הסביבה[6]. בנגעים עם גלד יבש מומלץ, תכשיר על בסיס משחה (ointment) ובנגעים מפרישים - תכשיר על בסיס קרם (cream). במקרים של נגע עמוק מכוסה גלד כמו באקטימה חבישות רטובות מסייעות לריכוך הגלד[2].
טיפולים סיסטמיים בזיהומי עור חיידקיים (ראו טבלה מספר 2)
ההחלטה על טיפול סיסטמי תלויה בגיל החולה, במצבו הכללי, במהירות התפשטות הזיהום ובפרמטרים מעבדתיים (מדדי דלקת, לויקוציטוזיס). במחלה כללית מפושטת המלווה בחום וסימנים סיסטמיים, בתינוקות ובמקרים של זיהום מפושט בפנים מומלץ, טיפול תוך ורידי. בדרך כלל, ניתן טיפול אמפירי המכוון כנגד SA/GAS. ניתן לשנותו על פי תוצאות התרבית. התכשירים העיקריים בשימוש הם תרופות ממשפחת הבטא-לקטם. בילדים האלרגיים לתרופות אילו ניתן להשתמש במקרולידים, קלינדמיצין, או טרימתופרים - סולפאמתוקסזול (פעיל נגד SA אך לא נגד GAS). בחשד ל-MRSA ניתן לטפל בקלינדמיצין, דוקסילין, או רספרים פומית, או בוונקומיצין תוך ורידית[1][17][24][20][21].
מ"ג/ק"ג/יממה - מיליגרם לקילוגרם ליממה
(*) טוב לטיפול בילדים עם אלרגיה שאינה אנפילקסיס לפניצילינים.
(**) טוב לטיפול בילדים עם אלרגיה מכל סוג לתכשירי בטא לקטם.
(†) ניתן מגיל 8 ומעלה (במקרים של ילדים קטנים יותר ניתן לתת עם טופס 29ג')
חברי הוועדה
חברי הוועדה לעדכון הקווים המנחים הנוכחיים (לפי סדר א"ב)
- ד"ר איילת אולך - מומחית לרפואת עור, רופאת עור לילדים
- פרופ' אביב ברזילי - מומחה למחלות עור ומין ופתולוגיה, מרכז הרפואי שיבא, יו"ר האיגוד הישראלי למחלות עור ומין
- פרופ' צחי גרוסמן - מומחה ברפואת ילדים. יו"ר האיגוד הישראלי לרפואת ילדים
- ד"ר יצחק קונפינו - מומחה ברפואת עור ורפואת ילדים. ראש החוג לדרמטולוגיה פדיאטרית
- פרופ' עודד שוירמן - מומחה ברפואת ילדים ובמחלות זיהומיות של ילדים
- ד"ר מיכל שטיין - מומחית ברפואת ילדים ומחלות זיהומיות בילדים. יו"ר החוג למחלות זיהומיות בילדים
שמות עורכי המהדורה הקודמת (לפי סדר א"ב)
- פרופסור שי אשכנזי - מרכז שניידר לרפואת ילדים, פתח תקווה, החוג למחלות זיהומיות בילדים
- ד"ר דן בן אמיתי - מרכז שניידר לרפואת ילדים, פתח תקווה, החוג לדרמטולוגיה פדיאטרית
- ד"ר אביקם הראל - ביה"ח "דנה" לילדים, תל אביב, החוג לדרמטולוגיה פדיאטרית
- ד"ר אלכס זבולונוב - מרכז שניידר לרפואת ילדים, פתח תקווה, החוג לדרמטולוגיה פדיאטרית
- ד"ר דן מירון - מרכז רפואי העמק, עפולה, החוג למחלות זיהומיות בילדים
- ד"ר אריה מצקר - מרכז רפואי סורסקי, תל אביב, החוג לדרמטולוגיה פדיאטרית
- ד"ר יצחק קונפינו - מרכז רפואי וולפסון, חולון, החוג לדרמטולוגיה פדיאטרית
- ד"ר אילת שני-אדיר - מרכז רפואי העמק, עפולה, החוג לדרמטולוגיה פדיאטרית
ביבליוגרפיה
- ↑ 1.0 1.1 Hedrick J. Acute bacterial skin infections in the pediatric medicine: current issues in presentation and treatment. Pediatric Drugs 2003; 5 Suppl, 1:35-46.
- ↑ 2.0 2.1 2.2 2.3 2.4 2.5 2.6 2.7 Mancini AJ. Bacterial skin infections in children: the common and the not so common. Pediatric Annals 2000; 29: 26-35.
- ↑ 3.0 3.1 DolstraY.etal.[METHICILLIN-RESISTANTVS.METHICILLIN-SUSCEPTIBLE STAPHYLOCOCCUS AUREUS )MRSA VS. MSSA( INFECTIONS IN CHILDREN IN SOUTHERN ISRAEL]. Harefuah. 2019 May;158)5(:288- 293. Hebrew.
- ↑ 4.0 4.1 Shi D. et al. Bullous impetigo in children infected with methicillin-resistant Staphylococcus aureus alone or in combination with methicillin-susceptible S. aureus: analysis of genetic characteristics, including assessment of exfoliative toxin gene carriage. J Clin Microbiol 2011; 49:1972
- ↑ 5.0 5.1 Amagai M, et al. Toxin in bullous impetigo and staphylococcal scalded-skin syndrome targets desmoglein Nat Med 2000; 6:1275.
- ↑ 6.0 6.1 6.2 6.3 6.4 6.5 6.6 Liu C, Bayer A, Cosgrove SE, Daum RS Clinical practice guidelines by the infectious diseases society of america for the treatment of methicillin-resistant Staphylococcus aureus infections in adults and children. Infectious Diseases Society of America. Clin Infect Dis. 2011;52)3(:e18.
- ↑ 7.0 7.1 Sander et al. Fucidic acid cream in the treatment of impetigo in general practice: double blind randomized controlled trial. BMJ 2002; 324: 203-206.
- ↑ 8.0 8.1 8.2 Koning S. Interventions for impetigo. Cochrane database Syst Rev. 2004; )2(: CD003261.
- ↑ 9.0 9.1 George A, Rubin G. A systematic review and meat-analysis of treatment for impetigo. Br J Gen Pract. 2003; 480-7.
- ↑ 10.0 10.1 Thornton Spann C. Topical antimicrobial agents in dermatology. Clin Dermatol. 2003; 21:70-7.
- ↑ Schachner LA, Torrelo A, Grada A, Micali G, Kwong PC, Scott GB, Benjamin L, Gonzalez ME, Andriessen A, Eberlein T, Eichenfield LF. Treatment of Impetigo in the Pediatric Population: Consensus and Future Directions. J Drugs Dermatol. 2020 Mar 1;19)3(:281-290. PMID: 32550690.
- ↑ Kowalski TJ, Berbari EF, Osmon DR. Epidemiology, treatment, and prevention of community-acquired methicillin-resistant Staphylococcus aureus infections. Mayo Clin Proc 2005; 80:1201.
- ↑ 13.0 13.1 Ladhani S. Recent developments in staphylococcal scalded skin syndrome. Clin Microbiol Infect 2001; 7: 301-307.
- ↑ Manders SM, et al. Toxin-mediated streptococcal and staphylococcal disease. J Am Acad Dermatol 1998; 39: 383-98.
- ↑ 15.0 15.1 15.2 Patel GK, Finlay AY. Staphylococcal scalded skin syndrome: diagnosis and management. Am J Clin Dermatol. 2003;4)3(:165-75. doi: 10.2165/00128071-200304030-00003. PMID: 12627992.
- ↑ Liy-Wong C et. al. Staphylococcal scalded skin syndrome: An epidemiological and clinical review of 84 cases. Pediatr Dermatol. 2021 Jan;38)1(:149-153. doi: 10.1111/pde.14470. Epub 2020 Dec 1.
- ↑ 17.0 17.1 17.2 17.3 17.4 17.5 Galli L et al. Common Community-acquired Bacterial Skin and Soft-tissue Infections in Children: an Intersociety Consensus on Impetigo, Abscess, and Cellulitis Treatment. Italian Pediatric Infectious Diseases Society; Italian Pediatric Dermatology Society.Clin Ther. 2019 Mar;41)3(:532-551.
- ↑ Segna KG, Koch LH, Williams JV. "Hot tub" Folliculitis from a nonchlorinated children's pool. Pediatr Dermatol. 2011.
- ↑ 19.0 19.1 Simor AE, Phillips E, McGeer A. Randomized controlled trial of chlorhexidine gluconate for washing, intranasal mupirocin, and rifampin and doxycycline versus no treatment for the eradication of methicillin- resistant Staphylococcus aureus colonization. Clin Infect Dis. 2007 Jan 15;44)2(:178-85.
- ↑ 20.0 20.1 20.2 Stevens DL. et al. Practice guidelines for the diagnosis and management of skin and soft tissue infections: 2014 update by the infectious disease's society of America. Clin Infect Dis 2014; 59:147.
- ↑ 21.0 21.1 21.2 Darmstadt GI. Antibiotics in the management of pediatric skin disease. Pediatr Dermatol 1998; 16)3(: 509-25.
- ↑ 22.0 22.1 Jung C et al. Group A Streptococcal Paronychia and Blistering Distal Dactylitis in Children: Diagnostic Accuracy of a Rapid Diagnostic Test and Efficacy of Antibiotic Treatment. J Pediatric Infect Dis Soc. 2020 Dec 31;9)6(:756-759.
- ↑ Miller JM A Guide to Utilization of the Microbiology Laboratory for Diagnosis of Infectious Diseases: 2018 Update by the Infectious Diseases Society of America and the American Society for Microbiology. Clin Infect Dis. 2018 Aug 31;67)6(:e1-e94.
- ↑ 24.0 24.1 24.2 Fisher RG, Chain RL, Hair PS, et al. Hypochlorite killing of community-associated methicillin-resistant Staphylococcus aureus. Pediatr Infect Dis J. 2008;27)10(:934-935


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק