הבדלים בין גרסאות בדף "החייאת לב-ריאה וטיפול קרדיווסקולרי דחוף - סעד חיים בסיסי ומתקדם למבוגרים - Cardiopulmonary resuscitation and acute cardiovascular treatment - basic and advanced life support for adults"
מ (added Category:רפואה דחופה using HotCat) |
|||
| (40 גרסאות ביניים של 2 משתמשים אינן מוצגות) | |||
| שורה 3: | שורה 3: | ||
|מספר הפרק=2 | |מספר הפרק=2 | ||
}} | }} | ||
| − | + | {{הרחבה|החייאה}} | |
| + | [[קובץ:CPR training-04.jpg|שמאל|250px]] | ||
| + | ==סיכום הסוגיות העיקריות והשינויים המרכזיים== | ||
| + | בשנת 2015 כ-350,000 מבוגרים בארצות הברית חוו [[דום לב]] לא טראומטי מחוץ לבית החולים (OHCA - Out-of-Hospital Cardiac Arrest) וטופלו בידי צוותי שירותי רפואה דחופה. על אף ההישגים האחרונים, בפחות מ-40 אחוזים מהמבוגרים בוצעה החייאת לב-ריאה על ידי עוברי אורח ופחות מ-12 אחוזים קיבלו טיפול באמצעות [[דפיברילטור]] חיצוני אוטומטי (AED - Automated External Defibrillator) לפני הגעת שירותי רפואה דחופה. לאחר שיפורים משמעותיים, לא חל שינוי בשיעור ההישרדות מאירועי OHCA מאז 2012. | ||
| − | + | זאת ועוד, כ-2.2 אחוזים מהמבוגרים שמאושפזים בבתי חולים בארצות הברית לוקים בדום לב בתוך בית חולים (IHCA - In-Hospital Cardiac Arrest). התוצאות של אירועי IHCA טובים באופן משמעותי מהתוצאות של אירועי OHCA, וממשיכים להשתפר. | |
| − | + | ההמלצות לביצוע סעד חיים בסיסי למבוגרים (BLS - Basic Life Support) וסעד חיים קרדיווסקולרי מתקדם (ACLS - Advanced Cardiovascular Life Support) משולבים בהנחיות לשנת 2020. שינויים חדשים עיקריים כוללים את השינויים הבאים: | |
| + | *אלגוריתמים משופרים ועזרים חזותיים מספקים הנחיות שקל לזכור עבור תרחישי החייאה מסוג BLS ו-ACLS | ||
| + | *החשיבות של התחלה מוקדמת של החייאת לב-ריאה על-ידי עוברי אורח הודגשה מחדש | ||
| + | *המלצות קודמות בנוגע למתן [[אפינפרין]] אושרו מחדש, עם דגש על מתן מוקדם של אפינפרין | ||
| + | *שימוש במשוב אור-קולי בזמן אמת מוצע כאמצעי לשמירה על איכות פעולת החייאת לב-ריאה | ||
| + | *מדידה מתמשכת של לחץ דם עורקי ופחמן דו-חמצני סוף נשיפתי (ETCO2) במהלך החייאת ACLS עשויה לשפר את איכות החייאת הלב-ריאה | ||
| + | *על סמך הראיות האחרונות, שימוש שיגרתי בדפיברילציה כפולה רציפה אינה מומלצת | ||
| + | *גישה תוך-ורידית היא דרך מתן התרופות המומלצת במהלך החייאת ACLS. גישה תוך-גרמית (IO) מקובלת אם גישה תוך-ורידית אינה זמינה | ||
| + | *בטיפול בחולה לאחר חזרה של דופק עצמוני (ROSC - Return Of Spontaneous Circulation) נדרשת תשומת לב רבה לרמת החמצון, בקרת לחץ דם, הערכה לגבי הצורך בצנתור, ניהול טמפרטורת היעד, ונוירופרוגנוסטיקה מולטי-מודאלית | ||
| + | *מכיוון שההחלמה מדום לב נמשכת זמן רב לאחר האשפוז הראשוני, על החולים לעבור בדיקות פורמליות ולקבל תמיכה לצרכים גופניים, קוגניטיביים ופסיכוסוציאליים | ||
| + | *לאחר החייאה, ביצוע תחקיר עבור עוברי אורח, צוותי שירותי רפואה דחופה, ואנשי צוות רפואי בבתי חולים, אשר ביצעו את ההחייאה, עשוי להועיל בתמיכה בבריאות וברווחה הנפשית של אנשים אלו | ||
| + | *ניהול דום לב ב[[היריון]] מתמקד בהחייאה אימהית, עם הכנה ל[[ניתוח קיסרי]] לפני המוות במידת הצורך, כדי להציל את היילוד ולשפר את הסיכויים לביצוע החייאה מוצלחת באם | ||
| − | + | ==אלגוריתמים ועזרים אור-קוליים== | |
| + | קבוצת הכתיבה סקרה את כל האלגוריתמים והכניסה שיפורים ממוקדים לעזרי ההדרכה החזותיים, כדי להבטיח את השימוש היעיל בהם ככלים טיפוליים המשקפים את המדע העדכני ביותר. | ||
| − | * | + | השינויים העיקריים שהוכנסו לאלגוריתמים ולעזרי ביצוע האחרים כוללים את השינויים הבאים: |
| + | *חוליה שישית, 'התאוששות', נוספה לשרשראות ההישרדות של אירועי IHCA ושל אירועי OHCA (איור 3) | ||
| + | *האלגוריתם האוניברסלי לדום לב במבוגרים שונה כדי להדגיש את התפקיד של מתן מוקדם של אפינפרין עבור חולים עם קצב לב שאינו מתאים למתן שוק חשמלי (איור 4) | ||
| + | *שני אלגוריתמים חדשים למקרי חירום הקשורים ל[[אופיואידים]] נוספו עבור עוברי אורח שמבצעים החייאה ועבור בעלי הכשרה לביצוע החייאה (איורים 5 ו-6) | ||
| + | *האלגוריתם לטיפול לאחר דום לב עודכן כדי להדגיש את הצורך למנוע היפוקסמיה ו[[לחץ דם נמוך]] (איור 7) | ||
| + | *נוסף תרשים חדש שתפקידו לספק הדרכה ומידע בנושא נוירופרוגנוסטיקה (איור 8) | ||
| + | *אלגוריתם חדש לדום לב במהלך ההיריון נוסף כדי לתת מענה למקרים מיוחדים אלו (איור 9) | ||
| − | + | <big>על אף ההישגים האחרונים, בפחות מ-40 אחוזים מהמבוגרים בוצעה החייאת לב-ריאה על ידי עוברי אורח, פחות מ-12 אחוזים קיבלו טיפול באמצעות דפיברילטור חיצוני אוטומטי (AED) לפני הגעת שירותי רפואה דחופה.</big> | |
| − | + | ==איור 3 - שרשראות ההישרדות של ה-AHA עבור אירועי IHCA ואירועי OHCA במבוגרים== | |
| − | + | [[קובץ:AHA11.png|ממוזער|מרכז|600px]] | |
| − | + | [[קובץ:AHA12.png|ממוזער|מרכז|600px]] | |
| − | + | ==איור 4 - אלגוריתם הטיפול בדום לב במבוגרים== | |
| − | == | + | [[קובץ:AHA13.png|מרכז|600PX]] |
| − | * [[החייאת לב-ריאה וטיפול | + | |
| + | ===איכות החייאת לב-ריאה=== | ||
| + | *לחץ לחיצות חזקות (לפחות 2 אינץ' (5 סנטימטר)) ומהירות (120-100 לדקה), ואפשר חזרה מוחלטת של בית החזה | ||
| + | *צמצם למינימום את ההפסקות בעיסויי חזה | ||
| + | *הימנע מאוורור יתר | ||
| + | *החלף את המעסה כל 2 דקות, או מוקדם יותר אם התעייף | ||
| + | *אם אין מנתב אוויר מתקדם, יחס עיסוי- הנשמה 30:2 | ||
| + | *קפנוגרפיה כמותית בצורת גל | ||
| + | *אם PETCO<sub>2</sub> נמוך או יורד, בצע הערכה מחודשת של איכות ה-CPR | ||
| + | |||
| + | ===עוצמת שוק חשמלי לדפיברילציה=== | ||
| + | *'''בי-פאזי:''' המלצת היצרן (לדוגמה, שוק חשמלי התחלתי בעוצמה של 120–200 ג'אול); אם לא ידוע, השתמש בעוצמה הגבוהה ביותר שזמינה. השוק החשמלי השני והשוקים החשמליים הבאים צריכים להיות שווי ערך לשוק החשמלי הראשון, ואפשר לשקול מתן שוקים חשמליים בעוצמות גדולות יותר | ||
| + | *'''מונופאזי:''' 360 ג'אול | ||
| + | |||
| + | ===טיפול תרופתי=== | ||
| + | *מנת אפינפרין במתן תוך-ורידי/תוך-גרמי: 1 מיליגרם כל 3–5 דקות | ||
| + | *מנת [[אמיודארון]] במתן תוך-ורידי/תוך-גרמי: מנה ראשונה: 300 מיליגרם בולוס. מנה שנייה: 150 מיליגרם | ||
| + | :או: | ||
| + | :מנת [[לידוקאין]] במתן תוך-ורידי/תוך-גרמי: מנה ראשונה: 1-1.5 מיליגרם/קילוגרם. מנה שנייה: 0.5-0.75 מיליגרם/קילוגרם. | ||
| + | |||
| + | ===מנתב אוויר מתקדם=== | ||
| + | *צנרור תוך-קני או מנתב אוויר מתקדם מעל לפתח הקנה | ||
| + | *קפנוגרפיה בצורת גל או קפנומטריה לאישור ולניטור מיקום הצנרור התוך- קני | ||
| + | *לאחר הימצאות מנתב האוויר המתקדם במקומו, הנשם הנשמה אחת כל שש שניות (עשר הנשמות לדקה) בשילוב עיסויי חזה רציפים | ||
| + | |||
| + | ===חזרה של דופק עצמוני (ROSC)=== | ||
| + | *דופק ו[[לחץ דם]] | ||
| + | *עלייה פתאומית ממושכת ב-PETCO2 (בדרך-כלל>40 מילימטר כספית) | ||
| + | *גלי לחץ עורקי עצמוני בניטור תוך-עורקי | ||
| + | |||
| + | ===גורמים הפיכים=== | ||
| + | *תת-נפח דם (היפוולמיה) | ||
| + | *חוסר חמצן (היפוקסיה) | ||
| + | *יון מימן (חמצת - אצידוזיס) | ||
| + | *יתר/מיעוט [[אשלגן]] בדם ([[היפוקלמיה|היפו]]/[[היפרקלמיה]]) | ||
| + | *תת חום (היפותרמיה) | ||
| + | *[[חזה אוויר בלחץ]] | ||
| + | *[[טמפונדה לבבית]] | ||
| + | *טוקסינים | ||
| + | *[[פקקת]], ריאתית | ||
| + | *פקקת, כלילית | ||
| + | |||
| + | ==איור 5 - אלגוריתם הטיפול במקרי חירום הקשורים לאופיואידים עבור עוברי אורח== | ||
| + | |||
| + | [[קובץ:AHA14.png|מרכז|600px]] | ||
| + | |||
| + | (*) עבור חולים מבוגרים ומתבגרים, המטפלים צריכים לבצע עיסויי חזה והנשמות מפה לפה במקרי חירום הקשורים לאופיואידים אם הם מאומנים בביצוע פעולות אלה, ולבצע החייאת לב-ריאה באמצעות עיסויי חזה בלבד אם הם אינם מאומנים לבצע הנשמה מפה לפה. בתינוקות וילדים החייאת לב-ריאה צריכה לכלול עיסויי חזה עם הנשמה מפה לפה. | ||
| + | |||
| + | ==איור 6 - אלגוריתם הטיפול במקרי חירום הקשורים לאופיואידים עבור אנשי צוות רפואי== | ||
| + | |||
| + | [[קובץ:AHA15.png|מרכז|600px]] | ||
| + | |||
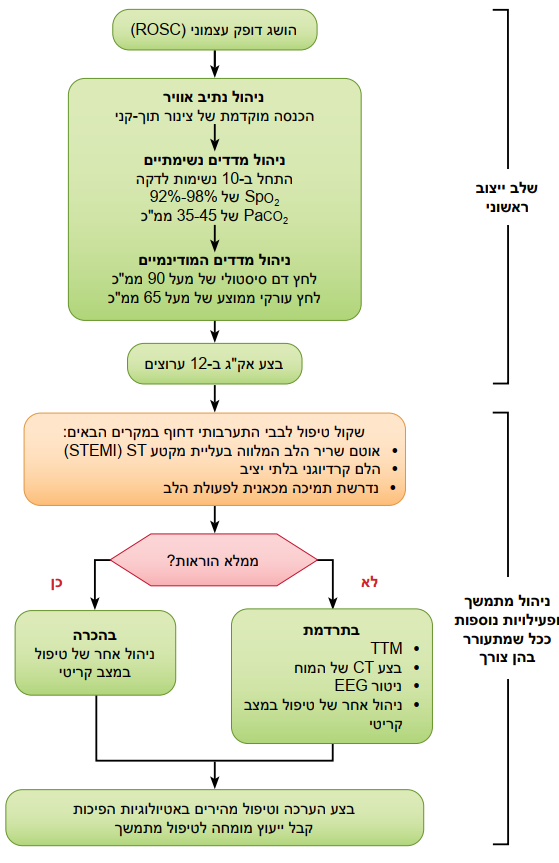
| + | ==איור 7 - אלגוריתם לטיפול לאחר דום לב במבוגרים== | ||
| + | |||
| + | [[קובץ:AHA16.png|מרכז|600px]] | ||
| + | |||
| + | ===שלב ייצוב ראשוני=== | ||
| + | החייאה נמשכת בשלב שלאחר ה-ROSC, ורבות מהפעילויות הללו יכולות להתרחש במקביל. עם זאת, אם יש צורך בתעדוף, בצע את הצעדים הבאים: | ||
| + | *ניהול נתיב אוויר: קפנוגרפיה בצורת גל או קפנומטריה לאישור ולניטור מיקום הצינור התוך-קני | ||
| + | *ניהול מדדים נשימתיים: בצע טיטור של F102 עבור 92–98 אחוזים Sp02; התחל ב-10 נשימות לדקה; בצע טיטור ל-Paco2 של 35–45 מילימטר כספית | ||
| + | *ניהול מדדים המודינמיים: תן קריסטלואיד ו/או וואזופרסור או אינוטרופ עבור יעד לחץ דם סיסטולי של מעל 90 מילימטר כספית או לחץ עורקי ממוצע של מעל 65 מילימטר כספית | ||
| + | |||
| + | ===ניהול מתמשך ופעילויות נוספות ככל שמתעורר בהן צורך=== | ||
| + | הערכות אלו צריכות להתבצע במקביל, כך שההחלטות על שמירה על טמפרטורת יעד מבוקרת (TTM) יקבלו עדיפות גבוהה כהתערבויות לבביות. | ||
| + | *התערבות לבבית ככל שהיא נדרשת: הערכה מוקדמת באמצעות אלקטרוקרדיוגרם ב-12 ערוצים (אק"ג - Electrocardiography); שקול המודינמיקה להחלטה על התערבות לבבית | ||
| + | *TTM: אם המטופל אינו מבצע הוראות, החל TTM בהקדם האפשרי; התחל ב-32-36° למשך 24 שעות באמצעות מכשיר קירור עם לולאת משוב | ||
| + | *ניהול אחר של טיפול במצב קריטי | ||
| + | **ניטור מתמשך של טמפרטורת ליבה (בוושט, רקטלית, בשלפוחית השתן) | ||
| + | **שמור על נורמוקסיה, נורמוקפניה, אאוגליקמיה | ||
| + | **בצע ניטור מתמשך או לסירוגין של אלקטרואנצפלוגרם (EEG) | ||
| + | **בצע הנשמה להגנה על הריאות | ||
| + | |||
| + | ===גורמים הפיכים=== | ||
| + | *תת-נפח דם (היפוולמיה) | ||
| + | *חוסר חמצן (היפוקסיה) | ||
| + | *יון מימן (חמצת - אצידוזיס) | ||
| + | *היפוקלמיה/היפרקלמיה | ||
| + | *חזה אוויר בלחץ | ||
| + | *טמפונדה לבבית | ||
| + | *טוקסינים | ||
| + | *פקקת, ריאתית | ||
| + | *תת-חום (היפותרמיה) | ||
| + | *פקקת, לבבית | ||
| + | |||
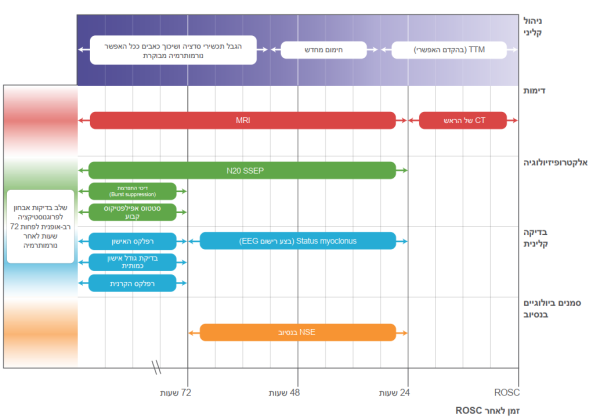
| + | ==איור 8 - הגישה המומלצת לנוירופרוגנוסטיקה מולטי-מודאלית בחולים מבוגרים לאחר דום לב== | ||
| + | |||
| + | [[קובץ:AHA17.png|מרכז|600px]] | ||
| + | |||
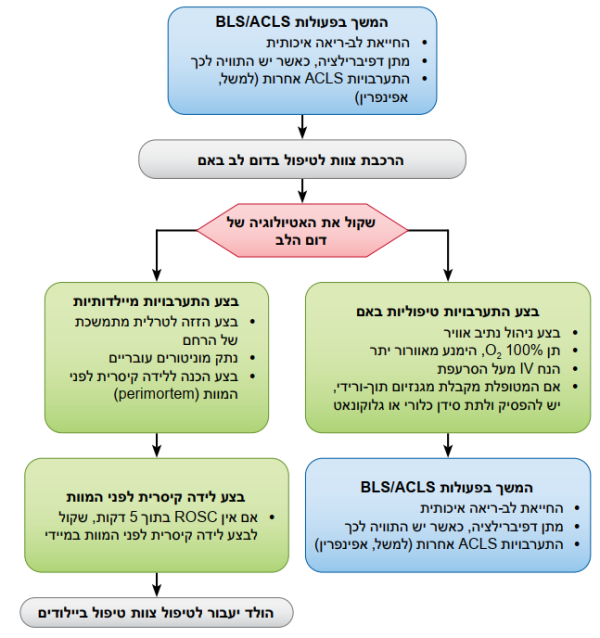
| + | ==איור 9 - אלגוריתם ACLS לטיפול בדום לב בזמן היריון בתוך בית חולים== | ||
| + | |||
| + | [[קובץ:AHA18.png|מרכז|600px]] | ||
| + | |||
| + | ===דום לב באם=== | ||
| + | *הרכבת צוות צריך להיעשות בשיתוף פעולה עם שירותי מיילדות, יילודים, רפואה דחופה, הרדמה, טיפול נמרץ ודום לב | ||
| + | *סדר עדיפויות לנשים בהיריון בדום לב צריך לכלול מתן החייאת לב-ריאה איכותית ושחרור הלחץ על אבי העורקים עם דחיקה צדדית של הרחם | ||
| + | *מטרתה של לידה קיסרית לפני המוות היא לשפר את התוצאות עבור האם והעובר | ||
| + | *באופן מיטבי, יש לבצע לידה קיסרית לפני המוות תוך 5 דקות, תלוי במשאבי הצוות המטפל ובמיומנויות | ||
| + | |||
| + | ===מנתב אוויר מתקדם=== | ||
| + | *בהיריון, נתיב אוויר מורכב הוא דבר נפוץ. השתמש במטפל המנוסה ביותר | ||
| + | *בצע צנרור תוך-קני או מנתב אוויר מתקדם מעל לפתח הקנה | ||
| + | *בצע קפנוגרפיה בצורת גל או קפנומטריה לאישור ולניטור מיקום הצינור התוך-קני | ||
| + | *לאחר הימצאות מנתב האוויר המתקדם במקומו, הנשם הנשמה אחת כל שש שניות (עשר הנשמות לדקה) בשילוב עיסויי חזה רציפים | ||
| + | |||
| + | ===אטיולוגיה פוטנציאלית של דום לב באם=== | ||
| + | *סיבוכי אלחוש/הרדמה | ||
| + | *דימום | ||
| + | *לב וכלי דם | ||
| + | *[[תרופות]] | ||
| + | *[[תסחיף-פקיק מוריד|תסחיף]] | ||
| + | *[[חום]] | ||
| + | *סיבות כלליות לדום לב שאינן מיילדותיות | ||
| + | *[[יתר לחץ דם]] | ||
| + | |||
| + | ==המלצות עיקריות חדשות ומעודכנות== | ||
| + | ===התחלה מוקדמת של החייאת לב-ריאה על-ידי עוברי אורח=== | ||
| + | *2020 (מעודכן): אנו ממליצים שעוברי אורח ייזמו פעולות החייאה באירועי דום לב משוער משום שהסיכון לפגיעה בחולה הוא נמוך אם החולה אינו בדום לב | ||
| + | *2010 (ישן): עוברי אורח שמבצעים החייאה אינם צריכים לבדוק דופק. עליהם להניח שאם אדם מבוגר מתמוטט לפתע או אם נפגע אינו מגיב ואינו נושם באופן רגיל - הוא לקה בדום לב. בדיקת דופק על ידי אנשי צוות רפואי אינה צריכה להימשך מעבר ל-10 שניות. אם מבצע ההחייאה אינו מוצא דופק ברור בפרק זמן זה, עליו להתחיל בעיסויי חזה | ||
| + | *סיבה: ראיות חדשות מראות שהסיכון לפגיעה בנפגע אשר מבוצעים בו עיסויי חזה כאשר הוא אינו נמצא בדום לב הם נמוכים. עוברי אורח אינם מסוגלים לקבוע באופן מדויק אם לנפגע יש דופק, והסיכון הכרוך במניעת החייאה מנפגע ללא דופק עולה על הפגיעה האפשרית מעיסויי חזה שלא לצורך | ||
| + | |||
| + | ===מתן מוקדם של אפינפרין=== | ||
| + | *2020 (נותר ללא שינוי/אושר מחדש): באשר לתזמון, כאשר מדובר בדום לב עם קצב שאינו מתאים למתן שוק חשמלי (nonshockable rhythm), סביר לתת אפינפרין מוקדם ככל שמתאפשר | ||
| + | *2020 (נותר ללא שינוי/אושר מחדש): באשר לתזמון, במקרי דום לב עם קצב המאפשר לתת שוק חשמלי (shockable rhythm), סביר יהיה לתת אפינפרין לאחר כישלון ניסיונות דפיברילבציה ראשוניים | ||
| + | *סיבה: ההצעה למתן מוקדם של אפינפרין קיבלה חיזוק והפכה להמלצה על סמך בחינה שיטתית ומטה-אנליזה, אשר כללו תוצאות של שני מחקרים קליניים אקראיים בנושא אפינפרין, שאליהם גויסו מעל 8500 חולים שחוו OHCA. מחקרים אלו מראים שמתן אפינפרין הגדילה את שיעור החזרה של דופק עצמוני (ROSC) ואת שיעור ההישרדות. לאחר שלושה חודשים, נקודת הזמן שנחשבת למשמעותית ביותר מבחינת החלמה נוירולוגית, ניצפתה עליה לא משמעותית במספר החולים ששרדו בקבוצת האפינפרין, הן עם תוצאות נוירולוגיות טובות והן עם תוצאות נוירולוגיות לא טובות | ||
| + | מתוך 16 המחקרים התצפיתיים בנושא תזמון שנכללו בבחינה השיטתית שבוצעה, כולם מצאו קשר בין מתן מוקדם יותר של אפינפרין וחזרה של דופק עצמוני בחולים עם קצב לב שאינו מתאים למתן שוק חשמלי, אולם לא נצפו שיפורים בהישרדות באופן אוניברסלי. עבור חולים עם קצב לב המתאים למתן שוק חשמלי, הספרות תומכת במתן עדיפות לדפיברילציה ופעולות החייאה תחילה, ומתן אפינפרין אם הניסיונות הראשונים לביצוע החייאה ודפיברילציה אינם מוצלחים. | ||
| + | |||
| + | סביר להניח שכל תרופה שמגדילה את שיעור החזרה של דופק עצמוני והישרדות, אך ניתנת לאחר כמה דקות של חוסר פעילות לבבית, תגדיל הן את התוצאות הנוירולוגיות הטובות והן את הלא טובות. לכן, נראה שהגישה המועילה ביותר היא להמשיך ולהשתמש בתרופה שמגדילה באופן מוכח את ההישרדות תוך מיקוד מאמצים רחבים יותר בקיצור הזמן עד מתן התרופה בכל החולים. פעולה זו תביא לכך שלשורדים רבים יותר תהיה תוצאה נוירולוגית טובה. | ||
| + | |||
| + | ===משוב אור-קולי בזמן אמת=== | ||
| + | *2020 (נותר ללא שינוי/אושר מחדש): ייתכן שבמהלך החייאת לב-ריאה סביר יהיה להשתמש במכשירי משוב אור-קוליים כדי למטב, בזמן אמת, את ביצוע החייאת הלב-ריאה | ||
| + | *סיבה: מחקר קליני אקראי ברמה גבוהה (RCT) שבוצע, דיווח על עליה של 25 אחוזים בשיעור ההישרדות עד השחרור מבית החולים לאחר אירוע דום לב שהתרחש בתוך בית חולים עם משוב אור-קולי בנוגע לעומק העיסוי וההרפייה | ||
| + | |||
| + | ===ניטור פיזיולוגי של איכות ההחייאה=== | ||
| + | *2020 (מעודכן): ייתכן שסביר יהיה להשתמש בפרמטרים פיזיולוגיים כמו לחץ דם עורקי או פחמן דו-חמצני סוף נשיפתי (ETCO2) כשאפשר, לניטור ומיטוב איכות ההחייאה. | ||
| + | *2015 (ישן): על אף שלא בוצע מחקר קליני שבוחן האם טיטרציה של מאמצי ההחייאה באמצעות מדדים פיזיולוגיים במהלך החייאה משפר את התוצאה, ייתכן שסביר להשתמש בפרמטרים פיזיולוגיים (קפנוגרפיה בצורת גל, לחץ דיאסטולי בהרפיית עורקים, ניטור לחץ עורקי, וריווי חמצן בדם ורידי מרכזי) כשאפשר, כדי לנטר ולמטב את איכות ההחייאה, להנחות את הטיפול בווזופרסורים, ולזהות חזרה של דופק עצמוני | ||
| + | *סיבה: אף על פי שהשימוש בניטור פיזיולוגי כמו לחץ דם עורקי ופחמן דו-חמצני סוף נשימתי כדי לנטר את איכות ההחייאה אינו קונספט חדש, נתונים חדשים תומכים בהכללתו בהנחיות | ||
| + | נתוני מרשם ההחייאה של ה-Get With ,AHA the Guidelines מראים סבירות גבוהה יותר לחזרה של דופק עצמוני כאשר איכות ההחייאה מנוטרת באמצעות פחמן דו-חמצני סוף נשיפתי או באמצעות לחץ דם דיאסטולי. | ||
| + | |||
| + | ניטור זה תלוי בהימצאותם של צינור תוך-קני או צנתר עורקי בהתאמה. קביעת יעד עיסויי החזה לערך פחמן דו-חמצני סוף נשיפתי של לפחות 10 מילימטר כספית, ובאופן אידיאלי 20 מילימטר כספית או יותר, עשוי להיות שימושי כסמן של איכות ההחייאה. לא זוהה יעד אידיאלי. | ||
| + | |||
| + | ===דפיברילציה כפולה רציפה אינה נתמכת=== | ||
| + | *2020 (חדש): טרם הוכחה היעילות של דפיברילציה כפולה רציפה עבור קצב לב שאינו מגיב לטיפול, המתאים למתן שוק חשמלי | ||
| + | *סיבה: דפיברילציה כפולה רציפה היא שיטה של מתן שני שוקים חשמליים כמעט רציפים באמצעות 2 דפיברילטורים. על אף שדוחות מקרה מסוימים הראו תוצאות טובות, בחינה שיטתית של ILCOR ב-2020 לא מצאה ראיות התומכות בדפיברילציה כפולה רציפה, והמליצה נגד שימוש שיגרתי בשיטה זו. מחקרים קיימים כפופים לצורות מרובות של הטיה, ומחקרים תצפיתיים אינם מראים שיפורים בתוצאות | ||
| + | |||
| + | מחקר RCT שבוצע כפיילוט מעיד ששינוי כיוון זרם הדפיברילציה על-ידי מיקום מחדש של המדבקות עשוי להיות יעיל באותה המידה כמו דפיברילציה כפולה רציפה, ובכך יימנע הסיכון לפגיעה הנגרמת מאנרגיה מוגברת ונזק לדפיברילטורים. על סמך הראיות הקיימות, יעילותה של דפיברילציה כפולה רציפה אינה ידועה. | ||
| + | |||
| + | ===גישה תוך-ורידית (IV) עדיפה על פני גישה תוך גרמית (IO)=== | ||
| + | *2020 (חדש): סביר שצוות רפואי ינסה להשיג גישה תוך-ורידית למתן תרופה בדום לב | ||
| + | *2020 (מעודכן): אפשר לשקול גישה תוך-גרמית אם הניסיונות לגישה תוך-ורידית כשלו או אינן ברות ביצוע | ||
| + | *2010 (ישן): סביר שצוות רפואי ישיג גישה תוך-גרמית (IO) אם אין גישה תוך-ורידית זמינה | ||
| + | *סיבה: בחינה שיטתית שבוצעה על-ידי ILCOR ב-2020 שהשוותה מתן תרופה בגישה תוך-ורידית למתן תרופה בגישה תוך-גרמית (בייחוד כאשר המיקום הוא בחלקה הקדמי של הטיביה (pretibial placement) במהלך אירועי דום לב, ומצאה שמתן בגישה תוך-ורידית נקשרת לתוצאות קליניות טובות יותר ב-5 מחקרים רטרוספקטיביים. ניתוח תת-קבוצה של מחקרי RCT, שהתמקד בשאלות קליניות אחרות מצא תוצאות דומות כאשר גישה תוך-ורידית או גישה תוך-גרמית שימשו למתן תרופות. אף על פי שגישה תוך-ורידית עדיפה, במצבים שבהם יש קושי ביצירת גישה תוך-ורידית, גישה תוך-גרמית היא אפשרות סבירה | ||
| + | ===טיפול וניורופרוגנוסטיקה לאחר דום לב=== | ||
| + | ההנחיות ל-2020 כוללות נתונים קליניים חדשים משמעותיים לגבי הטיפול האופטימלי בימים שלאחר אירוע דום לב. המלצות מעדכון הנחיות ה-AHA עבור החייאת לב-ריאה (CPR) וטיפול קרדיולוגי דחוף לשנת 2015 (2015 AHA Guidelines Update for CPR and ECC) בנוגע לטיפול בלחץ דם נמוך, טיטרציה של חמצן כדי למנוע היפוקסיה והיפראוקסיה, איתור וטיפול ב[[פרכוסים]] וניהול טמפרטורת יעד מבוקרת אושרו מחדש עם ראיות תומכות חדשות. | ||
| + | |||
| + | במקרים מסוימים ה-LEO שודרג כדי לשקף את זמינות הנתונים חדשים ממחקרי RCT וממחקרים תצפיתיים באיכות גבוהה, והאלגוריתם לטיפול לאחר דום לב עודכן כדי להדגיש את מרכיבי הטיפול החשובים הללו. להבטחת האמינות, אין לבצע את הניורופרוגנוסטיקה עד חלוף 72 שעות לפחות לאחר החזרה לנורמותרמיה, ויש לבסס את ההחלטות הפרוגנוסטיות שמתקבלות על מספר שיטות להערכת מצב החולה. | ||
| + | |||
| + | ההנחיות ל-2020 בוחנות 19 סוגי מודליות שונות וממצאים ספציפיים, ומציגות את הראיות עבור כל אחד מהם. תרשים חדש מציג את הגישה הרב-מודלית לניורופרוגנוסטיקה. | ||
| + | |||
| + | ===טיפול ותמיכה במהלך ההתאוששות=== | ||
| + | *2020 (חדש): אנו ממליצים שחולים השורדים דום לב יעברו הערכה וטיפול רב-מודלי עבור פגיעות פיזיות ונוירולוגיות, פגיעות קרדיופולמונריות ופגיעות קוגניטיביות לפני השחרור מבית החולים | ||
| + | *2020 (חדש): אנו ממליצים שחולים ששרדו אירועי דום לב והמטפלים שלהם יקבלו תוכנית שחרור רב תחומית ומקיפה, אשר תכלול המלצות לטיפול רפואי ושיקומי וציפיות לחזרה לפעילות/עבודה | ||
| + | *2020 (חדש): אנו ממליצים על ביצוע הערכה מובנית עבור [[חרדה]], [[דיכאון]], [[דחק פוסט טראומטי]] ו[[עייפות]] לחולים ששרדו דום לב ועבור אילו המטפלים בהם | ||
| + | *סיבה: תהליך ההתאוששות מדום לב נמשך זמן רב לאחר האשפוז הראשוני. נדרשת תמיכה במהלך ההחלמה כדי לוודא בריאות ורווחה גופנית, קוגניטיבית ונפשית וחזרה לתפקוד חברתי/אחר. יש להתחיל בתהליך זה במהלך האשפוז הראשוני ולהמשיך בו כל עוד הוא נדרש. נושאים אלה נדונים ביתר פירוט בהצהרה מדעית של AHA משנת 2020{{כ}}{{הערה|שם=הערה6|Sawyer KN, Camp-Rogers TR, Kotini-Shah P, et al; for the American Heart Association Emergency Cardiovascular CareCommittee; Council on Cardiovascular and Stroke Nursing; Council on Genomic and Precision Medicine; Council on Quality ofAmericanCare and Outcomes Research; and Stroke Council. Sudden cardiac arrest survivorship: a scientific statement from theHeart Association. Circulation. 2020;141:e654-e685. doi: 10.1161/CIR.00000000000007477}} | ||
| + | |||
| + | ===תחקיר למבצעי החייאה=== | ||
| + | *2020 (חדש): תחקירים והפניות לתמיכה רגשית לאחר אירוע דום לב עשויים להועיל לעוברי אורח, צוותים של שירותי רפואה דחופה וצוותים רפואיים מבתי חולים | ||
| + | *סיבה: המטפלים עשויים לחוות חרדה או דחק פוסט-טראומטי בנוגע לביצוע החייאת BLS או אי ביצועה. צוותים רפואיים מבתי חולים עשויים אף הם לחוות השפעות רגשיות או פסיכולוגיות כתוצאה מהטיפול בחולה עם דום לב. תחקור צוותים עשוי לאפשר בחינה של ביצועי הצוות (הדרכה, שיפור איכות) בנוסף להכרה בגורמי הלחץ הטבעיים הקשורים לטיפול בחולה על סף מוות. הצהרה מדעית של AHA המוקדשת לנושא זה צפויה להתפרסם בתחילת 2021 | ||
| + | |||
| + | ===דום לב בהיריון=== | ||
| + | *2020 (חדש): מכיוון שלחולות הרות יש נטייה גדולה יותר להיפוקסיה, יש לתת עדיפות לניהול החמצון ונתיב האוויר במהלך ביצוע החייאה כתוצאה מדום לב במהלך ההיריון | ||
| + | *2020 (חדש): לאור העובדה שניטור העובר עלול להפריע למאמצי החייאת האם, אין לבצע ניטור עוברי במהלך דום לב בהיריון | ||
| + | *2020 (חדש): אנו ממליצים על ניהול טמפרטורת יעד מבוקרת גם עבור נשים הרות אשר נשארות בתרדמת לאחר החייאה כתוצאה מדום לב | ||
| + | *2020 (חדש): במהלך ניהול טמפרטורת יעד מבוקרת של החולה ההרה, מומלץ לבצע ניטור רציף של העובר לאיתור ברדיקרדיה כסיבוך פוטנציאלי, ויש להיוועץ עם מומחים למיילדות וליילודים | ||
| + | *סיבה: המלצות לניהול דום לב בהיריון נבחנו בעדכון ההנחיות של 2015 ובהצהרה מדעית משנת 2015{{כ}}{{הערה|שם=הערה7|Jeejeebhoy FM, Zelop CM, Lipman S, et al; for the American Heart Association Emergency Cardiovascular Care Committee,.Jeejeebhoy FM, Zelop CM, Lipman S, et al; for the American Heart Association Emergency Cardiovascular Care Committee,Council on Cardiopulmonary, Critical Care, Perioperative and Resuscitation, Council on Cardiovascular Diseases in the Young, andCouncil on Clinical Cardiology. Cardiac arrest in pregnancy: a scientific statement from the American Heart Association. Circulation.2015;132)18(:1747-1773. doi: 10.1161/CIR.0000000000000300}}. נתיב אוויר, הנשמה וחמצון חשובים במיוחד במקרה של היריון בשל עלייה במטבוליזם האימהי, ירידה בקיבולת התפקוד הרזרבי בשל ההיריון והסיכון לפגיעה מוחית עוברית כתוצאה מהיפוקסמיה | ||
| + | בדיקת לב העובר אינה מועילה במהלך דום לב אימהי, ועשוי להסית את תשומת הלב ממרכיבי ההחייאה. בהיעדר נתונים המצביעים על מצב אחר, יש לבצע ניהול טמפרטורת יעד מבוקרת בנשים הרות אשר שרדו אירוע דום לב בדיוק כמו בחולים אחרים, בהתחשב במצב העובר שעשוי להישאר ברחם. | ||
| + | |||
| + | ==ביבליוגרפיה== | ||
| + | {{הערות שוליים|יישור=שמאל}} | ||
[[קטגוריה:קרדיולוגיה]] | [[קטגוריה:קרדיולוגיה]] | ||
[[קטגוריה:הנחיות קליניות]] | [[קטגוריה:הנחיות קליניות]] | ||
| + | [[קטגוריה:פנימית]] | ||
| + | [[קטגוריה:רפואה דחופה]] | ||
גרסה אחרונה מ־02:52, 25 באוקטובר 2024
החייאת לב-ריאה וטיפול קרדיווסקולרי דחוף
מאת American Heart Association
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – החייאה
סיכום הסוגיות העיקריות והשינויים המרכזיים
בשנת 2015 כ-350,000 מבוגרים בארצות הברית חוו דום לב לא טראומטי מחוץ לבית החולים (OHCA - Out-of-Hospital Cardiac Arrest) וטופלו בידי צוותי שירותי רפואה דחופה. על אף ההישגים האחרונים, בפחות מ-40 אחוזים מהמבוגרים בוצעה החייאת לב-ריאה על ידי עוברי אורח ופחות מ-12 אחוזים קיבלו טיפול באמצעות דפיברילטור חיצוני אוטומטי (AED - Automated External Defibrillator) לפני הגעת שירותי רפואה דחופה. לאחר שיפורים משמעותיים, לא חל שינוי בשיעור ההישרדות מאירועי OHCA מאז 2012.
זאת ועוד, כ-2.2 אחוזים מהמבוגרים שמאושפזים בבתי חולים בארצות הברית לוקים בדום לב בתוך בית חולים (IHCA - In-Hospital Cardiac Arrest). התוצאות של אירועי IHCA טובים באופן משמעותי מהתוצאות של אירועי OHCA, וממשיכים להשתפר.
ההמלצות לביצוע סעד חיים בסיסי למבוגרים (BLS - Basic Life Support) וסעד חיים קרדיווסקולרי מתקדם (ACLS - Advanced Cardiovascular Life Support) משולבים בהנחיות לשנת 2020. שינויים חדשים עיקריים כוללים את השינויים הבאים:
- אלגוריתמים משופרים ועזרים חזותיים מספקים הנחיות שקל לזכור עבור תרחישי החייאה מסוג BLS ו-ACLS
- החשיבות של התחלה מוקדמת של החייאת לב-ריאה על-ידי עוברי אורח הודגשה מחדש
- המלצות קודמות בנוגע למתן אפינפרין אושרו מחדש, עם דגש על מתן מוקדם של אפינפרין
- שימוש במשוב אור-קולי בזמן אמת מוצע כאמצעי לשמירה על איכות פעולת החייאת לב-ריאה
- מדידה מתמשכת של לחץ דם עורקי ופחמן דו-חמצני סוף נשיפתי (ETCO2) במהלך החייאת ACLS עשויה לשפר את איכות החייאת הלב-ריאה
- על סמך הראיות האחרונות, שימוש שיגרתי בדפיברילציה כפולה רציפה אינה מומלצת
- גישה תוך-ורידית היא דרך מתן התרופות המומלצת במהלך החייאת ACLS. גישה תוך-גרמית (IO) מקובלת אם גישה תוך-ורידית אינה זמינה
- בטיפול בחולה לאחר חזרה של דופק עצמוני (ROSC - Return Of Spontaneous Circulation) נדרשת תשומת לב רבה לרמת החמצון, בקרת לחץ דם, הערכה לגבי הצורך בצנתור, ניהול טמפרטורת היעד, ונוירופרוגנוסטיקה מולטי-מודאלית
- מכיוון שההחלמה מדום לב נמשכת זמן רב לאחר האשפוז הראשוני, על החולים לעבור בדיקות פורמליות ולקבל תמיכה לצרכים גופניים, קוגניטיביים ופסיכוסוציאליים
- לאחר החייאה, ביצוע תחקיר עבור עוברי אורח, צוותי שירותי רפואה דחופה, ואנשי צוות רפואי בבתי חולים, אשר ביצעו את ההחייאה, עשוי להועיל בתמיכה בבריאות וברווחה הנפשית של אנשים אלו
- ניהול דום לב בהיריון מתמקד בהחייאה אימהית, עם הכנה לניתוח קיסרי לפני המוות במידת הצורך, כדי להציל את היילוד ולשפר את הסיכויים לביצוע החייאה מוצלחת באם
אלגוריתמים ועזרים אור-קוליים
קבוצת הכתיבה סקרה את כל האלגוריתמים והכניסה שיפורים ממוקדים לעזרי ההדרכה החזותיים, כדי להבטיח את השימוש היעיל בהם ככלים טיפוליים המשקפים את המדע העדכני ביותר.
השינויים העיקריים שהוכנסו לאלגוריתמים ולעזרי ביצוע האחרים כוללים את השינויים הבאים:
- חוליה שישית, 'התאוששות', נוספה לשרשראות ההישרדות של אירועי IHCA ושל אירועי OHCA (איור 3)
- האלגוריתם האוניברסלי לדום לב במבוגרים שונה כדי להדגיש את התפקיד של מתן מוקדם של אפינפרין עבור חולים עם קצב לב שאינו מתאים למתן שוק חשמלי (איור 4)
- שני אלגוריתמים חדשים למקרי חירום הקשורים לאופיואידים נוספו עבור עוברי אורח שמבצעים החייאה ועבור בעלי הכשרה לביצוע החייאה (איורים 5 ו-6)
- האלגוריתם לטיפול לאחר דום לב עודכן כדי להדגיש את הצורך למנוע היפוקסמיה ולחץ דם נמוך (איור 7)
- נוסף תרשים חדש שתפקידו לספק הדרכה ומידע בנושא נוירופרוגנוסטיקה (איור 8)
- אלגוריתם חדש לדום לב במהלך ההיריון נוסף כדי לתת מענה למקרים מיוחדים אלו (איור 9)
על אף ההישגים האחרונים, בפחות מ-40 אחוזים מהמבוגרים בוצעה החייאת לב-ריאה על ידי עוברי אורח, פחות מ-12 אחוזים קיבלו טיפול באמצעות דפיברילטור חיצוני אוטומטי (AED) לפני הגעת שירותי רפואה דחופה.
איור 3 - שרשראות ההישרדות של ה-AHA עבור אירועי IHCA ואירועי OHCA במבוגרים
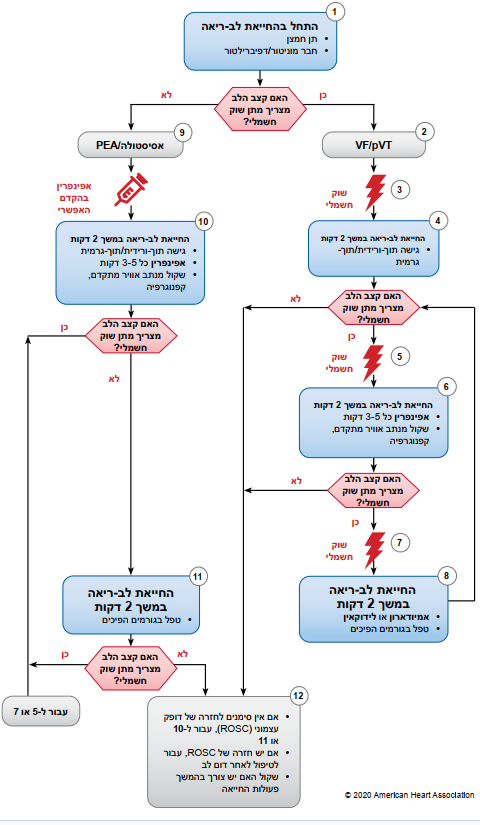
איור 4 - אלגוריתם הטיפול בדום לב במבוגרים
איכות החייאת לב-ריאה
- לחץ לחיצות חזקות (לפחות 2 אינץ' (5 סנטימטר)) ומהירות (120-100 לדקה), ואפשר חזרה מוחלטת של בית החזה
- צמצם למינימום את ההפסקות בעיסויי חזה
- הימנע מאוורור יתר
- החלף את המעסה כל 2 דקות, או מוקדם יותר אם התעייף
- אם אין מנתב אוויר מתקדם, יחס עיסוי- הנשמה 30:2
- קפנוגרפיה כמותית בצורת גל
- אם PETCO2 נמוך או יורד, בצע הערכה מחודשת של איכות ה-CPR
עוצמת שוק חשמלי לדפיברילציה
- בי-פאזי: המלצת היצרן (לדוגמה, שוק חשמלי התחלתי בעוצמה של 120–200 ג'אול); אם לא ידוע, השתמש בעוצמה הגבוהה ביותר שזמינה. השוק החשמלי השני והשוקים החשמליים הבאים צריכים להיות שווי ערך לשוק החשמלי הראשון, ואפשר לשקול מתן שוקים חשמליים בעוצמות גדולות יותר
- מונופאזי: 360 ג'אול
טיפול תרופתי
- מנת אפינפרין במתן תוך-ורידי/תוך-גרמי: 1 מיליגרם כל 3–5 דקות
- מנת אמיודארון במתן תוך-ורידי/תוך-גרמי: מנה ראשונה: 300 מיליגרם בולוס. מנה שנייה: 150 מיליגרם
- או:
- מנת לידוקאין במתן תוך-ורידי/תוך-גרמי: מנה ראשונה: 1-1.5 מיליגרם/קילוגרם. מנה שנייה: 0.5-0.75 מיליגרם/קילוגרם.
מנתב אוויר מתקדם
- צנרור תוך-קני או מנתב אוויר מתקדם מעל לפתח הקנה
- קפנוגרפיה בצורת גל או קפנומטריה לאישור ולניטור מיקום הצנרור התוך- קני
- לאחר הימצאות מנתב האוויר המתקדם במקומו, הנשם הנשמה אחת כל שש שניות (עשר הנשמות לדקה) בשילוב עיסויי חזה רציפים
חזרה של דופק עצמוני (ROSC)
- דופק ולחץ דם
- עלייה פתאומית ממושכת ב-PETCO2 (בדרך-כלל>40 מילימטר כספית)
- גלי לחץ עורקי עצמוני בניטור תוך-עורקי
גורמים הפיכים
- תת-נפח דם (היפוולמיה)
- חוסר חמצן (היפוקסיה)
- יון מימן (חמצת - אצידוזיס)
- יתר/מיעוט אשלגן בדם (היפו/היפרקלמיה)
- תת חום (היפותרמיה)
- חזה אוויר בלחץ
- טמפונדה לבבית
- טוקסינים
- פקקת, ריאתית
- פקקת, כלילית
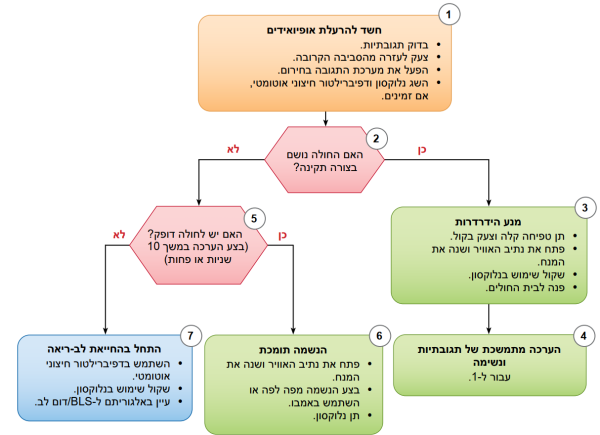
איור 5 - אלגוריתם הטיפול במקרי חירום הקשורים לאופיואידים עבור עוברי אורח
(*) עבור חולים מבוגרים ומתבגרים, המטפלים צריכים לבצע עיסויי חזה והנשמות מפה לפה במקרי חירום הקשורים לאופיואידים אם הם מאומנים בביצוע פעולות אלה, ולבצע החייאת לב-ריאה באמצעות עיסויי חזה בלבד אם הם אינם מאומנים לבצע הנשמה מפה לפה. בתינוקות וילדים החייאת לב-ריאה צריכה לכלול עיסויי חזה עם הנשמה מפה לפה.
איור 6 - אלגוריתם הטיפול במקרי חירום הקשורים לאופיואידים עבור אנשי צוות רפואי
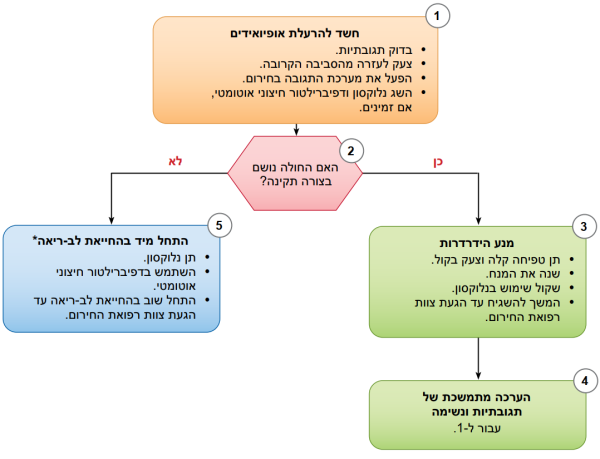
איור 7 - אלגוריתם לטיפול לאחר דום לב במבוגרים
שלב ייצוב ראשוני
החייאה נמשכת בשלב שלאחר ה-ROSC, ורבות מהפעילויות הללו יכולות להתרחש במקביל. עם זאת, אם יש צורך בתעדוף, בצע את הצעדים הבאים:
- ניהול נתיב אוויר: קפנוגרפיה בצורת גל או קפנומטריה לאישור ולניטור מיקום הצינור התוך-קני
- ניהול מדדים נשימתיים: בצע טיטור של F102 עבור 92–98 אחוזים Sp02; התחל ב-10 נשימות לדקה; בצע טיטור ל-Paco2 של 35–45 מילימטר כספית
- ניהול מדדים המודינמיים: תן קריסטלואיד ו/או וואזופרסור או אינוטרופ עבור יעד לחץ דם סיסטולי של מעל 90 מילימטר כספית או לחץ עורקי ממוצע של מעל 65 מילימטר כספית
ניהול מתמשך ופעילויות נוספות ככל שמתעורר בהן צורך
הערכות אלו צריכות להתבצע במקביל, כך שההחלטות על שמירה על טמפרטורת יעד מבוקרת (TTM) יקבלו עדיפות גבוהה כהתערבויות לבביות.
- התערבות לבבית ככל שהיא נדרשת: הערכה מוקדמת באמצעות אלקטרוקרדיוגרם ב-12 ערוצים (אק"ג - Electrocardiography); שקול המודינמיקה להחלטה על התערבות לבבית
- TTM: אם המטופל אינו מבצע הוראות, החל TTM בהקדם האפשרי; התחל ב-32-36° למשך 24 שעות באמצעות מכשיר קירור עם לולאת משוב
- ניהול אחר של טיפול במצב קריטי
- ניטור מתמשך של טמפרטורת ליבה (בוושט, רקטלית, בשלפוחית השתן)
- שמור על נורמוקסיה, נורמוקפניה, אאוגליקמיה
- בצע ניטור מתמשך או לסירוגין של אלקטרואנצפלוגרם (EEG)
- בצע הנשמה להגנה על הריאות
גורמים הפיכים
- תת-נפח דם (היפוולמיה)
- חוסר חמצן (היפוקסיה)
- יון מימן (חמצת - אצידוזיס)
- היפוקלמיה/היפרקלמיה
- חזה אוויר בלחץ
- טמפונדה לבבית
- טוקסינים
- פקקת, ריאתית
- תת-חום (היפותרמיה)
- פקקת, לבבית
איור 8 - הגישה המומלצת לנוירופרוגנוסטיקה מולטי-מודאלית בחולים מבוגרים לאחר דום לב
איור 9 - אלגוריתם ACLS לטיפול בדום לב בזמן היריון בתוך בית חולים
דום לב באם
- הרכבת צוות צריך להיעשות בשיתוף פעולה עם שירותי מיילדות, יילודים, רפואה דחופה, הרדמה, טיפול נמרץ ודום לב
- סדר עדיפויות לנשים בהיריון בדום לב צריך לכלול מתן החייאת לב-ריאה איכותית ושחרור הלחץ על אבי העורקים עם דחיקה צדדית של הרחם
- מטרתה של לידה קיסרית לפני המוות היא לשפר את התוצאות עבור האם והעובר
- באופן מיטבי, יש לבצע לידה קיסרית לפני המוות תוך 5 דקות, תלוי במשאבי הצוות המטפל ובמיומנויות
מנתב אוויר מתקדם
- בהיריון, נתיב אוויר מורכב הוא דבר נפוץ. השתמש במטפל המנוסה ביותר
- בצע צנרור תוך-קני או מנתב אוויר מתקדם מעל לפתח הקנה
- בצע קפנוגרפיה בצורת גל או קפנומטריה לאישור ולניטור מיקום הצינור התוך-קני
- לאחר הימצאות מנתב האוויר המתקדם במקומו, הנשם הנשמה אחת כל שש שניות (עשר הנשמות לדקה) בשילוב עיסויי חזה רציפים
אטיולוגיה פוטנציאלית של דום לב באם
- סיבוכי אלחוש/הרדמה
- דימום
- לב וכלי דם
- תרופות
- תסחיף
- חום
- סיבות כלליות לדום לב שאינן מיילדותיות
- יתר לחץ דם
המלצות עיקריות חדשות ומעודכנות
התחלה מוקדמת של החייאת לב-ריאה על-ידי עוברי אורח
- 2020 (מעודכן): אנו ממליצים שעוברי אורח ייזמו פעולות החייאה באירועי דום לב משוער משום שהסיכון לפגיעה בחולה הוא נמוך אם החולה אינו בדום לב
- 2010 (ישן): עוברי אורח שמבצעים החייאה אינם צריכים לבדוק דופק. עליהם להניח שאם אדם מבוגר מתמוטט לפתע או אם נפגע אינו מגיב ואינו נושם באופן רגיל - הוא לקה בדום לב. בדיקת דופק על ידי אנשי צוות רפואי אינה צריכה להימשך מעבר ל-10 שניות. אם מבצע ההחייאה אינו מוצא דופק ברור בפרק זמן זה, עליו להתחיל בעיסויי חזה
- סיבה: ראיות חדשות מראות שהסיכון לפגיעה בנפגע אשר מבוצעים בו עיסויי חזה כאשר הוא אינו נמצא בדום לב הם נמוכים. עוברי אורח אינם מסוגלים לקבוע באופן מדויק אם לנפגע יש דופק, והסיכון הכרוך במניעת החייאה מנפגע ללא דופק עולה על הפגיעה האפשרית מעיסויי חזה שלא לצורך
מתן מוקדם של אפינפרין
- 2020 (נותר ללא שינוי/אושר מחדש): באשר לתזמון, כאשר מדובר בדום לב עם קצב שאינו מתאים למתן שוק חשמלי (nonshockable rhythm), סביר לתת אפינפרין מוקדם ככל שמתאפשר
- 2020 (נותר ללא שינוי/אושר מחדש): באשר לתזמון, במקרי דום לב עם קצב המאפשר לתת שוק חשמלי (shockable rhythm), סביר יהיה לתת אפינפרין לאחר כישלון ניסיונות דפיברילבציה ראשוניים
- סיבה: ההצעה למתן מוקדם של אפינפרין קיבלה חיזוק והפכה להמלצה על סמך בחינה שיטתית ומטה-אנליזה, אשר כללו תוצאות של שני מחקרים קליניים אקראיים בנושא אפינפרין, שאליהם גויסו מעל 8500 חולים שחוו OHCA. מחקרים אלו מראים שמתן אפינפרין הגדילה את שיעור החזרה של דופק עצמוני (ROSC) ואת שיעור ההישרדות. לאחר שלושה חודשים, נקודת הזמן שנחשבת למשמעותית ביותר מבחינת החלמה נוירולוגית, ניצפתה עליה לא משמעותית במספר החולים ששרדו בקבוצת האפינפרין, הן עם תוצאות נוירולוגיות טובות והן עם תוצאות נוירולוגיות לא טובות
מתוך 16 המחקרים התצפיתיים בנושא תזמון שנכללו בבחינה השיטתית שבוצעה, כולם מצאו קשר בין מתן מוקדם יותר של אפינפרין וחזרה של דופק עצמוני בחולים עם קצב לב שאינו מתאים למתן שוק חשמלי, אולם לא נצפו שיפורים בהישרדות באופן אוניברסלי. עבור חולים עם קצב לב המתאים למתן שוק חשמלי, הספרות תומכת במתן עדיפות לדפיברילציה ופעולות החייאה תחילה, ומתן אפינפרין אם הניסיונות הראשונים לביצוע החייאה ודפיברילציה אינם מוצלחים.
סביר להניח שכל תרופה שמגדילה את שיעור החזרה של דופק עצמוני והישרדות, אך ניתנת לאחר כמה דקות של חוסר פעילות לבבית, תגדיל הן את התוצאות הנוירולוגיות הטובות והן את הלא טובות. לכן, נראה שהגישה המועילה ביותר היא להמשיך ולהשתמש בתרופה שמגדילה באופן מוכח את ההישרדות תוך מיקוד מאמצים רחבים יותר בקיצור הזמן עד מתן התרופה בכל החולים. פעולה זו תביא לכך שלשורדים רבים יותר תהיה תוצאה נוירולוגית טובה.
משוב אור-קולי בזמן אמת
- 2020 (נותר ללא שינוי/אושר מחדש): ייתכן שבמהלך החייאת לב-ריאה סביר יהיה להשתמש במכשירי משוב אור-קוליים כדי למטב, בזמן אמת, את ביצוע החייאת הלב-ריאה
- סיבה: מחקר קליני אקראי ברמה גבוהה (RCT) שבוצע, דיווח על עליה של 25 אחוזים בשיעור ההישרדות עד השחרור מבית החולים לאחר אירוע דום לב שהתרחש בתוך בית חולים עם משוב אור-קולי בנוגע לעומק העיסוי וההרפייה
ניטור פיזיולוגי של איכות ההחייאה
- 2020 (מעודכן): ייתכן שסביר יהיה להשתמש בפרמטרים פיזיולוגיים כמו לחץ דם עורקי או פחמן דו-חמצני סוף נשיפתי (ETCO2) כשאפשר, לניטור ומיטוב איכות ההחייאה.
- 2015 (ישן): על אף שלא בוצע מחקר קליני שבוחן האם טיטרציה של מאמצי ההחייאה באמצעות מדדים פיזיולוגיים במהלך החייאה משפר את התוצאה, ייתכן שסביר להשתמש בפרמטרים פיזיולוגיים (קפנוגרפיה בצורת גל, לחץ דיאסטולי בהרפיית עורקים, ניטור לחץ עורקי, וריווי חמצן בדם ורידי מרכזי) כשאפשר, כדי לנטר ולמטב את איכות ההחייאה, להנחות את הטיפול בווזופרסורים, ולזהות חזרה של דופק עצמוני
- סיבה: אף על פי שהשימוש בניטור פיזיולוגי כמו לחץ דם עורקי ופחמן דו-חמצני סוף נשימתי כדי לנטר את איכות ההחייאה אינו קונספט חדש, נתונים חדשים תומכים בהכללתו בהנחיות
נתוני מרשם ההחייאה של ה-Get With ,AHA the Guidelines מראים סבירות גבוהה יותר לחזרה של דופק עצמוני כאשר איכות ההחייאה מנוטרת באמצעות פחמן דו-חמצני סוף נשיפתי או באמצעות לחץ דם דיאסטולי.
ניטור זה תלוי בהימצאותם של צינור תוך-קני או צנתר עורקי בהתאמה. קביעת יעד עיסויי החזה לערך פחמן דו-חמצני סוף נשיפתי של לפחות 10 מילימטר כספית, ובאופן אידיאלי 20 מילימטר כספית או יותר, עשוי להיות שימושי כסמן של איכות ההחייאה. לא זוהה יעד אידיאלי.
דפיברילציה כפולה רציפה אינה נתמכת
- 2020 (חדש): טרם הוכחה היעילות של דפיברילציה כפולה רציפה עבור קצב לב שאינו מגיב לטיפול, המתאים למתן שוק חשמלי
- סיבה: דפיברילציה כפולה רציפה היא שיטה של מתן שני שוקים חשמליים כמעט רציפים באמצעות 2 דפיברילטורים. על אף שדוחות מקרה מסוימים הראו תוצאות טובות, בחינה שיטתית של ILCOR ב-2020 לא מצאה ראיות התומכות בדפיברילציה כפולה רציפה, והמליצה נגד שימוש שיגרתי בשיטה זו. מחקרים קיימים כפופים לצורות מרובות של הטיה, ומחקרים תצפיתיים אינם מראים שיפורים בתוצאות
מחקר RCT שבוצע כפיילוט מעיד ששינוי כיוון זרם הדפיברילציה על-ידי מיקום מחדש של המדבקות עשוי להיות יעיל באותה המידה כמו דפיברילציה כפולה רציפה, ובכך יימנע הסיכון לפגיעה הנגרמת מאנרגיה מוגברת ונזק לדפיברילטורים. על סמך הראיות הקיימות, יעילותה של דפיברילציה כפולה רציפה אינה ידועה.
גישה תוך-ורידית (IV) עדיפה על פני גישה תוך גרמית (IO)
- 2020 (חדש): סביר שצוות רפואי ינסה להשיג גישה תוך-ורידית למתן תרופה בדום לב
- 2020 (מעודכן): אפשר לשקול גישה תוך-גרמית אם הניסיונות לגישה תוך-ורידית כשלו או אינן ברות ביצוע
- 2010 (ישן): סביר שצוות רפואי ישיג גישה תוך-גרמית (IO) אם אין גישה תוך-ורידית זמינה
- סיבה: בחינה שיטתית שבוצעה על-ידי ILCOR ב-2020 שהשוותה מתן תרופה בגישה תוך-ורידית למתן תרופה בגישה תוך-גרמית (בייחוד כאשר המיקום הוא בחלקה הקדמי של הטיביה (pretibial placement) במהלך אירועי דום לב, ומצאה שמתן בגישה תוך-ורידית נקשרת לתוצאות קליניות טובות יותר ב-5 מחקרים רטרוספקטיביים. ניתוח תת-קבוצה של מחקרי RCT, שהתמקד בשאלות קליניות אחרות מצא תוצאות דומות כאשר גישה תוך-ורידית או גישה תוך-גרמית שימשו למתן תרופות. אף על פי שגישה תוך-ורידית עדיפה, במצבים שבהם יש קושי ביצירת גישה תוך-ורידית, גישה תוך-גרמית היא אפשרות סבירה
טיפול וניורופרוגנוסטיקה לאחר דום לב
ההנחיות ל-2020 כוללות נתונים קליניים חדשים משמעותיים לגבי הטיפול האופטימלי בימים שלאחר אירוע דום לב. המלצות מעדכון הנחיות ה-AHA עבור החייאת לב-ריאה (CPR) וטיפול קרדיולוגי דחוף לשנת 2015 (2015 AHA Guidelines Update for CPR and ECC) בנוגע לטיפול בלחץ דם נמוך, טיטרציה של חמצן כדי למנוע היפוקסיה והיפראוקסיה, איתור וטיפול בפרכוסים וניהול טמפרטורת יעד מבוקרת אושרו מחדש עם ראיות תומכות חדשות.
במקרים מסוימים ה-LEO שודרג כדי לשקף את זמינות הנתונים חדשים ממחקרי RCT וממחקרים תצפיתיים באיכות גבוהה, והאלגוריתם לטיפול לאחר דום לב עודכן כדי להדגיש את מרכיבי הטיפול החשובים הללו. להבטחת האמינות, אין לבצע את הניורופרוגנוסטיקה עד חלוף 72 שעות לפחות לאחר החזרה לנורמותרמיה, ויש לבסס את ההחלטות הפרוגנוסטיות שמתקבלות על מספר שיטות להערכת מצב החולה.
ההנחיות ל-2020 בוחנות 19 סוגי מודליות שונות וממצאים ספציפיים, ומציגות את הראיות עבור כל אחד מהם. תרשים חדש מציג את הגישה הרב-מודלית לניורופרוגנוסטיקה.
טיפול ותמיכה במהלך ההתאוששות
- 2020 (חדש): אנו ממליצים שחולים השורדים דום לב יעברו הערכה וטיפול רב-מודלי עבור פגיעות פיזיות ונוירולוגיות, פגיעות קרדיופולמונריות ופגיעות קוגניטיביות לפני השחרור מבית החולים
- 2020 (חדש): אנו ממליצים שחולים ששרדו אירועי דום לב והמטפלים שלהם יקבלו תוכנית שחרור רב תחומית ומקיפה, אשר תכלול המלצות לטיפול רפואי ושיקומי וציפיות לחזרה לפעילות/עבודה
- 2020 (חדש): אנו ממליצים על ביצוע הערכה מובנית עבור חרדה, דיכאון, דחק פוסט טראומטי ועייפות לחולים ששרדו דום לב ועבור אילו המטפלים בהם
- סיבה: תהליך ההתאוששות מדום לב נמשך זמן רב לאחר האשפוז הראשוני. נדרשת תמיכה במהלך ההחלמה כדי לוודא בריאות ורווחה גופנית, קוגניטיבית ונפשית וחזרה לתפקוד חברתי/אחר. יש להתחיל בתהליך זה במהלך האשפוז הראשוני ולהמשיך בו כל עוד הוא נדרש. נושאים אלה נדונים ביתר פירוט בהצהרה מדעית של AHA משנת 2020[1]
תחקיר למבצעי החייאה
- 2020 (חדש): תחקירים והפניות לתמיכה רגשית לאחר אירוע דום לב עשויים להועיל לעוברי אורח, צוותים של שירותי רפואה דחופה וצוותים רפואיים מבתי חולים
- סיבה: המטפלים עשויים לחוות חרדה או דחק פוסט-טראומטי בנוגע לביצוע החייאת BLS או אי ביצועה. צוותים רפואיים מבתי חולים עשויים אף הם לחוות השפעות רגשיות או פסיכולוגיות כתוצאה מהטיפול בחולה עם דום לב. תחקור צוותים עשוי לאפשר בחינה של ביצועי הצוות (הדרכה, שיפור איכות) בנוסף להכרה בגורמי הלחץ הטבעיים הקשורים לטיפול בחולה על סף מוות. הצהרה מדעית של AHA המוקדשת לנושא זה צפויה להתפרסם בתחילת 2021
דום לב בהיריון
- 2020 (חדש): מכיוון שלחולות הרות יש נטייה גדולה יותר להיפוקסיה, יש לתת עדיפות לניהול החמצון ונתיב האוויר במהלך ביצוע החייאה כתוצאה מדום לב במהלך ההיריון
- 2020 (חדש): לאור העובדה שניטור העובר עלול להפריע למאמצי החייאת האם, אין לבצע ניטור עוברי במהלך דום לב בהיריון
- 2020 (חדש): אנו ממליצים על ניהול טמפרטורת יעד מבוקרת גם עבור נשים הרות אשר נשארות בתרדמת לאחר החייאה כתוצאה מדום לב
- 2020 (חדש): במהלך ניהול טמפרטורת יעד מבוקרת של החולה ההרה, מומלץ לבצע ניטור רציף של העובר לאיתור ברדיקרדיה כסיבוך פוטנציאלי, ויש להיוועץ עם מומחים למיילדות וליילודים
- סיבה: המלצות לניהול דום לב בהיריון נבחנו בעדכון ההנחיות של 2015 ובהצהרה מדעית משנת 2015[2]. נתיב אוויר, הנשמה וחמצון חשובים במיוחד במקרה של היריון בשל עלייה במטבוליזם האימהי, ירידה בקיבולת התפקוד הרזרבי בשל ההיריון והסיכון לפגיעה מוחית עוברית כתוצאה מהיפוקסמיה
בדיקת לב העובר אינה מועילה במהלך דום לב אימהי, ועשוי להסית את תשומת הלב ממרכיבי ההחייאה. בהיעדר נתונים המצביעים על מצב אחר, יש לבצע ניהול טמפרטורת יעד מבוקרת בנשים הרות אשר שרדו אירוע דום לב בדיוק כמו בחולים אחרים, בהתחשב במצב העובר שעשוי להישאר ברחם.
ביבליוגרפיה
- ↑ Sawyer KN, Camp-Rogers TR, Kotini-Shah P, et al; for the American Heart Association Emergency Cardiovascular CareCommittee; Council on Cardiovascular and Stroke Nursing; Council on Genomic and Precision Medicine; Council on Quality ofAmericanCare and Outcomes Research; and Stroke Council. Sudden cardiac arrest survivorship: a scientific statement from theHeart Association. Circulation. 2020;141:e654-e685. doi: 10.1161/CIR.00000000000007477
- ↑ Jeejeebhoy FM, Zelop CM, Lipman S, et al; for the American Heart Association Emergency Cardiovascular Care Committee,.Jeejeebhoy FM, Zelop CM, Lipman S, et al; for the American Heart Association Emergency Cardiovascular Care Committee,Council on Cardiopulmonary, Critical Care, Perioperative and Resuscitation, Council on Cardiovascular Diseases in the Young, andCouncil on Clinical Cardiology. Cardiac arrest in pregnancy: a scientific statement from the American Heart Association. Circulation.2015;132)18(:1747-1773. doi: 10.1161/CIR.0000000000000300


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק