הבדלים בין גרסאות בדף "סרטן אפיתל המעבר של מערכת השתן העליונה - טיפול אנדואורולוגי - Upper urinary tract transitional cell carcinoma - endourologic treatment"
(דף חדש: {{ערך בבדיקה}} {{מחלה |תמונה= |כיתוב תמונה= |שם עברי= סרטן אפיתל המעבר של מערכת השתן העליונה - טיפול אנדואו...) |
מ (סרטן אפיתל המעבר של מערכת השתן העליונה - טיפול אנדואורולוגי - Upper tract transitional cell carcinoma - endourologic treatment הועבר ל[[סרטן אפיתל המעבר של מערכת השתן...) |
||
| (38 גרסאות ביניים של 3 משתמשים אינן מוצגות) | |||
| שורה 1: | שורה 1: | ||
| − | |||
| − | |||
{{מחלה | {{מחלה | ||
|תמונה= | |תמונה= | ||
| שורה 13: | שורה 11: | ||
|אחראי הערך= | |אחראי הערך= | ||
}} | }} | ||
| − | שאת אפיתל המעבר של מערכת השתן העליונה מהווה כ-5% מכלל שאתות אפיתל המעבר של מערכת השתן ועד כ-10% משאתות הכליה בכלל. מסורתית, הטיפול המקובל לשאת זו הוא כריתה כוללת של הכליה, השופכן ודופן שלפוחית השתן סביב פיית השופכן במקשה אחת. ניתוח זה ניתן לביצוע בגישה לפרוסקופית המקצרת משמעותית את השהות | + | {{הרחבה|סרטן במערכת השתן}} |
| + | שאת אפיתל המעבר של מערכת השתן העליונה מהווה כ- 5% מכלל שאתות אפיתל המעבר של מערכת השתן ועד כ- 10% משאתות הכליה בכלל. מסורתית, הטיפול המקובל לשאת זו הוא כריתה כוללת של הכליה, השופכן ודופן שלפוחית השתן סביב פיית השופכן במקשה אחת. ניתוח זה ניתן לביצוע בגישה לפרוסקופית המקצרת משמעותית את השהות בבית החולים ואת זמן ההתאוששות מהניתוח. לצד יתרונותיו האונקולוגים הנובעות מהרחקת השאת כולל אתרים שבהם עלולה להתפתח הישנות, לניתוח לכריתה כוללת חיסרון בכך שהוא אינו משמר את הכליה. | ||
| − | פיתוחים טכנולוגים בתחום המכשור והאביזרים האנדואורולוגיים מאפשרים | + | פיתוחים טכנולוגים בתחום המכשור והאביזרים האנדואורולוגיים מאפשרים גישה אנדוסקופית נאותה וטיפול בשאת המערכת השתן העליונה תוך שמירה על היעילות האונקולוגית מבלי להסיר את הכליה. טיפול זה כוון תחילה לקבוצת החולים שבהם הכרחי לשמר רקמת כליה תפקודית, כגון חולים עם כליה בודדת, שאתות דו-צדדיות ו/או [[אי ספיקה כלייתית]]. עם דיווח תוצאות מבטיחות בטיפול אנדואורולוגי בשאתות אפיתל מעבר קטנות, בעלות התמיינות טובה וחדירות מוגבלת לרירית, יישום הטיפול האנדואורולוגי מקבל תאוצה גם בקרב חולים עם מערכת שתן נגדית תקינה. הטיפול האנדוסקופי כרוך בהגעה לאתר הטיפול בגישה שופכתית, דרך שלפוחית השתן והשופכן או בגישה מילעורית, שבה הטיפול מבוצע בדיקור מותני של המערכת המאספת התוך-כלייתית. |
==חדירות ודירוג השאת== | ==חדירות ודירוג השאת== | ||
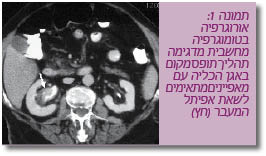
| − | המפתח לטיפול יעיל בשאתות מערכת השתן העליונה הוא קביעה מהימנה של החדירות ודירוג השאת. הערכה זו מבוצעת תוך שילוב של דגימה אנדוסקופית לבדיקה פתולוגית ודימות (פיאלוגרפיה בטומוגרפיה ממוחשבת, פיאלוגרפיה | + | המפתח לטיפול יעיל בשאתות מערכת השתן העליונה הוא קביעה מהימנה של החדירות ודירוג השאת. הערכה זו מבוצעת תוך שילוב של דגימה אנדוסקופית לבדיקה פתולוגית ודימות (פיאלוגרפיה בטומוגרפיה ממוחשבת, פיאלוגרפיה נגד כיוון הזרימה (Retrograde), פיאלוגרפיה בתהודה מגנטית) (תמונה 1). |
[[קובץ: Endourologic08.jpg |center|]] | [[קובץ: Endourologic08.jpg |center|]] | ||
| − | דגימת השאת הכרחית מאחר שבספרות הדעות חלוקות לגבי ההתאמה בין המראה האנדוסקופי לבין הדירוג הפתולוגי. שיעור ההישרדות ל-5 שנים בחולים עם שאתות בעלות דירוג נמוך (התמיינות טובה) ועם חדירות מוגבלת לרירית היא 90 | + | דגימת השאת הכרחית מאחר שבספרות הדעות חלוקות לגבי ההתאמה בין המראה האנדוסקופי לבין הדירוג הפתולוגי. שיעור ההישרדות ל- 5 שנים בחולים עם שאתות בעלות דירוג נמוך (התמיינות טובה) ועם חדירות מוגבלת לרירית היא 60-90% בהשוואה ל- 5% בלבד בשאתות חודרניות בעלות דירוג גבוה (התמיינות נמוכה). הגורמים המנבאים המשמעותיים ביותר לשיעור ההישרדות הם: הדירוג, החדירות ומיקום רב-אתרי. בשל הקושי בדגימת אנדוסקופיה נאותה לקביעת החדירות ולאחר שהוכחה ההתאמה הטובה בין דירוג השאת לבין החדירות, ניתן להשתמש רק בדירוג כגורם ניבוי. דירוג זה, המאפיין את המבנה ואת הפעילות התוך-תאית בשאת, מנבא גם את הסיכון להישנות לאחר טיפול: 5% ו- 50% בדירוג נמוך וגבוה בהתאמה. דווח שבשאתות בעלות דירוג גבוה, שיעור שדרוג שלב השאת במהלך המעקב מגיע ל- 83%. נראה שגם לממדי השאת יש השפעה על שיעור ההישנות: שיעור ההישנות דווח על כ- 36% ו- 90% בשאתות קטנות מ- 1.5 ס"מ וגדולות מ- 1.5 ס"מ בהתאמה. |
| − | == | + | ==טיפול אורטרוסקופי (בגישה שופכתית/נגד כיוון הזרימה)== |
| − | מאפייני האורטרוסקופ בן ימינו | + | מאפייני האורטרוסקופ (Ureteroscope) בן ימינו מאפשרים הגעה לכל נקודה במערכת השתן העליונה. המכשיר בקוטר קטן מ- 3 מ"מ, בעל תעלת עבודה בקוטר של 1 מ"מ לפחות, מערכת אופטית מתקדמת או מערכת רכישת תמונה דיגיטלית ויכולות כיפוף פעיל וסביל דו-צדדי ודו-כיווני עד 190 מעלות. האנרגייה לכריתה/אידוי של השאת משוגרת מלייזר שמקורו הולמיום או ניאודימיום, דרך סיבים גמישים זעירים עד כדי 0.2-0.55 מ"מ. במהלך הטיפול יש להימנע מניקוב דופן השופכן ומטיפול בצורה היקפית כדי למנוע הצטלקות מיצרה של נהור השופכן. ניתן לבצע גם צריבה/כריתה חשמלית ואף קיים רזקטוסקופ (Resectoscope) בקוטר 3.3 מ"מ המיועד לטיפול בשופכן. בתום הטיפול יש להשאיר זמנית תומכן פנימי. שיעור הסיבוכים לאחר טיפול זה הינו 8-13% וכולל עד 4% התנקבויות ועד 13.6% היצרויות, אשר ניתנות לטיפול גם בגישה אנדוסקופית. בקבוצת חולים עם שאתות בדירוג נמוך, אשר טופלה בגישה אורטרוסקופית במוסד מוביל בתחום זה בארה"ב, דווח על הישנות של 65%, תוך 9.5 חודשים (2-53), עם עד 4 הישנויות לחולה במעקב ממוצע של 35 חודשים (8-103). בקבוצה זו לא הופיעה מחלה גרורתית ולא נרשמה תמותה משנית למחלה. מיעוט מהחולים (17%) בחרו במהלך המעקב לעבור טיפול כריתה כללי של מערכת השתן העליונה, בעוד רוב החולים שימרו את הכליה. תוצאות דומות מדווחות גם ממרכזים אחרים. למרות זאת, גישה נאותה לשאתות בתוך המערכת המאספת התוך-כלייתית מאתגרת ולעתים אף תמרונים קיצוניים אינם מאפשרים טיפול בגישה רטרטוגרדית. במצבים אלו, ואם מתקיימות ההוריות המתאימות, ניתן להגיע לשאתות בגישה מילעורית. |
| − | == | + | ==טיפול מילעורי (בדיקור מותני)== |
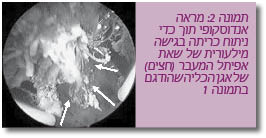
למרות היתרון העיוני של הטיפול האורטרוסקופי בכך שנשמרת שלמות המערכת המאספת התוך-כלייתית ובכך מופחתת הסכנה לפיזור תאים שאתיים מחוץ למערכת השתן, במקרים שבהם הגישה מועדת לכישלון, ניתן לשקול גישה מילעורית. גישה מילעורית מאפשרת סקירה טובה יותר של המערכת המאספת התוך-כלייתית ושימוש במכשור יעיל להתמודדות עם שאתות בממדים גדולים יותר. לאחר דיקור מותני של הכליה והכנת נתיב גישה בקוטר של עד 1 ס"מ, התהליך השאתי נכרת בעזרת רזקטוסקופ רגיל, בסיס השאת נצרב חשמלית ומערכת הגביעים נסרקת בלפרוסקופ גמיש לשלילת אתרים שאתיים נוספים (תמונה 2). | למרות היתרון העיוני של הטיפול האורטרוסקופי בכך שנשמרת שלמות המערכת המאספת התוך-כלייתית ובכך מופחתת הסכנה לפיזור תאים שאתיים מחוץ למערכת השתן, במקרים שבהם הגישה מועדת לכישלון, ניתן לשקול גישה מילעורית. גישה מילעורית מאפשרת סקירה טובה יותר של המערכת המאספת התוך-כלייתית ושימוש במכשור יעיל להתמודדות עם שאתות בממדים גדולים יותר. לאחר דיקור מותני של הכליה והכנת נתיב גישה בקוטר של עד 1 ס"מ, התהליך השאתי נכרת בעזרת רזקטוסקופ רגיל, בסיס השאת נצרב חשמלית ומערכת הגביעים נסרקת בלפרוסקופ גמיש לשלילת אתרים שאתיים נוספים (תמונה 2). | ||
| שורה 36: | שורה 35: | ||
| − | בתום הטיפול מקובל להשאיר צנתר כלייתי מילעורי לניקוז ולשימור הנתיב לצורך הסתכלות משנית ומתן טיפולים משלימים. הסיבוכים לאחר טיפול מילעורי בימינו כוללים דמם עם צורך במתן דם (עד 10%), היצרות מוצא האגן (1%), פגיעה באיבר שכן (0.5%) וסיבוכים במדור התדר כאשר הגישה על-צלעית. הישנות שאת לאורך הנתיב המילעורי משנית לפיזור תאי בעת הניתוח נדירה ביותר. למניעת תופעה זו הוצע טיפול | + | בתום הטיפול מקובל להשאיר צנתר כלייתי מילעורי לניקוז ולשימור הנתיב לצורך הסתכלות משנית ומתן טיפולים משלימים. הסיבוכים לאחר טיפול מילעורי בימינו כוללים דמם עם צורך במתן דם (עד 10%), היצרות מוצא האגן (1%), פגיעה באיבר שכן (0.5%) וסיבוכים במדור התדר כאשר הגישה על-צלעית. הישנות שאת לאורך הנתיב המילעורי משנית לפיזור תאי בעת הניתוח נדירה ביותר. למניעת תופעה זו הוצע טיפול על ידי שטיפת הנתיב בתום הטיפול בתמיסת [[Fluorouracil]] או השארת תיל אירידיום לקרינה מקומית. במאמר שפורסם לאחרונה, דווח על תוצאות הטיפול המילעורי ב- 34 חולים עם שאתות תוך-כלייתיות, 15% מהם בעלות דירוג גבוה. במעקב ממוצע של 4.25 שנים דווח על הישנות של 44% תוך זמן ממוצע של 24 חודשים. ניתוח כריתה כללית היה הכרחי ב- 9 חולים במהלך המעקב וב- 74% מהחולים הכליה נשמרה. ההישרדות הכללית וההישרדות המשנית לשאת היו 71% ו- 93% בהתאמה. |
| − | == | + | ==מעקב== |
| − | ההתנהגות הטבעית של המחלה השאתית של אפיתל המעבר | + | ההתנהגות הטבעית של המחלה השאתית של אפיתל המעבר מאופיינת בשיעור הישנות גבוה. לכן, כאשר מתאפשר שימור מערכת השתן העליונה בשל הגישה הזעיר-פולשנית באנדוסקופיה, יש צורך במעקב תדיר ולמשך כל החיים. המעקב כולל סקירה באורטרוסקופיה אבחנתית 3-6 חודשים לאחר הטיפול, לפחות פעם בחצי שנה בשנה הראשונה ולאחר מכן חד-שנתית. לכן, יש הכרח בשמירת היענות גבוהה בקרב חולים אלו, מאחר שדווח על הישנויות גם 8 שנים לאחר הטיפול הראשוני. האורטרוסקופיה האבחנתית ניתנת לביצוע בהרדמה מקומית בתנאי מרפאה. להגברת הסיכוי לגילוי מוקדם של הישנות, ניתן להיעזר בבדיקות ציטולוגיה המתאפיינות בסגוליות גבוהה לגבי גילוי תאים בדירוג גבוה. שיטות ציטולוגיות מתקדמות יותר המשלבות אימונוציטולוגיה (Immunocytology) ופלואורסנציה (Fluoresence), עשויות להגביר את רמת הגילוי. יש לזכור כי הישנות שאת אפיתל המעבר של המערכת העליונה עלול להופיע בשיעור גבוה בשלפוחית השתן (50-70%), ולכן חולים אלו יעברו גם [[ציסטוסקופיה]] קפדנית על פי תוכניות המעקב של שאת שלפוחית השתן. |
| − | == | + | ==טיפול משלים== |
| − | טיפול אימונולוגי או כימי משלים נהוג למניעת הישנות השאתות שטופלו באנדוסקופיה, אם כי לתוצאותיו אין תשתית מדעית רפואית מדרגה ראשונה. | + | טיפול אימונולוגי או כימי משלים נהוג למניעת הישנות השאתות שטופלו באנדוסקופיה, אם כי לתוצאותיו אין תשתית מדעית רפואית מדרגה ראשונה. [[Mitomycin C]] ותרכיב שחפת מסוג [[BCG]] הם הנפוצים ביותר לשימוש זה. הטיפול ניתן דרך צנתר שופכני או דרך צנתר מילעורי תוך-כלייתי. מאחר שטיפולים אלו לא הוכחו כיעילים משמעותית ובנוסף היו כרוכים בשיעור סיבוכים לא מבוטל, יש צורך במחקרים פרוספקטיביים, אקראיים והשוואתיים לקביעת יעילותם. |
| − | הטיפול האנדואורולוגי | + | ==השוואה בין הטיפול האנדואורולוגי לטיפול ניתוחי לכריתה כללית של מערכת השתן העליונה== |
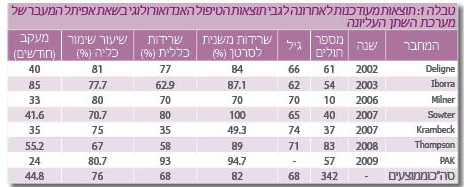
| − | במחקר רטרוספקטיבי ב-97 חולים בשנים 2004 | + | במחקר רטרוספקטיבי ב- 97 חולים בשנים 1990-2004, הושוו התוצאות בין קבוצת 54 חולים שעברו ניתוח כריתה כללית, לבין 43 חולים שעברו טיפולים אנדוסקופיים (מתוכם 16 בגישה מילעורית). שיעור ההישרדות המשנית למחלה ב- 5 שנים היה 84%, 80.7% ו- 80% לאחר כריתה כללית, טיפול אורטרוסקופי וטיפול מילעורי, בהתאמה (p=0.89). שיעור מצב חופשי ממחלה ב- 5 שנים דווח כ- 75.3%, 71.5% ו- 72%, בהתאמה (p=0.78). מידע עדכני לגבי תוצאות הטיפול האנדוסקופי המשמר כליה מובא בטבלה 1. |
| שורה 53: | שורה 52: | ||
| − | נוסף על כך, נראה כי טיפול אנדוסקופי ראשוני אינו משפיע על מהלך המחלה והצלחת הטיפול | + | נוסף על כך, נראה כי טיפול אנדוסקופי ראשוני אינו משפיע על מהלך המחלה והצלחת הטיפול על ידי כריתה כללית המבוצעת בשלב מאוחר יותר. בסקירה של 121 חולים, הושווה המהלך בין שלוש קבוצות חולים: 34 חולים שעברו כריתה כללית ראשונית לאחר אבחון בדימות וציטולוגיה חיובית, 75 חולים שעברו כריתה כללית לאחר דגימה אורטרוסקופית ו- 12 חולים שעברו כריתה כללית משנית, לאחר שראשונית טופלו אנדוסקופית בלבד. שיעור היעדר המחלה בשלושת הקבוצות היה זהה (81.3%-85.3%). |
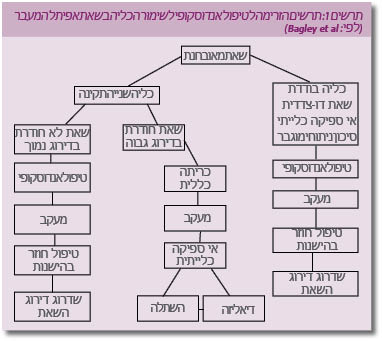
| − | לאחרונה דווח על סיכון מוגבר משמעותית להתפתחות אי ספיקה | + | לאחרונה דווח על סיכון מוגבר משמעותית להתפתחות אי ספיקה כלייתית בקרב חולים שעברו ניתוח כריתת כליה, עובדה התומכת בגישה האנדואורולוגית המאפשרת שימור כליה. במחקר לקביעת העלות-תועלת בגישה המשמרת כליה בהשוואה לניתוח לכריתת הכליה, כאשר חושבו עלויות הניתוח, ההחלמה והמעקב לאחר הגישה האנדואורולוגית והצורך בטיפולי [[דיאליזה]] בחולים אשר בעקבות הניתוח לכריתת הכליה פיתחו אי ספיקה כלייתית חמורה, נמצא כי לשימור הכליה עלות-תועלת משמעותית טובה יותר מאשר לכריתת הכליה. לפי כך, Bagley מציע תרשים זרימה לטיפול בשאת אפיתל המעבר שיאפשר שימור כליה בשיעור מרבי (תרשים 1). |
[[קובץ: Endourologic11.jpg |center|]] | [[קובץ: Endourologic11.jpg |center|]] | ||
| − | + | לסיכום, הטיפול האנדואורולוגי לשאת אפיתל המעבר של מערכת השתן התחתונה מיועד לקבוצת חולים ייחודית ומחייב מיון קפדני. מיון זה מבוסס על דירוג, ממדים ומיקום רב אתרי של השאת. שאתות בדירוג נמוך, בקוטר עד 1.5 ס"מ ובמיקום יחיד ניתנות לטיפול אנדואורולוגי בהצלחה רבה וזאת בתנאי שהחולה יישאר במעקב תדיר וקפדני. אומנם שיעור ההישנויות גבוה יחסית וגילוין מחייב היענות גבוהה של החולה לתוכניות המעקב, אך הן ניתנות לטיפול אנדואורולוגי חוזר. נוסף על כך, גישה זו אינה משפיעה על שיעור היוותרות בחיים אם במהלך המעקב חל שדרוג במחלה, ויש צורך לבצע כריתה כללית של מערכת השתן העליונה. הטיפול האנדוסקופי יכול להוות חלופה גם לחולים בעלי סיכון ניתוחי מוגבר, אך הרחבת ישומו למעמד של טיפול תקני, מחייבת השלמת מחקרים אקראיים בקבוצות גדולות של חולים. | |
| − | |||
| − | הטיפול האנדואורולוגי לשאת אפיתל המעבר של מערכת השתן התחתונה מיועד לקבוצת חולים ייחודית ומחייב מיון קפדני. מיון זה מבוסס על דירוג, ממדים ומיקום רב אתרי של השאת. שאתות בדירוג נמוך, בקוטר עד 1.5 ס"מ ובמיקום יחיד ניתנות לטיפול אנדואורולוגי בהצלחה רבה וזאת בתנאי שהחולה יישאר במעקב תדיר וקפדני. אומנם שיעור ההישנויות גבוה יחסית וגילוין מחייב היענות גבוהה של החולה לתוכניות המעקב, אך הן ניתנות לטיפול אנדואורולוגי חוזר. נוסף על כך, גישה זו אינה משפיעה על שיעור היוותרות בחיים אם במהלך המעקב חל שדרוג במחלה, ויש צורך לבצע כריתה כללית של מערכת השתן העליונה. הטיפול האנדוסקופי יכול להוות חלופה גם לחולים בעלי סיכון ניתוחי מוגבר, אך הרחבת ישומו למעמד של טיפול תקני, | ||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
==ביבליוגרפיה== | ==ביבליוגרפיה== | ||
| שורה 105: | שורה 88: | ||
[[קטגוריה: אונקולוגיה]] | [[קטגוריה: אונקולוגיה]] | ||
[[קטגוריה: אורולוגיה]] | [[קטגוריה: אורולוגיה]] | ||
| − | [[קטגוריה:מדיקל מדיה | + | [[קטגוריה:מדיקל מדיה]] |
גרסה אחרונה מ־19:21, 28 ביולי 2013
| סרטן אפיתל המעבר של מערכת השתן העליונה - טיפול אנדואורולוגי | ||
|---|---|---|
| Upper tract transitional cell carcinoma - endourologic treatment | ||
| יוצר הערך | ד"ר מריו סופר 
|
|
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – סרטן במערכת השתן
שאת אפיתל המעבר של מערכת השתן העליונה מהווה כ- 5% מכלל שאתות אפיתל המעבר של מערכת השתן ועד כ- 10% משאתות הכליה בכלל. מסורתית, הטיפול המקובל לשאת זו הוא כריתה כוללת של הכליה, השופכן ודופן שלפוחית השתן סביב פיית השופכן במקשה אחת. ניתוח זה ניתן לביצוע בגישה לפרוסקופית המקצרת משמעותית את השהות בבית החולים ואת זמן ההתאוששות מהניתוח. לצד יתרונותיו האונקולוגים הנובעות מהרחקת השאת כולל אתרים שבהם עלולה להתפתח הישנות, לניתוח לכריתה כוללת חיסרון בכך שהוא אינו משמר את הכליה.
פיתוחים טכנולוגים בתחום המכשור והאביזרים האנדואורולוגיים מאפשרים גישה אנדוסקופית נאותה וטיפול בשאת המערכת השתן העליונה תוך שמירה על היעילות האונקולוגית מבלי להסיר את הכליה. טיפול זה כוון תחילה לקבוצת החולים שבהם הכרחי לשמר רקמת כליה תפקודית, כגון חולים עם כליה בודדת, שאתות דו-צדדיות ו/או אי ספיקה כלייתית. עם דיווח תוצאות מבטיחות בטיפול אנדואורולוגי בשאתות אפיתל מעבר קטנות, בעלות התמיינות טובה וחדירות מוגבלת לרירית, יישום הטיפול האנדואורולוגי מקבל תאוצה גם בקרב חולים עם מערכת שתן נגדית תקינה. הטיפול האנדוסקופי כרוך בהגעה לאתר הטיפול בגישה שופכתית, דרך שלפוחית השתן והשופכן או בגישה מילעורית, שבה הטיפול מבוצע בדיקור מותני של המערכת המאספת התוך-כלייתית.
חדירות ודירוג השאת
המפתח לטיפול יעיל בשאתות מערכת השתן העליונה הוא קביעה מהימנה של החדירות ודירוג השאת. הערכה זו מבוצעת תוך שילוב של דגימה אנדוסקופית לבדיקה פתולוגית ודימות (פיאלוגרפיה בטומוגרפיה ממוחשבת, פיאלוגרפיה נגד כיוון הזרימה (Retrograde), פיאלוגרפיה בתהודה מגנטית) (תמונה 1).
דגימת השאת הכרחית מאחר שבספרות הדעות חלוקות לגבי ההתאמה בין המראה האנדוסקופי לבין הדירוג הפתולוגי. שיעור ההישרדות ל- 5 שנים בחולים עם שאתות בעלות דירוג נמוך (התמיינות טובה) ועם חדירות מוגבלת לרירית היא 60-90% בהשוואה ל- 5% בלבד בשאתות חודרניות בעלות דירוג גבוה (התמיינות נמוכה). הגורמים המנבאים המשמעותיים ביותר לשיעור ההישרדות הם: הדירוג, החדירות ומיקום רב-אתרי. בשל הקושי בדגימת אנדוסקופיה נאותה לקביעת החדירות ולאחר שהוכחה ההתאמה הטובה בין דירוג השאת לבין החדירות, ניתן להשתמש רק בדירוג כגורם ניבוי. דירוג זה, המאפיין את המבנה ואת הפעילות התוך-תאית בשאת, מנבא גם את הסיכון להישנות לאחר טיפול: 5% ו- 50% בדירוג נמוך וגבוה בהתאמה. דווח שבשאתות בעלות דירוג גבוה, שיעור שדרוג שלב השאת במהלך המעקב מגיע ל- 83%. נראה שגם לממדי השאת יש השפעה על שיעור ההישנות: שיעור ההישנות דווח על כ- 36% ו- 90% בשאתות קטנות מ- 1.5 ס"מ וגדולות מ- 1.5 ס"מ בהתאמה.
טיפול אורטרוסקופי (בגישה שופכתית/נגד כיוון הזרימה)
מאפייני האורטרוסקופ (Ureteroscope) בן ימינו מאפשרים הגעה לכל נקודה במערכת השתן העליונה. המכשיר בקוטר קטן מ- 3 מ"מ, בעל תעלת עבודה בקוטר של 1 מ"מ לפחות, מערכת אופטית מתקדמת או מערכת רכישת תמונה דיגיטלית ויכולות כיפוף פעיל וסביל דו-צדדי ודו-כיווני עד 190 מעלות. האנרגייה לכריתה/אידוי של השאת משוגרת מלייזר שמקורו הולמיום או ניאודימיום, דרך סיבים גמישים זעירים עד כדי 0.2-0.55 מ"מ. במהלך הטיפול יש להימנע מניקוב דופן השופכן ומטיפול בצורה היקפית כדי למנוע הצטלקות מיצרה של נהור השופכן. ניתן לבצע גם צריבה/כריתה חשמלית ואף קיים רזקטוסקופ (Resectoscope) בקוטר 3.3 מ"מ המיועד לטיפול בשופכן. בתום הטיפול יש להשאיר זמנית תומכן פנימי. שיעור הסיבוכים לאחר טיפול זה הינו 8-13% וכולל עד 4% התנקבויות ועד 13.6% היצרויות, אשר ניתנות לטיפול גם בגישה אנדוסקופית. בקבוצת חולים עם שאתות בדירוג נמוך, אשר טופלה בגישה אורטרוסקופית במוסד מוביל בתחום זה בארה"ב, דווח על הישנות של 65%, תוך 9.5 חודשים (2-53), עם עד 4 הישנויות לחולה במעקב ממוצע של 35 חודשים (8-103). בקבוצה זו לא הופיעה מחלה גרורתית ולא נרשמה תמותה משנית למחלה. מיעוט מהחולים (17%) בחרו במהלך המעקב לעבור טיפול כריתה כללי של מערכת השתן העליונה, בעוד רוב החולים שימרו את הכליה. תוצאות דומות מדווחות גם ממרכזים אחרים. למרות זאת, גישה נאותה לשאתות בתוך המערכת המאספת התוך-כלייתית מאתגרת ולעתים אף תמרונים קיצוניים אינם מאפשרים טיפול בגישה רטרטוגרדית. במצבים אלו, ואם מתקיימות ההוריות המתאימות, ניתן להגיע לשאתות בגישה מילעורית.
טיפול מילעורי (בדיקור מותני)
למרות היתרון העיוני של הטיפול האורטרוסקופי בכך שנשמרת שלמות המערכת המאספת התוך-כלייתית ובכך מופחתת הסכנה לפיזור תאים שאתיים מחוץ למערכת השתן, במקרים שבהם הגישה מועדת לכישלון, ניתן לשקול גישה מילעורית. גישה מילעורית מאפשרת סקירה טובה יותר של המערכת המאספת התוך-כלייתית ושימוש במכשור יעיל להתמודדות עם שאתות בממדים גדולים יותר. לאחר דיקור מותני של הכליה והכנת נתיב גישה בקוטר של עד 1 ס"מ, התהליך השאתי נכרת בעזרת רזקטוסקופ רגיל, בסיס השאת נצרב חשמלית ומערכת הגביעים נסרקת בלפרוסקופ גמיש לשלילת אתרים שאתיים נוספים (תמונה 2).
בתום הטיפול מקובל להשאיר צנתר כלייתי מילעורי לניקוז ולשימור הנתיב לצורך הסתכלות משנית ומתן טיפולים משלימים. הסיבוכים לאחר טיפול מילעורי בימינו כוללים דמם עם צורך במתן דם (עד 10%), היצרות מוצא האגן (1%), פגיעה באיבר שכן (0.5%) וסיבוכים במדור התדר כאשר הגישה על-צלעית. הישנות שאת לאורך הנתיב המילעורי משנית לפיזור תאי בעת הניתוח נדירה ביותר. למניעת תופעה זו הוצע טיפול על ידי שטיפת הנתיב בתום הטיפול בתמיסת Fluorouracil או השארת תיל אירידיום לקרינה מקומית. במאמר שפורסם לאחרונה, דווח על תוצאות הטיפול המילעורי ב- 34 חולים עם שאתות תוך-כלייתיות, 15% מהם בעלות דירוג גבוה. במעקב ממוצע של 4.25 שנים דווח על הישנות של 44% תוך זמן ממוצע של 24 חודשים. ניתוח כריתה כללית היה הכרחי ב- 9 חולים במהלך המעקב וב- 74% מהחולים הכליה נשמרה. ההישרדות הכללית וההישרדות המשנית לשאת היו 71% ו- 93% בהתאמה.
מעקב
ההתנהגות הטבעית של המחלה השאתית של אפיתל המעבר מאופיינת בשיעור הישנות גבוה. לכן, כאשר מתאפשר שימור מערכת השתן העליונה בשל הגישה הזעיר-פולשנית באנדוסקופיה, יש צורך במעקב תדיר ולמשך כל החיים. המעקב כולל סקירה באורטרוסקופיה אבחנתית 3-6 חודשים לאחר הטיפול, לפחות פעם בחצי שנה בשנה הראשונה ולאחר מכן חד-שנתית. לכן, יש הכרח בשמירת היענות גבוהה בקרב חולים אלו, מאחר שדווח על הישנויות גם 8 שנים לאחר הטיפול הראשוני. האורטרוסקופיה האבחנתית ניתנת לביצוע בהרדמה מקומית בתנאי מרפאה. להגברת הסיכוי לגילוי מוקדם של הישנות, ניתן להיעזר בבדיקות ציטולוגיה המתאפיינות בסגוליות גבוהה לגבי גילוי תאים בדירוג גבוה. שיטות ציטולוגיות מתקדמות יותר המשלבות אימונוציטולוגיה (Immunocytology) ופלואורסנציה (Fluoresence), עשויות להגביר את רמת הגילוי. יש לזכור כי הישנות שאת אפיתל המעבר של המערכת העליונה עלול להופיע בשיעור גבוה בשלפוחית השתן (50-70%), ולכן חולים אלו יעברו גם ציסטוסקופיה קפדנית על פי תוכניות המעקב של שאת שלפוחית השתן.
טיפול משלים
טיפול אימונולוגי או כימי משלים נהוג למניעת הישנות השאתות שטופלו באנדוסקופיה, אם כי לתוצאותיו אין תשתית מדעית רפואית מדרגה ראשונה. Mitomycin C ותרכיב שחפת מסוג BCG הם הנפוצים ביותר לשימוש זה. הטיפול ניתן דרך צנתר שופכני או דרך צנתר מילעורי תוך-כלייתי. מאחר שטיפולים אלו לא הוכחו כיעילים משמעותית ובנוסף היו כרוכים בשיעור סיבוכים לא מבוטל, יש צורך במחקרים פרוספקטיביים, אקראיים והשוואתיים לקביעת יעילותם.
השוואה בין הטיפול האנדואורולוגי לטיפול ניתוחי לכריתה כללית של מערכת השתן העליונה
במחקר רטרוספקטיבי ב- 97 חולים בשנים 1990-2004, הושוו התוצאות בין קבוצת 54 חולים שעברו ניתוח כריתה כללית, לבין 43 חולים שעברו טיפולים אנדוסקופיים (מתוכם 16 בגישה מילעורית). שיעור ההישרדות המשנית למחלה ב- 5 שנים היה 84%, 80.7% ו- 80% לאחר כריתה כללית, טיפול אורטרוסקופי וטיפול מילעורי, בהתאמה (p=0.89). שיעור מצב חופשי ממחלה ב- 5 שנים דווח כ- 75.3%, 71.5% ו- 72%, בהתאמה (p=0.78). מידע עדכני לגבי תוצאות הטיפול האנדוסקופי המשמר כליה מובא בטבלה 1.
נוסף על כך, נראה כי טיפול אנדוסקופי ראשוני אינו משפיע על מהלך המחלה והצלחת הטיפול על ידי כריתה כללית המבוצעת בשלב מאוחר יותר. בסקירה של 121 חולים, הושווה המהלך בין שלוש קבוצות חולים: 34 חולים שעברו כריתה כללית ראשונית לאחר אבחון בדימות וציטולוגיה חיובית, 75 חולים שעברו כריתה כללית לאחר דגימה אורטרוסקופית ו- 12 חולים שעברו כריתה כללית משנית, לאחר שראשונית טופלו אנדוסקופית בלבד. שיעור היעדר המחלה בשלושת הקבוצות היה זהה (81.3%-85.3%).
לאחרונה דווח על סיכון מוגבר משמעותית להתפתחות אי ספיקה כלייתית בקרב חולים שעברו ניתוח כריתת כליה, עובדה התומכת בגישה האנדואורולוגית המאפשרת שימור כליה. במחקר לקביעת העלות-תועלת בגישה המשמרת כליה בהשוואה לניתוח לכריתת הכליה, כאשר חושבו עלויות הניתוח, ההחלמה והמעקב לאחר הגישה האנדואורולוגית והצורך בטיפולי דיאליזה בחולים אשר בעקבות הניתוח לכריתת הכליה פיתחו אי ספיקה כלייתית חמורה, נמצא כי לשימור הכליה עלות-תועלת משמעותית טובה יותר מאשר לכריתת הכליה. לפי כך, Bagley מציע תרשים זרימה לטיפול בשאת אפיתל המעבר שיאפשר שימור כליה בשיעור מרבי (תרשים 1).
לסיכום, הטיפול האנדואורולוגי לשאת אפיתל המעבר של מערכת השתן התחתונה מיועד לקבוצת חולים ייחודית ומחייב מיון קפדני. מיון זה מבוסס על דירוג, ממדים ומיקום רב אתרי של השאת. שאתות בדירוג נמוך, בקוטר עד 1.5 ס"מ ובמיקום יחיד ניתנות לטיפול אנדואורולוגי בהצלחה רבה וזאת בתנאי שהחולה יישאר במעקב תדיר וקפדני. אומנם שיעור ההישנויות גבוה יחסית וגילוין מחייב היענות גבוהה של החולה לתוכניות המעקב, אך הן ניתנות לטיפול אנדואורולוגי חוזר. נוסף על כך, גישה זו אינה משפיעה על שיעור היוותרות בחיים אם במהלך המעקב חל שדרוג במחלה, ויש צורך לבצע כריתה כללית של מערכת השתן העליונה. הטיפול האנדוסקופי יכול להוות חלופה גם לחולים בעלי סיכון ניתוחי מוגבר, אך הרחבת ישומו למעמד של טיפול תקני, מחייבת השלמת מחקרים אקראיים בקבוצות גדולות של חולים.
ביבליוגרפיה
- KMoore J, Khastgir M, Ghei. Endoscopic management of upper tract urothelial carcinoma. Adv Urol 2009 (Epub)
- RW Pak, EJ Moskowitz, DH Bagley. What is the cost of maintaining a kidney in upper-tract transitional-cell carcinoma? An objective analysis of cost and survival. J Endourol 2009;23:341-346
- Thompson RH, Krambeck AE, Lohse CM, et al. Endoscopic management of upper tract transitional cell carcinoma in patients with normal contralateral kidneys. Urol 2008;71:713-717
- Rastinehad AR, Ost MC, VanderBrink BA, et al. A 20-year experience with percutaneous resection of upper tract transitional carcinoma: us there an oncologic benefit with adjuvant bacillus Calmette Guérin therapy? UROL 2009;73:27-31
- DW Soderdahl, MD Fabrizio, NU Rahman, et al. Endoscopic treatment of upper tract transitional cell carcinoma. Urol Oncol 2005;23:114–122
- AE Krambeck, CM Lohse, DS Elliott, et al. Elective endoscopic management of transitional cell carcinoma first diagnosed in the upper urinary tract. BJUI 2008;102:1107-11010
קישורים חיצוניים
המידע שבדף זה נכתב על ידי ד"ר מריו סופר - מנהל השירות האנדואורולוגי, מחלקה אורולוגית מסונפת לבי"ס לרפואה ע"ש סאקלר, אוניברסיטת תל אביב, מרכז רפואי ת"א ע"ש סוראסקי


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק