הבדלים בין גרסאות בדף "פורפורה תרומבוציטופנית אימונית - היבטים כירורגיים - Immune thrombocytopenic purpura - surgical aspects"
מ (פורפורה תרומבוציטופנית אימונית - היבטים כירורגיים הועבר ל[[פורפורה תרומבוציטופנית אימונית - היבטים כירורגיים - Immune thrombocytopenic purpura - surgical ...) |
(זהו הכתיב המקובל פה) |
||
| (9 גרסאות ביניים של 3 משתמשים אינן מוצגות) | |||
| שורה 1: | שורה 1: | ||
[[קובץ:כותרתטחול.jpg|מרכז]] | [[קובץ:כותרתטחול.jpg|מרכז]] | ||
| + | {{Sub Chapter | ||
| + | |Book=עקרונות בכירורגיה | ||
| + | |Chapter number=11 | ||
| + | |Sub Chapter number=7 | ||
| + | }} | ||
{{ספר| | {{ספר| | ||
|שם הספר=[[עקרונות בכירורגיה]] | |שם הספר=[[עקרונות בכירורגיה]] | ||
| שורה 10: | שורה 15: | ||
|אחראי הערך= | |אחראי הערך= | ||
}} | }} | ||
| − | + | {{הרחבה|תרומבוציטופניה}} | |
בשנת 1735 תיאר Werlho לראשונה את המחלה. ב- 1883 תיאר Kruss את הדימומים הנגרמים במחלה זו. המחלה מתבטאת בירידה ברמת הטסיות בדם עקב הרס מוגבר שלהן. | בשנת 1735 תיאר Werlho לראשונה את המחלה. ב- 1883 תיאר Kruss את הדימומים הנגרמים במחלה זו. המחלה מתבטאת בירידה ברמת הטסיות בדם עקב הרס מוגבר שלהן. | ||
==אטיולוגיה== | ==אטיולוגיה== | ||
| + | בחולים הלוקים בארגמנת תרומבוציטופנית אידיופתית (Idiopathic thrombocytopenic purpura - ITP) ניתן למצוא הרס מוגבר של הטסיות, ועלייה של עד פי חמישה במסת המגהקריוציטים. מחזור הטסיות עולה פי 2.3. כלומר, קיימת פגיעה בכושר הייצור של טסיות ממגהקריוציטים. הסיבה לכך היא יצירת נוגדנים נגד המגהקריוציטים. | ||
| − | + | הזרקת פלזמה של חולים לאנשים בריאים גורמת להרס של טסיות. אצל ילדים שנולדו לנשים הלוקות ב- ITP נמצא חסר בטסיות. כלומר קיים פקטור הומורלי שהוא נוגדן נגד טסיות, הגורם להרס הטסיות. פקטור זה הוא גמא גלובולין מקבוצת 7, בעיקר IgG מקבוצה 1 או 3. בחלק מהחולים ניתן למצוא ערכי IgM ו- IgA מוגברים. מקום יצירת הפקטור הזה הוא בטחול או במוח העצם. בחלק מהחולים ניתן למצוא קיום של קומפלקס אימוני (Immune complex), הנקשר לקולטן ה- FC שעל הטסיות. | |
| − | הזרקת | ||
בתרביות מגהקריוציטים המודגרים עם נסיוב של החולים נגרמת פגיעה בתרומבופויזיס. תרביות תאי טחול של חולים מפרישות IgG הנקשר למגהקריוציטים וגורם לתופעה זו. | בתרביות מגהקריוציטים המודגרים עם נסיוב של החולים נגרמת פגיעה בתרומבופויזיס. תרביות תאי טחול של חולים מפרישות IgG הנקשר למגהקריוציטים וגורם לתופעה זו. | ||
| שורה 22: | שורה 27: | ||
השאלה היא מדוע הגוף מייצר את הנוגדנים נגד הטסיות. קיימות שתי תיאוריות: האחת טוענת שזו תגובה לגורם חיצוני, והשנייה גורסת שמדובר בקלקול במערכת הבקרה של יצירת הנוגדנים. בשנים האחרונות ניתנת עדיפות לתיאוריה שמדובר במחלה אוטואימונית על רקע של הפרעה באימונורגולציה. | השאלה היא מדוע הגוף מייצר את הנוגדנים נגד הטסיות. קיימות שתי תיאוריות: האחת טוענת שזו תגובה לגורם חיצוני, והשנייה גורסת שמדובר בקלקול במערכת הבקרה של יצירת הנוגדנים. בשנים האחרונות ניתנת עדיפות לתיאוריה שמדובר במחלה אוטואימונית על רקע של הפרעה באימונורגולציה. | ||
| − | בבריאים ניתן להדגים רמות נמוכות של נוגדנים נגד הטסיות. תהליך יצירת הנוגדנים מדוכא על-ידי ה- Suppressor T cells. ההפרעה באימונורגולציה בחולים נובעת מהפרעה ב- Helper T cells המגרה את הפיכת תאי ה- B לתאי | + | בבריאים ניתן להדגים רמות נמוכות של נוגדנים נגד הטסיות. תהליך יצירת הנוגדנים מדוכא על-ידי ה- Suppressor T cells. ההפרעה באימונורגולציה בחולים נובעת מהפרעה ב- Helper T cells המגרה את הפיכת תאי ה- B לתאי פלזמה יוצרי נוגדנים, או מהפרעה במערכת הדיכוי המופעלת על-ידי ה- Suppressor T cells. דווח שבתרביות רקמה ניתן להוכיח ירידה בכושר הדיכוי של ה- Suppressor T cells אצל חולי ITP. |
הרס הטסיות מתבצע בשני אתרים: | הרס הטסיות מתבצע בשני אתרים: | ||
| שורה 29: | שורה 34: | ||
==תמונה קלינית== | ==תמונה קלינית== | ||
| − | |||
את התמונה הקלינית ניתן לחלק לתמונה חריפה וכרונית: | את התמונה הקלינית ניתן לחלק לתמונה חריפה וכרונית: | ||
# המחלה החריפה שכיחה בילדים, עם התחלה חדה, מלווה בסיפור של מחלה זיהומית קודמת, יומיים עד 21 יום לפני הופעת החסר בטסיות. החלמה עצמונית שכיחה במרבית החולים תוך תקופה של חודש עד חודשיים. רק 15% מהחולים הופכים לחולים כרוניים. | # המחלה החריפה שכיחה בילדים, עם התחלה חדה, מלווה בסיפור של מחלה זיהומית קודמת, יומיים עד 21 יום לפני הופעת החסר בטסיות. החלמה עצמונית שכיחה במרבית החולים תוך תקופה של חודש עד חודשיים. רק 15% מהחולים הופכים לחולים כרוניים. | ||
| שורה 69: | שורה 73: | ||
===טיפול תרופתי=== | ===טיפול תרופתי=== | ||
| − | + | # הסטרואידים מהווים את התרופה היסודית בטיפול ב- ITP. הסטרואידים ניתנים במינון של 0.5-2 מ"ג [[t:פרדניזון - Prednisone|פרדניזון]] לק"ג. 70% מהמטופלים נכנסים להפוגה (רמיסיה) בעקבות טיפול זה. 20%-25% מהחולים נכנסים לרמיסיה שלמה ללא חזרות, בעקבות הטיפול בסטרואידים, או באופן ספונטני. בכל השאר ניתן למצוא התלקחות מחודשת של המחלה למרות הטיפול. במינון של עד 250 מ"ג [[t:פרדניזון - Prednisone|פרדניזון]] ליממה ניתן להכניס את כל החולים להפוגה מלאה או חלקית. כ- 30% מהחולים אינם מגיבים כלל לטיפול בסטרואידים במינון המקובל. יעילות הסטרואידים ב- ITP נובעת מפעולתם: | |
| − | # הסטרואידים מהווים את התרופה היסודית בטיפול ב- ITP. הסטרואידים ניתנים במינון של 0.5-2 מ"ג פרדניזון | + | ## המדכאת את הפגוציטוזה בטחול |
| − | ## המדכאת את הפגוציטוזה בטחול | + | ## המדכאת את יצירת הנוגדנים |
| − | ## המדכאת את יצירת הנוגדנים | + | ## המורידה את שבירות הקפילרים |
| − | ## המורידה את שבירות הקפילרים | + | ## המקצרת את זמן הדימום.{{ש}}התגובה לטיפול מושגת תוך יומיים ועד שבועיים, אולם יש להמתין בין חודשיים ל- 6 חודשים להשגת החלמה מלאה. לעתים יש להמשיך בטיפול בסטרואידים מעבר לתקופה זו, בתנאי שמנת ההחזקה קטנה מ- 10 מ"ג [[t:פרדניזון - Prednisone|פרדניזון]] ליממה |
| − | ## המקצרת את זמן הדימום.{{ש}}התגובה לטיפול מושגת תוך יומיים ועד שבועיים, אולם יש להמתין בין חודשיים ל- 6 חודשים להשגת החלמה מלאה. לעתים יש להמשיך בטיפול בסטרואידים מעבר לתקופה זו, בתנאי שמנת ההחזקה קטנה מ- 10 | + | # עירוי טסיות חשוב במיוחד בדימומים חריפים |
| − | # עירוי טסיות חשוב במיוחד בדימומים חריפים | + | # ל[[פלזמהפרזיס]] חשיבות בדימומים חריפים. לפי מספר דיווחים ישנם חולים שנכנסו להפוגה מלאה בעקבות טיפול זה |
| − | # ל[[ | + | # לחולים שאינם מגיבים לסטרואידים, ניתן לתת תרופות אימונוסופרסיביות כמו [[Cyclophosphamide]] במינון של 50-200 מ"ג ליממה. התוצאות המדווחות הן תגובה המתבטאת ברמיסיה שלמה ב- 42% מהחולים וחוסר תגובה ב- 32% מהמטופלים. [[Vincristine]] במינון של 2 מ"ג לשבוע, [[Azathioprine]] במינון של 100-250 מ"ג ליממה מכניסים לרמיסיה 10-25% מהחולים, שבהם נכשל הטיפול בסטרואידים |
| − | # לחולים שאינם מגיבים לסטרואידים, ניתן לתת תרופות אימונוסופרסיביות כמו [[Cyclophosphamide]] במינון של 50-200 | + | # ה[[טסטוסטרון]] נמצא יעיל בטיפול במחלה זו. 50% מהחולים המטופלים על-ידי טסטוסטרון מגיבים לטיפול |
| − | # ה[[טסטוסטרון]] נמצא יעיל בטיפול במחלה זו. 50% מהחולים המטופלים על-ידי טסטוסטרון מגיבים לטיפול | + | # קיימים דיווחים על תגובות לטיפול ב- [[IVIG]] וב- [[Colchicine]] |
| − | # קיימים דיווחים על תגובות לטיפול ב- [[IVIG]] וב- [[Colchicine]] | ||
===כריתת הטחול=== | ===כריתת הטחול=== | ||
| − | |||
[[כריתת הטחול]] בחולי ITP גורמת להקטנת הרס הטסיות, ולירידה ביצירת הנוגדנים נגד הטסיות. ההוראה לכריתת הטחול היא לחולים שלא הגיבו טוב לטיפול תרופתי או לחולים הדורשים מנות אחזקה גבוהות על מנת לשמור על רמת טסיות סבירה. הכנת החולה לניתוח כוללת: | [[כריתת הטחול]] בחולי ITP גורמת להקטנת הרס הטסיות, ולירידה ביצירת הנוגדנים נגד הטסיות. ההוראה לכריתת הטחול היא לחולים שלא הגיבו טוב לטיפול תרופתי או לחולים הדורשים מנות אחזקה גבוהות על מנת לשמור על רמת טסיות סבירה. הכנת החולה לניתוח כוללת: | ||
| − | # הגדלת מנת האחזקה של הסטרואידים על מנת להעלות את מספר הטסיות | + | # הגדלת מנת האחזקה של הסטרואידים על מנת להעלות את מספר הטסיות |
| − | # מתן חיסון ב[[Pneumovax]] כחודש לפני ניתוח אלקטיבי | + | # מתן חיסון ב[[Pneumovax]] כחודש לפני ניתוח אלקטיבי |
| − | # מתן אנטיביוטיקה מונעת לפני הניתוח | + | # מתן אנטיביוטיקה מונעת לפני הניתוח |
| − | # הכנת תרומבוציטים, אותם יש לתת בזמן הניתוח למנותחים עם חסר בטסיות. את הטסיות רצוי לתת לאחר קשירת כלי הדם של הטחול | + | # הכנת תרומבוציטים, אותם יש לתת בזמן הניתוח למנותחים עם חסר בטסיות. את הטסיות רצוי לתת לאחר קשירת כלי הדם של הטחול |
הגישה לכריתת הטחול היא: | הגישה לכריתת הטחול היא: | ||
| − | # דרך חתך אמצעי, במיוחד אם לחולה יש גם [[אבני כיס המרה]] | + | # דרך חתך אמצעי, במיוחד אם לחולה יש גם [[אבני כיס המרה]] |
| − | # דרך חתך רוחבי סובקוסטלי שמאלי | + | # דרך חתך רוחבי סובקוסטלי שמאלי |
| − | # גישה לפרוסקופית שהפכה להיות גישת הבחירה במחלה זו | + | # גישה לפרוסקופית שהפכה להיות גישת הבחירה במחלה זו |
לאחר חשיפת הטחול וכלי הדם שלו מנתקים את הליגמנטים המחברים את הטחול לאיברים בסביבה, קושרים את כלי הדם שלו, רצוי את הווריד והעורק בנפרד, ומוציאים את הטחול. לאחר מכן יש לחפש טחולים אקססוריים בפדיקל הווסקולרי של הטחול, במזוגסטריום ובחלל הבטן. טחולים אקססוריים שכיחים ב- 22% מהמבוגרים וב- 40% מהילדים. | לאחר חשיפת הטחול וכלי הדם שלו מנתקים את הליגמנטים המחברים את הטחול לאיברים בסביבה, קושרים את כלי הדם שלו, רצוי את הווריד והעורק בנפרד, ומוציאים את הטחול. לאחר מכן יש לחפש טחולים אקססוריים בפדיקל הווסקולרי של הטחול, במזוגסטריום ובחלל הבטן. טחולים אקססוריים שכיחים ב- 22% מהמבוגרים וב- 40% מהילדים. | ||
| שורה 99: | שורה 101: | ||
==תוצאות== | ==תוצאות== | ||
| − | |||
70-90% מהחולים נכנסים לרמיסיה שלמה לאחר כריתת הטחול. ב- 6% מהחולים הניתוח לא משיג את מטרתו. התגובה מופיעה תוך 24 שעות ועד שבוע ימים ב- 70% מהחולים, ותוך חודש ימים ב- 98% מהמנותחים. יש חולים בודדים שזמן התגובה אצלם מתארך, ותגובה מופיעה רק כעבור 6 חודשים. | 70-90% מהחולים נכנסים לרמיסיה שלמה לאחר כריתת הטחול. ב- 6% מהחולים הניתוח לא משיג את מטרתו. התגובה מופיעה תוך 24 שעות ועד שבוע ימים ב- 70% מהחולים, ותוך חודש ימים ב- 98% מהמנותחים. יש חולים בודדים שזמן התגובה אצלם מתארך, ותגובה מופיעה רק כעבור 6 חודשים. | ||
| שורה 108: | שורה 109: | ||
==מי הם החולים העשויים ליהנות מהניתוח?== | ==מי הם החולים העשויים ליהנות מהניתוח?== | ||
| − | |||
הניסיונות לאפיין את האוכלוסייה בעלת הסיכוי הרב ביותר להשיג תוצאות מוצלחות בניתוח, הניבו מספר רב של עבודות, שחלקן סותרות. | הניסיונות לאפיין את האוכלוסייה בעלת הסיכוי הרב ביותר להשיג תוצאות מוצלחות בניתוח, הניבו מספר רב של עבודות, שחלקן סותרות. | ||
| שורה 139: | שורה 139: | ||
{{ייחוס|[[משתמש:צבי קויפמן|ד"ר צבי קויפמן]], מומחה בכירורגיה, מנהל היחידה לבריאות השד, [http://hospitals.clalit.co.il/hospitals/Meir/he-il/Pages/homepage2.aspx מרכז רפואי מאיר], כפר סבא}} | {{ייחוס|[[משתמש:צבי קויפמן|ד"ר צבי קויפמן]], מומחה בכירורגיה, מנהל היחידה לבריאות השד, [http://hospitals.clalit.co.il/hospitals/Meir/he-il/Pages/homepage2.aspx מרכז רפואי מאיר], כפר סבא}} | ||
| + | |||
| + | [[קטגוריה:המטולוגיה]] | ||
| + | [[קטגוריה:ילדים]] | ||
[[קטגוריה:כירורגיה]] | [[קטגוריה:כירורגיה]] | ||
גרסה אחרונה מ־18:54, 16 בדצמבר 2021
עקרונות בכירורגיה
מאת ד"ר צבי קויפמן
| עקרונות בכירורגיה | ||
|---|---|---|

| ||
| שם המחבר | ד"ר צבי קויפמן | |
| שם הפרק | כירורגיה של הטחול | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – תרומבוציטופניה
בשנת 1735 תיאר Werlho לראשונה את המחלה. ב- 1883 תיאר Kruss את הדימומים הנגרמים במחלה זו. המחלה מתבטאת בירידה ברמת הטסיות בדם עקב הרס מוגבר שלהן.
אטיולוגיה
בחולים הלוקים בארגמנת תרומבוציטופנית אידיופתית (Idiopathic thrombocytopenic purpura - ITP) ניתן למצוא הרס מוגבר של הטסיות, ועלייה של עד פי חמישה במסת המגהקריוציטים. מחזור הטסיות עולה פי 2.3. כלומר, קיימת פגיעה בכושר הייצור של טסיות ממגהקריוציטים. הסיבה לכך היא יצירת נוגדנים נגד המגהקריוציטים.
הזרקת פלזמה של חולים לאנשים בריאים גורמת להרס של טסיות. אצל ילדים שנולדו לנשים הלוקות ב- ITP נמצא חסר בטסיות. כלומר קיים פקטור הומורלי שהוא נוגדן נגד טסיות, הגורם להרס הטסיות. פקטור זה הוא גמא גלובולין מקבוצת 7, בעיקר IgG מקבוצה 1 או 3. בחלק מהחולים ניתן למצוא ערכי IgM ו- IgA מוגברים. מקום יצירת הפקטור הזה הוא בטחול או במוח העצם. בחלק מהחולים ניתן למצוא קיום של קומפלקס אימוני (Immune complex), הנקשר לקולטן ה- FC שעל הטסיות.
בתרביות מגהקריוציטים המודגרים עם נסיוב של החולים נגרמת פגיעה בתרומבופויזיס. תרביות תאי טחול של חולים מפרישות IgG הנקשר למגהקריוציטים וגורם לתופעה זו.
השאלה היא מדוע הגוף מייצר את הנוגדנים נגד הטסיות. קיימות שתי תיאוריות: האחת טוענת שזו תגובה לגורם חיצוני, והשנייה גורסת שמדובר בקלקול במערכת הבקרה של יצירת הנוגדנים. בשנים האחרונות ניתנת עדיפות לתיאוריה שמדובר במחלה אוטואימונית על רקע של הפרעה באימונורגולציה.
בבריאים ניתן להדגים רמות נמוכות של נוגדנים נגד הטסיות. תהליך יצירת הנוגדנים מדוכא על-ידי ה- Suppressor T cells. ההפרעה באימונורגולציה בחולים נובעת מהפרעה ב- Helper T cells המגרה את הפיכת תאי ה- B לתאי פלזמה יוצרי נוגדנים, או מהפרעה במערכת הדיכוי המופעלת על-ידי ה- Suppressor T cells. דווח שבתרביות רקמה ניתן להוכיח ירידה בכושר הדיכוי של ה- Suppressor T cells אצל חולי ITP.
הרס הטסיות מתבצע בשני אתרים:
- הטחול שבו הפגוציטים מגורים על-ידי ה- Fc Portion של IgG הקשור לטסיות, או על-ידי ה- C3b הקשור לתא. לשניהם פעילות סינרגיסטית על הרס הטסיות. עיקר ההרס הוא בטחול.
- בכבד ההרס פחות בולט ודורש רמות גבוהות יחסית של נוגדנים על הטסיות, כפי שקורה במקרים החמורים יותר.
תמונה קלינית
את התמונה הקלינית ניתן לחלק לתמונה חריפה וכרונית:
- המחלה החריפה שכיחה בילדים, עם התחלה חדה, מלווה בסיפור של מחלה זיהומית קודמת, יומיים עד 21 יום לפני הופעת החסר בטסיות. החלמה עצמונית שכיחה במרבית החולים תוך תקופה של חודש עד חודשיים. רק 15% מהחולים הופכים לחולים כרוניים.
- התמונה הכרונית שכיחה במבוגרים ולרוב אינה נסוגה באופן עצמוני. היחס בין גברים לנשים הוא 3:1 בהתאמה, כאשר הגיל השכיח יותר הוא 20-50 שנה.
תסמינים קליניים
התסמינים הקליניים כוללים:
- דימומים:
- דימומים מהאף שכיחים ב- 60% מהחולים
- דימומים ואגינליים שכיחים ב- 19% מהחולים
- כמו-כן שכיחים דימומים ממערכת העיכול, המטוריה ודימומים תוך גולגולתיים
- פורפורה (Purpura) שכיחה ב- 27% מהחולים
- ניתן לראות תקופות של נסיגה והתלקחויות מחדש
בבדיקה ניתן למצוא:
- סימני גרד בגפיים
- שלפוחיות המורגיות בחלק מהחולים
- טחול שאינו מוגדל ברוב החולים
אבחנה
במעבדה ניתן למצוא:
- ירידה במספר הטסיות.
- מבחן קומבס ישיר - שלילי
- פוספטזה חומצית - מוגברת
- תוצרי פירוק של פיברינוגן (FSP) מוגברים - במיוחד בתמונה הקלינית החדה
- במקצת החולים ניתן למצוא אנמיה המוליטית אוטואימונית. השילוב של חסר בטסיות עם אנמיה המוליטית נקרא התסמונת על-שם Evans.
- ב- 1-2% מהחולים ניתן למצוא תאי LE
- התכווצות הקריש מופחתת
- במוח העצם ניתן למצוא ריבוי של מגהקריוציטים
- זיהוי נוגדנים נגד טסיות אינו חשוב לאבחנה
- זמן דימום מאורך
- שבירות קפילרות מוגברת (Rampel-Leede test)
- PT ו- PTT תקינים
- הזרקת טסיות נורמליות מסומנות מראה קיצור זמן מחצית החיים של הטסיות (3 ימים במקום 10 ימים)
טיפול
טיפול תרופתי
- הסטרואידים מהווים את התרופה היסודית בטיפול ב- ITP. הסטרואידים ניתנים במינון של 0.5-2 מ"ג פרדניזון לק"ג. 70% מהמטופלים נכנסים להפוגה (רמיסיה) בעקבות טיפול זה. 20%-25% מהחולים נכנסים לרמיסיה שלמה ללא חזרות, בעקבות הטיפול בסטרואידים, או באופן ספונטני. בכל השאר ניתן למצוא התלקחות מחודשת של המחלה למרות הטיפול. במינון של עד 250 מ"ג פרדניזון ליממה ניתן להכניס את כל החולים להפוגה מלאה או חלקית. כ- 30% מהחולים אינם מגיבים כלל לטיפול בסטרואידים במינון המקובל. יעילות הסטרואידים ב- ITP נובעת מפעולתם:
- המדכאת את הפגוציטוזה בטחול
- המדכאת את יצירת הנוגדנים
- המורידה את שבירות הקפילרים
- המקצרת את זמן הדימום.
התגובה לטיפול מושגת תוך יומיים ועד שבועיים, אולם יש להמתין בין חודשיים ל- 6 חודשים להשגת החלמה מלאה. לעתים יש להמשיך בטיפול בסטרואידים מעבר לתקופה זו, בתנאי שמנת ההחזקה קטנה מ- 10 מ"ג פרדניזון ליממה
- עירוי טסיות חשוב במיוחד בדימומים חריפים
- לפלזמהפרזיס חשיבות בדימומים חריפים. לפי מספר דיווחים ישנם חולים שנכנסו להפוגה מלאה בעקבות טיפול זה
- לחולים שאינם מגיבים לסטרואידים, ניתן לתת תרופות אימונוסופרסיביות כמו Cyclophosphamide במינון של 50-200 מ"ג ליממה. התוצאות המדווחות הן תגובה המתבטאת ברמיסיה שלמה ב- 42% מהחולים וחוסר תגובה ב- 32% מהמטופלים. Vincristine במינון של 2 מ"ג לשבוע, Azathioprine במינון של 100-250 מ"ג ליממה מכניסים לרמיסיה 10-25% מהחולים, שבהם נכשל הטיפול בסטרואידים
- הטסטוסטרון נמצא יעיל בטיפול במחלה זו. 50% מהחולים המטופלים על-ידי טסטוסטרון מגיבים לטיפול
- קיימים דיווחים על תגובות לטיפול ב- IVIG וב- Colchicine
כריתת הטחול
כריתת הטחול בחולי ITP גורמת להקטנת הרס הטסיות, ולירידה ביצירת הנוגדנים נגד הטסיות. ההוראה לכריתת הטחול היא לחולים שלא הגיבו טוב לטיפול תרופתי או לחולים הדורשים מנות אחזקה גבוהות על מנת לשמור על רמת טסיות סבירה. הכנת החולה לניתוח כוללת:
- הגדלת מנת האחזקה של הסטרואידים על מנת להעלות את מספר הטסיות
- מתן חיסון בPneumovax כחודש לפני ניתוח אלקטיבי
- מתן אנטיביוטיקה מונעת לפני הניתוח
- הכנת תרומבוציטים, אותם יש לתת בזמן הניתוח למנותחים עם חסר בטסיות. את הטסיות רצוי לתת לאחר קשירת כלי הדם של הטחול
הגישה לכריתת הטחול היא:
- דרך חתך אמצעי, במיוחד אם לחולה יש גם אבני כיס המרה
- דרך חתך רוחבי סובקוסטלי שמאלי
- גישה לפרוסקופית שהפכה להיות גישת הבחירה במחלה זו
לאחר חשיפת הטחול וכלי הדם שלו מנתקים את הליגמנטים המחברים את הטחול לאיברים בסביבה, קושרים את כלי הדם שלו, רצוי את הווריד והעורק בנפרד, ומוציאים את הטחול. לאחר מכן יש לחפש טחולים אקססוריים בפדיקל הווסקולרי של הטחול, במזוגסטריום ובחלל הבטן. טחולים אקססוריים שכיחים ב- 22% מהמבוגרים וב- 40% מהילדים.
בזמן הניתוח ולאחר הניתוח יש לתת לחולים אלה סטרואידים ולרדת במינון באופן הדרגתי. על מנת להקטין את הפגיעה בריפוי הפצע, רצוי לתת לחולים ויטמין A, המקטין את השפעת הסטרואידים על ריפוי הפצע.
תוצאות
70-90% מהחולים נכנסים לרמיסיה שלמה לאחר כריתת הטחול. ב- 6% מהחולים הניתוח לא משיג את מטרתו. התגובה מופיעה תוך 24 שעות ועד שבוע ימים ב- 70% מהחולים, ותוך חודש ימים ב- 98% מהמנותחים. יש חולים בודדים שזמן התגובה אצלם מתארך, ותגובה מופיעה רק כעבור 6 חודשים.
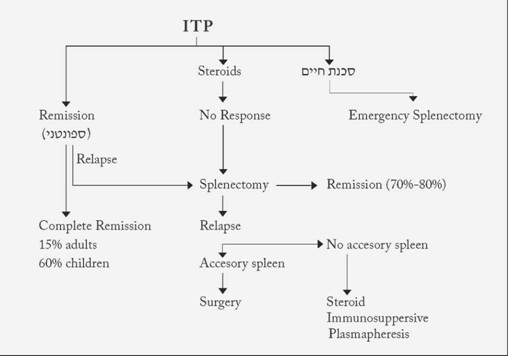
ב- 15% מהחולים יופיעו סיבוכים לאחר הניתוח. מרביתם סיבוכים זיהומיים. שיעור התמותה המדווח בסדרות שונות נע בין 1.4% ל- 4%. 2% מהחולים יפתחו מאוחר יותר זאבת אדמנתית מערכתית. יש לבצע מיפוי ואנגיוגרפיה, על מנת לחפש פעילות טחולית, בחולים שבהם חזרה המחלה לאחר תקופת רגיעה. אם תימצא פעילות טחולית יש לבצע לפרוטומיה חוזרת ולהוציא את הרקמה בעלת פעילות זו (טחולים אקססוריים). בחולים שבהם לא נמצאה הסיבה לחזרת המחלה יש לטפל בסטרואידים או באימונוסופרסיבים (תרשים 1.11).
מי הם החולים העשויים ליהנות מהניתוח?
הניסיונות לאפיין את האוכלוסייה בעלת הסיכוי הרב ביותר להשיג תוצאות מוצלחות בניתוח, הניבו מספר רב של עבודות, שחלקן סותרות.
- קבוצת חוקרים אחת טוענת שהנהנים העיקריים יהיו חולים אשר הגיבו לטיפול בסטרואידים. לעומת זאת, קבוצה אחרת לא הצליחה להדגים מתאם בין אלה שהגיבו לטיפול בסטרואידים לבין אלה שהגיבו לכריתת הטחול.
- התגובה של חולים בני 50 שנה ומעלה פחות טובה.
- חולים שבהם הוכח כי רוב הטסיות נהרסות בטחול, וחולים שבהם משך התסמינים היה קצר יחסית, הגיבו טוב יותר לכריתה.
- אם החולים מגיבים בהתחלה לכריתת הטחול, וספירת הטסיות נשארת גבוהה גם לאחר הפסקת הטיפול בסטרואידים, קיימים מירב הסיכויים שאכן הספירה תישאר גבוהה גם בעתיד.
יש לזכור שהתלקחות יכולה להופיע גם לאחר 10 שנים, וכריתת טחולים אקססוריים בחולים אלה מכניסה אותם לרמיסיה.
Thrombotic Thrombocytopenia Purpura
מחלה המתבטאת בפורפורה, בחום, באנמיה המוליטית, בסימנים נירולוגיים ובהפרעות בתפקוד הכליות. בחולים אלה ניתן למצוא תרומבים היאלינים בארטריולות ובקפילרים, הנובעים מפגיעה שמקורה אימונולוגי. מחלה זו גורמת למוות מהיר של הלוקים בה. כריתת הטחול וסטרואידים מביאים להקלה על-ידי הכנסת החולה לרמיסיה אולם אינם מרפאים את המחלה.
Splenic Neutropenia
מחלה זו מתבטאת במוח עצם היפרפלסטי עם ליקופניה או פנציטופניה. לחולים חום, זיהומים חוזרים, פורפורה, חיוורון וכאבי בטן. הסטרואידים כמעט ולא עוזרים לחולים אלה ואילו כריתת הטחול מרפאת את המחלה.
ראו גם
- לנושא הקודם: אנמיות המוליטיות - היבטים כירורגיים - Hemolytic anemias - surgical aspects
- לנושא הבא: היפרספלניזם משני
- לתוכן העניינים של הפרק
- לתוכן העניינים של הספר
- לפרק הקודם: כירורגיה של הכבד
- לפרק הבא: כירורגיה של השד
המידע שבדף זה נכתב על ידי ד"ר צבי קויפמן, מומחה בכירורגיה, מנהל היחידה לבריאות השד, מרכז רפואי מאיר, כפר סבא


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק