הבדלים בין גרסאות בדף "זיהומים כירורגים - Surgical infections"
(סיום מעבר.) |
|||
| (15 גרסאות ביניים של 3 משתמשים אינן מוצגות) | |||
| שורה 1: | שורה 1: | ||
[[קובץ:כותרתזיהומים.jpg|מרכז]] | [[קובץ:כותרתזיהומים.jpg|מרכז]] | ||
| + | {{Sub Chapter | ||
| + | |Book=עקרונות בכירורגיה | ||
| + | |Chapter number=19 | ||
| + | |Sub Chapter number=1 | ||
| + | }} | ||
{{ספר| | {{ספר| | ||
| − | |שם הספר= [[עקרונות בכירורגיה]] | + | |שם הספר=[[עקרונות בכירורגיה]] |
|תמונה=[[קובץ:ספר-עקרונות-בכירורגיה.jpg|250px]] | |תמונה=[[קובץ:ספר-עקרונות-בכירורגיה.jpg|250px]] | ||
| − | |שם המחבר= [[משתמש:צבי קויפמן| | + | |שם המחבר=[[משתמש:צבי קויפמן|דוקטור צבי קויפמן]] |
| − | |שם הפרק= | + | |שם הפרק=[[זיהומים בכירורגיה]] |
|מוציא לאור= | |מוציא לאור= | ||
|מועד הוצאה= | |מועד הוצאה= | ||
| שורה 10: | שורה 15: | ||
|אחראי הערך= | |אחראי הערך= | ||
}} | }} | ||
| + | מאז 1846, שנה בה מורטון הכניס את ההרדמה לכירורגיה, לא חלה מהפכה ממשית בעשייה הניתוחית וזאת עקב שיעורי התחלואה והתמותה הגבוהים כתוצאה מ[[זיהומים]] שהופיעו לאחר הניתוחים. ליסטר ואחרים, שהכניסו את ה[[אנטיספטיקה]] לכירורגיה, הביאו להפחתה בשיעור הזיהומים ובעקבות זאת להקטנה משמעותית בשיעורי התמותה. העבודות של Holems, פאסטר וקוכר על מחלות זיהומיות, גילוי וזיהוי חיידקים, התפתחות חדרי ניתוח והמשמעת האנטיספטית בחדרי ניתוח שהוכנסה על ידי הלשטד ושיפור בחומרי האנטיספטיקה, הפחיתו עוד יותר את שיעור הזיהומים עד לשיעורים הנמוכים יחסית המקובלים. הכנסת ה[[אנטיביוטיקה]] המונעת לכירורגיה במאה ה-20 הביאה להפחתה משמעותית נוספת בשיעורי הזיהומים בכירורגיה. | ||
| − | + | זיהומים כירורגים מוגדרים כזיהומים המתרחשים לאורך קו חתך ושדה הניתוח - SSIs{{כ}} (Surgical Site Infection). הגדרה זו היא רחבה יותר מקודמתה שהתייחסה רק לזיהומים בפצע הניתוח. זיהומים בשדה הניתוח ניתן לחלק כך: | |
| − | |||
| − | זיהומים כירורגים מוגדרים כזיהומים המתרחשים לאורך קו חתך ושדה הניתוח - | ||
#זיהומים בדופן: | #זיהומים בדופן: | ||
| − | ## זיהומים שטחיים בחתך הניתוח כמו עור ותת-עור | + | ##זיהומים שטחיים בחתך הניתוח כמו עור ותת-עור |
| − | ## עמוקים בחתך הניתוח הכוללים פאסציות ושרירים | + | ##זיהומים עמוקים בחתך הניתוח הכוללים פאסציות ושרירים |
| − | # זיהומים פנימיים באזור בו נערך הניתוח ובאיברים הסמוכים לו כמו: מורסות באזור הניתוח, אמפיאמה או מדיאסטיניטיס | + | #זיהומים פנימיים באזור בו נערך הניתוח ובאיברים הסמוכים לו כמו: [[מורסות]] באזור הניתוח, [[אמפיאמה]] או [[מדיאסטיניטיס]] |
| − | הזיהומים בחתך הניתוח הם השכיחים יותר ומהווים | + | הזיהומים בחתך הניתוח הם השכיחים יותר ומהווים בין 60 ל-80 אחוזים מכל SSIs ולהם גם הפרוגנוזה הטובה יותר. לעומת זאת, הזיהומים הקשורים באיברים או אזורי ניתוח פנימיים אחראיים ל-93 אחוזים מהתמותה הנגרמת על ידי זיהומים. |
| − | זיהומים בשדה הניתוח מוגדרים מבחינת הזמן כזיהומים המופיעים בכל זמן | + | זיהומים בשדה הניתוח מוגדרים מבחינת הזמן כזיהומים המופיעים בכל זמן שבין 0 ל-30 יום לאחר הניתוח, ועד שנה בחולים להם הושתלו גופים זרים (רשתות, תותבים, מפרקים או שתלים). אופי הזיהומים בשדה הניתוח קשור באזור הניתוח והחיידקים האופיינים לו, ואלו לא השתנו ב-30 השנים האחרונות. בראש המזהמים בכירורגיה נמצא הסטפילוקוק הזהוב ולאחריו ספילוקוק קואקולז שלילי, אנטרוקוקוס ואי קולי. בחולים עם ניתוחים המוגדרים כ-Non clean, אי קולי וחיידקי מעיים הם המזהמים העיקריים. במאה ה-20, לאחר שנים של שימוש באנטיביוטיקה, התפתחו זנים חדשים עמידים לאנטיביוטיקה ושכיחותם בקרב המזהמים הולכת ועולה. מזהמים כמו: סטפילוקווקים יציבי [[Methicillin]] (MRSA), אנטרוקוקוס יציב [[ונקומיצין]] (VRE) וחיידקים גראם-שליליים, מבודדים בשכיחות עולה משדה הניתוח. מעניינות במיוחד הן הפטריות מקבוצת ה[[קנדידה]], שהפכו מספרופיטים למזהמים ושכיחותן עולה עם חלוף השנים. |
| − | אופי הזיהומים בשדה הניתוח קשור באזור הניתוח והחיידקים האופיינים לו, ואלו לא השתנו ב-30 | ||
| − | שלושה גורמים | + | שלושה גורמים עיקריים זוהו כגורמי סיכון לזיהום שדה הניתוח: |
| − | # גורם הקשור בחיידקים | + | #גורם הקשור בחיידקים |
| − | # גורם הקשור בפצע הניתוח | + | #גורם הקשור בפצע הניתוח |
| − | # גורמים הקשורים בחולים (טבלה 1.19) | + | #גורמים הקשורים בחולים (טבלה 1.19) |
| − | + | {{רווח קשיח}} | |
| − | {|border="1" dir="ltr" cellpadding="4" | + | {| border="1" dir="ltr" cellpadding="4" |
| − | ! | + | ! colspan="3" dir="rtl" |טבלה מס 1.19: הגורמים השונים המשפיעים על התפתחות זיהומים |
|- | |- | ||
| − | + | ! dir="rtl" |גורמים הקשורים בחיידקים | |
| − | + | ! dir="rtl" |גורמי פצע | |
| − | + | ! dir="rtl" |חולים | |
|- | |- | ||
|Remote site infection | |Remote site infection | ||
| שורה 42: | שורה 45: | ||
|Duration of the procedure | |Duration of the procedure | ||
|Necrosis | |Necrosis | ||
| − | |Steroids | + | |[[סטרואידים]] (Steroids) |
|- | |- | ||
|Long-term care facility | |Long-term care facility | ||
|Hematoma/seroma | |Hematoma/seroma | ||
| − | |Immunosuppression | + | |[[אימונוסופרסיה]] (Immunosuppression) |
|- | |- | ||
|Intensive care unit patient | |Intensive care unit patient | ||
| − | | | + | |Drains |
| − | |Obesity | + | |[[Obesity]] |
|- | |- | ||
|Wound class | |Wound class | ||
| − | | | + | |Sutures |
| − | |Malignancy | + | |[[ממאירות]] (Malignancy) |
|- | |- | ||
|Prior antibiotic therapy | |Prior antibiotic therapy | ||
| − | | | + | | |
| − | |Diabetes | + | |[[סוכרת]] (Diabetes) |
|- | |- | ||
|Bacterial number, virulence, and antimicrobial resistance Multiple comorbidities | |Bacterial number, virulence, and antimicrobial resistance Multiple comorbidities | ||
| שורה 66: | שורה 69: | ||
| | | | ||
| | | | ||
| − | |Cigarette smoking | + | |[[עישון]] (Cigarette smoking) |
|- | |- | ||
| | | | ||
| שורה 78: | שורה 81: | ||
| | | | ||
| | | | ||
| − | |Glucose control | + | |[[Glucose]] control |
|} | |} | ||
==גורמים הקשורים בחיידקים== | ==גורמים הקשורים בחיידקים== | ||
| + | הגורם החיידקי מושפע מהוִירולנטיות של החיידקים וכמותם באזור הניתוח. התפתחות התגובה לזיהומים בשדה הניתוח יכולה להיגרם על ידי החיידקים עצמם או הטוקסינים שהם מפרישים. עמידות החיידקים בפני פאגוציטוזה, היא הקובעת את הוִירולנטיות שלהם. העמידות קשורה לתכונות שהחיידקים מפתחים. חלק מהחיידקים פתחו מעטפת המכילה מרכיבים המונעים פאגוציטוזה כמו: לקבלסילה, ל[[Streptococcus pneumoniae]], חלק אחר פיתחו מרכיבים טוקסיים לפאגוציטים המונעים את הפגיעה בהם. לחלק מהחיידקים כמו [[קלוסטרידיום דיפיצילה|קלוסטרידיה]] או סטרפטוקוקים, יש אנדו-טוקסינים חזקים המאפשרים לכמות קטנה יחסית של חיידקים לחדור לרקמות וליצור רעלן בכמות משמעותית. לכן, בעוד זיהומים ברוב החיידקים יבואו לידי ביטוי כעבור 5 ויותר ימים, הרי זיהומים בקלוסטרידיה או סטרפטוקוקים יכולים לבוא לידי ביטוי כבר אחרי 24 שעות. | ||
| + | |||
| + | מקורם של החיידקים המזהמים הוא בעור ובאיברים המנותחים, ולכן הניתוחים חולקו לפי אזורי ניתוח אשר להם מאפיינים זיהומיים משלהם. מסת החיידקים המזהמים חשובה ביותר. נמצא, שעל מסת חיידקים קטנה הגוף מסוגל להתגבר, אולם כאשר מסת החיידקים גדולה, הגוף נכשל והחיידקים משתלטים על האזור בו הם נמצאים. הגוף במצבים אלה מנסה רק להגביל את התהליך ולמזער את הנזקים. מידע זה הביא לחלוקת הניתוחים לנקיים, נקיים מלוכלכים, מלוכלכים ומזוהמים (ראו פירוט בהמשך הפרק). גורמים אחרים כמו: זמן השהייה בבית החולים לפני ניתוח, נוכחות זיהומים מרוחקים, משך הניתוח, גילוח לפני הניתוח ואחרים – כולם נמצאו כגורמים המעלים את מסת החיידקים ולכן את שכיחות הזיהומים בשדה הניתוח. | ||
| + | |||
| + | ==גורמים הקשורים בחולים== | ||
| + | אחד הגורמים התלויים בחולה מקורם במנתח הפוגע בשלמות הרקמות על ידי החתך שהוא מבצע ובכך פוגע באחד ממנגנוני ההגנה החזקים של הגוף – שלמות הרקמות כמו העור ומערכת העיכול. לכן, טכניקה כירורגית מתאימה ועדינה ושימוש נכון בתפרים, נקזים וגופים זרים, הם ערבות להקטנה משמעותית ב-SSI. גורמים נוספים הקשורים בחולה הם: גיל החולה, לקיחת תרופות כמו סטרואידים, מצבו החיסוני, השמנת יתר, שאתות ממאירות, עישון, סוכרת, מצב תזונתי ירוד ומחלות נלוות. נוכחות כל אלה משפיעה לרעה על ריפוי הפצעים וחושפת את החולים ל-SSI בשכיחות גבוהה. עבודות מראות שבזמן ניתוח, הקפדה על מניעת [[פגיעות קור - Hypothermia|היפותרמיה]], [[היפוולמיה]] ושמירה על אספקת חמצן טובה לרקמות מהוות גורם חשוב במניעת SSI. הוכח גם ששמירה על רמת סוכר תקינה בדם לפני הניתוח ו-48 שעות לאחריו מקטינה את הסיכוי לזיהומים בשדה הניתוח. חולים במצבי [[תת-תזונה]] המתבטאת בערכי [[אלבומין]] נמוכים בדם, חשופים יותר לפתח SSI. ניתן להקטין את שיעור הזיהומים בחולים אלה על ידי הזנה נכונה לפני הניתוח ולאחריו, תוך שימוש במרכיבי תזונה מקבוצת ה-Immunonutrition כמו תוספת של חומצה אמינית ארגנין, חומצות שומן מקבוצה אומגה 3 וכולי. שמירה על חמצון טוב של הרקמות, זילוח (פרפוזיה) טוב וחימום החולה בזמן הניתוח, כולם מסייעים להפחתת הזיהומים. שמירה על ערכי סוכר תקינים על ידי עירוי [[אינסולין - Insulin|אינסולין]] ומעקב קבוע של רמות הסוכר בדם יכולים להועיל. רמות סוכר מעל 200 מיליגרם מעלות את שיעורי ה-SSI בחולים סוכרתיים ולא סוכרתיים. | ||
| + | |||
| + | ==גורמים הקשורים בפצעים== | ||
| + | טיפול נכון ברקמות ומניעת [[חבלה]] לרקמות הם יסוד בכירורגיה האנטיספטית, כגון שמירה על אספקת דם לרקמות, סילוק רקמות נמקיות וניקוז חללים גדולים חשובים במניעת זיהומים. שימוש בגופים זרים בחולים עם פצעים בגדר אפשרות להיות מזוהמים אינו רצוי. שימוש בתפרי מונופילמנט רצוי במצבים אלה. ניסיונות לסגור חללים גדולים בדרך כלל אינו מונע זיהום ובמקרים אלה, ניקוז החלל בעזרת מערכת ניקוז סגורה היא הגישה העדיפה. ניקוז פצעים על ידי נקזים שלא במערכת סגורה, רק מעלה את שיעורי הזיהומים ולא מפחית אותם ולכן יש להימנע מהשימוש בהם. רק פצעים שכבר מזוהמים אפשר לנקז על ידי מערכת פתוחה. בחולים עם פצעים מזוהמים או פצעים שלא ניתן לסלק מהם את הרקמה הנמקית בשלמותה או את הגופים הזרים, רצוי להשאיר את הפצעים פתוחים ובכך להפחית את שיעורי ה-SSI. בפצעי בטן יש לסגור את הפסציה ולהשאיר את העור והתת-עור פתוחים וחבושים. מספר הפגוציטים בפצע מגיע לשיאו ביום החמישי, ולכן לאחר יום זה די בטוח לבצע סגירה משנית של הפצע. החבישה מגינה על הפצע במשך 48–72 שעות. מעבר לזמן זה אין צורך בחבישה והיא רק מעלה את מספר החיידקים סביב הפצע. | ||
| + | |||
| + | שיטת דירוג המנסה לכמת את הסיכון לזיהומים בשדה הניתוח דווחה על ידי NNIS{{כ}} (National Nosocomial Infections Surveillance System) וכוללת בתוכה שלושה מרכיבים: | ||
| + | #המרכיב הקלאסי של הגדרת הפצע כנקי או מזוהם | ||
| + | #ASA (American Society of Anesthesiologists) Score של איגוד המרדימים האמריקאי | ||
| + | #משך הניתוח ביחס למקובל כממוצע לניתוח מסוים. נמצא שבכל קטגוריה של הגדרת פצע הייתה למשתנים האחרים השפעה על הגברת התחלואה ב-SSI | ||
| + | |||
| + | ==מניעת זיהומים== | ||
| + | הדרך הטובה ביותר לטפל בתופעת הזיהומים היא מניעתם. את הטכניקות למניעת זיהומים אפשר לחלק לשלוש קבוצות: | ||
| + | #טכניקות אנטיספטיות בכירורגיה | ||
| + | #אנטיביוטיקה מונעת | ||
| + | #מעקב. מניעה ניתן לחלק מעשית למניעה לפני ניתוח, בזמן ניתוח או אחריו | ||
| + | {{רווח קשיח}} | ||
| + | |||
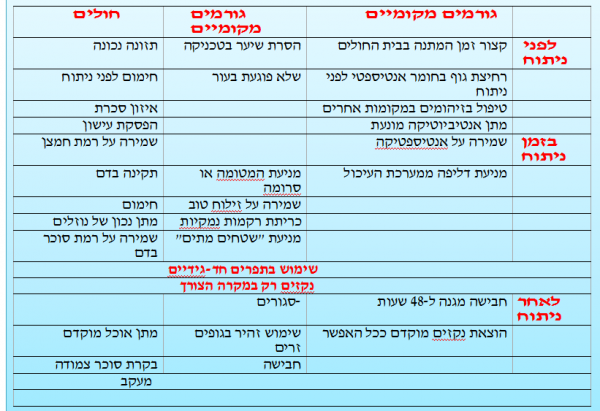
| + | טבלה 2.19 מסכמת את הגורמים השונים המשפיעים בתקופות השונות על שיעורי ה-SSI. ב-90 אחוזים מהניתוחים הארוכים נמצאו קרעים בכפפות הכירורגיות. קרעים אלה מעלים את הסיכון ל-SSI מצד אחד, ולהזדהמות של הצוות המנתח מדם החולה מצד שני. השימוש בכפפות כפולות הקטין תופעה זו באופן משמעותי. | ||
| − | + | [[קובץ:זיהום219.png|ממוזער|מרכז|600px|טבלה 2.19: צעדי מניעה לזיהומים בשדה הניתוח]] | |
| + | {{רווח קשיח}} | ||
| − | + | '''אנטיביוטיקה מונעת''': מתן נכון של אנטיביוטיקה מונעת הוא אחד הכלים הטובים למניעת זיהומים. אולם, יש להיזהר בשימוש באנטיביוטיקה שלא בהתאם להתוויות. שימוש לא נכון יכול להוביל להתפתחות של חיידקים יציבים אשר לא יגיבו לאנטיביוטיקה בה אנו משתמשים. שימוש לא מושכל באנטיביוטיקה יביא ליותר תופעות לוואי עקב שימוש יתר ויעלה את התחלואה במקום להוריד אותה. לכן, אין לתת אנטיביוטיקה מונעת לחולים העוברים ניתוחים נקיים קצרים ללא הכנסה של גופים זרים. כאשר השכיחות של זיהומים היא פחות מ-1 אחוז אין הצדקה לשימוש באנטיביוטיקה מונעת, מכיוון שהפחתה בשיעורי הזיהומים תהיה מזערית ושיעור תופעות הלוואי מהאנטיביוטיקה יעלו על התועלת. מתן אנטיביוטיקה מונעת נמצאה יעילה במספר ניתוחים: | |
| + | *ניתוחים במערכת העיכול העליונה במיוחד בחולים עם מחלות ממאירות, [[כיב פפטי|כיבים]] חוסמים או מדממים | ||
| + | *ניתוחי דרכי וכיס המרה כמו בחולים מעל גיל 60, זיהומים חדים, [[אבנים בדרכי המרה - Choledocholithiasis|אבנים בדרכי המרה]], [[צהבת - Jaundice|צהבת]], חולים עם ניתוחים קודמים בדרכי המרה או כאלה שעברו בדיקות אנדוסקופיות של דרכי המרה קודם לכן | ||
| + | *ניתוחי מעי דק וגס בהם יש חיבור מחדש של קצוות המעי (השקה) | ||
| + | *ניתוחי חזה דרך חיתוך בעצם החזה (סטרנום) | ||
| + | *ניתוחי כלי דם | ||
| + | *קטיעות גפיים בחולים עם אסכמיה או לאחר חבלה | ||
| + | *ניתוחים גניקולוגים הכוללים [[כריתת רחם]] או [[ניתוח קיסרי|ניתוחים קיסריים]] | ||
| + | *ניתוחים בחלל הפה | ||
| + | *ניתוחים עם פתיחת גולגולת | ||
| + | *כל פצע עם זיהום | ||
| + | *חבלות עם זיהום ורקמה נקרוטית כמו בחבלות גפיים או בטן | ||
| + | *נוכחות מסתם מלאכותי או פגם מסתמי במטרה למנוע [[אנדוקרדיטיס זיהומית|אנדוקרדיטיס בקטריאלית]] | ||
| + | {{רווח קשיח}} | ||
| − | == | + | יש מספר ניתוחים נקיים שבהם הוכח יתרון למתן אנטיביוטיקה מונעת והם: ניתוחי שד וניתוחי [[בקע - Hernia|בקע]]. מתן מונע של אנטיביוטיקה בלתי נספגת לפני ניתוחי כרכשת הוכח כיעיל. נהוג לתת שילוב תרופות כמו: [[Neomycin|ניאומצין]] בשילוב עם [[Erythromycin|ארטרומיצין]] או [[Metronidazole|מטרונידאזול]] יום לפני הניתוח. הכנה מכנית של הכרכשת על ידי תמיסות היגרוסקופיות הגורמות ליציאות מימיות מרובות עד להשגת יציאה מימית ללא צואה, לא נמצאה כיעילה בהקטנת שיעור הזיהומים בניתוחי כרכשת מלבד [[רקטום מבוא|הרקטום]]. |
| + | |||
| + | זמן מתן האנטיביוטיקה המונעת חשוב ביותר. יש להתחיל את האנטיביוטיקה לפני הניתוח ולהמשיך אותה בניתוחים ארוכים במשך הניתוח כדי לשמור על רמות טובות של אנטיביוטיקה בדם ובפצע הניתוח. אנטיביוטיקה הניתנת כשעה לאחר חשיפה למזהם יעילה במניעה שולית בלבד, ואין כל טעם לתת אנטיביוטיקה מונעת אחר סגירת פצע הניתוח. רוב הסיבות לכישלון האנטיביוטיקה המונעת קשורים בזמן מתן לא נכון, במינון לא נכון ובאנטיביוטיקה שאינה יעילה כנגד החיידקים המזהמים. בחולים עם ניתוחים נקיים אפשר לתת את המנה הראשונה של האנטיביוטיקה לווריד עם התחלת ההרדמה. מנה בודדת של אנטיביוטיקה בדרך כלל מספיקה. אם הניתוח מתארך מעבר למחצית החיים של האנטיביוטיקה בדם יש לחזור על המתן. אין שום יתרון למתן אנטיביוטיקה מונעת מעבר ל-12 שעות לאחר הניתוח. אין כל הוכחה שיש יעילות להמשך מתן אנטיביוטיקה בחולים עם [[עירוי מרכזי]] או נקזים, ולהפך יש הוכחות להתפתחות של זנים עמידים במקרים אלה. אנטיביוטיקה מונעת לא נמצאה יעילה בחולים בהם יש מקור הממשיך להפריש חיידקים ולזהם כמו בחולים עם [[הנשמה מלאכותית]], חולים עם צנתר קבוע לכיס השתן, חולים עם צנתר לבית החזה, פצעים פתוחים ו[[כוויות - Burns|כוויות]]. | ||
| + | |||
| + | ==זיהומים ברקמות רכות== | ||
| + | {{הפניה לערך מורחב|פצעים מזוהמים לאחר ניתוח - טיפול אנטיביוטי - Infected surgical wounds - antibiotic therapy}} | ||
| + | זיהום זה מתאפיין קלינית על ידי: [[כאב - Pain|כאב]] מקומי, אודם מקומי, [[חום - Fever|חום]] מקומי ונפיחות. גבול האודם לרוב ברור וחד ולעיתים מלווה בפס אדום לכוון הניקוז הלימפתי - [[לימפאנגיטיס]]. הנפיחות יכולה להיות נוקשה או עם מרכז רך - פלוקטואציה - המכיל מוגלה סמיכה חצי נוזלית. | ||
| + | |||
| + | בזיהומים של הרקמות הרכות יש להבדיל בין זיהומים שפתרונם הוא תרופתי לבין זיהומים שפתרונם כירורגי. בכל מקום שבו הטיפול התרופתי אינו יכול להגיע בצורה טובה למוקד הזיהומי הטיפול בזיהום הוא כירורגי, כמו במורסה. מורסה מורכבת מגרעין מרכזי של מוגלה המכילה דבריס רקמתי, פגוציטים, חיידקים ונוזל היוצר את הסמיכות החצי נוזלית של המוגלה. מסביב למרכז זה יש מעטפת של רקמה עם ריבוי כלי דם. אנטיביוטיקה אינה מגיעה לגרעין המורסה ולכן הטיפול במורסה הוא כירורגי - כלומר, פתיחה וניקוז המורסה. לעומת זאת, בצלוליטיס יש רקמה מזוהמת עם אספקת דם עשירה ולכן האנטיביוטיקה מגיעה אליה ועוזרת לה לחסל את המוקד הזיהומי ללא צורך בניקוז. היכולת להבדיל בין מורסה לצלוליטיס היא לפעמים קשה, במיוחד כאשר המורסות הן עמוקות ואז קשה להבחין במרכז הרך של המורסה. במקרים כאלה ניתן להיעזר בהדמיה כמו [[US]] לאבחון מדויק יותר. מורסה שלא מנוקזת יכולה להתפשט. אם ההתפשטות היא החוצה, המורסה תתנקז לעור מעצמה או תיצור [[פיסטולה]] שדרכה היא תתנקז באופן חלקי או מלא. מורסות באזור פי הטבעת מתנקזות ויוצרות פיסטולות שבדרך כלל לא נסגרות ודורשות התערבות ניתוחית לסגירתן. מורסות בשד הן בדרך כלל גדולות ובעלות מחיצות מרובות. מחיצות אלה יש להרוס בזמן פתיחת המורסה על מנת לאפשר לה ניקוז טוב. אם המורסה מתפשטת לעומק היא יכולה להרוס רקמות ולגרום ל[[פסצאיטיס]], [[שוק ספטי|הלם ספטי]] ומוות. | ||
| + | |||
| + | פצעים חבלתיים שהגיעו לטיפול שש שעות לאחר חבלה או נראים מזוהמים, עם גופים זרים או נמק ואסכמיה, פצעי דקירה, ירי או פצעי מעיכה ותלישה, אסור לסגור או לתפור ויש להשאירם פתוחים וחבושים. בכל הפצעים האלה יש לתת בוסטר של [[טטנוס]] אם הנפגע לא קיבל בוסטר בחמש השנים האחרונות. השימוש השגרתי באנטיביוטיקה בחולים בהם הפצע נסגר באופן ראשוני לא הוכח כיעיל. המזהמים הנפוצים בזיהומי רקמות רכות שטחיות הם הסטפילוקוק הזהוב, לפעמים בשילוב עם סטרפטוקוקוס. במורסות של בית השחי נמצאו חיידקים גראם שלילים ובזיהומים מתחת לגובה החגורה נמצאה תערובת של חיידקים גראם שליליים א-ארובים ואנ-ארובים. | ||
| + | |||
| + | ==זיהום מלווה נמק של רקמות רכות - Necrotizing soft tissue infections== | ||
| + | תהליך זה, בניגוד למורסה או צלוליטיס מתאפיין בחוסר גבול ברור של הכאב או האדמומיות ולכן גם מאובחן מאוחר יותר. מבחינה אנטומית במצב זה נמצאת שכבת רקמה נמקית שאינה מוגבלת על ידי רקמה היפראמית כפי שראינו במורסה. העור מעל התהליך בדרך כלל נראה תקין או מעט בצקתי. כאשר המזהם הוא קלוסטרידיום נראית מעורבות של השריר - [[Clostridia myonecrosis]] או [[Gas gangrene]]. | ||
| + | |||
| + | רוב הזיהומים הללו שבהם הקלוסטרידיום לא מעורב, לא פוגעים בשריר ומתפשטים בתת-עור ובפסציה [[Necrotizing fasciitis]]. מציאת גז ברקמות היא סימן מסוכן לחולה. לא כל גז הנמצא ברקמות מעיד על זיהום בקלוסטרידיה. חיידקים גראם שלילים כמו אי קולי יכולים ליצור גז. כדי ליצר גז על ידי חיידקים יש צורך בסביבה אנארובית. כלומר, נוכחות גז ברקמות מעידה שאין חמצן בסביבה, או ליתר דיוק שהרקמות בסביבה אסכמיות או מתות, דבר המחייב התערבות כירורגית לסילוקם טרם יחמיר מצב החולה. המחלה מצטיינת במהלך מהיר המלווה ב[[ירידת לחץ דם]] מהירה וחוסר תגובה לאמצעי טיפול שגרתיים. בשלב המתקדם נראית בעור תמונה של צלוליטיס, שטפי דם, בועיות, [[אנגיואדמה|בצקת]] ונמק עורי. מישוש גז ברקמות מעיד על נמק נרחב של רקמות המחייב התערבות כירורגית. בניתוח יש לסלק את הרקמות הנמקיות בשלמותן ולהשאיר את כל האזור פתוח. כאשר תהליך כזה קורה בגפה משמעות הדבר היא כריתת הגפה בחלק גדול מהחולים. בכל החולים יש לחזור מדי 24 שעות ולכרות שוב רקמות נמקיות עד השתלטות על התהליך. | ||
| − | + | החיידקים השכיחים בזיהומים אלה הם מקבוצת הקלוסטרידיום כמו: פרפרינגס (Perfringens), נוביי (Novyi), ספטיקום (Septicum), בדרך כלל בתערובת עם חיידקים אחרים מסוגים שונים. החיידקים היחידים הגורמים לנמק של הרקמות הרכות שאינם מקבוצת הקלוסטרידיום הם סטרפטוקוקים בטא המוליטיים וסטרפטוקוקוס פיוגנס. הפלורה של החיידקים הנמצאת בנמק מסוג זה בפצעים כירורגיים או חבלתיים היא פלורה מעורבת של חיידקים אנארוביים ואירוביים, חיידקים גראם חיוביים וגראם שליליים. | |
| − | + | הטיפול בזיהומים אלה חייב להיות מיידי ואגרסיבי וכולל: הטרייה נרחבת של הרקמות, טיפול אנטיביוטי רחב טווח כולל כנגד אנארוביים וטיפול מערכתי תומך בנוזלים ו[[תזונה - Nutrition|תזונה]]. הטיפול האנטיביוטי חייב להיבדק שוב לאחר קבלת תשובות ראשונות של תרביות ורגישות החיידקים לאנטיביוטיקה. | |
| − | טיפול | + | ==זיהומים תוך-בטניים ואחור צפקיים (רטרופריטונאליים)== |
| + | {{הפניה לערך מורחב|זיהומים בחלל הבטן - טיפול אנטיביוטי אמפירי - Intra-abdominal infections - empiric antibiotic therapy}} | ||
| + | זיהומים אלה הם בדרך כלל רציניים ודורשים התערבות כירורגית. זיהומים תוך-בטניים שאינם דורשים ניקוז כירורגי אלא טיפול אנטיביוטי הם: [[Pyelonephritis|פיאלונפריטיס]], [[סלפינגיטיס]], [[אבצס אמבי של הכבד|אבצס אמבי בכבד]], [[אנטריטיס]], [[Peritonitis|זיהום צפקי ראשוני]], [[מחלת סעיף ודלקת סעיף של הכרכשת - Diverticulosis and diverticulitis|דיברטיקוליטיס]] ו[[כולנגיטיס]]. אם לחולה יש [[כאבי בטן]] וחום והאבחנה אינה ברורה, אין להתחיל בטיפול אנטיביוטי מכיוון שהטיפול יכול לטשטש ממצאים אשר בסופו של דבר יחייבו ניתוח או ניקוז כטיפול עיקרי. למרות ההתקדמות בטיפול אנטיביוטי ובטיפול התומך בטיפול נמרץ, התמותה מזיהומים כאלה נעה בין 5 ל-50 אחוזים נוסף על תחלואה רבה. אבחון מוקדם וטיפול רב-מערכתי מהיר וקפדני הם המפתח למזעור הנזקים של תהליכים זיהומיים אלה (ראו בהרחבה בפרק על הפריטונאום). | ||
| − | + | ==זיהומים עקב שימוש בגופים זרים== | |
| − | + | האפשרויות הרבות לשימוש במפרקים מלאכותיים, בתותבים, צנתרים לטווח ארוך וברשתות, העלו את הפוטנציאל לזיהומים ואת מספר הזיהומים הקשים בכירורגיה. הכנסה של תותבי כלי דם, מסתמים לבביים, [[קוצב לב|קוצבי לב]], ומפרקים מלאכותיים, הם מקור חשוב להתפתחות זיהומים במקום ההשתלה. זיהומים המופיעים במקום ההשתלה ופוגעים גם בגוף הזר המושתל, מזהמים גם אותו. זיהומים אלה אינם נשלטים על ידי מערכת ההגנה של הגוף ולכן ממשיכים לזרוע חיידקים ולשמור על הנידוס הזיהומי. ברוב המקרים הדרך היחידה למגר את הזיהום היא להוציא את השתל, תוך מתן אנטיביוטיקה מסיבית. | |
| − | |||
| − | |||
| − | == | + | ==זיהומים שלא ממקור כירורגי בחולים שנותחו== |
| + | חולים לאחר ניתוח חשופים לזיהומים ממקורות שונים שאינם קשורים לניתוח עצמו. השימוש הנרחב בצנתרים במיוחד לדרכי השתן באוכלוסייה המבוגרת הוא גורם שכיח לזיהומים בדרכי השתן. זיהום בדרכי השתן הוא השכיח מבין הסיבוכים הזיהומים הלא כירורגיים בחולים לאחר ניתוח. אף על פי שאצל רוב החולים זיהומים בדרכי השתן הם מחלה שפירה שמהלכה נשלט על ידי טיפול אנטיביוטי, בקבוצת החולים לאחר ניתוח שפיתחו זיהומים בדרכי השתן נמצאה תחלואה ותמותה מוגברת בזמן האשפוז, בהשוואה לאלה ללא זיהום בדרכי השתן. לכן, בצנתרים לדרכי השתן יש להשתמש רק במקרה של התוויה מובהקת לטווח מינימלי אפשרי. לא להסס להוציא קטטר שאין בו צורך, ויש להקפיד על ניקוז במערכת סגורה וסטרילית. | ||
| − | + | זיהומים בדרכי הנשימה הם במקום השלישי בשכיחות הזיהומים בבתי חולים (Nosocomial infection) בחולים כירורגיים (לאחר [[זיהום בדרכי השתן|UTI]]-SSI), והם הסיבה השכיחה לתמותה עקב זיהומים אלה. האבחנה היא קלינית וב[[צילום חזה]]. מבחינה קלינית חום ו[[שיעול]] הם התסמינים השכיחים. במעבדה נמצאה [[לויקוציטוזיס|עלייה בספירה הלבנה]] וירידה בחמצון הדם. בצילום חזה נראה אזור של קונסולידציה ריאתית. יש לזכור שהאבחנה של [[דלקת ריאות - Pneumonia|דלקת ריאות]] קלינית או רנטגנית היא לא מדויקת ויש לא מעט מקרים של אבחנה חיובית או שלילית כזובה. הטיפול הוא אנטיביוטי בעיקרו. עקב התפתחות של זנים עמידים בבתי החולים, הופעת דלקת ריאות לאחר ניתוח מחייבת טיפול ספציפי ואגרסיבי תוך ייעוץ עם מומחים למחלות זיהומיות לגבי סוג האנטיביוטיקה שיש להתחיל בבית החולים המסוים בו נמצא החולה. בחולים מונשמים האבחנה של דלקת ריאות קשה יותר מכיוון שלא ניתן להבדילה בקלות מ-[[ARDS]]{{כ}} (Acute Respiratory Distress Syndrome) השכיח בחולים אלה, אולם אינו מלווה בתחילתו בזיהום חיידקי. בחולים עם חשד לדלקת ריאות יש לבצע שטיפה ברונכו-אלבאולרית ולנסות לזהות דרכה את המזהמים באם הם נמצאים. | |
| − | |||
| − | |||
| − | |||
| − | + | זיהומים של צנתרים לוורידים גם הם שכיחים. האבחנה של זיהום המיוחס לצנתר מבוססת על תרביות דם חיוביות שבהן זוהו חיידקים שנמצאו גם בתרביות מקצה צנתר שהוצא מחולים אלה ושבהם לא נמצא כל מקור אחר לזיהום. זיהומים במקום החדרת הצנתר המתבטאים באודם מקומי, חום, נפיחות או הפרשה, מחייבים הוצאת הצנתר והכנסת צנתר אחר במקום מרוחק מהמקום המזוהם. דרך המניעה הטובה ביותר היא לא להכניס צנתרים למי שאינו זקוק להם ולהוציא צנתרים ברגע שאין בהם צורך. | |
| − | == | + | ==חום לאחר ניתוח== |
| + | חום לאחר ניתוח שכיח ובדרך כלל מבשר זיהום. חום לאחר ניתוח מהווה מקור לדאגה לחולים ולמנתחים. מקור הזיהום השכיח ביותר הוא שדה הניתוח. רוב החולים עם חום ממקור לא ברור מקבלים טיפול אנטיביוטי אמפירי אף על פי שלרוב המקור אינו זיהומי מצד אחד, ומצד שני חלק מהזיהומים מופיעים ללא חום כלל. לכן, חשוב לפני כל התחלת טיפול אנטיביוטי לברר מקור לזיהום ורק אם קיים לתת טיפול מתאים. חום בשלושת הימים הראשונים לאחר ניתוח מקורו לרוב לא זיהומי. חום המופיע ביום הרביעי או ממשיך מעל מספר ימים מקורו זיהומי, כנראה בפצע הניתוח. חום המופיע מאוחר יותר מקורו בדרכי הנשימה, לרוב דלקת ריאות בעוד שחום המופיע ב-24 השעות הראשונות מקורו ב[[Atelectasis|תמט (אטלקזה) ריאתי]]. שני זיהומים יכולים להתבטא תוך 36 שעות לאחר ניתוח. האחד הוא דלף ממעי לאחר ניתוח, המלווה בדרך כלל בסימני הלם זיהומי קשה. הזיהום השני הוא זיהום על ידי חיידקים מסוג סטרפטוקוקוס בתא המוליטי או קלוסטרידיה, המאובחנים על ידי תרביות מרקמת אזור הניתוח. זיהום נדיר שיכול לבוא לידי ביטוי ב-48 השעות הראשונות הוא זיהום הנגרם מקבוצה נדירה של סטפילוקוק זהוב המייצר טוקסינים וגורם לחום ולהלם טוקסי שמקורו בפצע הניתוח. מצב נדיר זה מוכר כ-[[Wound Toxic Shock Syndrome]]. מכלל המקרים המדווחים ל-CDC{{כ}} (Centers for Disease Control and Prevention) כהלם טוקסי, אחוז אחד מקורו בזיהומים אלה. התסמונת מתבטאת בחום, [[שלשולים]], [[הקאות]], עור אדום בצקתי ו[[תת לחץ דם|תת-לחץ דם]]. הסימנים באזור הפצע בשלב מוקדם של הזיהום לא באים לידי ביטוי. הטיפול הראשוני הוא ניקוז הפצע ומתן אנטיביוטיקה, למשל מסוג [[קלינדמיצין]] שנמצא יעיל במקרים אלה. | ||
| − | * | + | זיהומים הנרכשים בבית החולים מהווים פגיעה בבטיחות החולה ומשפיעים על מיליוני אנשים ברחבי העולם. זיהומים הנרכשים בבית החולים הם אחד הגורמים העיקריים לסבל של חולים, לתחלואה רבה ולתמותה. הוצאות הטיפול בסיבוכים אלה הן עצומות. בארצות הברית מדווח על קרוב לשני מיליון חולים הנדבקים בזיהומים הנרכשים בבית החולים בכל שנה, כאשר 90,000 מהם נפטרים. ההערכה היא שבישראל מספר מקרי המוות כתוצאה מזיהומים אלו עולה על זה הנגרם כתוצאה מתאונות דרכים. הצורך במערכת מניעת זיהומים טובה יותר הוא הכרחי במיוחד בשל העלייה התלולה בשיעור החיידקים העמידים לאנטיביוטיקה. אנו מוצאים את עצמנו יותר ויותר במצב בו אין לנו יכולת להציע טיפול אנטיביוטי יעיל לחולה בשל החיידקים שהתפתחו בבית החולים. אף על פי שלא ניתן להכחיד לחלוטין את הזיהומים הנרכשים בבית החולים, ישנן פעולות שהוכחו כיעילות בהפחתה משמעותית שלהם. דרך טובה למניעה היא הקטנת עומס של החיידקים העמידים בבית החולים ומניעת התפשטותם, ובמקביל מניעת הזיהום אותו הם גורמים. מניעה היא תהליך מורכב המערב צדדים רבים. הטיפול המונע בחולה צריך להיות חלק בלתי נפרד מהטיפול השגרתי בו. גישה זו כוללת: טיפול נכון בצנתרים אותם אנו מחדירים לכלי הדם ולדרכי השתן, מניעת התפתחות דלקת ריאות בחולים הנזקקים להנשמה מלאכותית, מניעת זיהומים בפצעי הניתוח, בחירה נכונה של הטיפול האנטיביוטי וכן מניעת העברת חיידקים עמידים בין החולים. הנושאים המרכזיים המשפיעים על מניעת העברה צולבת של חיידקים בין חולים הם: שמירה קפדנית על היגיינת ידיים, שימוש באמצעי בידוד לפי הצורך, "חיפוש" החיידקים העמידים בעזרת תרביות ניטור, ניקוי קפדני של הסביבה וחינוך אנשי הצוות להתנהגות נכונה במניעת זיהומים. בעבודות שנעשו בארצות הברית ובמקומות נוספים הוכח שהתערבויות המשלבות את המרכיבים הללו יכולות להביא לשליטה בהתפשטות החיידקים העמידים ולמניעת הזיהומים שהם גורמים. לכן, כדי להצליח במניעה יש לפעול בכל אחד מהתחומים: |
| + | *חינוך | ||
| + | *הנחיות | ||
| + | *ניטור | ||
| + | *אכיפה | ||
| + | {{רווח קשיח}} | ||
| + | שמירה על היגיינת ידיים, פעולה פשוטה ביותר, היא הכלי הבסיסי ביותר המשמש למניעת זיהומים, אך אין היענות מספקת של אנשי צוות בכל העולם להיגיינת ידיים. העברה צולבת של חיידקים בין מטופלים על ידי איש צוות שלא חיטא/רחץ ידיו כנדרש, היא מקור עיקרי לזיהום. השימוש בתכשיר [[אלכוהול]]י לחיטוי ידיים הוכח כמעשי ויעיל יותר משטיפת ידיים במים וסבון. שימוש בתכשיר אלכוהולי הוכח כמשפר את היענות הצוות לשמירה על היגיינת ידיים. | ||
| + | חולים עם זיהומים המחייבים בידוד עקב חיידקים יציבים בטיפול חייבים להיות מופרדים מחולים אחרים כאשר הצוות המטפל נוקט בכל אמצעי הזהירות כולל: לבוש מיוחד מעל הלבוש השגרתי, כפפות, כובע לכיסוי הראש ומסכה לפנים. הצוות כולל את סגל המקום החל ממנקי החדר ועד למנהל המחלקה וכן את בני המשפחה והמבקרים. בידוד מחייב שילוט בולט וברור וכרטיסי הסבר למשפחות. כדי שאמצעים אלה ייצאו לפועל בקפדנות, יש בראש ובראשונה לחנך את אנשי הצוות להתנהגות מונעת נכונה על ידי הדרכה מתאימה בכל בית חולים. יש לדווח לצוות הזיהומים של בית החולים על כל זיהום כזה ולנהל מדיניות פרטנית בכל מקרה בהתאם להנחיות של היחידה למחלות זיהומיות. הוכח שמדידת שיעור הזיהומים בפצעי ניתוח מביאה להפחתה משמעותית, עד 50 אחוזים, בשיעור הזיהומים. | ||
| + | ==ראו גם== | ||
| + | * לנושא הבא: [[פתוגנים שכיחים בכירורגיה]] | ||
* [[זיהומים בכירורגיה|לתוכן העניינים של הפרק]] | * [[זיהומים בכירורגיה|לתוכן העניינים של הפרק]] | ||
* [[עקרונות בכירורגיה|לתוכן העניינים של הספר]] | * [[עקרונות בכירורגיה|לתוכן העניינים של הספר]] | ||
* לפרק הקודם: [[ריפוי פצעים]] | * לפרק הקודם: [[ריפוי פצעים]] | ||
* לפרק הבא: [[הכנת חולה לניתוח]] | * לפרק הבא: [[הכנת חולה לניתוח]] | ||
| − | |||
{{ייחוס| [[משתמש:צבי קויפמן|ד"ר צבי קויפמן]] - מומחה בכירורגיה, מנהל היחידה לבריאות השד [http://hospitals.clalit.co.il/hospitals/Meir/he-il/Pages/homepage2.aspx מרכז רפואי מאיר], כפר סבא}} | {{ייחוס| [[משתמש:צבי קויפמן|ד"ר צבי קויפמן]] - מומחה בכירורגיה, מנהל היחידה לבריאות השד [http://hospitals.clalit.co.il/hospitals/Meir/he-il/Pages/homepage2.aspx מרכז רפואי מאיר], כפר סבא}} | ||
| − | |||
| − | |||
[[קטגוריה:כירורגיה]] | [[קטגוריה:כירורגיה]] | ||
גרסה אחרונה מ־08:34, 22 בינואר 2023
עקרונות בכירורגיה
מאת ד"ר צבי קויפמן
| עקרונות בכירורגיה | ||
|---|---|---|

| ||
| שם המחבר | דוקטור צבי קויפמן | |
| שם הפרק | זיהומים בכירורגיה | |
מאז 1846, שנה בה מורטון הכניס את ההרדמה לכירורגיה, לא חלה מהפכה ממשית בעשייה הניתוחית וזאת עקב שיעורי התחלואה והתמותה הגבוהים כתוצאה מזיהומים שהופיעו לאחר הניתוחים. ליסטר ואחרים, שהכניסו את האנטיספטיקה לכירורגיה, הביאו להפחתה בשיעור הזיהומים ובעקבות זאת להקטנה משמעותית בשיעורי התמותה. העבודות של Holems, פאסטר וקוכר על מחלות זיהומיות, גילוי וזיהוי חיידקים, התפתחות חדרי ניתוח והמשמעת האנטיספטית בחדרי ניתוח שהוכנסה על ידי הלשטד ושיפור בחומרי האנטיספטיקה, הפחיתו עוד יותר את שיעור הזיהומים עד לשיעורים הנמוכים יחסית המקובלים. הכנסת האנטיביוטיקה המונעת לכירורגיה במאה ה-20 הביאה להפחתה משמעותית נוספת בשיעורי הזיהומים בכירורגיה.
זיהומים כירורגים מוגדרים כזיהומים המתרחשים לאורך קו חתך ושדה הניתוח - SSIs (Surgical Site Infection). הגדרה זו היא רחבה יותר מקודמתה שהתייחסה רק לזיהומים בפצע הניתוח. זיהומים בשדה הניתוח ניתן לחלק כך:
- זיהומים בדופן:
- זיהומים שטחיים בחתך הניתוח כמו עור ותת-עור
- זיהומים עמוקים בחתך הניתוח הכוללים פאסציות ושרירים
- זיהומים פנימיים באזור בו נערך הניתוח ובאיברים הסמוכים לו כמו: מורסות באזור הניתוח, אמפיאמה או מדיאסטיניטיס
הזיהומים בחתך הניתוח הם השכיחים יותר ומהווים בין 60 ל-80 אחוזים מכל SSIs ולהם גם הפרוגנוזה הטובה יותר. לעומת זאת, הזיהומים הקשורים באיברים או אזורי ניתוח פנימיים אחראיים ל-93 אחוזים מהתמותה הנגרמת על ידי זיהומים.
זיהומים בשדה הניתוח מוגדרים מבחינת הזמן כזיהומים המופיעים בכל זמן שבין 0 ל-30 יום לאחר הניתוח, ועד שנה בחולים להם הושתלו גופים זרים (רשתות, תותבים, מפרקים או שתלים). אופי הזיהומים בשדה הניתוח קשור באזור הניתוח והחיידקים האופיינים לו, ואלו לא השתנו ב-30 השנים האחרונות. בראש המזהמים בכירורגיה נמצא הסטפילוקוק הזהוב ולאחריו ספילוקוק קואקולז שלילי, אנטרוקוקוס ואי קולי. בחולים עם ניתוחים המוגדרים כ-Non clean, אי קולי וחיידקי מעיים הם המזהמים העיקריים. במאה ה-20, לאחר שנים של שימוש באנטיביוטיקה, התפתחו זנים חדשים עמידים לאנטיביוטיקה ושכיחותם בקרב המזהמים הולכת ועולה. מזהמים כמו: סטפילוקווקים יציבי Methicillin (MRSA), אנטרוקוקוס יציב ונקומיצין (VRE) וחיידקים גראם-שליליים, מבודדים בשכיחות עולה משדה הניתוח. מעניינות במיוחד הן הפטריות מקבוצת הקנדידה, שהפכו מספרופיטים למזהמים ושכיחותן עולה עם חלוף השנים.
שלושה גורמים עיקריים זוהו כגורמי סיכון לזיהום שדה הניתוח:
- גורם הקשור בחיידקים
- גורם הקשור בפצע הניתוח
- גורמים הקשורים בחולים (טבלה 1.19)
| טבלה מס 1.19: הגורמים השונים המשפיעים על התפתחות זיהומים | ||
|---|---|---|
| גורמים הקשורים בחיידקים | גורמי פצע | חולים |
| Remote site infection | Surgical technique | Age |
| Duration of the procedure | Necrosis | סטרואידים (Steroids) |
| Long-term care facility | Hematoma/seroma | אימונוסופרסיה (Immunosuppression) |
| Intensive care unit patient | Drains | Obesity |
| Wound class | Sutures | ממאירות (Malignancy) |
| Prior antibiotic therapy | סוכרת (Diabetes) | |
| Bacterial number, virulence, and antimicrobial resistance Multiple comorbidities | Transfusions | |
| עישון (Cigarette smoking) | ||
| Oxygen | ||
| Temperature | ||
| Glucose control | ||
גורמים הקשורים בחיידקים
הגורם החיידקי מושפע מהוִירולנטיות של החיידקים וכמותם באזור הניתוח. התפתחות התגובה לזיהומים בשדה הניתוח יכולה להיגרם על ידי החיידקים עצמם או הטוקסינים שהם מפרישים. עמידות החיידקים בפני פאגוציטוזה, היא הקובעת את הוִירולנטיות שלהם. העמידות קשורה לתכונות שהחיידקים מפתחים. חלק מהחיידקים פתחו מעטפת המכילה מרכיבים המונעים פאגוציטוזה כמו: לקבלסילה, לStreptococcus pneumoniae, חלק אחר פיתחו מרכיבים טוקסיים לפאגוציטים המונעים את הפגיעה בהם. לחלק מהחיידקים כמו קלוסטרידיה או סטרפטוקוקים, יש אנדו-טוקסינים חזקים המאפשרים לכמות קטנה יחסית של חיידקים לחדור לרקמות וליצור רעלן בכמות משמעותית. לכן, בעוד זיהומים ברוב החיידקים יבואו לידי ביטוי כעבור 5 ויותר ימים, הרי זיהומים בקלוסטרידיה או סטרפטוקוקים יכולים לבוא לידי ביטוי כבר אחרי 24 שעות.
מקורם של החיידקים המזהמים הוא בעור ובאיברים המנותחים, ולכן הניתוחים חולקו לפי אזורי ניתוח אשר להם מאפיינים זיהומיים משלהם. מסת החיידקים המזהמים חשובה ביותר. נמצא, שעל מסת חיידקים קטנה הגוף מסוגל להתגבר, אולם כאשר מסת החיידקים גדולה, הגוף נכשל והחיידקים משתלטים על האזור בו הם נמצאים. הגוף במצבים אלה מנסה רק להגביל את התהליך ולמזער את הנזקים. מידע זה הביא לחלוקת הניתוחים לנקיים, נקיים מלוכלכים, מלוכלכים ומזוהמים (ראו פירוט בהמשך הפרק). גורמים אחרים כמו: זמן השהייה בבית החולים לפני ניתוח, נוכחות זיהומים מרוחקים, משך הניתוח, גילוח לפני הניתוח ואחרים – כולם נמצאו כגורמים המעלים את מסת החיידקים ולכן את שכיחות הזיהומים בשדה הניתוח.
גורמים הקשורים בחולים
אחד הגורמים התלויים בחולה מקורם במנתח הפוגע בשלמות הרקמות על ידי החתך שהוא מבצע ובכך פוגע באחד ממנגנוני ההגנה החזקים של הגוף – שלמות הרקמות כמו העור ומערכת העיכול. לכן, טכניקה כירורגית מתאימה ועדינה ושימוש נכון בתפרים, נקזים וגופים זרים, הם ערבות להקטנה משמעותית ב-SSI. גורמים נוספים הקשורים בחולה הם: גיל החולה, לקיחת תרופות כמו סטרואידים, מצבו החיסוני, השמנת יתר, שאתות ממאירות, עישון, סוכרת, מצב תזונתי ירוד ומחלות נלוות. נוכחות כל אלה משפיעה לרעה על ריפוי הפצעים וחושפת את החולים ל-SSI בשכיחות גבוהה. עבודות מראות שבזמן ניתוח, הקפדה על מניעת היפותרמיה, היפוולמיה ושמירה על אספקת חמצן טובה לרקמות מהוות גורם חשוב במניעת SSI. הוכח גם ששמירה על רמת סוכר תקינה בדם לפני הניתוח ו-48 שעות לאחריו מקטינה את הסיכוי לזיהומים בשדה הניתוח. חולים במצבי תת-תזונה המתבטאת בערכי אלבומין נמוכים בדם, חשופים יותר לפתח SSI. ניתן להקטין את שיעור הזיהומים בחולים אלה על ידי הזנה נכונה לפני הניתוח ולאחריו, תוך שימוש במרכיבי תזונה מקבוצת ה-Immunonutrition כמו תוספת של חומצה אמינית ארגנין, חומצות שומן מקבוצה אומגה 3 וכולי. שמירה על חמצון טוב של הרקמות, זילוח (פרפוזיה) טוב וחימום החולה בזמן הניתוח, כולם מסייעים להפחתת הזיהומים. שמירה על ערכי סוכר תקינים על ידי עירוי אינסולין ומעקב קבוע של רמות הסוכר בדם יכולים להועיל. רמות סוכר מעל 200 מיליגרם מעלות את שיעורי ה-SSI בחולים סוכרתיים ולא סוכרתיים.
גורמים הקשורים בפצעים
טיפול נכון ברקמות ומניעת חבלה לרקמות הם יסוד בכירורגיה האנטיספטית, כגון שמירה על אספקת דם לרקמות, סילוק רקמות נמקיות וניקוז חללים גדולים חשובים במניעת זיהומים. שימוש בגופים זרים בחולים עם פצעים בגדר אפשרות להיות מזוהמים אינו רצוי. שימוש בתפרי מונופילמנט רצוי במצבים אלה. ניסיונות לסגור חללים גדולים בדרך כלל אינו מונע זיהום ובמקרים אלה, ניקוז החלל בעזרת מערכת ניקוז סגורה היא הגישה העדיפה. ניקוז פצעים על ידי נקזים שלא במערכת סגורה, רק מעלה את שיעורי הזיהומים ולא מפחית אותם ולכן יש להימנע מהשימוש בהם. רק פצעים שכבר מזוהמים אפשר לנקז על ידי מערכת פתוחה. בחולים עם פצעים מזוהמים או פצעים שלא ניתן לסלק מהם את הרקמה הנמקית בשלמותה או את הגופים הזרים, רצוי להשאיר את הפצעים פתוחים ובכך להפחית את שיעורי ה-SSI. בפצעי בטן יש לסגור את הפסציה ולהשאיר את העור והתת-עור פתוחים וחבושים. מספר הפגוציטים בפצע מגיע לשיאו ביום החמישי, ולכן לאחר יום זה די בטוח לבצע סגירה משנית של הפצע. החבישה מגינה על הפצע במשך 48–72 שעות. מעבר לזמן זה אין צורך בחבישה והיא רק מעלה את מספר החיידקים סביב הפצע.
שיטת דירוג המנסה לכמת את הסיכון לזיהומים בשדה הניתוח דווחה על ידי NNIS (National Nosocomial Infections Surveillance System) וכוללת בתוכה שלושה מרכיבים:
- המרכיב הקלאסי של הגדרת הפצע כנקי או מזוהם
- ASA (American Society of Anesthesiologists) Score של איגוד המרדימים האמריקאי
- משך הניתוח ביחס למקובל כממוצע לניתוח מסוים. נמצא שבכל קטגוריה של הגדרת פצע הייתה למשתנים האחרים השפעה על הגברת התחלואה ב-SSI
מניעת זיהומים
הדרך הטובה ביותר לטפל בתופעת הזיהומים היא מניעתם. את הטכניקות למניעת זיהומים אפשר לחלק לשלוש קבוצות:
- טכניקות אנטיספטיות בכירורגיה
- אנטיביוטיקה מונעת
- מעקב. מניעה ניתן לחלק מעשית למניעה לפני ניתוח, בזמן ניתוח או אחריו
טבלה 2.19 מסכמת את הגורמים השונים המשפיעים בתקופות השונות על שיעורי ה-SSI. ב-90 אחוזים מהניתוחים הארוכים נמצאו קרעים בכפפות הכירורגיות. קרעים אלה מעלים את הסיכון ל-SSI מצד אחד, ולהזדהמות של הצוות המנתח מדם החולה מצד שני. השימוש בכפפות כפולות הקטין תופעה זו באופן משמעותי.
אנטיביוטיקה מונעת: מתן נכון של אנטיביוטיקה מונעת הוא אחד הכלים הטובים למניעת זיהומים. אולם, יש להיזהר בשימוש באנטיביוטיקה שלא בהתאם להתוויות. שימוש לא נכון יכול להוביל להתפתחות של חיידקים יציבים אשר לא יגיבו לאנטיביוטיקה בה אנו משתמשים. שימוש לא מושכל באנטיביוטיקה יביא ליותר תופעות לוואי עקב שימוש יתר ויעלה את התחלואה במקום להוריד אותה. לכן, אין לתת אנטיביוטיקה מונעת לחולים העוברים ניתוחים נקיים קצרים ללא הכנסה של גופים זרים. כאשר השכיחות של זיהומים היא פחות מ-1 אחוז אין הצדקה לשימוש באנטיביוטיקה מונעת, מכיוון שהפחתה בשיעורי הזיהומים תהיה מזערית ושיעור תופעות הלוואי מהאנטיביוטיקה יעלו על התועלת. מתן אנטיביוטיקה מונעת נמצאה יעילה במספר ניתוחים:
- ניתוחים במערכת העיכול העליונה במיוחד בחולים עם מחלות ממאירות, כיבים חוסמים או מדממים
- ניתוחי דרכי וכיס המרה כמו בחולים מעל גיל 60, זיהומים חדים, אבנים בדרכי המרה, צהבת, חולים עם ניתוחים קודמים בדרכי המרה או כאלה שעברו בדיקות אנדוסקופיות של דרכי המרה קודם לכן
- ניתוחי מעי דק וגס בהם יש חיבור מחדש של קצוות המעי (השקה)
- ניתוחי חזה דרך חיתוך בעצם החזה (סטרנום)
- ניתוחי כלי דם
- קטיעות גפיים בחולים עם אסכמיה או לאחר חבלה
- ניתוחים גניקולוגים הכוללים כריתת רחם או ניתוחים קיסריים
- ניתוחים בחלל הפה
- ניתוחים עם פתיחת גולגולת
- כל פצע עם זיהום
- חבלות עם זיהום ורקמה נקרוטית כמו בחבלות גפיים או בטן
- נוכחות מסתם מלאכותי או פגם מסתמי במטרה למנוע אנדוקרדיטיס בקטריאלית
יש מספר ניתוחים נקיים שבהם הוכח יתרון למתן אנטיביוטיקה מונעת והם: ניתוחי שד וניתוחי בקע. מתן מונע של אנטיביוטיקה בלתי נספגת לפני ניתוחי כרכשת הוכח כיעיל. נהוג לתת שילוב תרופות כמו: ניאומצין בשילוב עם ארטרומיצין או מטרונידאזול יום לפני הניתוח. הכנה מכנית של הכרכשת על ידי תמיסות היגרוסקופיות הגורמות ליציאות מימיות מרובות עד להשגת יציאה מימית ללא צואה, לא נמצאה כיעילה בהקטנת שיעור הזיהומים בניתוחי כרכשת מלבד הרקטום.
זמן מתן האנטיביוטיקה המונעת חשוב ביותר. יש להתחיל את האנטיביוטיקה לפני הניתוח ולהמשיך אותה בניתוחים ארוכים במשך הניתוח כדי לשמור על רמות טובות של אנטיביוטיקה בדם ובפצע הניתוח. אנטיביוטיקה הניתנת כשעה לאחר חשיפה למזהם יעילה במניעה שולית בלבד, ואין כל טעם לתת אנטיביוטיקה מונעת אחר סגירת פצע הניתוח. רוב הסיבות לכישלון האנטיביוטיקה המונעת קשורים בזמן מתן לא נכון, במינון לא נכון ובאנטיביוטיקה שאינה יעילה כנגד החיידקים המזהמים. בחולים עם ניתוחים נקיים אפשר לתת את המנה הראשונה של האנטיביוטיקה לווריד עם התחלת ההרדמה. מנה בודדת של אנטיביוטיקה בדרך כלל מספיקה. אם הניתוח מתארך מעבר למחצית החיים של האנטיביוטיקה בדם יש לחזור על המתן. אין שום יתרון למתן אנטיביוטיקה מונעת מעבר ל-12 שעות לאחר הניתוח. אין כל הוכחה שיש יעילות להמשך מתן אנטיביוטיקה בחולים עם עירוי מרכזי או נקזים, ולהפך יש הוכחות להתפתחות של זנים עמידים במקרים אלה. אנטיביוטיקה מונעת לא נמצאה יעילה בחולים בהם יש מקור הממשיך להפריש חיידקים ולזהם כמו בחולים עם הנשמה מלאכותית, חולים עם צנתר קבוע לכיס השתן, חולים עם צנתר לבית החזה, פצעים פתוחים וכוויות.
זיהומים ברקמות רכות
ערך מורחב – פצעים מזוהמים לאחר ניתוח - טיפול אנטיביוטי - Infected surgical wounds - antibiotic therapy
זיהום זה מתאפיין קלינית על ידי: כאב מקומי, אודם מקומי, חום מקומי ונפיחות. גבול האודם לרוב ברור וחד ולעיתים מלווה בפס אדום לכוון הניקוז הלימפתי - לימפאנגיטיס. הנפיחות יכולה להיות נוקשה או עם מרכז רך - פלוקטואציה - המכיל מוגלה סמיכה חצי נוזלית.
בזיהומים של הרקמות הרכות יש להבדיל בין זיהומים שפתרונם הוא תרופתי לבין זיהומים שפתרונם כירורגי. בכל מקום שבו הטיפול התרופתי אינו יכול להגיע בצורה טובה למוקד הזיהומי הטיפול בזיהום הוא כירורגי, כמו במורסה. מורסה מורכבת מגרעין מרכזי של מוגלה המכילה דבריס רקמתי, פגוציטים, חיידקים ונוזל היוצר את הסמיכות החצי נוזלית של המוגלה. מסביב למרכז זה יש מעטפת של רקמה עם ריבוי כלי דם. אנטיביוטיקה אינה מגיעה לגרעין המורסה ולכן הטיפול במורסה הוא כירורגי - כלומר, פתיחה וניקוז המורסה. לעומת זאת, בצלוליטיס יש רקמה מזוהמת עם אספקת דם עשירה ולכן האנטיביוטיקה מגיעה אליה ועוזרת לה לחסל את המוקד הזיהומי ללא צורך בניקוז. היכולת להבדיל בין מורסה לצלוליטיס היא לפעמים קשה, במיוחד כאשר המורסות הן עמוקות ואז קשה להבחין במרכז הרך של המורסה. במקרים כאלה ניתן להיעזר בהדמיה כמו US לאבחון מדויק יותר. מורסה שלא מנוקזת יכולה להתפשט. אם ההתפשטות היא החוצה, המורסה תתנקז לעור מעצמה או תיצור פיסטולה שדרכה היא תתנקז באופן חלקי או מלא. מורסות באזור פי הטבעת מתנקזות ויוצרות פיסטולות שבדרך כלל לא נסגרות ודורשות התערבות ניתוחית לסגירתן. מורסות בשד הן בדרך כלל גדולות ובעלות מחיצות מרובות. מחיצות אלה יש להרוס בזמן פתיחת המורסה על מנת לאפשר לה ניקוז טוב. אם המורסה מתפשטת לעומק היא יכולה להרוס רקמות ולגרום לפסצאיטיס, הלם ספטי ומוות.
פצעים חבלתיים שהגיעו לטיפול שש שעות לאחר חבלה או נראים מזוהמים, עם גופים זרים או נמק ואסכמיה, פצעי דקירה, ירי או פצעי מעיכה ותלישה, אסור לסגור או לתפור ויש להשאירם פתוחים וחבושים. בכל הפצעים האלה יש לתת בוסטר של טטנוס אם הנפגע לא קיבל בוסטר בחמש השנים האחרונות. השימוש השגרתי באנטיביוטיקה בחולים בהם הפצע נסגר באופן ראשוני לא הוכח כיעיל. המזהמים הנפוצים בזיהומי רקמות רכות שטחיות הם הסטפילוקוק הזהוב, לפעמים בשילוב עם סטרפטוקוקוס. במורסות של בית השחי נמצאו חיידקים גראם שלילים ובזיהומים מתחת לגובה החגורה נמצאה תערובת של חיידקים גראם שליליים א-ארובים ואנ-ארובים.
זיהום מלווה נמק של רקמות רכות - Necrotizing soft tissue infections
תהליך זה, בניגוד למורסה או צלוליטיס מתאפיין בחוסר גבול ברור של הכאב או האדמומיות ולכן גם מאובחן מאוחר יותר. מבחינה אנטומית במצב זה נמצאת שכבת רקמה נמקית שאינה מוגבלת על ידי רקמה היפראמית כפי שראינו במורסה. העור מעל התהליך בדרך כלל נראה תקין או מעט בצקתי. כאשר המזהם הוא קלוסטרידיום נראית מעורבות של השריר - Clostridia myonecrosis או Gas gangrene.
רוב הזיהומים הללו שבהם הקלוסטרידיום לא מעורב, לא פוגעים בשריר ומתפשטים בתת-עור ובפסציה Necrotizing fasciitis. מציאת גז ברקמות היא סימן מסוכן לחולה. לא כל גז הנמצא ברקמות מעיד על זיהום בקלוסטרידיה. חיידקים גראם שלילים כמו אי קולי יכולים ליצור גז. כדי ליצר גז על ידי חיידקים יש צורך בסביבה אנארובית. כלומר, נוכחות גז ברקמות מעידה שאין חמצן בסביבה, או ליתר דיוק שהרקמות בסביבה אסכמיות או מתות, דבר המחייב התערבות כירורגית לסילוקם טרם יחמיר מצב החולה. המחלה מצטיינת במהלך מהיר המלווה בירידת לחץ דם מהירה וחוסר תגובה לאמצעי טיפול שגרתיים. בשלב המתקדם נראית בעור תמונה של צלוליטיס, שטפי דם, בועיות, בצקת ונמק עורי. מישוש גז ברקמות מעיד על נמק נרחב של רקמות המחייב התערבות כירורגית. בניתוח יש לסלק את הרקמות הנמקיות בשלמותן ולהשאיר את כל האזור פתוח. כאשר תהליך כזה קורה בגפה משמעות הדבר היא כריתת הגפה בחלק גדול מהחולים. בכל החולים יש לחזור מדי 24 שעות ולכרות שוב רקמות נמקיות עד השתלטות על התהליך.
החיידקים השכיחים בזיהומים אלה הם מקבוצת הקלוסטרידיום כמו: פרפרינגס (Perfringens), נוביי (Novyi), ספטיקום (Septicum), בדרך כלל בתערובת עם חיידקים אחרים מסוגים שונים. החיידקים היחידים הגורמים לנמק של הרקמות הרכות שאינם מקבוצת הקלוסטרידיום הם סטרפטוקוקים בטא המוליטיים וסטרפטוקוקוס פיוגנס. הפלורה של החיידקים הנמצאת בנמק מסוג זה בפצעים כירורגיים או חבלתיים היא פלורה מעורבת של חיידקים אנארוביים ואירוביים, חיידקים גראם חיוביים וגראם שליליים.
הטיפול בזיהומים אלה חייב להיות מיידי ואגרסיבי וכולל: הטרייה נרחבת של הרקמות, טיפול אנטיביוטי רחב טווח כולל כנגד אנארוביים וטיפול מערכתי תומך בנוזלים ותזונה. הטיפול האנטיביוטי חייב להיבדק שוב לאחר קבלת תשובות ראשונות של תרביות ורגישות החיידקים לאנטיביוטיקה.
זיהומים תוך-בטניים ואחור צפקיים (רטרופריטונאליים)
ערך מורחב – זיהומים בחלל הבטן - טיפול אנטיביוטי אמפירי - Intra-abdominal infections - empiric antibiotic therapy
זיהומים אלה הם בדרך כלל רציניים ודורשים התערבות כירורגית. זיהומים תוך-בטניים שאינם דורשים ניקוז כירורגי אלא טיפול אנטיביוטי הם: פיאלונפריטיס, סלפינגיטיס, אבצס אמבי בכבד, אנטריטיס, זיהום צפקי ראשוני, דיברטיקוליטיס וכולנגיטיס. אם לחולה יש כאבי בטן וחום והאבחנה אינה ברורה, אין להתחיל בטיפול אנטיביוטי מכיוון שהטיפול יכול לטשטש ממצאים אשר בסופו של דבר יחייבו ניתוח או ניקוז כטיפול עיקרי. למרות ההתקדמות בטיפול אנטיביוטי ובטיפול התומך בטיפול נמרץ, התמותה מזיהומים כאלה נעה בין 5 ל-50 אחוזים נוסף על תחלואה רבה. אבחון מוקדם וטיפול רב-מערכתי מהיר וקפדני הם המפתח למזעור הנזקים של תהליכים זיהומיים אלה (ראו בהרחבה בפרק על הפריטונאום).
זיהומים עקב שימוש בגופים זרים
האפשרויות הרבות לשימוש במפרקים מלאכותיים, בתותבים, צנתרים לטווח ארוך וברשתות, העלו את הפוטנציאל לזיהומים ואת מספר הזיהומים הקשים בכירורגיה. הכנסה של תותבי כלי דם, מסתמים לבביים, קוצבי לב, ומפרקים מלאכותיים, הם מקור חשוב להתפתחות זיהומים במקום ההשתלה. זיהומים המופיעים במקום ההשתלה ופוגעים גם בגוף הזר המושתל, מזהמים גם אותו. זיהומים אלה אינם נשלטים על ידי מערכת ההגנה של הגוף ולכן ממשיכים לזרוע חיידקים ולשמור על הנידוס הזיהומי. ברוב המקרים הדרך היחידה למגר את הזיהום היא להוציא את השתל, תוך מתן אנטיביוטיקה מסיבית.
זיהומים שלא ממקור כירורגי בחולים שנותחו
חולים לאחר ניתוח חשופים לזיהומים ממקורות שונים שאינם קשורים לניתוח עצמו. השימוש הנרחב בצנתרים במיוחד לדרכי השתן באוכלוסייה המבוגרת הוא גורם שכיח לזיהומים בדרכי השתן. זיהום בדרכי השתן הוא השכיח מבין הסיבוכים הזיהומים הלא כירורגיים בחולים לאחר ניתוח. אף על פי שאצל רוב החולים זיהומים בדרכי השתן הם מחלה שפירה שמהלכה נשלט על ידי טיפול אנטיביוטי, בקבוצת החולים לאחר ניתוח שפיתחו זיהומים בדרכי השתן נמצאה תחלואה ותמותה מוגברת בזמן האשפוז, בהשוואה לאלה ללא זיהום בדרכי השתן. לכן, בצנתרים לדרכי השתן יש להשתמש רק במקרה של התוויה מובהקת לטווח מינימלי אפשרי. לא להסס להוציא קטטר שאין בו צורך, ויש להקפיד על ניקוז במערכת סגורה וסטרילית.
זיהומים בדרכי הנשימה הם במקום השלישי בשכיחות הזיהומים בבתי חולים (Nosocomial infection) בחולים כירורגיים (לאחר UTI-SSI), והם הסיבה השכיחה לתמותה עקב זיהומים אלה. האבחנה היא קלינית ובצילום חזה. מבחינה קלינית חום ושיעול הם התסמינים השכיחים. במעבדה נמצאה עלייה בספירה הלבנה וירידה בחמצון הדם. בצילום חזה נראה אזור של קונסולידציה ריאתית. יש לזכור שהאבחנה של דלקת ריאות קלינית או רנטגנית היא לא מדויקת ויש לא מעט מקרים של אבחנה חיובית או שלילית כזובה. הטיפול הוא אנטיביוטי בעיקרו. עקב התפתחות של זנים עמידים בבתי החולים, הופעת דלקת ריאות לאחר ניתוח מחייבת טיפול ספציפי ואגרסיבי תוך ייעוץ עם מומחים למחלות זיהומיות לגבי סוג האנטיביוטיקה שיש להתחיל בבית החולים המסוים בו נמצא החולה. בחולים מונשמים האבחנה של דלקת ריאות קשה יותר מכיוון שלא ניתן להבדילה בקלות מ-ARDS (Acute Respiratory Distress Syndrome) השכיח בחולים אלה, אולם אינו מלווה בתחילתו בזיהום חיידקי. בחולים עם חשד לדלקת ריאות יש לבצע שטיפה ברונכו-אלבאולרית ולנסות לזהות דרכה את המזהמים באם הם נמצאים.
זיהומים של צנתרים לוורידים גם הם שכיחים. האבחנה של זיהום המיוחס לצנתר מבוססת על תרביות דם חיוביות שבהן זוהו חיידקים שנמצאו גם בתרביות מקצה צנתר שהוצא מחולים אלה ושבהם לא נמצא כל מקור אחר לזיהום. זיהומים במקום החדרת הצנתר המתבטאים באודם מקומי, חום, נפיחות או הפרשה, מחייבים הוצאת הצנתר והכנסת צנתר אחר במקום מרוחק מהמקום המזוהם. דרך המניעה הטובה ביותר היא לא להכניס צנתרים למי שאינו זקוק להם ולהוציא צנתרים ברגע שאין בהם צורך.
חום לאחר ניתוח
חום לאחר ניתוח שכיח ובדרך כלל מבשר זיהום. חום לאחר ניתוח מהווה מקור לדאגה לחולים ולמנתחים. מקור הזיהום השכיח ביותר הוא שדה הניתוח. רוב החולים עם חום ממקור לא ברור מקבלים טיפול אנטיביוטי אמפירי אף על פי שלרוב המקור אינו זיהומי מצד אחד, ומצד שני חלק מהזיהומים מופיעים ללא חום כלל. לכן, חשוב לפני כל התחלת טיפול אנטיביוטי לברר מקור לזיהום ורק אם קיים לתת טיפול מתאים. חום בשלושת הימים הראשונים לאחר ניתוח מקורו לרוב לא זיהומי. חום המופיע ביום הרביעי או ממשיך מעל מספר ימים מקורו זיהומי, כנראה בפצע הניתוח. חום המופיע מאוחר יותר מקורו בדרכי הנשימה, לרוב דלקת ריאות בעוד שחום המופיע ב-24 השעות הראשונות מקורו בתמט (אטלקזה) ריאתי. שני זיהומים יכולים להתבטא תוך 36 שעות לאחר ניתוח. האחד הוא דלף ממעי לאחר ניתוח, המלווה בדרך כלל בסימני הלם זיהומי קשה. הזיהום השני הוא זיהום על ידי חיידקים מסוג סטרפטוקוקוס בתא המוליטי או קלוסטרידיה, המאובחנים על ידי תרביות מרקמת אזור הניתוח. זיהום נדיר שיכול לבוא לידי ביטוי ב-48 השעות הראשונות הוא זיהום הנגרם מקבוצה נדירה של סטפילוקוק זהוב המייצר טוקסינים וגורם לחום ולהלם טוקסי שמקורו בפצע הניתוח. מצב נדיר זה מוכר כ-Wound Toxic Shock Syndrome. מכלל המקרים המדווחים ל-CDC (Centers for Disease Control and Prevention) כהלם טוקסי, אחוז אחד מקורו בזיהומים אלה. התסמונת מתבטאת בחום, שלשולים, הקאות, עור אדום בצקתי ותת-לחץ דם. הסימנים באזור הפצע בשלב מוקדם של הזיהום לא באים לידי ביטוי. הטיפול הראשוני הוא ניקוז הפצע ומתן אנטיביוטיקה, למשל מסוג קלינדמיצין שנמצא יעיל במקרים אלה.
זיהומים הנרכשים בבית החולים מהווים פגיעה בבטיחות החולה ומשפיעים על מיליוני אנשים ברחבי העולם. זיהומים הנרכשים בבית החולים הם אחד הגורמים העיקריים לסבל של חולים, לתחלואה רבה ולתמותה. הוצאות הטיפול בסיבוכים אלה הן עצומות. בארצות הברית מדווח על קרוב לשני מיליון חולים הנדבקים בזיהומים הנרכשים בבית החולים בכל שנה, כאשר 90,000 מהם נפטרים. ההערכה היא שבישראל מספר מקרי המוות כתוצאה מזיהומים אלו עולה על זה הנגרם כתוצאה מתאונות דרכים. הצורך במערכת מניעת זיהומים טובה יותר הוא הכרחי במיוחד בשל העלייה התלולה בשיעור החיידקים העמידים לאנטיביוטיקה. אנו מוצאים את עצמנו יותר ויותר במצב בו אין לנו יכולת להציע טיפול אנטיביוטי יעיל לחולה בשל החיידקים שהתפתחו בבית החולים. אף על פי שלא ניתן להכחיד לחלוטין את הזיהומים הנרכשים בבית החולים, ישנן פעולות שהוכחו כיעילות בהפחתה משמעותית שלהם. דרך טובה למניעה היא הקטנת עומס של החיידקים העמידים בבית החולים ומניעת התפשטותם, ובמקביל מניעת הזיהום אותו הם גורמים. מניעה היא תהליך מורכב המערב צדדים רבים. הטיפול המונע בחולה צריך להיות חלק בלתי נפרד מהטיפול השגרתי בו. גישה זו כוללת: טיפול נכון בצנתרים אותם אנו מחדירים לכלי הדם ולדרכי השתן, מניעת התפתחות דלקת ריאות בחולים הנזקקים להנשמה מלאכותית, מניעת זיהומים בפצעי הניתוח, בחירה נכונה של הטיפול האנטיביוטי וכן מניעת העברת חיידקים עמידים בין החולים. הנושאים המרכזיים המשפיעים על מניעת העברה צולבת של חיידקים בין חולים הם: שמירה קפדנית על היגיינת ידיים, שימוש באמצעי בידוד לפי הצורך, "חיפוש" החיידקים העמידים בעזרת תרביות ניטור, ניקוי קפדני של הסביבה וחינוך אנשי הצוות להתנהגות נכונה במניעת זיהומים. בעבודות שנעשו בארצות הברית ובמקומות נוספים הוכח שהתערבויות המשלבות את המרכיבים הללו יכולות להביא לשליטה בהתפשטות החיידקים העמידים ולמניעת הזיהומים שהם גורמים. לכן, כדי להצליח במניעה יש לפעול בכל אחד מהתחומים:
- חינוך
- הנחיות
- ניטור
- אכיפה
שמירה על היגיינת ידיים, פעולה פשוטה ביותר, היא הכלי הבסיסי ביותר המשמש למניעת זיהומים, אך אין היענות מספקת של אנשי צוות בכל העולם להיגיינת ידיים. העברה צולבת של חיידקים בין מטופלים על ידי איש צוות שלא חיטא/רחץ ידיו כנדרש, היא מקור עיקרי לזיהום. השימוש בתכשיר אלכוהולי לחיטוי ידיים הוכח כמעשי ויעיל יותר משטיפת ידיים במים וסבון. שימוש בתכשיר אלכוהולי הוכח כמשפר את היענות הצוות לשמירה על היגיינת ידיים.
חולים עם זיהומים המחייבים בידוד עקב חיידקים יציבים בטיפול חייבים להיות מופרדים מחולים אחרים כאשר הצוות המטפל נוקט בכל אמצעי הזהירות כולל: לבוש מיוחד מעל הלבוש השגרתי, כפפות, כובע לכיסוי הראש ומסכה לפנים. הצוות כולל את סגל המקום החל ממנקי החדר ועד למנהל המחלקה וכן את בני המשפחה והמבקרים. בידוד מחייב שילוט בולט וברור וכרטיסי הסבר למשפחות. כדי שאמצעים אלה ייצאו לפועל בקפדנות, יש בראש ובראשונה לחנך את אנשי הצוות להתנהגות מונעת נכונה על ידי הדרכה מתאימה בכל בית חולים. יש לדווח לצוות הזיהומים של בית החולים על כל זיהום כזה ולנהל מדיניות פרטנית בכל מקרה בהתאם להנחיות של היחידה למחלות זיהומיות. הוכח שמדידת שיעור הזיהומים בפצעי ניתוח מביאה להפחתה משמעותית, עד 50 אחוזים, בשיעור הזיהומים.
ראו גם
- לנושא הבא: פתוגנים שכיחים בכירורגיה
- לתוכן העניינים של הפרק
- לתוכן העניינים של הספר
- לפרק הקודם: ריפוי פצעים
- לפרק הבא: הכנת חולה לניתוח
המידע שבדף זה נכתב על ידי ד"ר צבי קויפמן - מומחה בכירורגיה, מנהל היחידה לבריאות השד מרכז רפואי מאיר, כפר סבא


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק