הבדלים בין גרסאות בדף "אבחון מניעה וטיפול בסיבוכי קרישיות יתר בהיריון - נייר עמדה"
מ (הפעיל הגנה על אבחון מניעה וטיפול בסיבוכי קרישיות יתר בהיריון - נייר עמדה ([עריכה=רק מפעילי מערכת מורשים] (בלתי מוגבלת בזמן) [העברה=רק מפעילי ) |
|||
| (121 גרסאות ביניים של 4 משתמשים אינן מוצגות) | |||
| שורה 1: | שורה 1: | ||
| − | {{נייר עמדה | + | {{נייר עמדה גינקולוגיה |
|שם נייר העמדה=אבחון מניעה וטיפול בסיבוכי קרישיות יתר בהיריון | |שם נייר העמדה=אבחון מניעה וטיפול בסיבוכי קרישיות יתר בהיריון | ||
|תחום=[[:קטגוריה:מיילדות|מיילדות]] | |תחום=[[:קטגוריה:מיילדות|מיילדות]] | ||
| − | |האיגוד המפרסם= | + | |האיגוד המפרסם=החברה הישראלית לרפואת האם והעובר והאיגוד הישראלי למיילדות וגינקולוגיה{{ש}}[[קובץ:מיילדות.png|מרכז|180 פיקסלים|קישור=האיגוד הישראלי למיילדות וגינקולוגיה]] |
|סימוכין= | |סימוכין= | ||
| − | |קישור=[ | + | |קישור=[https://ima-contentfiles.s3.amazonaws.com/Ne209_HypercoagulableComplicationsPregnancyN.pdf באתר הר"י] |
| − | |תאריך פרסום= | + | |תאריך פרסום=פברואר 2023 |
| − | |יוצר הערך=[[#חברי הצוות להכנת נייר עמדה]] | + | |יוצר הערך=[[#חברי הצוות להכנת נייר עמדה|חברי הצוות להכנת נייר עמדה]] |
}} | }} | ||
| − | {{הרחבה|היריון}} | + | {{הרחבה|ערכים=[[פקקת ורידים]], [[היריון]]}} |
| − | ניתן לחלק את סיבוכי קרישיות היתר ( | + | ניתן לחלק את סיבוכי [[קרישיות-יתר|קרישיות היתר]] (Hypercoagulability) ב[[היריון]] ל: |
| − | #טרומבואמבוליזם (TE | + | #טרומבואמבוליזם (TE, Thromboembolism) |
| − | #סיבוכי | + | #סיבוכי היריון |
| + | ===טרומבואמבוליזם=== | ||
| + | '''טרומבואמבוליזם''' כולל את [[פקקת הורידים העמוקים]] {{כ}}(DVT, Deep Vein Thrombosis) {{כ}}מהווה 75–80 אחוזים מסך כל אירועי הטרומבואמבוליזם הוורידיים (VTE {{כ}}(Venous Thrombo-Embolism) ואת ה[[תסחיף ריאתי|תסחיף הריאתי]] (PE, Pulmonary Emboli) {{כ}}המהווה כ-25 אחוזים מסך כל אירועי | ||
| + | הטרומבואמבוליזם הורידיים (VTE). מדובר בתופעה חמורה הכרוכה בסיכון מוגבר לתחלואה אימהית ואף למוות, כמחצית מאירועי ה-VTE מתרחשים במהלך ההיריון וכמחצית בתקופת [[משכב הלידה]]. הסיבה לכך היא השילוב בין גורמים מכניים והורמונליים הגורמים לשינוי במערכת הקרישה הטרום הריונית לכיוון קרישיות יתר. הסיכון ל-VTE קיים כבר בשליש הראשון, עולה בשליש השלישי ומגיע לשיא בתקופת משכב הלידה. גורמי הסיכון העיקריים ל-VTE הם מאורע טרומבואמבולי בעבר (עד 25% מכלל האירועים הם אירועים חוזרים), ועדות לטרומבופיליה. גורמי סיכון נוספים כוללים בין השאר: גיל, [[השמנת יתר]], [[עישון]], [[יתר לחץ דם]] ו[[ניתוח קיסרי]]. | ||
| − | ''' | + | ===סיבוכי היריון=== |
| + | '''סיבוכי היריון''' כוללים [[הפלות חוזרות]], מות עובר ברחם מגורם לא ברור, [[רעלת היריון]], [[האטה בגדילה תוך רחמית]] ו[[הפרדות שליה]]. | ||
| − | + | בעוד שהקשר בין טרומבופיליה מולדת לבין VTE הוא חזק ביותר, קיימת מחלוקת לגבי הקשר בין טרומבופיליה מולדת לסיבוכי היריון ולגבי יעילות טיפול ב[[מונעי קרישה]] למניעת סיבוכי היריון בנשים עם טרומבופיליה מולדת. לעומת זאת, קיים קשר ברור ויתרון בטיפול בטרומבופיליה נרכשת, ובעיקר [[תסמונת אלפא]] {{כ}}(Anti Phospholipid Antibodies). | |
| − | + | <big>'''אשר על כן עמדת האיגוד כדי למנוע ולטפל בסיבוכי קרישיות יתר בהיריון היא:'''</big> | |
| + | #מניעה וטיפול באירועי VTE בהיריון ובתקופת משכב הלידה שבחלקם קשורים לטרומבופיליה מולדת ונרכשת | ||
| + | #מניעת סיבוכי היריון הקשורים בעיקר לטרומבופיליה נרכשת (APS) | ||
| − | + | ==הנחיות למניעה וטיפול באירועי VTE בהיריון ובמשכב הלידה== | |
| + | *כל אישה תעבור הערכה לגבי מידת הסיכון לאירוע טרומבואמבולי על פי היסטוריה רפואית וגורמי סיכון ויישקל הצורך בבירור לטרומבופיליה במהלך המפגש הרפואי הראשוני טרם או במהלך ההיריון. הטיפול המונע באישה ההרה יותאם באופן פרטני לכל אישה על פי גורמי הסיכון, ההיסטוריה הרפואית המיילדותית, סיפור משפחתי וסוג הטרומבופיליה | ||
| + | *טיפול אנטיקואגולנטי במהלך ההיריון יינתן על פי התוויה. טיפול הבחירה במהלך ההיריון הוא ב-Low Molecular Weight Heparin {{כ}}(LMWH) | ||
| + | *טיפול אנטיקואגולנטי יינתן לאחר הלידה על פי התוויה למשך תקופת משכב לידה, עד 6 שבועות, אלא אם כן צוין אחרת. ככלל, מכיוון שהסיכון המחושב ליום לאירועי VTE גבוה יותר בתקופת משכב הלידה מומלץ להחמיר בטיפול בתקופה זו ביחס לתקופה הטרום לידתית | ||
| − | # | + | ==סוגי הטרומבופיליה== |
| − | # | + | ===טרומבופיליה גנטית (מולדת)=== |
| + | ====טרומבופיליה בסיכון גבוה==== | ||
| + | #הומוזיגוטיות ל-[[Factor V Leiden]] | ||
| + | #הומוזיגוטיות ל-Factor II Mutation 20210 | ||
| + | #Antithrombin deficiency | ||
| + | #טרומבופיליה גנטית משולבת (Combined thrombophilia) – כל שילוב של שני סוגי טרומבופיליה ויותר | ||
| − | == | + | ====טרומבופיליה בסיכון נמוך==== |
| + | *הטרוזיגוטיות ל־Factor V Leiden | ||
| + | *הטרוזיגוטיות ל־20210 Factor II Mutation | ||
| + | *Protein S deficiency | ||
| + | *Protein C deficiency | ||
| − | + | ===טרומבופיליה נרכשת – APS{{כ}} (Anti-phospholipid syndrome)=== | |
| + | <big>'''יש צורך באירוע קליני וקריטריון מעבדתי על מנת להגדיר APS.'''</big> | ||
| + | ====קריטריונים קליניים==== | ||
| + | *אירוע טרומבוטי עורקי/ורידי/כלי דם קטנים בכל רקמה שהיא, אשר הוכח באמצעי הדמיה או היסטולוגית | ||
| + | *סיבוכי היריון - לפחות אחד מהבאים: | ||
| + | **3 הפלות ספונטאניות רצופות לפני שבוע 10 להיריון לאחר שלילת סיבה אימהית (אנטומית, הורמונלית או גנטית) או אבהית (גנטית) | ||
| + | **אובדן היריון אחד או יותר של עובר בעל מורפולוגיה תקינה בסונאר או בפתולוגיה, המתאים בגודלו לשבוע 10 להיריון ויותר, לאחר שלילת סיבה אימהית (גנטית או אנטומית) או אבהית (גנטית) | ||
| + | **[[לידה מוקדמת]] יזומה בגין אי ספיקה שלייתית ([[רעלת היריון]] חמורה או האטה בגדילה תוך רחמית) מתחת לשבוע 34 להריון | ||
| − | + | ====קריטריונים מעבדתיים==== | |
| + | *Lupus Anticoagulant{{כ}} (LAC) חיובי בשתי בדיקות בהפרש של לפחות 12 שבועות. יש לבצע את הבדיקה ללא נטילת [[Coumadin]]{{כ}} (warfarin) | ||
| + | *Anti Cardiolipin{{כ}} (ACL) מסוג IgM או IgG בכייל בינוני גבוה (מעל 40 GPL או MPL מעל אחוזון 99) בשתי בדיקות בהפרש של לפחות 12 שבועות | ||
| + | *anti β2-glycoprotein 1{{כ}} (β2GP1) מסוג IgM או IgG בכייל בינוני גבוה (מעל אחוזון 99) בשתי בדיקות בהפרש של לפחות 12 שבועות | ||
| − | + | '''יש להבדיל בין:''' | |
| + | *APLA מעבדתית (aPL) – לפחות קריטריון מעבדתי אחד ללא תמונה קלינית | ||
| + | *תסמונת APS – שילוב של לפחות קריטריון אחד קליני ואחד מעבדתי | ||
| − | + | ===בירור טרומבופיליה=== | |
| + | '''יש לשקול בירור טרומבופיליה ל:''' | ||
| + | *טרומבופיליה גנטית: | ||
| + | **נשים עם אירוע קודם של VTE | ||
| + | **נשים עם קרוב משפחה בדרגה ראשונה נשא לטרומבופיליה בסיכון גבוה או שעבר אירוע VTE בגיל צעיר בהיעדר גורם סיכון אחר | ||
| + | *טרומבופיליה נרכשת (APS): לנשים עם היסטוריה של סיבוכי היריון מתאימים לקריטריונים ולנשים עם היסטוריה של VTE בעברן יש להציע בירור לטרומבופיליה נרכשת (APS) | ||
| − | + | ==תרופות אנטיקואגולנטיות בשימוש למניעה וטיפול== | |
| + | *'''LMWH''' - הפרינים במשקל מולקולרי נמוך. לדוגמה: [[clexane]] {{כ}}(enoxaparine) או [[fragmine]] {{כ}}(deltaparine sodium). אם יש התווית נגד - קיים טיפול חלופי. אם מופיע דימום חריף תחת טיפול יש לתת מנות דם (כדוריות דחוסות) להרה ולבדוק רמת Anti Xa | ||
| + | *'''UFH''' - הפרין במשקל מולקולרי גבוה. יינתן רק בהתוויה מיוחדת ובעיקר במסתם תותב (ראו פירוט בהמשך) | ||
| + | *'''VKA''' - אנטגוניסטים לו[[ויטמין K]]. תרופת הבחירה היא Coumadin. אם מופיע דימום חריף תחת טיפול יש לתת Fresh Frozen Plasma {{כ}}(FFP) עם או ללא ויטמין K ועירויי דם על פי צורך קליני. קומדין היא תרופה טרטוגנית (היפופלזית גשר האף, מומי לב, מומי מוח ואחרים) ב-5% מהילודים שנחשפו בין שבועות 6–12 במינון מעל 5 מ"ג ליממה | ||
| + | *'''Fundaparinux''' - פנטסכריד סינתטי, מעכב טרומבין פרנטרלי. ניתן במקרים של רגישות להפרין או HIT{{כ}} (Heparin induced thrombocytopenia) | ||
| + | *'''מעכבי טרומבין פומיים ומעכבי Anti Xa''' - לדוגמה: [[dabigatran]], [[rivaroxaban]], [[apixaban]]. יש להימנע ממתן בהיריון לאור היעדר מידע לגבי בטיחות התרופה בהיריון ובהנקה | ||
| − | + | {| border="1" cellpadding="4" width="70%" | |
| + | |- | ||
| + | |+'''טווח מינוני טיפול מקובלים של LMWH''': | ||
| + | |- | ||
| + | |מינון מניעתי | ||
| + | |dir="ltr"|SC 40mg x1/d{{כ}} (weight depended) | ||
| + | |- | ||
| + | |מינון ביניים | ||
| + | |dir="ltr"|SC 40mgx2/d | ||
| + | or 1mg/kg once a day | ||
| + | |- | ||
| + | |מינון טיפולי | ||
| + | |dir="ltr"|SC 1mg/kg x2/d | ||
| + | |} | ||
| − | + | ===התוויות נגד לטיפול ב־LMWH=== | |
| + | HIT{{כ}} (Heparin induced thrombocytopenia) בעבר, דמם פעיל, [[כיב פפטי]] פעיל, טסיות מתחת ל-75K לממ"ק, [[יתר לחץ דם]] לא נשלט, תפקודי קרישה מופרעים, מחלת דמם מולדת, טיפול קבוע ב-VKA, [[אי ספיקת כליות]] קשה (פינוי קראטינין מתחת ל-30 מ"ל לדקה), מחלת כבד קשה (PT מעל לנורמה או דליות בוושט), סיכון גבוה לדימום ורגישות לתרופה. | ||
| − | + | ===תרופות אנטיאגרגנטיות בשימוש למניעה וטיפול=== | |
| + | '''אספירין''' - תרופה נוגדת מצבור טסיות. למתן בהתוויה של תסמונת APS או בהתוויה נוירולוגית/קרדיאלית/ מיילדותית אחרת. מומלץ לתת טיפול באספירין לצורך הקטנת הסיכון לרעלת היריון בנשים בסיכון ללא קשר לתסמונת APS. המינון המקובל: 75-150 מ"ג ליום. אם מתרחש דימום חריף תחת טיפול יש לתת טסיות ותוצרי דם נוספים לפי צורך קליני. | ||
| − | + | ===הנקה=== | |
| + | *אין מניעה מהנקה בעת טיפול ב-VKA, LMWH, UFH, acenocoumarol או danaparoid | ||
| + | *חל איסור להניק תוך טיפול בפנטסכרידים ובמעכבי טרומבין פומיים ומעכבי Anti Xa לאור העדר מידע לגבי בטיחות ההנקה תחת טיפול בתרופות אלו | ||
| − | + | ==התאמת הטיפול האנטיקואגולנטי על פי קבוצות סיכון== | |
| + | ===קבוצה 1: VTE חד בהיריון=== | ||
| + | *טיפול ב־LMWH dose Adjusted (מינון טיפולי) יינתן למשך לפחות 3–6 חודשים לאחר האירוע החריף. בהמשך ניתן לרדת למינון ביניים או מניעתי עד תום תקופת משכב הלידה. ניתן לעבור ל-VKA לאחר הלידה להשלמת תקופת הטיפול | ||
| + | *סביב הלידה: הפסקה וחידוש של LMWH סביב לידה נרתיקית או ב[[ניתוח קיסרי]] ייקבעו אינדיבידואלית. ככלל, אם ה-LMWH ניתן במינון טיפולי, יש להפסיק LMWH למשך 24 שעות לפני ניתוח קיסרי מתוכנן. אם מקבלת מינון מניעתי, ניתן להפסיקו 12 שעות לפני ניתוח מתוכנן | ||
| + | *ככלל, אין המלצה על ניטור רוטיני של רמות Anti Xa. יש הממליצים ניטור הרמות במקרים של משקל קיצוני (נמוך מ-50 ק"ג או גבוה מ-90 ק"ג). על מנת לנטר פעילות Anti Xa, יש לקחת רמת פעילות 3 שעות לאחר ההזרקה. טווח טיפולי הוא 0.7-1.2 יחידות/מ"ל | ||
| − | + | ===קבוצה 2: מטופלות בנוגדי ויטמין Coumadin) K) באופן קבוע (סיכון גבוה במיוחד, מסתם לבבי תותב)=== | |
| − | + | *יש לבצע בדיקות תכופות על מנת לוודא היריון מוקדם ככל האפשר | |
| − | ג | + | *חלופות הטיפול הן: החלפת נוגדי ויטמין K, למינון טיפולי של LMWH למשך שבועות 6–13 וחזרה בשנית ליפול ב־VKA או UFH עד הלידה. אפשרות שנייה היא לעבור למינון טיפולי של LMWH לאורך כל היריון |
| − | + | *אם לידה מגיעה באופן בלתי צפוי תוך טיפול בנוגדי ויטמין K מעל 5 מ"ג ישנה המלצה לביצוע ניתוח קיסרי ואחריו מתן טיפול לילוד בוויטמין K ו-FFP | |
| + | *לאחר לידה ניתן לבצע חפיפה בין LMWH לבין טיפול פומי אנטי קואגולנטי. אין התווית נגד להנקה בעת טיפול ב-LMWH או VKA | ||
| + | *במקרים של APS: תוספת של אספירין במינון 75 עד 150 מ"ג מגילוי ההיריון. משך הטיפול יהיה בהתאם למידת הסיכון למאורע טרומבואמבולי | ||
| − | + | '''שיקולים נוספים:''' | |
| + | *בנשים עם מסתם תותב הטיפול יישקל אינדיבידואלית בשיתוף קרדיולוג והמטולוג | ||
| + | *ניטור הטיפול: במטופלות VKA טווח ה־INR הרצוי הוא 2.0-3.0 | ||
| + | *במטופלות ב-LMWH יש לעקוב אחר רמות Anti Xa, כאשר בזמן הטיפול רמות בדם רצויות הן בין 0.7 ל-1.2 יחידות/מ"ל. על מנת לנטר פעילות Anti Xa, יש לקחת רמת פעילות 3 שעות לאחר ההזרקה | ||
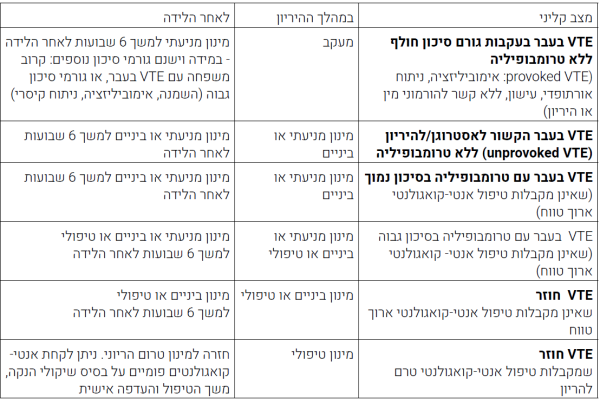
| − | + | ===קבוצה 3: נשים הרות עם אירוע VTE בעברן (עם ובלי טרומבופיליה מולדת)=== | |
| − | + | יש להתאים את הטיפול פרטנית לכל הרה על פי סוג הטרומבופיליה אם קיימת, סיפור משפחתי, חומרת האירוע הקודם וגורמי סיכון נוספים (טבלה מספר 1). | |
| − | |||
| − | |||
| − | |||
| − | + | [[קובץ:טיפול אנטיקואגולנטי.png|ממוזער|מרכז|600 פיקסלים|'''טבלה מספר 1 - התאמת טיפול אנטיקואגולנטי לפי דרגת סיכון.''']] | |
| − | + | ===קבוצה 4: נשים עם טרומבופיליה מולדת ללא אירוע VTE=== | |
| − | + | ככלל יש להמליץ על טיפול מונע בתקופת משכב הלידה. יש להתאים את הטיפול פרטנית לכל הרה על פי סוג הטרומבופיליה, סיפור משפחתי, חומרת אירוע קודם וגורמי סיכון נוספים (טבלה מס' 2). | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | + | <center> | |
| − | 1 | + | {| border="1" cellpadding="4" width="80%" |
| − | 2 | + | |+'''טבלה מספר 2''' |
| − | + | |- | |
| + | !סוג טרומבופיליה | ||
| + | !במהלך ההיריון | ||
| + | !לאחר הלידה | ||
| + | |- | ||
| + | |טרומבופיליה בסיכון גבוה | ||
| + | |מינון מניעתי או מינון ביניים | ||
| + | |מינון מניעתי או ביניים למשך 6 שבועות לאחר הלידה | ||
| + | |- | ||
| + | |טרומבופיליה בסיכון גבוה עם קרוב משפחה מדרגה 1 שעבר VTE | ||
| + | |מינון מניעתי או ביניים | ||
| + | |מינון מניעתי או ביניים למשך 6 שבועות לאחר הלידה | ||
| + | |- | ||
| + | |טרומבופיליה בסיכון נמוך | ||
| + | |מעקב | ||
| + | |מעקב{{ש}}מינון מניעתי אם ישנם גורמי סיכון נוספים | ||
| + | |- | ||
| + | |טרומבופיליה בסיכון נמוך עם קרוב משפחה מדרגה 1 שעבר VTE | ||
| + | |מעקב או מינון מניעתי | ||
| + | |מינון מניעתי או ביניים | ||
| + | |} | ||
| + | </center> | ||
| − | + | ===קבוצה 5: נשים עם טרומבופיליה מולדת וסיבוכי היריון בעברן, ללא אירוע VTE=== | |
| − | + | הספרות שנוייה במחלוקת לגבי המלצה לטיפול שגרתי מונע ב-LMWH לצורך מניעת סיבוכי היריון עם וללא טרומבופיליה מולדת. | |
| − | |||
| − | + | ===APS=== | |
| + | הטיפול האנטי-טרומבוטי בנשים עם APS משתנה בהתאם לסימפטום הקליני המרכיב את הסינדרום, האם מדובר באירוע של VTE או בהיסטוריה של תחלואה היריונית. | ||
| + | {| border="1" cellpadding="4" width="80%" | ||
| + | |- | ||
| + | |+ '''טבלה מס' 3:''' | ||
| + | |- | ||
| + | !קריטריון קליני!!במהלך ההיריון!!לאחר הלידה | ||
| + | |- | ||
| + | |תחת טיפול אנטיקואגולנטי טרום הריוני||LMWH במינון טיפולי {{ש}}אספירין במינון נמוך||LMWH במינון טיפולי {{ש}}אספירין במינון נמוך | ||
| + | |- | ||
| + | |תחלואה היריונית||LMWH במינון מניעתי {{ש}}אספירין במינון נמוך||LMWH במינון מניעתי למשך 6 שבועות עם או ללא תוספת אספירין במינון נמוך | ||
| + | |- | ||
| + | |קריטריונים מעבדתיים בלבד ללא תחלואת קרישיות יתר וללא תחלואה היריונית בעבר||אספירין במינון נמוך||מעקב או LMWH במינון מניעתי או אספירין במינון נמוך למשך 6 שבועות | ||
| + | |} | ||
| − | + | ===פרוצדורות במהלך ההיריון=== | |
| − | + | ====הכנה לביצוע [[דיקור מי שפיר]]/[[סיסי שליה]]==== | |
| − | + | *אין בספרות מידע מספק לגבי הצורך בהפסקת טיפול באספירין ומועד חידושו | |
| − | + | *הפסקת LMWH במינון מניעתי 12 שעות לפני פעולה | |
| + | *הפסקת LMWH במינון טיפולי 24 שעות לפני פעולה | ||
| + | *ניתן לחדש טיפול ב־LMWH כעבור 12–24 שעות לאחר פעולה באם אין דמם משמעותי | ||
| − | + | ====ניהול טיפול אנטי-קואגולנטי סביב הלידה==== | |
| + | *החלטה לגבי תזמון הלידה תקבע ע״פ אינדיקציות מילדותיות, ותיקח בחשבון שמירה על אנטי-קואגולציה לפני הלידה ומניעת השפעתה במהלך הלידה | ||
| + | *בנשים הרות המקבלות מינון אנטי-קואגולנטי טיפולי ניתן לתזמן את הלידה לצורך יצירת חלון מבוקר של היעדר טיפול אנטיקואגולנטי, לפי שיקול דעת קליני ובאופן אינדיבידואלי לכל יולדת. אין המלצה מיוחדת בתזמון הלידה בנשים המקבלות טיפול אנטיקואגולנטי במינון מניעתי | ||
| + | *ניתן לחדש את הטיפול האנטי-קואגולנטי לאחר הלידה תוך 4-6 שעות לאחר לידה וגינלית ו- 6–12 שעות לאחר לידה בניתוח קיסרי | ||
| + | *תיזמון אלחוש נוירואקסיאלי ביחס למינוני ה־LMWH וחידוש הטיפול לאחר לידה מפורטים בטבלה מספר 4 | ||
| − | + | {| border="1" cellpadding="4" width="80%" | |
| + | |- | ||
| + | |+ '''טבלה מספר 4 - תיזמון אלחוש נוירואקסיאלי וחידוש הטיפול ביחס למינוני ה־LMWH:''' | ||
| + | |- | ||
| + | !מינון!!מהלך הלידה - אלחוש נוירואקסיאלי אלקטיבי!!מהלך הלידה - אלחוש נוירואקסיאלי דחוף!!לאחר הלידה | ||
| + | |- | ||
| + | |LMWH{{ש}}מינון מניעתי||להמתין 12 שעות ממנה אחרונה עד להתחלת האלחוש הנוירואקסיאלי||אין מספיק מידע להערכת בטיחות ביצוע אלחוש אפידורלי תוך פחות מ-12 שעות מהמנה האחרונה. באוכלוסיות בסיכון גבוה סיכוני הרדמה כללית גוברים על הסיכון להמטומה אפידורלית ספינלית||להמתין 12 שעות מאלחוש נוירואקסיאלי ולפחות 4 שעות מרגע הסרת הקטטר עד לחידוש הטיפול | ||
| + | |- | ||
| + | |LMWH{{ש}}מינון ביניים או טיפולי||להמתין 24 שעות ממנה אחרונה עד להתחלת האלחוש הנוירואקסיאלי||אם טרם חלפו שעות, אין מספיק מידע על מנת להמליץ על אלחוש אפידורלי||להמתין 24 שעות מאלחוש נוירואקסיאלי ולפחות 4 שעות מרגע הסרת הקטטר עד לחידוש הטיפול | ||
| + | |} | ||
| − | + | ==מניעה VTE לאחר הלידה== | |
| − | + | ===טיפול אנטיקואגולנטי לאחר לידה בנשים ללא אירוע VTE בעברן וללא טרומבופיליה=== | |
| − | + | *ככלל, הטיפול האנטיקואגולנטי יינתן על פי גורמי סיכון (סיכון גבוה ונמוך) | |
| + | *יינתן טיפול ב-LMWH במינון מונע בנוכחות גורם סיכון גבוה אחד או יותר, או 2 גורמי סיכון נמוך או יותר. טווח הטיפול המונע יקבע באופן פרטני לפי מידת הסיכון ל-VTE וינוע ממוביליזציה מלאה ועד ל-6 שבועות לאחר הלידה | ||
| + | *שימוש בגרביים אלסטיות או Intermittent Pneumatic Compression מוצע כאלטרנטיבה בעיקר כשיש הוראת נגד לטיפול תרופתי או סכנה לדימום משמעותי במהלך או לאחר הלידה | ||
| + | ====גורמי סיכון גבוה==== | ||
| + | *אימוביליזציה (ריתוק למיטה במשך שבוע או יותר בתקופה שקדמה ללידה) | ||
| + | *רעלת היריון חמורה | ||
| + | *מחלה כרונית כגון: [[מחלת לב]], [[Erythematosus Lupus Systemic]], מחלת כליה כרונית או [[מחלת מעי דלקתית]] (IBD) פעילה | ||
| + | *Puerperal infection | ||
| + | *ניתוח קיסרי בסיכון כגון: מתוך לידה ממושכת, חום בלידה וניתוח בהול | ||
| + | *השמנת יתר (BMI מעל 30 ק"ג/מטר^2 | ||
| + | *דימום משמעותי לאחר לידה שדרש Massive blood transfusion | ||
| − | + | ====גורמי סיכון נמוך==== | |
| − | + | *גיל אם מבוגר (>35) | |
| − | + | *עישון מעל 10 סיגריות ליום | |
| − | + | *[[דליות]] משמעותיות בעיקר מעל גובה הברך | |
| − | + | *Superficial vein thrombosis | |
| − | + | *יילודה >3 לידות | |
| − | + | *ניתוח קיסרי בסיכון נמוך | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
==חברי הצוות להכנת נייר עמדה== | ==חברי הצוות להכנת נייר עמדה== | ||
| + | *פרופסור רינת גבאי | ||
| + | *פרופ’ טל בירון-שנטל | ||
| + | *פרופ’ לירן הירש | ||
| + | *ד”ר דנה ויטנר | ||
| + | *ד”ר חן סלע | ||
| + | *פרופ’ גלי פריאנטה | ||
| + | *ד”ר הדר רוזן | ||
| − | * | + | ;צוות כתיבת המהדורה הראשונה של נייר העמדה 2012: |
| − | * | + | *פרופ’ קובי בר |
| − | * | + | *פרופ’ יריב יוגב |
| − | * | + | *ד”ר דורית בליקשטיין |
| − | + | *ד”ר רינת גבאי | |
| − | + | *ד”ר יורי פרליץ | |
| − | * | + | *ד”ר מיכל קובו |
| − | * | + | *פרופ’ סורינה גריסרו-גרנובסקי |
| − | * | + | *ד”ר אלי גוטרמן |
| − | * | + | *פרופ’ אייל ענתבי |
| − | * | ||
==ביבליוגרפיה== | ==ביבליוגרפיה== | ||
| − | <blockquote> | + | <blockquote> |
<div style="text-align: left; direction: ltr"> | <div style="text-align: left; direction: ltr"> | ||
| − | + | *American Society of Hematology 2018 guidelines for management of venous thromboembolism: venous thromboembolism in the context of pregnancy. August, 2018 | |
| − | + | *RCOG Green-top guideline no.37a. Reducing the Risk of Venous Thromboembolism during Pregnancy and the Puerperium. April, 2015 | |
| + | *RCOG Green-top guideline no.37b.Thromboembolic Disease in Pregnancy and the Puerperium: Acute Management. April, 2015 | ||
| + | *ACOG Practice Bulletin #196. Thromboembolism in Pregnancy. Obstet Gynecol. 2018 Jul;132)1(:e1-e17. | ||
| + | *ASRA Practice Advisory. Regional Anesthesia in the Patient Receiving Antithrombotic or Thrombolytic Therapy: American Society of Regional Anesthesia and Pain Medicine Evidence-Based Guidelines )Fourth Edition(. Reg Anesth Pain Med. Nov, 2018. | ||
| + | *National partnership for maternal safety: consensus bundle on venous thromboembolism. Anesth Analg. 2016;123:942-949. | ||
| + | *The Society for Obstetric Anesthesia and Perinatology consensus statement on the anesthetic management of pregnant and postpartum women receiving thromboprophylaxis or higher dose anticoagulants. Members of the SOAP VTE Taskforce. Anesth Analg 2018;126:928-44. | ||
| + | *International consensus statement on an update of the classification criteria for definite antiphospholipidsyndrome )APS.) J Thromb Haemost. 2006;4)2(:295. | ||
| + | *CHEST 2012, 141;e691S-e736S (Level III) | ||
</div> | </div> | ||
</blockquote> | </blockquote> | ||
| + | |||
| + | |||
| + | {{ייחוס|[[#חברי הצוות להכנת נייר עמדה|חברי הצוות להכנת נייר עמדה]]}} | ||
[[קטגוריה:ניירות עמדה - האיגוד הישראלי למיילדות וגינקולוגיה - מיילדות]] | [[קטגוריה:ניירות עמדה - האיגוד הישראלי למיילדות וגינקולוגיה - מיילדות]] | ||
גרסה אחרונה מ־11:00, 29 באפריל 2024
|
| |
|---|---|
| אבחון מניעה וטיפול בסיבוכי קרישיות יתר בהיריון | |
| ניירות עמדה של האיגוד הישראלי למיילדות וגינקולוגיה | |
| תחום | מיילדות |
| האיגוד המפרסם | החברה הישראלית לרפואת האם והעובר והאיגוד הישראלי למיילדות וגינקולוגיה |
| קישור | באתר הר"י |
| תאריך פרסום | פברואר 2023 |
| יוצר הערך | חברי הצוות להכנת נייר עמדה |
לערכים נוספים הקשורים לנושא זה, ראו את דפי הפירושים: – פקקת ורידים, היריון
ניתן לחלק את סיבוכי קרישיות היתר (Hypercoagulability) בהיריון ל:
- טרומבואמבוליזם (TE, Thromboembolism)
- סיבוכי היריון
טרומבואמבוליזם
טרומבואמבוליזם כולל את פקקת הורידים העמוקים (DVT, Deep Vein Thrombosis) מהווה 75–80 אחוזים מסך כל אירועי הטרומבואמבוליזם הוורידיים (VTE (Venous Thrombo-Embolism) ואת התסחיף הריאתי (PE, Pulmonary Emboli) המהווה כ-25 אחוזים מסך כל אירועי הטרומבואמבוליזם הורידיים (VTE). מדובר בתופעה חמורה הכרוכה בסיכון מוגבר לתחלואה אימהית ואף למוות, כמחצית מאירועי ה-VTE מתרחשים במהלך ההיריון וכמחצית בתקופת משכב הלידה. הסיבה לכך היא השילוב בין גורמים מכניים והורמונליים הגורמים לשינוי במערכת הקרישה הטרום הריונית לכיוון קרישיות יתר. הסיכון ל-VTE קיים כבר בשליש הראשון, עולה בשליש השלישי ומגיע לשיא בתקופת משכב הלידה. גורמי הסיכון העיקריים ל-VTE הם מאורע טרומבואמבולי בעבר (עד 25% מכלל האירועים הם אירועים חוזרים), ועדות לטרומבופיליה. גורמי סיכון נוספים כוללים בין השאר: גיל, השמנת יתר, עישון, יתר לחץ דם וניתוח קיסרי.
סיבוכי היריון
סיבוכי היריון כוללים הפלות חוזרות, מות עובר ברחם מגורם לא ברור, רעלת היריון, האטה בגדילה תוך רחמית והפרדות שליה.
בעוד שהקשר בין טרומבופיליה מולדת לבין VTE הוא חזק ביותר, קיימת מחלוקת לגבי הקשר בין טרומבופיליה מולדת לסיבוכי היריון ולגבי יעילות טיפול במונעי קרישה למניעת סיבוכי היריון בנשים עם טרומבופיליה מולדת. לעומת זאת, קיים קשר ברור ויתרון בטיפול בטרומבופיליה נרכשת, ובעיקר תסמונת אלפא (Anti Phospholipid Antibodies).
אשר על כן עמדת האיגוד כדי למנוע ולטפל בסיבוכי קרישיות יתר בהיריון היא:
- מניעה וטיפול באירועי VTE בהיריון ובתקופת משכב הלידה שבחלקם קשורים לטרומבופיליה מולדת ונרכשת
- מניעת סיבוכי היריון הקשורים בעיקר לטרומבופיליה נרכשת (APS)
הנחיות למניעה וטיפול באירועי VTE בהיריון ובמשכב הלידה
- כל אישה תעבור הערכה לגבי מידת הסיכון לאירוע טרומבואמבולי על פי היסטוריה רפואית וגורמי סיכון ויישקל הצורך בבירור לטרומבופיליה במהלך המפגש הרפואי הראשוני טרם או במהלך ההיריון. הטיפול המונע באישה ההרה יותאם באופן פרטני לכל אישה על פי גורמי הסיכון, ההיסטוריה הרפואית המיילדותית, סיפור משפחתי וסוג הטרומבופיליה
- טיפול אנטיקואגולנטי במהלך ההיריון יינתן על פי התוויה. טיפול הבחירה במהלך ההיריון הוא ב-Low Molecular Weight Heparin (LMWH)
- טיפול אנטיקואגולנטי יינתן לאחר הלידה על פי התוויה למשך תקופת משכב לידה, עד 6 שבועות, אלא אם כן צוין אחרת. ככלל, מכיוון שהסיכון המחושב ליום לאירועי VTE גבוה יותר בתקופת משכב הלידה מומלץ להחמיר בטיפול בתקופה זו ביחס לתקופה הטרום לידתית
סוגי הטרומבופיליה
טרומבופיליה גנטית (מולדת)
טרומבופיליה בסיכון גבוה
- הומוזיגוטיות ל-Factor V Leiden
- הומוזיגוטיות ל-Factor II Mutation 20210
- Antithrombin deficiency
- טרומבופיליה גנטית משולבת (Combined thrombophilia) – כל שילוב של שני סוגי טרומבופיליה ויותר
טרומבופיליה בסיכון נמוך
- הטרוזיגוטיות ל־Factor V Leiden
- הטרוזיגוטיות ל־20210 Factor II Mutation
- Protein S deficiency
- Protein C deficiency
טרומבופיליה נרכשת – APS (Anti-phospholipid syndrome)
יש צורך באירוע קליני וקריטריון מעבדתי על מנת להגדיר APS.
קריטריונים קליניים
- אירוע טרומבוטי עורקי/ורידי/כלי דם קטנים בכל רקמה שהיא, אשר הוכח באמצעי הדמיה או היסטולוגית
- סיבוכי היריון - לפחות אחד מהבאים:
- 3 הפלות ספונטאניות רצופות לפני שבוע 10 להיריון לאחר שלילת סיבה אימהית (אנטומית, הורמונלית או גנטית) או אבהית (גנטית)
- אובדן היריון אחד או יותר של עובר בעל מורפולוגיה תקינה בסונאר או בפתולוגיה, המתאים בגודלו לשבוע 10 להיריון ויותר, לאחר שלילת סיבה אימהית (גנטית או אנטומית) או אבהית (גנטית)
- לידה מוקדמת יזומה בגין אי ספיקה שלייתית (רעלת היריון חמורה או האטה בגדילה תוך רחמית) מתחת לשבוע 34 להריון
קריטריונים מעבדתיים
- Lupus Anticoagulant (LAC) חיובי בשתי בדיקות בהפרש של לפחות 12 שבועות. יש לבצע את הבדיקה ללא נטילת Coumadin (warfarin)
- Anti Cardiolipin (ACL) מסוג IgM או IgG בכייל בינוני גבוה (מעל 40 GPL או MPL מעל אחוזון 99) בשתי בדיקות בהפרש של לפחות 12 שבועות
- anti β2-glycoprotein 1 (β2GP1) מסוג IgM או IgG בכייל בינוני גבוה (מעל אחוזון 99) בשתי בדיקות בהפרש של לפחות 12 שבועות
יש להבדיל בין:
- APLA מעבדתית (aPL) – לפחות קריטריון מעבדתי אחד ללא תמונה קלינית
- תסמונת APS – שילוב של לפחות קריטריון אחד קליני ואחד מעבדתי
בירור טרומבופיליה
יש לשקול בירור טרומבופיליה ל:
- טרומבופיליה גנטית:
- נשים עם אירוע קודם של VTE
- נשים עם קרוב משפחה בדרגה ראשונה נשא לטרומבופיליה בסיכון גבוה או שעבר אירוע VTE בגיל צעיר בהיעדר גורם סיכון אחר
- טרומבופיליה נרכשת (APS): לנשים עם היסטוריה של סיבוכי היריון מתאימים לקריטריונים ולנשים עם היסטוריה של VTE בעברן יש להציע בירור לטרומבופיליה נרכשת (APS)
תרופות אנטיקואגולנטיות בשימוש למניעה וטיפול
- LMWH - הפרינים במשקל מולקולרי נמוך. לדוגמה: clexane (enoxaparine) או fragmine (deltaparine sodium). אם יש התווית נגד - קיים טיפול חלופי. אם מופיע דימום חריף תחת טיפול יש לתת מנות דם (כדוריות דחוסות) להרה ולבדוק רמת Anti Xa
- UFH - הפרין במשקל מולקולרי גבוה. יינתן רק בהתוויה מיוחדת ובעיקר במסתם תותב (ראו פירוט בהמשך)
- VKA - אנטגוניסטים לוויטמין K. תרופת הבחירה היא Coumadin. אם מופיע דימום חריף תחת טיפול יש לתת Fresh Frozen Plasma (FFP) עם או ללא ויטמין K ועירויי דם על פי צורך קליני. קומדין היא תרופה טרטוגנית (היפופלזית גשר האף, מומי לב, מומי מוח ואחרים) ב-5% מהילודים שנחשפו בין שבועות 6–12 במינון מעל 5 מ"ג ליממה
- Fundaparinux - פנטסכריד סינתטי, מעכב טרומבין פרנטרלי. ניתן במקרים של רגישות להפרין או HIT (Heparin induced thrombocytopenia)
- מעכבי טרומבין פומיים ומעכבי Anti Xa - לדוגמה: dabigatran, rivaroxaban, apixaban. יש להימנע ממתן בהיריון לאור היעדר מידע לגבי בטיחות התרופה בהיריון ובהנקה
| מינון מניעתי | SC 40mg x1/d (weight depended) |
| מינון ביניים | SC 40mgx2/d
or 1mg/kg once a day |
| מינון טיפולי | SC 1mg/kg x2/d |
התוויות נגד לטיפול ב־LMWH
HIT (Heparin induced thrombocytopenia) בעבר, דמם פעיל, כיב פפטי פעיל, טסיות מתחת ל-75K לממ"ק, יתר לחץ דם לא נשלט, תפקודי קרישה מופרעים, מחלת דמם מולדת, טיפול קבוע ב-VKA, אי ספיקת כליות קשה (פינוי קראטינין מתחת ל-30 מ"ל לדקה), מחלת כבד קשה (PT מעל לנורמה או דליות בוושט), סיכון גבוה לדימום ורגישות לתרופה.
תרופות אנטיאגרגנטיות בשימוש למניעה וטיפול
אספירין - תרופה נוגדת מצבור טסיות. למתן בהתוויה של תסמונת APS או בהתוויה נוירולוגית/קרדיאלית/ מיילדותית אחרת. מומלץ לתת טיפול באספירין לצורך הקטנת הסיכון לרעלת היריון בנשים בסיכון ללא קשר לתסמונת APS. המינון המקובל: 75-150 מ"ג ליום. אם מתרחש דימום חריף תחת טיפול יש לתת טסיות ותוצרי דם נוספים לפי צורך קליני.
הנקה
- אין מניעה מהנקה בעת טיפול ב-VKA, LMWH, UFH, acenocoumarol או danaparoid
- חל איסור להניק תוך טיפול בפנטסכרידים ובמעכבי טרומבין פומיים ומעכבי Anti Xa לאור העדר מידע לגבי בטיחות ההנקה תחת טיפול בתרופות אלו
התאמת הטיפול האנטיקואגולנטי על פי קבוצות סיכון
קבוצה 1: VTE חד בהיריון
- טיפול ב־LMWH dose Adjusted (מינון טיפולי) יינתן למשך לפחות 3–6 חודשים לאחר האירוע החריף. בהמשך ניתן לרדת למינון ביניים או מניעתי עד תום תקופת משכב הלידה. ניתן לעבור ל-VKA לאחר הלידה להשלמת תקופת הטיפול
- סביב הלידה: הפסקה וחידוש של LMWH סביב לידה נרתיקית או בניתוח קיסרי ייקבעו אינדיבידואלית. ככלל, אם ה-LMWH ניתן במינון טיפולי, יש להפסיק LMWH למשך 24 שעות לפני ניתוח קיסרי מתוכנן. אם מקבלת מינון מניעתי, ניתן להפסיקו 12 שעות לפני ניתוח מתוכנן
- ככלל, אין המלצה על ניטור רוטיני של רמות Anti Xa. יש הממליצים ניטור הרמות במקרים של משקל קיצוני (נמוך מ-50 ק"ג או גבוה מ-90 ק"ג). על מנת לנטר פעילות Anti Xa, יש לקחת רמת פעילות 3 שעות לאחר ההזרקה. טווח טיפולי הוא 0.7-1.2 יחידות/מ"ל
קבוצה 2: מטופלות בנוגדי ויטמין Coumadin) K) באופן קבוע (סיכון גבוה במיוחד, מסתם לבבי תותב)
- יש לבצע בדיקות תכופות על מנת לוודא היריון מוקדם ככל האפשר
- חלופות הטיפול הן: החלפת נוגדי ויטמין K, למינון טיפולי של LMWH למשך שבועות 6–13 וחזרה בשנית ליפול ב־VKA או UFH עד הלידה. אפשרות שנייה היא לעבור למינון טיפולי של LMWH לאורך כל היריון
- אם לידה מגיעה באופן בלתי צפוי תוך טיפול בנוגדי ויטמין K מעל 5 מ"ג ישנה המלצה לביצוע ניתוח קיסרי ואחריו מתן טיפול לילוד בוויטמין K ו-FFP
- לאחר לידה ניתן לבצע חפיפה בין LMWH לבין טיפול פומי אנטי קואגולנטי. אין התווית נגד להנקה בעת טיפול ב-LMWH או VKA
- במקרים של APS: תוספת של אספירין במינון 75 עד 150 מ"ג מגילוי ההיריון. משך הטיפול יהיה בהתאם למידת הסיכון למאורע טרומבואמבולי
שיקולים נוספים:
- בנשים עם מסתם תותב הטיפול יישקל אינדיבידואלית בשיתוף קרדיולוג והמטולוג
- ניטור הטיפול: במטופלות VKA טווח ה־INR הרצוי הוא 2.0-3.0
- במטופלות ב-LMWH יש לעקוב אחר רמות Anti Xa, כאשר בזמן הטיפול רמות בדם רצויות הן בין 0.7 ל-1.2 יחידות/מ"ל. על מנת לנטר פעילות Anti Xa, יש לקחת רמת פעילות 3 שעות לאחר ההזרקה
קבוצה 3: נשים הרות עם אירוע VTE בעברן (עם ובלי טרומבופיליה מולדת)
יש להתאים את הטיפול פרטנית לכל הרה על פי סוג הטרומבופיליה אם קיימת, סיפור משפחתי, חומרת האירוע הקודם וגורמי סיכון נוספים (טבלה מספר 1).
קבוצה 4: נשים עם טרומבופיליה מולדת ללא אירוע VTE
ככלל יש להמליץ על טיפול מונע בתקופת משכב הלידה. יש להתאים את הטיפול פרטנית לכל הרה על פי סוג הטרומבופיליה, סיפור משפחתי, חומרת אירוע קודם וגורמי סיכון נוספים (טבלה מס' 2).
| סוג טרומבופיליה | במהלך ההיריון | לאחר הלידה |
|---|---|---|
| טרומבופיליה בסיכון גבוה | מינון מניעתי או מינון ביניים | מינון מניעתי או ביניים למשך 6 שבועות לאחר הלידה |
| טרומבופיליה בסיכון גבוה עם קרוב משפחה מדרגה 1 שעבר VTE | מינון מניעתי או ביניים | מינון מניעתי או ביניים למשך 6 שבועות לאחר הלידה |
| טרומבופיליה בסיכון נמוך | מעקב | מעקב מינון מניעתי אם ישנם גורמי סיכון נוספים |
| טרומבופיליה בסיכון נמוך עם קרוב משפחה מדרגה 1 שעבר VTE | מעקב או מינון מניעתי | מינון מניעתי או ביניים |
קבוצה 5: נשים עם טרומבופיליה מולדת וסיבוכי היריון בעברן, ללא אירוע VTE
הספרות שנוייה במחלוקת לגבי המלצה לטיפול שגרתי מונע ב-LMWH לצורך מניעת סיבוכי היריון עם וללא טרומבופיליה מולדת.
APS
הטיפול האנטי-טרומבוטי בנשים עם APS משתנה בהתאם לסימפטום הקליני המרכיב את הסינדרום, האם מדובר באירוע של VTE או בהיסטוריה של תחלואה היריונית.
| קריטריון קליני | במהלך ההיריון | לאחר הלידה |
|---|---|---|
| תחת טיפול אנטיקואגולנטי טרום הריוני | LMWH במינון טיפולי אספירין במינון נמוך |
LMWH במינון טיפולי אספירין במינון נמוך |
| תחלואה היריונית | LMWH במינון מניעתי אספירין במינון נמוך |
LMWH במינון מניעתי למשך 6 שבועות עם או ללא תוספת אספירין במינון נמוך |
| קריטריונים מעבדתיים בלבד ללא תחלואת קרישיות יתר וללא תחלואה היריונית בעבר | אספירין במינון נמוך | מעקב או LMWH במינון מניעתי או אספירין במינון נמוך למשך 6 שבועות |
פרוצדורות במהלך ההיריון
הכנה לביצוע דיקור מי שפיר/סיסי שליה
- אין בספרות מידע מספק לגבי הצורך בהפסקת טיפול באספירין ומועד חידושו
- הפסקת LMWH במינון מניעתי 12 שעות לפני פעולה
- הפסקת LMWH במינון טיפולי 24 שעות לפני פעולה
- ניתן לחדש טיפול ב־LMWH כעבור 12–24 שעות לאחר פעולה באם אין דמם משמעותי
ניהול טיפול אנטי-קואגולנטי סביב הלידה
- החלטה לגבי תזמון הלידה תקבע ע״פ אינדיקציות מילדותיות, ותיקח בחשבון שמירה על אנטי-קואגולציה לפני הלידה ומניעת השפעתה במהלך הלידה
- בנשים הרות המקבלות מינון אנטי-קואגולנטי טיפולי ניתן לתזמן את הלידה לצורך יצירת חלון מבוקר של היעדר טיפול אנטיקואגולנטי, לפי שיקול דעת קליני ובאופן אינדיבידואלי לכל יולדת. אין המלצה מיוחדת בתזמון הלידה בנשים המקבלות טיפול אנטיקואגולנטי במינון מניעתי
- ניתן לחדש את הטיפול האנטי-קואגולנטי לאחר הלידה תוך 4-6 שעות לאחר לידה וגינלית ו- 6–12 שעות לאחר לידה בניתוח קיסרי
- תיזמון אלחוש נוירואקסיאלי ביחס למינוני ה־LMWH וחידוש הטיפול לאחר לידה מפורטים בטבלה מספר 4
| מינון | מהלך הלידה - אלחוש נוירואקסיאלי אלקטיבי | מהלך הלידה - אלחוש נוירואקסיאלי דחוף | לאחר הלידה |
|---|---|---|---|
| LMWH מינון מניעתי |
להמתין 12 שעות ממנה אחרונה עד להתחלת האלחוש הנוירואקסיאלי | אין מספיק מידע להערכת בטיחות ביצוע אלחוש אפידורלי תוך פחות מ-12 שעות מהמנה האחרונה. באוכלוסיות בסיכון גבוה סיכוני הרדמה כללית גוברים על הסיכון להמטומה אפידורלית ספינלית | להמתין 12 שעות מאלחוש נוירואקסיאלי ולפחות 4 שעות מרגע הסרת הקטטר עד לחידוש הטיפול |
| LMWH מינון ביניים או טיפולי |
להמתין 24 שעות ממנה אחרונה עד להתחלת האלחוש הנוירואקסיאלי | אם טרם חלפו שעות, אין מספיק מידע על מנת להמליץ על אלחוש אפידורלי | להמתין 24 שעות מאלחוש נוירואקסיאלי ולפחות 4 שעות מרגע הסרת הקטטר עד לחידוש הטיפול |
מניעה VTE לאחר הלידה
טיפול אנטיקואגולנטי לאחר לידה בנשים ללא אירוע VTE בעברן וללא טרומבופיליה
- ככלל, הטיפול האנטיקואגולנטי יינתן על פי גורמי סיכון (סיכון גבוה ונמוך)
- יינתן טיפול ב-LMWH במינון מונע בנוכחות גורם סיכון גבוה אחד או יותר, או 2 גורמי סיכון נמוך או יותר. טווח הטיפול המונע יקבע באופן פרטני לפי מידת הסיכון ל-VTE וינוע ממוביליזציה מלאה ועד ל-6 שבועות לאחר הלידה
- שימוש בגרביים אלסטיות או Intermittent Pneumatic Compression מוצע כאלטרנטיבה בעיקר כשיש הוראת נגד לטיפול תרופתי או סכנה לדימום משמעותי במהלך או לאחר הלידה
גורמי סיכון גבוה
- אימוביליזציה (ריתוק למיטה במשך שבוע או יותר בתקופה שקדמה ללידה)
- רעלת היריון חמורה
- מחלה כרונית כגון: מחלת לב, Erythematosus Lupus Systemic, מחלת כליה כרונית או מחלת מעי דלקתית (IBD) פעילה
- Puerperal infection
- ניתוח קיסרי בסיכון כגון: מתוך לידה ממושכת, חום בלידה וניתוח בהול
- השמנת יתר (BMI מעל 30 ק"ג/מטר^2
- דימום משמעותי לאחר לידה שדרש Massive blood transfusion
גורמי סיכון נמוך
- גיל אם מבוגר (>35)
- עישון מעל 10 סיגריות ליום
- דליות משמעותיות בעיקר מעל גובה הברך
- Superficial vein thrombosis
- יילודה >3 לידות
- ניתוח קיסרי בסיכון נמוך
חברי הצוות להכנת נייר עמדה
- פרופסור רינת גבאי
- פרופ’ טל בירון-שנטל
- פרופ’ לירן הירש
- ד”ר דנה ויטנר
- ד”ר חן סלע
- פרופ’ גלי פריאנטה
- ד”ר הדר רוזן
- צוות כתיבת המהדורה הראשונה של נייר העמדה 2012
- פרופ’ קובי בר
- פרופ’ יריב יוגב
- ד”ר דורית בליקשטיין
- ד”ר רינת גבאי
- ד”ר יורי פרליץ
- ד”ר מיכל קובו
- פרופ’ סורינה גריסרו-גרנובסקי
- ד”ר אלי גוטרמן
- פרופ’ אייל ענתבי
ביבליוגרפיה
- American Society of Hematology 2018 guidelines for management of venous thromboembolism: venous thromboembolism in the context of pregnancy. August, 2018
- RCOG Green-top guideline no.37a. Reducing the Risk of Venous Thromboembolism during Pregnancy and the Puerperium. April, 2015
- RCOG Green-top guideline no.37b.Thromboembolic Disease in Pregnancy and the Puerperium: Acute Management. April, 2015
- ACOG Practice Bulletin #196. Thromboembolism in Pregnancy. Obstet Gynecol. 2018 Jul;132)1(:e1-e17.
- ASRA Practice Advisory. Regional Anesthesia in the Patient Receiving Antithrombotic or Thrombolytic Therapy: American Society of Regional Anesthesia and Pain Medicine Evidence-Based Guidelines )Fourth Edition(. Reg Anesth Pain Med. Nov, 2018.
- National partnership for maternal safety: consensus bundle on venous thromboembolism. Anesth Analg. 2016;123:942-949.
- The Society for Obstetric Anesthesia and Perinatology consensus statement on the anesthetic management of pregnant and postpartum women receiving thromboprophylaxis or higher dose anticoagulants. Members of the SOAP VTE Taskforce. Anesth Analg 2018;126:928-44.
- International consensus statement on an update of the classification criteria for definite antiphospholipidsyndrome )APS.) J Thromb Haemost. 2006;4)2(:295.
- CHEST 2012, 141;e691S-e736S (Level III)


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק