הבדלים בין גרסאות בדף "מעכבי DPP-4 ומעכבי SGLT2 כקו שני לטיפול בסוכרת מסוג 2 - DPP-4 inhibitors and SGLT2 inhibitors as second line treatment of type 2 diabetes"
| שורה 11: | שורה 11: | ||
|אחראי הערך= | |אחראי הערך= | ||
}} | }} | ||
| − | {{הרחבה|ערכים=[[אינקרטינים]], [[ | + | {{הרחבה|ערכים=[[אינקרטינים]], [[טיפול תרופתי בסוכרת]]}} |
'''[[סוכרת]]''' היא מחלה כרונית אשר שכיחותה גוברת בעולם המערבי בכלל ובישראל בפרט. נכון לשנת 2014 הוערכו בעולם כ-387 מיליון חולי סוכרת מאובחנים ולא מאובחנים, המהווים 8.3% מכלל האוכלוסייה{{הערה|שם=הערה1|International Diabetes Federation, IDF Diabetes Atlas, 6th edn. Brussels, Belgium: International Diabetes Federation, 2014 update, http://www.idf.org/diabetesatlas}}. בישראל, נכון לשנת 2012, היו למעלה מחצי מיליון חולי סוכרת מאובחנים ולא מאובחנים ושכיחות הסוכרת נאמדה בכ-7.6%{{כ}}{{הערה|שם=הערה2|המדריך לטיפול בסוכרת, המועצה הלאומית לסוכרת, מהדורת 2015}}. | '''[[סוכרת]]''' היא מחלה כרונית אשר שכיחותה גוברת בעולם המערבי בכלל ובישראל בפרט. נכון לשנת 2014 הוערכו בעולם כ-387 מיליון חולי סוכרת מאובחנים ולא מאובחנים, המהווים 8.3% מכלל האוכלוסייה{{הערה|שם=הערה1|International Diabetes Federation, IDF Diabetes Atlas, 6th edn. Brussels, Belgium: International Diabetes Federation, 2014 update, http://www.idf.org/diabetesatlas}}. בישראל, נכון לשנת 2012, היו למעלה מחצי מיליון חולי סוכרת מאובחנים ולא מאובחנים ושכיחות הסוכרת נאמדה בכ-7.6%{{כ}}{{הערה|שם=הערה2|המדריך לטיפול בסוכרת, המועצה הלאומית לסוכרת, מהדורת 2015}}. | ||
גרסה מ־07:25, 1 במאי 2020
| מעכבי DPP-4 ומעכבי SGLT כקו שני לטיפול בסוכרת מסוג 2 | ||
|---|---|---|
| DPP-4 inhibitors and SGLT inhibitors as second line treatment of type 2 diabetes | ||
| יוצר הערך | ד"ר אביבית כהן | |
לערכים נוספים הקשורים לנושא זה, ראו את דפי הפירושים: – אינקרטינים, טיפול תרופתי בסוכרת
סוכרת היא מחלה כרונית אשר שכיחותה גוברת בעולם המערבי בכלל ובישראל בפרט. נכון לשנת 2014 הוערכו בעולם כ-387 מיליון חולי סוכרת מאובחנים ולא מאובחנים, המהווים 8.3% מכלל האוכלוסייה[1]. בישראל, נכון לשנת 2012, היו למעלה מחצי מיליון חולי סוכרת מאובחנים ולא מאובחנים ושכיחות הסוכרת נאמדה בכ-7.6%[2].
סוכרת היא מחלה הגורמת לתחלואה ותמותה, ירידה באיכות החיים וסיבוכים מרובים. גבר בן 50 המאובחן עם סוכרת יחיה בממוצע 9 שנים פחות מאשר גבר אשר לא אובחן עם סוכרת, ואשה תחיה 12 שנים פחות. בתחשיבי איכות חיים יש להעריך כל שנה עם סוכרת ב-75% בהשוואה לשנה ללא סוכרת, ועל כן גבר בן 50 אשר אובחן עתה עם סוכרת יאבד כ-14.5 שנות איכות חיים ואישה תאבד כ-18 שנות איכות חיים[3].
מזה עשרות שנים ידוע כי איזון מיטבי של סוכרת מוביל לירידה משמעותית בשכיחות סיבוכי הסוכרת המופיעים בכלי הדם הקטנים, ואיזון סוכרת בשלבים המוקדמים של המחלה יוביל להורדה גם בסיבוכים הקרדיווסקולריים של סוכרת, אשר מהווים את גורם התחלואה והתמותה המרכזי בקרב חולי סוכרת[4],[5].
עם זאת, נתוני האיזון במדינת ישראל וברחבי העולם אינם מעודדים. בישראל הוגדר יעד איזון סוכרת מתחת ל-7% עבור חולים עד גיל 75 ומתחת ל-8% עבור מטופלים מעל גיל 75 ו/או עם משך סוכרת של למעלה מ-10 שנים. נכון לשנת 2013 נמצא כי 64.3% מכלל חולי הסוכרת בגילאי 84-18 עומדים ביעד זה. בנוסף נמצא כי ל-12.2% מחולי הסוכרת היה HbA1c (Hemoglobin A1C) מעל 9%[6].
קושי בהשגת איזון מיטבי
- סוכרת היא מחלה כרונית וקיים קושי בהתמדה של מטופלים רבים בדרישות היומיומיות של המחלה הכוללות היצמדות לתוכנית תזונתית, ביצוע פעילות גופנית, נטילת תרופות באופן מסודר ולעיתים גם ניטור סוכר והזרקת אינסולין במינונים מתאימים.
- יש נטייה של רופאים ומטופלים ל-Clinical inertia, "היתקעות" ברמת איזון בלתי מספקת ללא העצמה נדרשת של הטיפול התרופתי בשל גורמים שונים ובכללם תקווה כי ההקפדה על אורח חיים בריא תשתפר עד הבדיקה הבאה ("אחרי החגים"), חשש מהעמסת תרופות על המטופל/ת וחשש מתופעות לוואי של הטיפול התרופתי. חוסר תיאום ציפיות והגדרת יעדים משותפת על ידי הרופא/ה והחולה נמנים גם הם כחלק מהסיבות המובילות לקיבעון הטיפולי.
- תרופות לסוכרת מקבוצת הסולפונילאוריה (Sulfonylureas) או טיפול באינסולין כרוכים שניהם בסיכון מוגבר לעלייה במשקל ולהיפוגליקמיה, אשר אלו נוטים לגרום לרופא/ה ולמטופל/ת להימנע מהעצמת טיפול תרופתי גם כאשר זה נדרש.
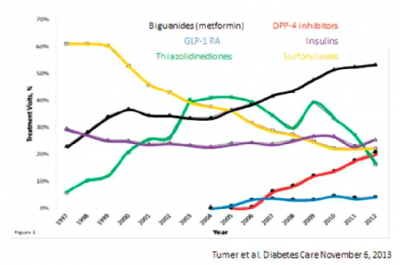
בהתמקדות בהיבט אחרון זה, יש יתרון ברור לשימוש בתרופות לסוכרת מהדור החדש הכוללות את מעכבי 4-DPP ומעכבי SGLT2 אשר אינם גורמים בכלל להיפוגליקמיה ואינם גורמים לעלייה במשקל, בעוד האחרונה אף גורמה לירידה במשקל. בארצות הברית ישנה עלייה ניכרת בשימוש במעכבי 4-DPP, במקביל לירידה ניכרת בשימוש בסולפונילאוריה[7] (תמונה 1).
מעכבי 4-DPP
ערך מורחב – מעכבי DPP-4 inhibitors - DPP-4
הורמון ה-GLP-1 האנדוגני מופרש מתאי רירית המעי בתגובה לסוכר וגורם לעלייה בהפרשת אינסולין, ירידה בהפרשה גלוקגון והאטה בקצב ריקון הקיבה. זמן מחצית החיים שלו הוא דקות ספורות בלבד. בכדי להאריך את משך פעילותו בחולי סוכרת פותחו תרופות אשר הן מעכבים ספציפיים של אנזים ה-4 Dipeptidyl peptidase אשר מפרק בין היתר את הורמון GLP-1 האנדוגני. התרופות גורמות לעלייה ברמות GLP-1 עד לפי 4 מהנורמה.
תרופות אלו אינן גורמות לעלייה במשקל ואינן מעלות שכיחות היפוגליקמיה, אלא אם הן ניתנות במשולב עם תרופות מקבוצת הסולפונילאוריה[8].
מבחינת שיקולי בטיחות, נכון לשנת 2015, למעכבי DPP-4 ניסיון של קרוב ל-10 שנים בשוק, ופורסמו 3 מחקרי ענק של מעקב קרדיווסקולרי אחר המטופלים בתרופות אלו, אשר הדגימו את בטיחות השימוש בהן מבחינת העדר עלייה בתוצא המשולב של תחלואה ותמותה קרדיווסקולרית[9],[10],[11].
תרופות אלו יכולות להינתן גם לחולים עם תפקוד כלייתי ירוד ואף בחולי דיאליזה, עובדה חשובה ביותר, בהתחשב בכך שרבים מחולי הסוברת סובלים מפגיעה כלייתית והאוכלוסייה הסובלת מסוכרת ואי ספיקת כליות חשופה יותר להתפתחות היפוגליקמיה ועל כן יש חשיבות למתן תרופות אשר אינן גורמות להיפוגליקמיה באוכלוסייה זו[12].
מעכבי SGLT2
ערך מורחב – סוכרת מסוג 2 - טיפול במעכבי Type 2 diabetes - treatment with SGLT2 inhibitors - SGLT2
תרופות אלו הן מעכבים של הטרנספורטר הכלייתי 2 Sodium glucose cotransporter type אשר אחראי על הספיגה מחדש של כ-90% מהגלוקוז אשר עובר בלולאה הפרוקסימלית בגלומרולוס (Glomerulus). עיכוב נשא זה מובל להורדת הסף הכלייתי והגברה של כמות הסוכר המופרשת בשתן. בשל האובדן של גלוקוז ולמעשה אובדן של קלוריות בשתן נצפית גם ירידה במשקל בשימוש בתרופות אלו[13].
מעכבי SGLT2 ניטלו על ידי מאות אלפי אנשים ברחבי העולם והם בסך הכל בטוחים לשימוש מלבד עלייה קלה אשר נצפתה בזיהומים בדרכי המין והשתן, אשר משנית ככל הנראה לגלוקוזוריה (Glycosuria) המוגברת. אירועים אלו היו בדרך כלל קלים, חלפו עם טיפול סטנדרטי ולא חזרו על עצמם[14]. ה-FDA (Food and Drug Administration) הוציא התרעה לגבי סיכון אפשרי של DKA (Diabetic ketoacidosis) בשימוש בתרופות אלו[15].
הנושא עדיין בבדיקה ונמצא כי רבים מהמקרים הופיעו בחולים הסובלים מסוכרת מסוג 1 או סוכרת הנובעת כתוצאה מחסר אינסולין בשל כשל לבלב, אך תוארו גם מקרים בחולי סוכרת מסוג 2. עם זאת, מסתמן כי תופעת לוואי זו היא נדירה ביותר.
בשל מנגנון פעולתן התרופות אינן מומלצות לחולים עם אי ספיקת כליות בשל ירידה ביעילותן.
הנחיות האיגודים המקצועיים הבינלאומיים לטיפול בסוכרת
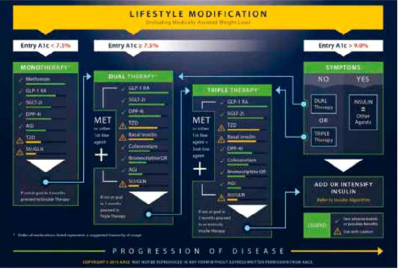
המלצות ה-ADA (American Diabetes Association) וה-EASD (European Association for the Study of Diabetes) הן להתחיל בטיפול ב-Metformin ובהמשך כקו שני מוצגות כל האפשרויות הטיפוליות הקיימות ללא הדגשת העדפה כלשהי אך עם ציון היתרונות והחסרונות שבכל קבוצה[16]. המלצות ה-AACE (American Association of Clinical Endocrinologists) הן קונקרטיות יותר ומעמידות את תרופות הקו השני המומלצות לפי סדר חשיבותן. באלגוריתם העדכני משנת 2015, המליץ ה-AACE על מיקום מעכבי SGLT2 במקום שלישי במדרג הטיפולי, לאחר Metformin ואגוניסטים של 1-GLP בשל יתרונן הן בהורדת ה-HbA1c והן בהורדה במשקל (תמונה 2)[17].
תחשיבי עלות תועלת
המגבלה המרכזית בהנגשת תרופות מקבוצת מעכבי DDP-4 או מעכבי SGLT2 כקו שני או שלישי לטיפול בסוכרת לפני טיפול בסולפונילאוריה או באינסולין במרבית המטופלים, היא כלכלית. לכן יש להעריך האם התועלת בהורדת שכיחות אירועי היפוגליקמיה ובמניעת העלייה במשקל מצדיקה את הנטל הכלכלי העודף של תרופות אלו על המשק בישראל.
נכתבו עבודות לגבי תחשיבי עלות מול תועלת של הטיפול במעכבי 4-DPP. עבודות אלו מתבססות ברובן על מודל כלכלי של סוכרת המבוסס על ה-UKPDS (UK Prospective Diabetes Study)[18] אשר עבר התאמה לתרופות החדשות, תוך דגש על יתרונן הבולט של העדר עלייה במשקל (או אף ירידה במשקל) וחוסר עלייה בשכיחות אירועי היפוגליקמיה.
חלק מהעבודות הדגימו יעילות כלכלית בשימוש במעכבי 4-DPP לעומת השימוש בתרופות הקיימות (סולפונילאוריה, Thiazolidinediones) וחלק העלו ספק בהצדקה הכלכלית של השימוש בתרופות אלו[19],[20],[21]. המודלים הכלכליים הקיימים מוגבלים ביכולת הניבוי שלהם, דבר, היכול להסביר את המסקנות השונות בעבודות השונות[22].
- המודלים הקיימים לוקים בחסר במספר היבטים
הערכת ה"עלות" של היפוגליקמיה היא קשה לאומדן. ניתן לאמוד את עלות האשפוזים בשל היפוגליקמיה, אך קיים קושי באומדן המשמעות של היפוגליקמיה, אפילו קלה, על נכונותו של המטופל להתמיד בהמשך בנטילה הטיפול התרופתי ועל איכות החיים של המטופל[23], הערכת ה"עלות" של אי עלייה במשקל או אף ירידה במשקל והשפעתה על סיבוכים מטבוליים ארוכי טווח לוקה בחסר. בנוסף, אין מספיק מידע לגבי משך הזמן בו הירידה במשקל עם התרופות החדשות נשמרת[24].
עבודות ראשוניות מצביעות על עלייה ב-Glycemic durability של התרופות החדשות המבוססות על המערכת האינקרטינית, בהשוואה לטיפול בסולפונילאוריה לדוגמא. עובדה זו יכולה להוות יתרון נוסף לתרופות החדשות בכך שהן גורמות להאטה במהלך הטבעי של הסוכרת. נתון זה לא נכנס לשקלול הכלכלי במודלים החדשים עד כה.
מרכיב חשוב התורם ל-Clinical inertia הוא חששם של הרופאים והחולים מתופעות הלוואי של הטיפול התרופתי.
ביבליוגרפיה
- ↑ International Diabetes Federation, IDF Diabetes Atlas, 6th edn. Brussels, Belgium: International Diabetes Federation, 2014 update, http://www.idf.org/diabetesatlas
- ↑ המדריך לטיפול בסוכרת, המועצה הלאומית לסוכרת, מהדורת 2015
- ↑ Narayan KM, Boyle JP, Thompson TJ, Sorensen SW, Williamson DF. Lifetime risk for diabetes mellitus in the United States. JAMA. 2003 Oct 8;290(14);1884-90
- ↑ UK Prospective Diabetes Study (UKPDS) Group. Effect of intensive blood-glucose control with metformin on complications in overweight patients with type 2 diabe¬tes (UKPDS 34). Lancet 1998;352:854-865
- ↑ Holman RR, Paul SK, Bethel MA, Matthews DR, Neil HA. 10-year follow-up of inten-5ive glucose control in type 2 diabetes. N Engl J Med 2008;359:1577-1589
- ↑ התוכוית הלאומית למדדי איכות לרפואת הקהילה בישראל, דו"ח לשנים 2011-2013
- ↑ Turner LW, Nartey D, Stafford RS, Singh S, Alexander GC. Ambulatory treatment of type 2 diabetes in the U.S., 1997-2012. Diabetes Care. 2014 Apr;37(4):985-92.
- ↑ Raz I, Cahn A, Scirica BM, Ray KK, Goldberg Eliaschewitz F, Moses RG, Hirshberg B, Sjostrand M, Iqbal N, Mosenzon 0, Lewis BS, Bhatt DL. Predisposing factors for hypo-glycaemia: analysis from the SAVOR-TIMI 53 trial. Diabetologia. 2014;57:S263-S263.
- ↑ Green JB, Bethel MA, Armstrong PW, Buse JB, Engel SS, Garg J, Josse R, Kaufman KD, Koglin J, Korn S, Lachin JM, McGuire DK, Pencina MJ, Standi E, Stein PP, Suryawanshi S, Van deWerf F, Peterson ED, Holman RR;TECOS Study Group. Effect of Sitagliptin on Cardiovascular Outcomes in Type 2 Diabetes. N Engl J Med. 2015 Jul 16;373(3):232-42
- ↑ Scirica BM, Bhatt DL, Braunwald E, Steg PG, Davidson J, Hirshberg B, Ohman P, Frederich R, Wiviott SD, Hoffman EB, Cavender MA, Udell JA, Desai NR, Mosenzon 0, McGuire DK, Ray KK, Leiter LA, Raz I; SAVOR-TIMI S3 Steering Committee and Inves- tigators. Saxagliptin and cardiovascular outcomes in patients with type 2 diabetes mellitus. N Engl J Med. 2013 Oct 3:369(14):1317-26
- ↑ White WB, Cannon CP, Heller SR, Nissen SE, Bergenstal RM, BakrisGL, Perez AT, Fleck PR, Mehta CR, Kupfer S, Wilson C, Cushman WC, Zannad F; EXAMINE Investiga- tors. Alogliptin after acute coronary syndrome in patients with type 2 diabetes. N Engl J Med. 2013 Oct 3;369(14):1327-35
- ↑ DavisTM. Dipeptidyl peptidase-4 inhibitors: pharmacokinetics, efficacy, tolera-bilityand safety in renal impairment. Diabetes Obes Metab. 2014Oct;16(10):891-9
- ↑ Scheen AJ. Pharmacodynamics, efficacy and safety of sodium-glucose co-trans¬porter type 2 (SGLT2) inhibitors for the treatment of type 2 diabetes mellitus. Drugs, 2015Jan;75
- ↑ Geerlings, Suzanne, et al. Genital and urinary tract infections in diabetes: impact of pharmacologically-induced glucosuria. Diabetes research and clinical prac¬tice 2014:373-381.
- ↑ Taylor, Simeon I., Jenny E. Blau,and Kristina I. Rother. Perspective: SGLT2 inhibitors may predispose to ketoacidosis. The Journal of Clinical Endocrinology & Metabolism (2015): jc-2015.
- ↑ Inzucchi SE, Bergenstal RM, Buse JB, Diamant M, Ferrannini E, Nauck M, Peters AL,Tsapas A, Wender R, Matthews DR. Management of hyperglycaemia in type 2 diabetes, 2015: a patient-centred approach. Update to a position statement of the American Diabetes Association and the European Association for the Study of Diabetes. Diabetologia. 2015 Mar;58(3):429-42
- ↑ Handelsman Y, Bloomgarden ZT, GrunbergerG, et al. American association of clinical endocrinologists and American college of endocrinology-clinical practice guidelines for developing a diabetes mellitus comprehensive care plan-2015. Endocr Pract.2015 Apr;21 Suppl 1:1-87
- ↑ Clarke PM, Gray AM, Briggs A, Farmer AJ, Fenn P, Stevens RJ, Matthews DR, Stratton IM, Holman RR; UK Prospective Diabetes Study (UKDPS) Group. A model to estimate the lifetime health outcomes of patients with type 2 diabetes: the United Kingdom Prospective Diabetes Study (UKPDS) Outcomes Model (UKPDS no. 68). Diabetologia. 2004 Oct;47(10);1747-59
- ↑ Sinha A, Rajan M, HoergerT, Pogach L. Costs and consequences associated with newer medications for glycemic control in type 2 diabetes. Diabetes Care. 2010 Apr;33(4):695-700
- ↑ McEwan P, Evans M, Bergenheim K. A population model evaluating the costs and beneאts associated with different oral treatment strategies in people with type 2 diabetes. Diabetes Obes Metab. 2010 Jul;12(7):623-30.
- ↑ Klarenbach S, Cameron C, Singh S, Ur E. Cost-effectiveness of second-line antihyperglycemic therapy in patients with type 2 diabetes mellitus inadequately controlled on metformin. CMAJ. 2011 Nov 8;183(16):E1213-20
- ↑ Khazrai VM, Buzzetti R, Del PratoS, Cahn A, Raz I, Pozzilli P. The addition of E (Empowerment and Economics) to the ABCD algorithm in diabetes care. J Diabetes Complications. 2015 May-Jun;29(4):599-606
- ↑ Currie CJ, Morgan CL, Poole CD, Sharplin P, Lammert M, McEwan P. Multivariate models of health-related utility and the fear of hypoglycaemis in people with diabe¬tes. Curr Med ResOpin. 2006 Aug;22(8):1523-34
- ↑ McEwan P, Evans M, Kan H, Bergenheim K. Understanding the inter-relationship between improved glycaemic control, hypoglycaemia and weight change within a long-term economic model. Diabetes Obes Metab. 2010 May;12(5):431-6.
קישורים חיצוניים
המידע שבדף זה נכתב על ידי ד"ר אביבית כהן, יחידת הסוכרת, הדסה עין כרם, ירושלים, מנהלת מכון סוכרת, מכבי שירותי בריאות, ירושלים


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק