הבדלים בין גרסאות בדף "ניהול היריון עם עובר החשוד בהאטה בגדילה תוך רחמית - IUGR - נייר עמדה"
| שורה 11: | שורה 11: | ||
<span style="color: green;">במקום שהוא קיים, דירוג EBM יופיע בצבע ירוק</span> | <span style="color: green;">במקום שהוא קיים, דירוג EBM יופיע בצבע ירוק</span> | ||
| − | האטה בגדילה תוך רחמית (IUGR, IntraUterine Growth Restriction) מהווה תופעה שכיחה יחסית (5 עד 10 אחוזים מכלל ה[[היריון|הריונות]]) וכרוכה בסיכון מוגבר לתמותה ותחלואה לטווח הקצר כתוצאה של מוות תוך רחמי, היפוקסיה תוך-רחמית, מצוקה עוברית במהלך הלידה, [[שאיפת מקוניום]] לריאות | + | האטה בגדילה תוך רחמית (IUGR, IntraUterine Growth Restriction) מהווה תופעה שכיחה יחסית (5 עד 10 אחוזים מכלל ה[[היריון|הריונות]]) וכרוכה בסיכון מוגבר לתמותה ותחלואה לטווח הקצר כתוצאה של מוות תוך רחמי, היפוקסיה תוך-רחמית, מצוקה עוברית במהלך הלידה, [[שאיפת מקוניום]] לריאות, [[היפוגליקמיה]], [[פוליציטמיה]] וסיבוכים נאונטליים אחרים. לטווח הבינוני קיים שיעור מוגבר של [[שיתוק מוחין]], הפרעות למידה וליקויים בתפקוד הקוגניטיבי{{הערה|שם=הערה1|Regev R, Lusky A, Dolfin T, Litmanovitz I, Arnon S, Reichman B; Israel Neonatal Network. Excess mortality and morbidity among small-for-gestational-age premature infants: a population-based study. J Pediat 2003; 143: 186-191}}{{הערה|שם=הערה2|Kok JH, den Ouden AL, Verloove-Vanhorick SP, Brand R. Outcome of very premature small for gestational age infants: the first nine years of life. BJOG 1998; 105: 162-168}}. בטווח הארוך, האטה בגדילה התוך-רחמית מעלה את הסיכון להתפתחות [[מחלות קרדיווסקולריות]], [[יתר לחץ דם]], [[סוכרת]], [[היפרליפידמיה]] ו[[השמנת יתר]] בגיל המבוגר. ההאטה בגדילה מייצגת קבוצה רבגונית של עוברים הקטנים לגיל ההיריון וקשורה לאטיולוגיות שונות, לשיטות ניהול היריון שונות ופרוגנוזה שונה ממקרה למקרה. ב-50 אחוזים עד 70 אחוזים מהעוברים הקטנים לגיל ההיריון הסיבה היא רקע סביבתי-משפחתי והללו אינם חשופים יותר מעוברים אחרים לסיבוכים תוך-רחמיים או נאונטליים. ככל שנגדיר האטה בגדילה באחוזון נמוך יותר לעקומת גדילה נורמאלית, יגבר הסיכוי לזיהוי תת-הקבוצה המצויה בסיכון מוגבר לתחלואה ותמותה. |
| − | מטרת נייר עמדה זה, היא להמליץ על אופן האבחון והניהול של היריון החשוד בהאטה בגדילה תוך- רחמית. | + | מטרת נייר עמדה זה, היא להמליץ על אופן האבחון והניהול של היריון החשוד בהאטה בגדילה תוך-רחמית. |
עד היום אין הוכחה מדעית חד משמעית שניהול או התערבות כלשהי מורידים את שיעור התמותה, התחלואה והסיבוכים במצב זה, מאחר, שבחלק מן המקרים הנזק התוך-רחמי כבר נוצר בשלבים מוקדמים של ההיריון. | עד היום אין הוכחה מדעית חד משמעית שניהול או התערבות כלשהי מורידים את שיעור התמותה, התחלואה והסיבוכים במצב זה, מאחר, שבחלק מן המקרים הנזק התוך-רחמי כבר נוצר בשלבים מוקדמים של ההיריון. | ||
==הגדרה== | ==הגדרה== | ||
| − | |||
| − | נהוג לחלק | + | === חשד להאטה בגדילה - Small for Gestational Age === |
| − | + | ||
| − | + | * חשד להאטה בגדילה תוך-רחמית עולה כאשר הערכת משקלו של העובר נמדדת מתחת לאחוזון 10 לעקומת גדילה נורמאלית אשר אושרה לשימוש בהתאם לנספח א’ של נייר עמדה זה | |
| + | * ישנם איגודים הממליצים להשתמש בהיקף הבטן (AC) להגדרת האטה בגדילה תוך רחמית גם בנוכחות הערכת משקל תקינה <sup>[3,4]</sup>. המלצת האיגוד: להשתמש בהיקף הבטן להגדרת האטה בגדילת העובר (בנוכחות הערכת משקל תקינה) רק כאשר היקף הבטן נמדד קטן מאחוזון 3 <sup>[5]</sup> (נספח א’, טבלה 2) לגיל ההיריון וזאת על מנת להימנע מאבחון יתר | ||
| + | * עוברים עם חשד להאטה בגדילה המצריכים בירור ראשוני יוגדרו ככאלה שהערכת משקלם קטנה מאחוזון 10 <sup>[6]</sup> ו/או היקף הבטן קטן מאחוזון 3 <sup>[5]</sup> (על פי העקומות בנספח א’). עוברים אלו יוגדרו כ-SGA{{כ}} - Small for Gestational Age ולהם יידרש בירור | ||
| + | * בעוברים עם חשד להאטה בגדילה יש להעריך האם יש עדות לתהליך פתולוגי הן מבחינת הנתונים הקליניים של האישה: מחלות יתר לחץ דם, מחלה אוטואימונית ועוד, והן מבחינת בדיקת האולטרה-סאונד: כמות המים, וזרימות הדם | ||
| + | |||
| + | === האטה בגדילה התוך רחמית - Fetal Growth Restriction === | ||
| + | הקריטריונים להאטה בגדילת העובר - FGR - הם: | ||
| + | |||
| + | * הערכת משקל קטנה מאחוזון 3 | ||
| + | * הערכת משקל באחוזונים 10-3 או היקף בטן מתחת לאחוזון 3 עם הפרעה בתנגודת בבדיקות דופלר עוברי | ||
| + | * נהוג לחלק FGR לשתי קבוצות לפי זמן ההופעה [3]: | ||
| + | ** הופעה מוקדמת (early FGR) - כאשר ההסתמנות היא לפני שבוע 32. מהווה 20 אחוזים עד 30 אחוזים מהמקרים של FGR | ||
| + | ** הופעה מאוחרת (late FGR) - כאשר ההסתמנות היא אחרי שבוע 32. מהווה 70 אחוזים עד 80 אחוזים מהמקרים של FGR | ||
==אבחנה== | ==אבחנה== | ||
*אבחון האטה בגדילה מתבסס על ידיעת גיל ההיריון המדויק | *אבחון האטה בגדילה מתבסס על ידיעת גיל ההיריון המדויק | ||
| − | *גיל ההיריון יקבע על פי תאריך וסת אחרון אם מחזורי הוסת הם סדירים, | + | *גיל ההיריון יקבע על פי תאריך וסת אחרון אם מחזורי הוסת הם סדירים, אם קיים פער בין גיל ההיריון לפי וסת אחרון ו[[בדיקות על-שמע|בדיקת על-קול]], יש לוודא גיל היריון בעזרת מידע על תאריך הביוץ (אם קיים מידע מסוג זה) או באמצעות בדיקת על קול שבוצעה בתחילת ההיריון. במידה ואין מידע כלל התיקון ייעשה על פי שיקול קליני |
| − | *תיקון גיל ההיריון לפי US | + | *תיקון גיל ההיריון לפי US: |
| − | + | **שבועות 6–10 פער של יותר מ-4 ימים | |
| − | + | **שבועות 11–13 פער של יותר מ-6 ימים | |
| − | + | **אחרי שבוע 14 ופער של יותר מ-6 ימים, תיקון גיל ההיריון ייעשה על פי שיקול קליני | |
| − | + | *בהריונות [[IVF]] גיל ההיריון ייקבע בהתאם להחזרת העובר. תאריך ויום גידולו בתרבית ישמשו לחישוב “הביוץ” ומועד הווסת האחרון ייקבע 14 ימים טרם לכך | |
| − | * | + | *לשם חישוב הערכת משקל העובר מומלץ להשתמש במדידות ובנוסחאות המופיעות בנספח א’ |
| − | * | + | *הדיוק בהערכת המשקל בבדיקת על-קול מוגבל. אי-לכך, ייתכן, כי משקל עוברים שהוערך כתקין לפני הלידה, יימצא כקטן מאחוזון 10 לגיל ההיריון לאחר הלידה. מצד שני, ייתכן שלאחר היריון שנוהל בהנחה שקיימת האטה בגדילה תוך-רחמית, ייוולד עובר שמשקלו תקין |
| − | + | *במקרים של חשד להאטה בגדילה ניתן להעריך את קצב הגדילה על ידי מדידות חוזרות של הערכת משקל בהפרשים של לפחות שבועיים | |
| − | *במקרים של חשד להאטה בגדילה ניתן להעריך את קצב הגדילה על ידי מדידות חוזרות של הערכת משקל בהפרשים של לפחות שבועיים | + | *במקרים בהם יש שבירת אחוזונים של עקומות גדילה ללא ממצאים העונים על ההגדרה של האטה בגדילה התוך רחמית, לא מומלץ בירור נוסף אלא מעקב גדילה בלבד |
| + | *במצבים בהם מדד היקף ראש העובר עונה על הגדרת מיקרוצפליה יש להשלים בירור בהתאם לנייר עמדה 31: ניהול היריון עם חשד למיקרוצפליה בעובר, 2015. אין להתייחס אל היקף ראש קטן (כלומר מינוס שתי סטיות תקן והלאה) כאילו חלק מההאטה בגדילת העובר שאינו מצריך בירור | ||
| + | *במידה ועצם הירך קצרה מאחוזון 2.5 מומלץ בירור גדילת העצמות הארוכות בגוף | ||
| + | : | ||
| + | ==המלצות לבירור== | ||
| + | |||
| + | === במקרים בהם הערכת המשקל נמוכה מאחוזון 3 העובר מוגדר כ-FGR ולכן מומלץ: === | ||
| − | + | * מעקב גדילה מדי שבועיים במידה ומדדי הדופלר תקינים | |
| + | * בדיקות דופלר: | ||
| + | ** יש לבצע בדיקת דופלר של עורקי הטבור | ||
| + | ** ניתן לבצע בדיקות דופלר נוספות בהתאם לשיקול דעת קליני וגיל ההיריון | ||
| + | * בירור זיהום תוך רחמי ([[Toxoplasma]], [[CMV]]) | ||
| + | * בירור מבני: | ||
| + | ** יש לוודא ביצוע סקירת מערכות מאוחרת תקינה לפי הנחיות נייר העמדה מספר 8. במידה ובוצעה סקירה אשר סוכמה כתקינה אין צורך בסקירה נוספת | ||
| + | ** במידה ולא בוצעה סקירה מאוחרת יש לבצע סקירת מערכות במגבלות גיל ההיריון על פי נייר עמדה מספר 8 | ||
| + | ** אקו לב עובר - בהתאם לנייר עמדה מספר 32 והיתכנות קלינית | ||
| + | * ייעוץ גנטי במגבלות גיל ההיריון והצורך ביילוד דחוף (כולל דיון על צורך בדיקור מי שפיר והבדיקות שתישלחנה) | ||
| + | ** כאשר יש סימנים ברורים של אי ספיקה שלייתית (למשל, AREDV בעורק טבורי) אין חובה לבצע בירור גנטי | ||
| − | == | + | === במקרים בהם הערכת המשקל נמצאת בטווח שבין אחוזון 3 ל-10 או נמצא היקף בטן קטן מאחוזון 3 (SGA) מומלץ: === |
| − | במקרים בהם הערכת המשקל נמצאת בטווח שבין אחוזון 3 | ||
| − | + | * מעקב גדילה כעבור 3-2 שבועות במידה ומדדי הדופלר תקינים | |
| + | * בדיקות דופלר: | ||
| + | ** יש לבצע בדיקת דופלר של עורקי הטבור | ||
| + | ** ניתן לבצע בדיקות דופלר נוספות בהתאם לשיקול דעת קליני וגיל ההיריון | ||
| + | * בירור מבני: | ||
| + | ** יש לוודא ביצוע סקירת מערכות מאוחרת תקינה לפי הנחיות נייר העמדה מספר 8. במידה ובוצעה סקירה אשר סוכמה כתקינה אין צורך בסקירה נוספת | ||
| + | ** במידה ולא בוצעה סקירה מאוחרת יש לבצע סקירת מערכות במגבלות גיל ההיריון ע”על פי נייר עמדה מספר 8 | ||
| + | * בירור זיהומי במידה ויש סיפור קליני המעלה חשש לזיהום | ||
| + | * ייעוץ גנטי (במגבלות גיל ההיריון והאפשרות של צורך ביילוד דחוף - כולל דיון על צורך בדיקור מי שפיר והבדיקות שתשלחנה לבירור) יבוצע כאשר יש בנוסף את אחד או יותר מהבאים: | ||
| + | ** תסמונת גנטית משפחתית הקשורה עם האטה בגדילה התוך רחמית | ||
| + | ** הופעה מוקדמת מאד של ההאטה בגדילה (לפני שבוע 24) | ||
| + | ** ריבוי מי שפיר AFI מעל 250 ממילימטר | ||
| + | ** ממצאים אנטומיים חריגים נוספים בעל קול (למעט סמנים רכים אשר מהווים התוויה לבירור על פי נייר עמדה סמנים רכים) | ||
| + | * במקרים בהם יש שבירת אחוזונים (שני רבעונים) של עקומות גדילה ללא ממצאים העונים על ההגדרה של האטה בגדילה התוך רחמית - לא מומלץ בירור נוסף אלא מעקב גדילה בלבד | ||
==מעקב וניהול ההיריון== | ==מעקב וניהול ההיריון== | ||
| − | ההחלטה האם המעקב של עובר הסובל מהאטה בגדילה תוך-רחמית ייעשה באופן אמבולטורי או במסגרת אשפוז, תהיה על סמך משתנים קליניים. | + | ההחלטה האם המעקב של עובר הסובל מהאטה בגדילה תוך-רחמית ייעשה באופן אמבולטורי או במסגרת אשפוז, תהיה על סמך משתנים קליניים וסונוגרפיים (הערכת המשקל ובדיקות הדופלר). |
==אופן המעקב== | ==אופן המעקב== | ||
| − | + | בהיריונות החשודים לאי-ספיקה שלייתית עם הערכת משקל קטנה מאחוזון 10 המעקב יכלול: מעקב גדילה, תנועות עובר, [[ניטור דופק לב העובר]] (CTG, Cardiotocography) בהתאם לשבוע ההיריון, מדדים ביו-פיזיקאליים (BPP - Biophysical profile) ומדדי דופלר (Doppler) של תנגודת לזרימת דם. תכיפות הבדיקות תקבע על סמך גיל ההיריון, חומרת ההאטה בגדילה והאטיולוגיה המשוערת. | |
| − | *ניטור דופק לב העובר - ייעשה על-פי חומרת ההפרעה בגדילה התוך-רחמית ועל-פי שיקולים קליניים | + | |
| − | *מדדים ביו-פיזיקאליים - אין מחקר מבוסס המגדיר את החשיבות של הפרופיל הביו-פיזיקאלי במעקב אחרי עוברים הסובלים מהאטה בגדילה תוך-רחמית. קיימים נתונים רבים, הקושרים בין המצב החימצוני של העובר לפרופיל הביו-פיזיקאלי. ניתן להשתמש בבדיקה זו לצורך מעקב על-פי שיקול קליני | + | * ניטור דופק לב העובר - ייעשה על-פי גיל ההיריון, חומרת ההפרעה בגדילה התוך-רחמית ועל-פי שיקולים קליניים |
| − | *שימוש בדופלר למדידת תנגודת לזרימת דם בעורק הטבורי הוכח כמדד שיכול לסייע בניהול של האטה בגדילה תוך-רחמית, מאחר שבאמצעותו ניתן לחזות סיכון מוגבר לתמותה | + | * מדדים ביו-פיזיקאליים - אין מחקר מבוסס המגדיר את החשיבות של הפרופיל הביו-פיזיקאלי במעקב אחרי עוברים הסובלים מהאטה בגדילה תוך-רחמית. קיימים נתונים רבים, הקושרים בין המצב החימצוני של העובר לפרופיל הביו-פיזיקאלי. ניתן להשתמש בבדיקה זו לצורך מעקב על-פי שיקול קליני |
| − | * | + | * ל[[מיעוט מי שפיר|מעקב אחר כמות מי השפיר]] יש חשיבות מיוחדת ואבחנה זאת משמשת כמדד נוסף לשקילת יילוד בשל המתאם בין מיעוט מי שפיר לבין תחלואה ותמותה פרינטאלית |
| + | * שימוש בדופלר למדידת תנגודת לזרימת דם בעורק הטבורי הוכח כמדד שיכול לסייע בניהול של האטה בגדילה תוך-רחמית, מאחר שבאמצעותו ניתן לחזות סיכון מוגבר לתמותה ולתחלואה פרינטאלית. שימוש בדופלר בעורקים או בוורידים נוספים באם או בעובר נקבעים לפי השיקול הקליני של הצוות המטפל ובהתאם לחומרת המקרה וגיל ההיריון <sup>[7,8]</sup> על פי עמדת האיגוד: | ||
| + | ** יש לבצע הערכה של זרימת הדם בעורקי הטבור (UA) בכל מקרה של SGA - הערכת משקל מתחת לאחוזון 10 או היקף בטן מתחת לאחוזון 3 | ||
| + | ** ההערכה של התנגודת בעורקי הטבור היא מדידת הדופלר היחידה שנמצאה כמשנה מהלך קליני בעבודות — Evidence Based Medicine | ||
| + | ** אין הכרח לבצע בדיקות דופלר נוספות בניהול היריונות עם האטה בגדילה התוך רחמית (FGR) | ||
| + | * במצבים של Early FGR לפני שבוע 26 תתבצע הערכה אינדיבידואלית על פי מאפיינים קליניים ורצון הזוג לנוכח הפרוגנוזה הקשה. יש לקחת בחשבון את מגבלות הניטור העוברי בשבועות אלו, בעיקר בנוכחות FGR | ||
| + | * במצבים של היעדר זרימה דיאסטולית או זרימה דיאסטולית הפוכה בעורק הטבור יש לשקול אשפוז | ||
| + | * במקרי FGR בהם הוחלט על מעקב אמבולטורי, יבוצע מעקב על ידי מוניטור עוברי, פרופיל ביופיזיקאלי ודופלר בהתאם לשיקול דעת קליני ובהתאם לשבוע ההיריון | ||
==תיזמון ואופן היילוד== | ==תיזמון ואופן היילוד== | ||
| − | + | במקרים בהם יש צורך ביילוד מוקדם, מומלץ מתן [[סטרואידים]] להאצת הבשלות העוברית טרם היילוד, אם הסטטוס האימהי והעוברי מאפשר. במקרים בהם יש צורך ביילוד מוקדם לפני שבוע 32, יש לשקול מתן מגנזיום לצורך neuroprotection. | |
| − | # | + | #■ ההחלטה על יילוד מוקדם מושפעת משילוב הממצאים: גיל ההיריון, חומרת ההאטה בגדילה, ניטור דופק לב העובר, מדדים ביו-פיזיקאליים ומדדי דופלר. ■ במקרים בהם ההאטה בגדילת העובר איננה מלווה בהפרעות בדופלר או נובעת מגורמים גנטיים או זיהומיים - לא נמצא יתרון ביילוד מוקדם. ■ במצבים של האטה בגדילה המתגלה סמוך למועד או במועד ניתן לבצע ניהול שמרני או ליילד על-פי שיקולים קליניים. ■ היות שברוב המוחלט של המקרים של late FGR הדופלר בעורק הטבורי יהיה תקין, השימוש בדופלר של MCA עשוי לסייע בקביעת מועד יילוד. • במקרים של חשד להאטה קלה בגדילה )הערכת משקל באחוזון 3-10( בנוכחות מדדים ביופיזיקאלים, כמות מים וזרימות דופלר תקינים, אין מניעה מניהול שמרני עד שבוע 39+40 להיריון. ■ להלן ההמלצות ליילוד לאחר הכנת העובר )צלסטון, מגנזיום( כל עוד הניטור העוברי מאפשר, בהתאם לממצאים בבדיקות הדופלר ולגיל ההיריון. יש מקום להתאים את ההמלצות לכל מקרה באופן פרטני: o היפוך זרימה דיאסטולית בעורק טבורי - מקובל לשקול ליילד בשבוע 30-32 o היעדר זרימה דיאסטולית בעורק טבורי - מקובל לשקול ליילד בשבוע 32-34 o לצורך החלטה על יילוד לפני שבוע 32 ניתן להיעזר בבדיקות דופלר נוספות o ב-late FGR מקובל ליילד בשבוע 36-38 במצבים הבאים: ■ הערכת משקל מתחת לאחוזון 3 ■ תנגודת גבוהה בזרימות בעורק טבורי )UAPI מעל אחוזון 95( או כל הפרעת דופלר אחרת על פי שיקול דעת קליני o במקרים של הערכת משקל בין אחוזון 3-10 או היקף בטן פחות מאחוזון 3 בנוכחות דופלר תקין, מקובל לשקול ליילד בשבוע 39-40 |
| − | + | == ניהול הלידה == | |
| + | #■ אופן הלידה יקבע על סמך שיקול מילדותי קליני. בהחלטה על צורת הלידה יש לקחת בחשבון את המשתנים המיילדותיים, חומרת ההפרעה בגדילה, פרמטרים ביופיזיקאליים וממצאי הדופלר. ■ בלידה נרתיקית ייעשה מאמץ לבצע ניטור רציף. ■ המידע שקיים אינו מצביע על יתרון ב[[ניתוח קיסרי]]. הערכה אחרי לידה וטיפול מניעתי ■ בנשים עם היסטוריה של FGR על רקע שלייתי, אשר חייב יילוד לפני שבוע 34 מומלץ להשלים בירור APLA. ■ אין צורך בבירור קרישיות יתר מולדת בעקבות היסטוריה של FGR בהיריון קודם. ■ יש לשקול טיפול ב[[אספירין]] )מומלץ להתחילו לפני שבוע 16 להיריון( לנשים עם היסטוריה של FGR על רקע שלייתי, אשר חייב יילוד לפני שבוע 34 להיריון. | ||
==ניהול הלידה== | ==ניהול הלידה== | ||
| שורה 120: | שורה 167: | ||
==צוות הכנת נייר העמדה== | ==צוות הכנת נייר העמדה== | ||
| − | ;צוות כתיבת המהדורה | + | ;'''צוות כתיבת המהדורה הראשונה של נייר העמדה 2001:''' |
| − | + | פרופ’ ארנון סמואלוב | |
| − | + | ||
| − | + | ד”ר זיגי רוטמנש | |
| − | + | ||
| − | + | פרופ’ ארנון ויזניצר | |
| − | + | ||
| − | + | פרופ’ מיכאל קופרמינץ | |
| + | ;'''צוות עדכון המהדורה השנייה של נייר העמדה 2010:''' שלב ראשון: | ||
| + | פרופ’ איל סיון | ||
| + | |||
| + | ד”ר משה מנשה | ||
| + | |||
| + | פרופ’ יוסי עזרא | ||
| + | |||
| + | פרופ’ אייל ענתבי | ||
| + | |||
| + | ד”ר מוטי ברדיצ’ב | ||
| + | |||
| + | ד”ר אריאל מני | ||
| + | ;שלב שני: | ||
| + | פרופ’ קובי בר | ||
| + | |||
| + | ד”ר יורי פרליץ | ||
| + | |||
| + | ד”ר יריב יוגב | ||
| + | |||
| + | ד”ר מיכל קובו | ||
| + | |||
| + | ד”ר סורינה גריסרו-גרנובסקי | ||
| + | |||
| + | ד”ר אלי גוטרמן | ||
| + | |||
| + | פרופ’ אייל ענתבי | ||
| + | ;'''צוות כתיבת מהדורה שלישית 2018:''' | ||
| + | פרופ’ אריאל מני | ||
| + | |||
| + | פרופ’ טל בירון-שנטל | ||
| + | |||
| + | פרופ’ יואב ינון | ||
| − | + | פרופ’ משנה קליני זהר נחום | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | + | ד”ר חן סלע | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | + | פרופ’ משנה קליני עדו שולט | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| + | פרופ’ אייל שיינר | ||
| + | ;'''אושר במועצת האיגוד הישראלי למיילדות וגינקולוגיה ב-27.7.22''' | ||
==ביבליוגרפיה== | ==ביבליוגרפיה== | ||
<blockquote> | <blockquote> | ||
גרסה אחרונה מ־11:59, 21 באוגוסט 2024
|
| |
|---|---|
| ניהול הלידה בהיריון רב עוברים | |
| ניירות עמדה של האיגוד הישראלי למיילדות וגינקולוגיה | |
| תחום | מיילדות |
| האיגוד המפרסם | החברה הישראלית לרפואת האם והעובר, |
| קישור | באתר האיגוד הישראלי למיילדות וגינקולוגיה |
| תאריך פרסום | נובמבר 2019 |
| יוצר הערך | צוות הכנת נייר העמדה |
לערכים נוספים הקשורים לנושא זה, ראו את דפי הפירושים: – האטה בגדילה תוך רחמית, מעקב היריון ובדיקות סקר טרום היריון
במקום שהוא קיים, דירוג EBM יופיע בצבע ירוק
האטה בגדילה תוך רחמית (IUGR, IntraUterine Growth Restriction) מהווה תופעה שכיחה יחסית (5 עד 10 אחוזים מכלל ההריונות) וכרוכה בסיכון מוגבר לתמותה ותחלואה לטווח הקצר כתוצאה של מוות תוך רחמי, היפוקסיה תוך-רחמית, מצוקה עוברית במהלך הלידה, שאיפת מקוניום לריאות, היפוגליקמיה, פוליציטמיה וסיבוכים נאונטליים אחרים. לטווח הבינוני קיים שיעור מוגבר של שיתוק מוחין, הפרעות למידה וליקויים בתפקוד הקוגניטיבי[1][2]. בטווח הארוך, האטה בגדילה התוך-רחמית מעלה את הסיכון להתפתחות מחלות קרדיווסקולריות, יתר לחץ דם, סוכרת, היפרליפידמיה והשמנת יתר בגיל המבוגר. ההאטה בגדילה מייצגת קבוצה רבגונית של עוברים הקטנים לגיל ההיריון וקשורה לאטיולוגיות שונות, לשיטות ניהול היריון שונות ופרוגנוזה שונה ממקרה למקרה. ב-50 אחוזים עד 70 אחוזים מהעוברים הקטנים לגיל ההיריון הסיבה היא רקע סביבתי-משפחתי והללו אינם חשופים יותר מעוברים אחרים לסיבוכים תוך-רחמיים או נאונטליים. ככל שנגדיר האטה בגדילה באחוזון נמוך יותר לעקומת גדילה נורמאלית, יגבר הסיכוי לזיהוי תת-הקבוצה המצויה בסיכון מוגבר לתחלואה ותמותה.
מטרת נייר עמדה זה, היא להמליץ על אופן האבחון והניהול של היריון החשוד בהאטה בגדילה תוך-רחמית.
עד היום אין הוכחה מדעית חד משמעית שניהול או התערבות כלשהי מורידים את שיעור התמותה, התחלואה והסיבוכים במצב זה, מאחר, שבחלק מן המקרים הנזק התוך-רחמי כבר נוצר בשלבים מוקדמים של ההיריון.
הגדרה
חשד להאטה בגדילה - Small for Gestational Age
- חשד להאטה בגדילה תוך-רחמית עולה כאשר הערכת משקלו של העובר נמדדת מתחת לאחוזון 10 לעקומת גדילה נורמאלית אשר אושרה לשימוש בהתאם לנספח א’ של נייר עמדה זה
- ישנם איגודים הממליצים להשתמש בהיקף הבטן (AC) להגדרת האטה בגדילה תוך רחמית גם בנוכחות הערכת משקל תקינה [3,4]. המלצת האיגוד: להשתמש בהיקף הבטן להגדרת האטה בגדילת העובר (בנוכחות הערכת משקל תקינה) רק כאשר היקף הבטן נמדד קטן מאחוזון 3 [5] (נספח א’, טבלה 2) לגיל ההיריון וזאת על מנת להימנע מאבחון יתר
- עוברים עם חשד להאטה בגדילה המצריכים בירור ראשוני יוגדרו ככאלה שהערכת משקלם קטנה מאחוזון 10 [6] ו/או היקף הבטן קטן מאחוזון 3 [5] (על פי העקומות בנספח א’). עוברים אלו יוגדרו כ-SGA - Small for Gestational Age ולהם יידרש בירור
- בעוברים עם חשד להאטה בגדילה יש להעריך האם יש עדות לתהליך פתולוגי הן מבחינת הנתונים הקליניים של האישה: מחלות יתר לחץ דם, מחלה אוטואימונית ועוד, והן מבחינת בדיקת האולטרה-סאונד: כמות המים, וזרימות הדם
האטה בגדילה התוך רחמית - Fetal Growth Restriction
הקריטריונים להאטה בגדילת העובר - FGR - הם:
- הערכת משקל קטנה מאחוזון 3
- הערכת משקל באחוזונים 10-3 או היקף בטן מתחת לאחוזון 3 עם הפרעה בתנגודת בבדיקות דופלר עוברי
- נהוג לחלק FGR לשתי קבוצות לפי זמן ההופעה [3]:
- הופעה מוקדמת (early FGR) - כאשר ההסתמנות היא לפני שבוע 32. מהווה 20 אחוזים עד 30 אחוזים מהמקרים של FGR
- הופעה מאוחרת (late FGR) - כאשר ההסתמנות היא אחרי שבוע 32. מהווה 70 אחוזים עד 80 אחוזים מהמקרים של FGR
אבחנה
- אבחון האטה בגדילה מתבסס על ידיעת גיל ההיריון המדויק
- גיל ההיריון יקבע על פי תאריך וסת אחרון אם מחזורי הוסת הם סדירים, אם קיים פער בין גיל ההיריון לפי וסת אחרון ובדיקת על-קול, יש לוודא גיל היריון בעזרת מידע על תאריך הביוץ (אם קיים מידע מסוג זה) או באמצעות בדיקת על קול שבוצעה בתחילת ההיריון. במידה ואין מידע כלל התיקון ייעשה על פי שיקול קליני
- תיקון גיל ההיריון לפי US:
- שבועות 6–10 פער של יותר מ-4 ימים
- שבועות 11–13 פער של יותר מ-6 ימים
- אחרי שבוע 14 ופער של יותר מ-6 ימים, תיקון גיל ההיריון ייעשה על פי שיקול קליני
- בהריונות IVF גיל ההיריון ייקבע בהתאם להחזרת העובר. תאריך ויום גידולו בתרבית ישמשו לחישוב “הביוץ” ומועד הווסת האחרון ייקבע 14 ימים טרם לכך
- לשם חישוב הערכת משקל העובר מומלץ להשתמש במדידות ובנוסחאות המופיעות בנספח א’
- הדיוק בהערכת המשקל בבדיקת על-קול מוגבל. אי-לכך, ייתכן, כי משקל עוברים שהוערך כתקין לפני הלידה, יימצא כקטן מאחוזון 10 לגיל ההיריון לאחר הלידה. מצד שני, ייתכן שלאחר היריון שנוהל בהנחה שקיימת האטה בגדילה תוך-רחמית, ייוולד עובר שמשקלו תקין
- במקרים של חשד להאטה בגדילה ניתן להעריך את קצב הגדילה על ידי מדידות חוזרות של הערכת משקל בהפרשים של לפחות שבועיים
- במקרים בהם יש שבירת אחוזונים של עקומות גדילה ללא ממצאים העונים על ההגדרה של האטה בגדילה התוך רחמית, לא מומלץ בירור נוסף אלא מעקב גדילה בלבד
- במצבים בהם מדד היקף ראש העובר עונה על הגדרת מיקרוצפליה יש להשלים בירור בהתאם לנייר עמדה 31: ניהול היריון עם חשד למיקרוצפליה בעובר, 2015. אין להתייחס אל היקף ראש קטן (כלומר מינוס שתי סטיות תקן והלאה) כאילו חלק מההאטה בגדילת העובר שאינו מצריך בירור
- במידה ועצם הירך קצרה מאחוזון 2.5 מומלץ בירור גדילת העצמות הארוכות בגוף
המלצות לבירור
במקרים בהם הערכת המשקל נמוכה מאחוזון 3 העובר מוגדר כ-FGR ולכן מומלץ:
- מעקב גדילה מדי שבועיים במידה ומדדי הדופלר תקינים
- בדיקות דופלר:
- יש לבצע בדיקת דופלר של עורקי הטבור
- ניתן לבצע בדיקות דופלר נוספות בהתאם לשיקול דעת קליני וגיל ההיריון
- בירור זיהום תוך רחמי (Toxoplasma, CMV)
- בירור מבני:
- יש לוודא ביצוע סקירת מערכות מאוחרת תקינה לפי הנחיות נייר העמדה מספר 8. במידה ובוצעה סקירה אשר סוכמה כתקינה אין צורך בסקירה נוספת
- במידה ולא בוצעה סקירה מאוחרת יש לבצע סקירת מערכות במגבלות גיל ההיריון על פי נייר עמדה מספר 8
- אקו לב עובר - בהתאם לנייר עמדה מספר 32 והיתכנות קלינית
- ייעוץ גנטי במגבלות גיל ההיריון והצורך ביילוד דחוף (כולל דיון על צורך בדיקור מי שפיר והבדיקות שתישלחנה)
- כאשר יש סימנים ברורים של אי ספיקה שלייתית (למשל, AREDV בעורק טבורי) אין חובה לבצע בירור גנטי
במקרים בהם הערכת המשקל נמצאת בטווח שבין אחוזון 3 ל-10 או נמצא היקף בטן קטן מאחוזון 3 (SGA) מומלץ:
- מעקב גדילה כעבור 3-2 שבועות במידה ומדדי הדופלר תקינים
- בדיקות דופלר:
- יש לבצע בדיקת דופלר של עורקי הטבור
- ניתן לבצע בדיקות דופלר נוספות בהתאם לשיקול דעת קליני וגיל ההיריון
- בירור מבני:
- יש לוודא ביצוע סקירת מערכות מאוחרת תקינה לפי הנחיות נייר העמדה מספר 8. במידה ובוצעה סקירה אשר סוכמה כתקינה אין צורך בסקירה נוספת
- במידה ולא בוצעה סקירה מאוחרת יש לבצע סקירת מערכות במגבלות גיל ההיריון ע”על פי נייר עמדה מספר 8
- בירור זיהומי במידה ויש סיפור קליני המעלה חשש לזיהום
- ייעוץ גנטי (במגבלות גיל ההיריון והאפשרות של צורך ביילוד דחוף - כולל דיון על צורך בדיקור מי שפיר והבדיקות שתשלחנה לבירור) יבוצע כאשר יש בנוסף את אחד או יותר מהבאים:
- תסמונת גנטית משפחתית הקשורה עם האטה בגדילה התוך רחמית
- הופעה מוקדמת מאד של ההאטה בגדילה (לפני שבוע 24)
- ריבוי מי שפיר AFI מעל 250 ממילימטר
- ממצאים אנטומיים חריגים נוספים בעל קול (למעט סמנים רכים אשר מהווים התוויה לבירור על פי נייר עמדה סמנים רכים)
- במקרים בהם יש שבירת אחוזונים (שני רבעונים) של עקומות גדילה ללא ממצאים העונים על ההגדרה של האטה בגדילה התוך רחמית - לא מומלץ בירור נוסף אלא מעקב גדילה בלבד
מעקב וניהול ההיריון
ההחלטה האם המעקב של עובר הסובל מהאטה בגדילה תוך-רחמית ייעשה באופן אמבולטורי או במסגרת אשפוז, תהיה על סמך משתנים קליניים וסונוגרפיים (הערכת המשקל ובדיקות הדופלר).
אופן המעקב
בהיריונות החשודים לאי-ספיקה שלייתית עם הערכת משקל קטנה מאחוזון 10 המעקב יכלול: מעקב גדילה, תנועות עובר, ניטור דופק לב העובר (CTG, Cardiotocography) בהתאם לשבוע ההיריון, מדדים ביו-פיזיקאליים (BPP - Biophysical profile) ומדדי דופלר (Doppler) של תנגודת לזרימת דם. תכיפות הבדיקות תקבע על סמך גיל ההיריון, חומרת ההאטה בגדילה והאטיולוגיה המשוערת.
- ניטור דופק לב העובר - ייעשה על-פי גיל ההיריון, חומרת ההפרעה בגדילה התוך-רחמית ועל-פי שיקולים קליניים
- מדדים ביו-פיזיקאליים - אין מחקר מבוסס המגדיר את החשיבות של הפרופיל הביו-פיזיקאלי במעקב אחרי עוברים הסובלים מהאטה בגדילה תוך-רחמית. קיימים נתונים רבים, הקושרים בין המצב החימצוני של העובר לפרופיל הביו-פיזיקאלי. ניתן להשתמש בבדיקה זו לצורך מעקב על-פי שיקול קליני
- למעקב אחר כמות מי השפיר יש חשיבות מיוחדת ואבחנה זאת משמשת כמדד נוסף לשקילת יילוד בשל המתאם בין מיעוט מי שפיר לבין תחלואה ותמותה פרינטאלית
- שימוש בדופלר למדידת תנגודת לזרימת דם בעורק הטבורי הוכח כמדד שיכול לסייע בניהול של האטה בגדילה תוך-רחמית, מאחר שבאמצעותו ניתן לחזות סיכון מוגבר לתמותה ולתחלואה פרינטאלית. שימוש בדופלר בעורקים או בוורידים נוספים באם או בעובר נקבעים לפי השיקול הקליני של הצוות המטפל ובהתאם לחומרת המקרה וגיל ההיריון [7,8] על פי עמדת האיגוד:
- יש לבצע הערכה של זרימת הדם בעורקי הטבור (UA) בכל מקרה של SGA - הערכת משקל מתחת לאחוזון 10 או היקף בטן מתחת לאחוזון 3
- ההערכה של התנגודת בעורקי הטבור היא מדידת הדופלר היחידה שנמצאה כמשנה מהלך קליני בעבודות — Evidence Based Medicine
- אין הכרח לבצע בדיקות דופלר נוספות בניהול היריונות עם האטה בגדילה התוך רחמית (FGR)
- במצבים של Early FGR לפני שבוע 26 תתבצע הערכה אינדיבידואלית על פי מאפיינים קליניים ורצון הזוג לנוכח הפרוגנוזה הקשה. יש לקחת בחשבון את מגבלות הניטור העוברי בשבועות אלו, בעיקר בנוכחות FGR
- במצבים של היעדר זרימה דיאסטולית או זרימה דיאסטולית הפוכה בעורק הטבור יש לשקול אשפוז
- במקרי FGR בהם הוחלט על מעקב אמבולטורי, יבוצע מעקב על ידי מוניטור עוברי, פרופיל ביופיזיקאלי ודופלר בהתאם לשיקול דעת קליני ובהתאם לשבוע ההיריון
תיזמון ואופן היילוד
במקרים בהם יש צורך ביילוד מוקדם, מומלץ מתן סטרואידים להאצת הבשלות העוברית טרם היילוד, אם הסטטוס האימהי והעוברי מאפשר. במקרים בהם יש צורך ביילוד מוקדם לפני שבוע 32, יש לשקול מתן מגנזיום לצורך neuroprotection.
- ■ ההחלטה על יילוד מוקדם מושפעת משילוב הממצאים: גיל ההיריון, חומרת ההאטה בגדילה, ניטור דופק לב העובר, מדדים ביו-פיזיקאליים ומדדי דופלר. ■ במקרים בהם ההאטה בגדילת העובר איננה מלווה בהפרעות בדופלר או נובעת מגורמים גנטיים או זיהומיים - לא נמצא יתרון ביילוד מוקדם. ■ במצבים של האטה בגדילה המתגלה סמוך למועד או במועד ניתן לבצע ניהול שמרני או ליילד על-פי שיקולים קליניים. ■ היות שברוב המוחלט של המקרים של late FGR הדופלר בעורק הטבורי יהיה תקין, השימוש בדופלר של MCA עשוי לסייע בקביעת מועד יילוד. • במקרים של חשד להאטה קלה בגדילה )הערכת משקל באחוזון 3-10( בנוכחות מדדים ביופיזיקאלים, כמות מים וזרימות דופלר תקינים, אין מניעה מניהול שמרני עד שבוע 39+40 להיריון. ■ להלן ההמלצות ליילוד לאחר הכנת העובר )צלסטון, מגנזיום( כל עוד הניטור העוברי מאפשר, בהתאם לממצאים בבדיקות הדופלר ולגיל ההיריון. יש מקום להתאים את ההמלצות לכל מקרה באופן פרטני: o היפוך זרימה דיאסטולית בעורק טבורי - מקובל לשקול ליילד בשבוע 30-32 o היעדר זרימה דיאסטולית בעורק טבורי - מקובל לשקול ליילד בשבוע 32-34 o לצורך החלטה על יילוד לפני שבוע 32 ניתן להיעזר בבדיקות דופלר נוספות o ב-late FGR מקובל ליילד בשבוע 36-38 במצבים הבאים: ■ הערכת משקל מתחת לאחוזון 3 ■ תנגודת גבוהה בזרימות בעורק טבורי )UAPI מעל אחוזון 95( או כל הפרעת דופלר אחרת על פי שיקול דעת קליני o במקרים של הערכת משקל בין אחוזון 3-10 או היקף בטן פחות מאחוזון 3 בנוכחות דופלר תקין, מקובל לשקול ליילד בשבוע 39-40
ניהול הלידה
- ■ אופן הלידה יקבע על סמך שיקול מילדותי קליני. בהחלטה על צורת הלידה יש לקחת בחשבון את המשתנים המיילדותיים, חומרת ההפרעה בגדילה, פרמטרים ביופיזיקאליים וממצאי הדופלר. ■ בלידה נרתיקית ייעשה מאמץ לבצע ניטור רציף. ■ המידע שקיים אינו מצביע על יתרון בניתוח קיסרי. הערכה אחרי לידה וטיפול מניעתי ■ בנשים עם היסטוריה של FGR על רקע שלייתי, אשר חייב יילוד לפני שבוע 34 מומלץ להשלים בירור APLA. ■ אין צורך בבירור קרישיות יתר מולדת בעקבות היסטוריה של FGR בהיריון קודם. ■ יש לשקול טיפול באספירין )מומלץ להתחילו לפני שבוע 16 להיריון( לנשים עם היסטוריה של FGR על רקע שלייתי, אשר חייב יילוד לפני שבוע 34 להיריון.
ניהול הלידה
צורת הלידה תיקבע על סמך שיקול מילדותי קליני. בהחלטה על צורת הלידה יש לקחת בחשבון את המשתנים המיילדותיים, חומרת ההפרעה בגדילה, פרמטרים ביופיזיקאליים וממצאי הדופלר.
בלידה נרתיקית יבוצע ניטור רציף. המידע שקיים אינו מצביע על יתרון בניתוח קיסרי. במקרים של יילוד מוקדם לפני שבוע 34 עקב היעדר/היפוך זרימה דיאסטולית בעורק טבורי יש לשקול יילוד בניתוח קיסרי.
הערכה אחרי לידה וטיפול מניעתי
בנשים עם היסטוריה של IUGR על רקע שלייתי שחייב יילוד לפני שבוע 34 יש לברר APLA.
אין עדויות בספרות שתומכות בבירור לקרישיות יתר מולדת בעקבות היסטוריה של IUGR בהיריון קודם.
יש לשקול טיפול באספירין לפני שבוע 16 להיריון בנשים עם היסטוריה של IUGR על רקע שלייתי שחייב יילוד לפני שבוע 34 להיריון[3].
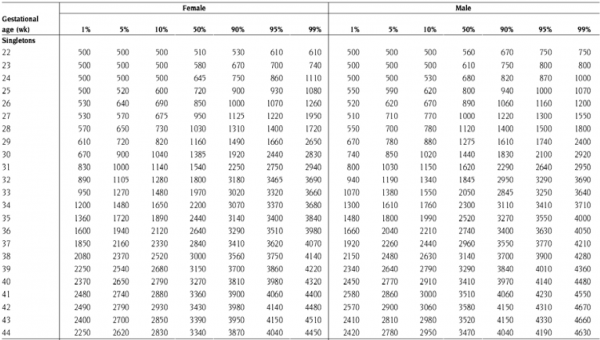
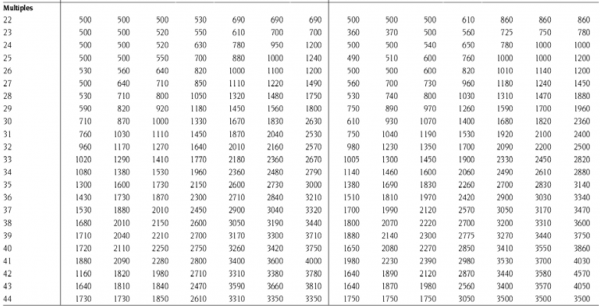
עקומות גדילה לאוכלוסייה ישראלית
טבלה מס' 1 - עקומת גדילה (על-פי משקל לידה) לאוכלוסייה ישראלית לפי שבועות היריון מלאים (למשל משבוע 32+0 ועד 32+6 יש להשתמש בערכי הטבלה עבור שבוע 32) כולל פרוט אחוזונים עבור נקבות וזכרים (אם המין אינו ידוע יש להשתמש בערכי הטבלה עבור זכרים שהיא מחמירה יותר[4].
סוכם כי בעוד שנתיים יתבצע דיון חוזר לגבי עקומות הגדילה המומלצות לשימוש.
אטיולוגית להאטה בגדילה תוך רחמית
טבלה מס' 2 - גורמים עובריים, אימהיים ושלייתים ידועים להאטה בגדילה תוך רחמית
| גורמים עובריים | גורמים אימהיים | גורמים שלייתיים |
|---|---|---|
| הפרעות כרומוזומליות | מחלה כרונית (קרדיו-וסקולרית) ותסמונת APLA (Antiphospholipid Antibodies) | הפרדות שלייה כרונית |
| מומים מולדים מולטיפקטוריאלים (מבניים, תסמונות) | אם במשקל, גובה ומוצא אתני קטנים | אוטמים שלייתיים |
| היריון מרובה עוברים | תת-תזונה, חוסר עליה במשקל | שליית פתח |
| זיהומים Toxoplasmosis,CMV ומחוללים אחרים לפי נסיבות המקרה | צריכת חומרים מזיקים, עישון, אלכוהול, סמים | אי ספיקה שלייתית |
| הפרעה בהטמעה גנטית Aberrant genomic) Imprinting, Unipaternal disomy) | היריון בתנאי חיים בגובה רב, הפרעה היפוקסית | שלייה קטנה |
| רעלת הריון | ||
| מומי רחם |
צוות הכנת נייר העמדה
- צוות כתיבת המהדורה הראשונה של נייר העמדה 2001:
פרופ’ ארנון סמואלוב
ד”ר זיגי רוטמנש
פרופ’ ארנון ויזניצר
פרופ’ מיכאל קופרמינץ
- צוות עדכון המהדורה השנייה של נייר העמדה 2010: שלב ראשון
פרופ’ איל סיון
ד”ר משה מנשה
פרופ’ יוסי עזרא
פרופ’ אייל ענתבי
ד”ר מוטי ברדיצ’ב
ד”ר אריאל מני
- שלב שני
פרופ’ קובי בר
ד”ר יורי פרליץ
ד”ר יריב יוגב
ד”ר מיכל קובו
ד”ר סורינה גריסרו-גרנובסקי
ד”ר אלי גוטרמן
פרופ’ אייל ענתבי
- צוות כתיבת מהדורה שלישית 2018:
פרופ’ אריאל מני
פרופ’ טל בירון-שנטל
פרופ’ יואב ינון
פרופ’ משנה קליני זהר נחום
ד”ר חן סלע
פרופ’ משנה קליני עדו שולט
פרופ’ אייל שיינר
- אושר במועצת האיגוד הישראלי למיילדות וגינקולוגיה ב-27.7.22
ביבליוגרפיה
- ↑ Regev R, Lusky A, Dolfin T, Litmanovitz I, Arnon S, Reichman B; Israel Neonatal Network. Excess mortality and morbidity among small-for-gestational-age premature infants: a population-based study. J Pediat 2003; 143: 186-191
- ↑ Kok JH, den Ouden AL, Verloove-Vanhorick SP, Brand R. Outcome of very premature small for gestational age infants: the first nine years of life. BJOG 1998; 105: 162-168
- ↑ Bujold E, Roberge S, Nicolaides KH. Low dose aspirin for prevention of adverse outcomes related to abnormal placentation. Prenat Diagn 2014;34:642-8.
- ↑ לפי עקומות שפורסמו על ידי דולברג מישראל
- Manning FA. General principales and applications of ultrasonography. In: Creasy RK, Resnik R, editors. Maternal-fetal medicine: principles and practice. Philadelphia: Saunders, 2004.
- Lees CC, Marlow N, van Wassenaer-Leemhuis A, Arabin B, Bilardo CM, Brezinka C, Calvert S, Derks JB, Diemert A, Duvekot JJ, Ferrazzi E, Frusca T, Ganzevoort W, Hecher K, Martinelli P, Ostermayer E, Papageorghiou AT, Schlembach D, Schneider KT, Thilaganathan B, Todros T, Valcamonico A, Visser GH, Wolf H; TRUFFLE study group. 2 year neurodevelopmental and intermediate perinatal outcomes in infants with very preterm fetal growth restriction )TRUFFLE(: a randomised trial. Lancet. 2015; 385:2162-72.


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק