הבדלים בין גרסאות בדף "ניהול מטופלות עם תשובה לא תקינה של משטח מצוואר הרחם - משטח ציטולוגי (PAP SMEAR) או בדיקת זני HR-HPV - נייר עמדה"
| שורה 33: | שורה 33: | ||
ASC-US *{{ש}} | ASC-US *{{ש}} | ||
ASC-US{{ש}} | ASC-US{{ש}} | ||
| − | | | + | |{{הערה|שם=הערה1|}} 36%{{ש}} |
| − | + | {{הערה|שם=הערה3|}} 40%-51% | |
| − | | | + | |{{הערה|שם=הערה1|}}12%{{ש}} |
| − | + | {{הערה|שם=הערה2|}}*8.7%{{ש}} | |
| − | + | {{הערה|שם=הערה3|}}7%-12%{{ש}} | |
| − | | | + | |{{הערה|שם=הערה1|}} 1% |
|ישראל | |ישראל | ||
|- | |- | ||
|ASC- H | |ASC- H | ||
| − | | | + | |{{הערה|שם=הערה3|}} 74%-88% |
| − | | | + | |{{הערה|שם=הערה3|}}26%-68%{{ש}} |
| − | + | {{הערה|שם=הערה4|}}27.8% | |
| − | | | + | |{{הערה|שם=הערה3|}} 2.3% |
| | | | ||
|- | |- | ||
|LOW SIL | |LOW SIL | ||
| − | | | + | |{{הערה|שם=הערה5|}} 44.7%{{ש}} |
| − | + | {{הערה|שם=הערה3|}} 76%. | |
| − | | | + | |{{הערה|שם=הערה5|}} 17.5%{{ש}} |
| − | + | {{הערה|שם=הערה3|}} 12%-17% | |
| | | | ||
|ישראל | |ישראל | ||
| שורה 59: | שורה 59: | ||
| | | | ||
| | | | ||
| − | + | {{הערה|שם=הערה6|}} 53%{{ש}} | |
| − | + | {{הערה|שם=הערה1|}} 9%-38% | |
| − | | | + | |{{הערה|שם=הערה6|}} 6.7% |
| − | + | {{הערה|שם=הערה1|}} 3%-17% | |
|ישראל | |ישראל | ||
|- | |- | ||
|HSIL | |HSIL | ||
| | | | ||
| − | | | + | |{{הערה|שם=הערה7|}} 60%-97% |
| − | | | + | |{{הערה|שם=הערה8|}} {{הערה|שם=הערה7|}} 2% -7% |
| | | | ||
|- | |- | ||
|PAP NEG - HR-HPV | |PAP NEG - HR-HPV | ||
| | | | ||
| − | | | + | |{{הערה|שם=הערה9|}} 0.8%-4.1% |
| − | | | + | |{{הערה|שם=הערה9|}} 0.08% |
|1 year risk | |1 year risk | ||
|} | |} | ||
גרסה מ־17:08, 7 בפברואר 2022
|
| |
|---|---|
| ניהול מטופלות עם תשובה לא תקינה של משטח ציטולוגי (משטח PAP) מצוואר הרחם | |
| ניירות עמדה של האיגוד הישראלי למיילדות וגינקולוגיה | |
| תחום | גינקולוגיה |
| האיגוד המפרסם | והחברה הישראלית לקולפוסקופיה ופתולוגיה של צוואר הרחם והעריה |
| קישור | באתר האיגוד הישראלי למיילדות וגינקולוגיה |
| תאריך פרסום | 05 במאי 2010, עדכון 18 במרץ 2015, עדכון נוסף ינואר 2020 |
| יוצר הערך | צוות הכנת נייר העמדה |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – משטח ציטולוגי מצוואר הרחם
במקום שהוא קיים, דירוג ה-EBM יופיע בצבע ירוק.
משטח ציטולוגי מצוואר הרחם (Pap Test) ובדיקת זני HR-HPV משמשים כאמצעי סריקה לגילוי מוקדם של מצבים טרום סרטניים וסרטן של צוואר הרחם.
מטרת נוהל זה להגדיר ניהול מקרים בהם מתקבלת תשובה לא תקינה במשטח ציטולוגי או בדיקה חיובית לזני HR-HPV (High Risk- Human Papilloma Virus).
זני HR-HPV מוגדרים זנים 16, 18 ושניים עשר הזנים: 31,33,35,39,45,51,52,56,58,59,66,68.
בירור וטיפול בנשים עם ממצא לא תקין במשטחים מצוואר הרחם נקבע לפי הסיכון לגילוי נגע טרום סרטני 2-3 (Cervical Intraepithelial Neoplasia) - נט"ס 2-3, (CIN 2-3) או ממצא של סרטן פולשני של צוואר הרחם.
טבלה מס' 1 מפרטת את הסיכון לנגעים טרום סרטניים וסרטן צוואר הרחם בהתאם לתשובות ציטולוגיות וממצא זני - HR-HPV.
בנספח לנייר העמדה מובא הרקע התיאורטי המפורט להמלצות נייר העמדה.
טבלה מספר 1 - פירוט הממצאים הפתולוגיים בתשובות ציטולוגיות וזני HR-HPV
| משטח ציטולוגי/HPV | HR-HPV POSITIVE | סיכון 2-3 CIN | סיכון Cervical Cancer | |
|---|---|---|---|---|
| ASC-US PERSISTENT
ASC-US * |
[1] 36% [2] 40%-51% |
[1]12% |
[1] 1% | ישראל |
| ASC- H | [2] 74%-88% | [2]26%-68% [4]27.8% |
[2] 2.3% | |
| LOW SIL | [5] 44.7% [2] 76%. |
[5] 17.5% [2] 12%-17% |
ישראל | |
| AGC | [6] 6.7%
[1] 3%-17% |
ישראל | ||
| HSIL | [7] 60%-97% | [8] [7] 2% -7% | ||
| PAP NEG - HR-HPV | [9] 0.8%-4.1% | [9] 0.08% | 1 year risk |
ניהול על פי התשובה של הבדיקה הציטולוגית או בדיקת HR-HPV:
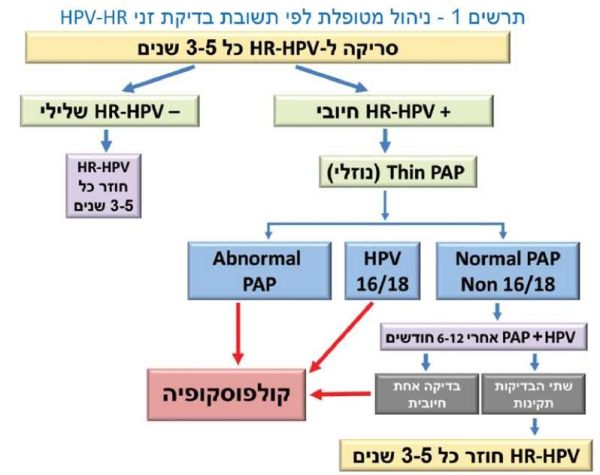
סריקה לזיהוי זני HR-HPV (ראו תרשים מספר 1)
- אם 1-HR-HPV שלילי, מומלץ לבצע סריקה רוטינית כעבור 3-5 שנים.
אם 1-HR-HPV חיובי, יש לבצע משטח פאפ (PAP) ציטולוגי - אם 1-HR-HPV חיובי ומשטח PAP לא תקין, יש להפנות את המטופלת לבדיקת קולפוסקופיה
- אם HR-HPV חיובי לזנים 16/18 ומשטח PAP תקין, יש להפנות את האישה לבדיקת קולפוסקופיה.
בהיעדר ממצא פתולוגי בבירור, יש לעקוב אחר המטופלת כל 6 חודשים באמצעות משטח ציטולוגי ובדיקת קולפוסקופיה, ולשקול ביצוע בדיקה לזיהוי זני HR-HPV - אם HR-HPV חיובי לזנים אחרים, שאינם 16/18 ומשטח PAP תקין, יש לחזור על בדיקת HR-HPV ועל משטח PAP כעבור 6-12 חודשים בהתאם לשיקול קליני.
אם הבדיקות תקינות יש לחזור למעקב כל 3-5 שנים, ואם הן אינן תקינות יש להפנות את האישה לבדיקת קולפוסקופיה - אם 16/18 HPV חיובי במשך שנתיים ללא ממצא פתולוגי או ציטולוגי חריג, יש לשקול אפשרות של ניתוח כריתת לולאה אבחנתי, בעיקר, בנשים שסיימו את תכנון המשפחה
בירור משטח (ASC) Atypical Squamous Cells
קבוצה זו מהווה כ-4% מהתשובות הציטולוגיות והיא מתחלקת לשתי תת קבוצות שניהולן שונה:
- ASC-US - Atypical Squamous Cells of Undetermined Significance
- ASC-H - Atypical Squamous Cells - HSIL cannot excluded
תדירות הדיווח של המעבדות על ASC-US היא כ-4.7% ושל ASC-H כ-0.4%. השיעור של שאת ממארת בקרב נשים עם ASC-US נעה בין 0.2%-1%[1][3][2].
נמצא כי שיעור ה-2-3 CIN בקרב נשים עם ASC-US הוא 7%-12% לעומת 26%-68% אצל נשים עם ASC-H[1][3][2].
ועל כן, במסגרת בירור ממצא של ASC-US במשטח פאפ ניתן לבחור באחת משלוש האפשרויות (תרשים מספר 2):
- ביצוע קולפוסקופיה מיידית - היתרון הוא קבלת אינפורמציה מיידית על נוכחות או היעדר ממצא בעל חשיבות )רגישות של 70%-90% לגילוי מצב בלתי תקין בצוואר(. החסרונות הם חרדה מיותרת, עלויות גבוהות ולעיתים, טיפולים מיותרים של נגעים שהיו חולפים ספונטנית. באם קולפוסקופיה תקינה יש לחזור על משטח PAP כעבור שנה. אפשר לבצע גרידה של תעלת צוואר הרחם
לנשים ללא (Endocervical Curettage) ECC ממצא חריג גם אם הקולפוסקופיה 1 TYPE או .TYPE 2-3
- בדיקות חוזרות של PAP כעבור 6 ו-12 חודשים במידה והבדיקה הציטולוגיה החוזרת אינה תקינה )ASC-US ומעלה(, המטופלת תופנה לקולפוסקופיה. רגישות הבדיקה לגילוי 2-3 CIN היא 67%-85%. יתרון השיטה הוא המחיר הזול, החסרונות הם עיכוב באבחנת 2-3 CIN או אף של סרטן, וכן, קושי בהיענות לצורך במעקב.
- בדיקה לנוכחות High Risk HPV-DNA
ארבע עשרה זנים מוגדרים כזנים בעלי סיכון לגרימת סרטן בצוואר הרחם. הזנים הם 16/18 ושניים עשר הזנים: 31/33/35/39/45/51/52 56/58/59/66/68. בנשים בעולם עם ממצא של סרטן בצוואר הרחם, בכ-85%-90% נמצאו זני - 10[ HR-HPV[. בישראל בשתי עבודות נמצאו זני HR-HPV ב-89%-93% מהנשים עם ממצא סרטני בצוואר הרחם [11,12]. אם מתגלים זני HR-HPV תבוצע קולפוסקופיה. במידה ומתקבלת תשובה של ASC-US ובדיקת זני HR-HPV שלילית, יש לחזור על משטח PAP כעבור שנה. במידה ומשטח ה-PAP החוזר תקין יש לעבור למעקב שגרתי כל 3 שנים. במידה ונמצא ממצא חוזר של ASC-US יש להפנות את המטופלת לבדיקת קולפוסקופיה.
שיטת נטילת משטח ציטולוגי מצוואר הרחם
השיטה המועדפת לנטילת פאפ היא על ידי ספטולה מסוג: AYRE – extended tip בשילוב עם מברשת אנדוצרויקלית (Endocervical)
- דגימה כרוכה באיסוף של תאים נושרים מצוואר הרחם החיצון והפנימי והעברתם לזכוכית נושאת או למדיום נוזלי לשם שליחתם לבדיקת ציטולוגית
- יש לבצע את נטילת הפאפ לפני הבדיקה הבימנואלית (Bimanual)
- יש להימנע מזיהום התאים במסכך (לובריקנט - Lubricant)
- אם הכוונה לבדוק גם למחלות מין, יש קודם לבצע את איסוף התאים לבדיקה הציטולוגית
- באופן אידיאלי יש לחשוף את כל הצוואר החיצון
- ניגוב שיגרתי של הפרשות צוואר הרחם עשוי לגרום לדגימה דלה בתאים
- על מנת למנוע ארטיפקט (Artifact) הנגרם על ידי ייבוש באוויר, יש לקבע ולהעביר את הדגימה במהירות האפשרית
- יש לבצע קודם דגימה של הצוואר החיצון (מסביב לפה החיצון) ולאחר מכן דגימה של התעלה בעזרת המברשת או מטוש
- יש להמנע מלקיחת המשטח בעת דימום או דלקת חריפה של הצוואר והנרתיק, או בנוכחות הפרשות דלקתיות. במקרים אלה יש לדחות את ביצוע הבדיקה לאחר הטיפול המתאים
- בהיריון מומלץ להמנע משימוש במברשת אנדוצרויקלית ובמקומה יש להשתמש במטוש
טכניקות חדשות לסריקה ציטולוגית של צוואר הרחם
ציטולוגיה המבוססת על נוזל LBC (Liquid Based Cytology)
שיטה זו מפחיתה באופן ניכר את התוצאות המוגדרות כלא מספקות, היא בעלת רגישות מעט גבוהה יותר וסגוליות נמוכה יותר בהשוואה למשטח הקונבנציונלי.
שיטת ה-Reflex HPV testing
לקיחת הפאפ בשיטת ה-LBC ובנוסף לדגימת הנוזל לשם הבדיקה הציטולוגית, שמירת חלק מדגימת נוזל לשם ביצוע בדיקה ל-HPV בעת הצורך.
במידה ומתקבלת תשובה של ASC-US (Atypical Squamous Cells of Unknown Significance), בבדיקה הציטולוגית מבצעים את בדיקת ה-DNA ל-HPV בנוזל שנשמר ושיועד לכך.
אין טכניקה מועדפת לנטילת משטח ציטולוגי לשם ביצוע סריקה. אפשר להשתמש בשיטת המשטח הקונבנציונלי או בשיטת ה-LBC, לפי שיקול דעת המטפל.
- מומלץ שתהיה בקרת איכות של המעבדות על ידי משרד הבריאות או גוף מוסמך אחר.
ניהול על פי התשובה של הבדיקה הציטולוגית
ASC) Atypical Squamous Cells)
קבוצה זו מהווה כ-4% מהתשובות הציטולוגיות, ועל פי הסיווג החדש היא נחלקת לשתי תת קבוצות שניהולן שונה:
- ASC-US (Atypical Squamous Cells of Undetermined Significance)
- ASC-H (Atypical Squamous Cells cannot exclude HSIL)
תדירות הדיווח של המעבדות על ASC-US היא כ-4.7% ושל ASC-H - כ-0.4%.
השיעור של שאת ממארת בקרב נשים עם ASC נע בין 0.1-0.2% והוא מעט גבוה יותר בקרב נשים עם ASC-H.
השיעור של (Cervical Intraepithelial Neoplasia) CIN 2-3 בקרב נשים עם ASC הוא 7-12% לעומת 26-68% אצל נשים עם ASC-H.
נתונים אלו מצביעים על כך שנשים עם ASC זקוקות לבירור נוסף, עקב סיכון ל-HSIL ואף לשאת של צוואר הרחם. עם זאת יש לנסות להימנע מאי נוחות, חרדה ועלויות מיותרות.
תוצאה ציטולוגית של ASCUS היא הנפוצה ביותר במסגרת סקר (3-4% מהמקרים), ולמרות שב-90% מהמקרים לא מתגלית פתולוגיה בסיום הבירור, הרי היא תורמת לכ-50% מכלל הנגעים הטרום סרטנים של צוואר הרחם. ממצא ציטולוגי של ASC-US מופיע באסוציאציה עם גילוי מקרים של CIN בדרגה 1 ב-10-20%, וב-7-10% מתגלים ממצאים של CIN-2-3.
ניהול המקרים של ASCUS
יש שלוש אפשרויות לנהל מקרים אלו:
- ביצוע קולפוסקופיה מיידית - היתרון הוא בקבלת אינפורמציה מיידית על נוכחות או היעדר מחלה משמעותית (רגישות כ-70-96% - בגילוי אבנורמליות צווארית). החסרונות הם חרדה מיותרת, עלויות, לעיתים טיפולים מיותרים של נגעים שהיו חולפים ספונטנית
- בדיקות חוזרות של PAP במרווחי זמן (כעבור 6, 12 חודשים), ובמידה שהציטולוגיה החוזרת אינה תקינה (ASC ומעלה), להפנות לביצוע קולפוסקופיה. רגישות הבדיקה לגילוי CIN2-3 הוא 67-85%. יתרונות השיטה הם המחיר הזול, החסרונות בשיטה זו הם עיכוב באבחנת CIN2-3 או אף סרטן, וכן קושי בהתמדה במעקב
- בדיקת High Risk HPV-DNA בעבודות רבות נמצא אחוז שונה של HPV TEST חיובי בנשים עם תשובה ציטולוגית ראשונית של ASCUS, השכיחות נעה בין 25% ל-69%, בהתאם לגיל ולשכיחות נגיף הפפילומה באותה אוכלוסיה, כאשר שכיחות הנגיף נעה בסביבות 50% בגיל 20 ומתייצבת בסביבות ה-10% מעל גיל 30
בישראל אין נתונים רחבי הקף על אחוז הנשים החיוביות ל-HPV DNA בקרב נשים עם ASCUS, אך לפי נתונים ראשונים של 480 נשים עם ממצא ASCUS במשטח פאפ, נמצאו ב-45% זני HPV ללא התייחסות לגיל, ומתוכם ב-24.1% מהנשים נמצאו זנים HIGH RISK HPV.
הרגישות של HCT (Hybrid Capture Test) לגילוי +CIN II באוכלוסיה עם ASCUS הינה 90.9% (CI 85.7-94.4), לעומת 71.5% (CI 62.9-78.8) במעקב פאפ.
כאשר מבחינת הסגוליות יש יתרון קל למעקב פאפ ללא משמעות סטטיסטית: הסגוליות של ה-HPV TEST הינה 60.7% (CI 52.9-68) מול 68.4% ( CI 59.9-75.8) במעקב פאפ.
ה-American Society for Colposcopy and Cervical Pathology קובע שבמקרים של ASC-US קיימת עדיפות ל-HPV DNA TEST, וכאשר ה-HPV DNA TEST חיובי יש התוויה לקולפוסקופיה. אם לא נמצאה פתולוגיה בבירור הקולפוסקופי מומלץ לחזור על הפאפ עוד 6 ו-12 חודשים או לחזור על ה-HPV DNA TEST בעוד שנה. אם בדיקת HPV DNA TEST שלילית באישה עם ASC-US, מומלץ לחזור על משטח PAP + HPV TYPING כעבור 3 שנים.
במידה ומחליטים על מעקב ללא בדיקת HPV TEST מומלץ לחזור על משטח פאפ כעבור שנה.
יש לציין שכדאי להגביל מיון בעזרת זיהוי זני HPV באוכלוסיה צעירה, מתחת לגיל 30, בשל השכיחות הגבוהה של זיהומי HPV חולפים באותה קבוצה. לעומת זאת, יש עדיפות לזיהוי זני HPV באוכלוסיות מבוגרות מעל גיל 30 שנה.
במקרים של אטיפיה ציטולוגית חוזרת לאורך זמן בדרגה נמוכה ללא קורצליה קולפוסקופית, הבדיקה יכולה למנוע פעולות מיותרות כגון קוניזציה אבחנתית.
החלטה על ניהול המקרים ברמה של מדיניות ציבורית צריכה להתקבל על בסיס חישובי עלות-תועלת אשר מתאימים לישראל.
בירור ממצא של ASC-US במשטח פאפ
על כן, בבירור ממצא של ASC-US במשטח פאפ ניתן לבחור באחת משלוש אפשרויות:
ביצוע קולפוסקופיה מיידית
היתרון הוא קבלת אינפורמציה מיידית על נוכחות או היעדר ממצא בעל חשיבות (רגישות כ-96% לגילוי מצב בלתי תקין בצוואר). החסרונות הם חרדה מיותרת, עלויות גבוהות ולעיתים טיפולים מיותרים של נגעים שהיו חולפים ספונטנית.
בדיקות חוזרות של PAP כעבור 6 ו-12 חודשים
קולפוסקופיה תבוצע רק במידה והבדיקה הציטולוגית החוזרת אינה תקינה (ASC ומעלה). רגישות הבדיקה לגילוי CIN2-3 היא 67-85%. יתרון השיטה הוא המחיר הזול, החסרונות הם עיכוב באבחנת CIN2-3 או אף של סרטן, וכן קושי בהיענות לצורך במעקב.
בדיקה לנוכחות High Risk HPV-DNA
בדיקה לנוכחות High Risk HPV-DNA (שלושה עשר זנים). כ-99% ממקרי סרטן קשקשי בצוואר הרחם מכילים DNA של HPV. אם מתגלים זנים High risk, תבוצע קולפוסקופיה[2]
במחקרים נמצאה עדיפות לשימוש בבדיקת נוכחות DNA על פני שתי האפשרויות האחרות מאחר והיא תחסוך בין 40-60% ממספר הקולפוסקופיות. יחס עלות-תועלת של חלופה זו הוכח. במקרה והבדיקה נמצאה חיובית לזנים הנבדקים, יש לבצע קולפוסקופיה. הרגישות לגילוי CIN2-3 בנשים עם ASC-US היא 83-100% וה-Negative predictive value הוא של 98%, כך שהעדר שלושה עשר זני ה- HPV למעשה שולל מחלה, ואין צורך לבצע קולפוסקופיה. חסרונות השיטה הם שכיחות גבוהה של HPV (31-60%) בקרב נבדקות צעירות ולפיכך הפניות מרובות לקולפוסקופיה וביופסיה.
אצל נשים עם בדיקת DNA ל-HPV שלילית, יש לחזור על בדיקה ציטולוגית כעבור 12 חודשים.
במקרה ונמצא ASC-US בבדיקת פאפ נוזלי (LBC) ניתן לבצע מאותה דגימה את בדיקת ה-DNA ( HPV DNA Reflex) ובכך להימנע מלהזמין את האישה לבדיקה חוזרת וכן להימנע מביצוע קולפוסקופיה מיותרת לאותן נשים השליליות ל-High Risk HPV.
כיום מאושרת בארה"ב בדיקת HPV ל-13 זנים שונים (Hybrid Capture II - HCTII), אשר מתבצעת במקביל לבדיקה הציטולוגית, לנשים מגיל 30 ומעלה, או לנשים בכל גיל עם תוצאות לא ברורות. "Double Negative", מושג המתאר גם ציטולוגיה וגם מבחן HPV שליליים, הוא בעל Negative predictive value מאוד גבוה ויכול לאפשר שינויים בשגרת המעקב כגון הגדלת המרווחים בין הבדיקות.
במקרי ASC-US על פי ההנחיות, אפשרי להשתמש בכל אחת מהשיטות המוצעות[7].
חשוב לציין שבדיקה קולפוסקופית אחת יכולה להחמיץ נגעים. לפיכך, אם הקולפוסקופיה תקינה יש להמשיך במעקב. המעקב יכלול בדיקת DNA כעבור שנה או פאפ כעבור 12 חודשים.
אין מקום לביצוע בדיקת DNA במרווחים של פחות משנה.
המטרה להגיע לשתי בדיקות רצופות שבהן התשובה היא Negative For Intraepithelial Neoplasia שלאחריהן יכולה האישה לשוב למעקב שגרתי.
אם תשובה חוזרת של פאפ אינה תקינה יש לבצע קולפוסקופיה.
ASCUS במתבגרות וצעירות
במתבגרות, אצלן שיעור נוכחות ה-HPV גבוה במידה ניכרת לעומת נשים בוגרות מעל גיל 29 (כ 71% בין גילאי 18-22 לעומת 31% בגיל 29), הניהול המיטבי הוא מעקב באמצעות משטחים ציטולוגים חוזרים כעבור 6 ו-12 חודשים. שימוש ב-HPV DNA יגרום למספר גבוה של קולפוסקופיות מיותרות, בעוד שזיהום ב-HPV בגיל הזה מצביע על זיהום חולף ולא על זיהום פרסיסטנטי. לפיכך יש מקום להעדיף להשתמש בבדיקות פאפ חוזרות. אחרי 12 חודשים רק מתבגרות עם תשובה של HGSIL או חמורה יותר יופנו לקולפוסקופיה. כאשר התשובה היא ASCUS, אפשר להמתין עד 24 חודשים. במידה וממצא זה מתמיד, או מופיע ממצא חמור ממנו, יש לבצע קולפוסקופיה.
ASCUS בנשים בתקופת המנופאוזה
בדיקות HPV מאוד יעילות בקבוצה זו ולכן השימוש בהן מומלץ.
ASCUS בנשים מדוכאות חיסון
ASCUS שכיח אצל נשים עם HIV ואצל נשים עם מצב של דיכוי מערכת החיסון מסיבות אחרות. בקבוצת נשים אלה יש לבצע קולפוסקופיה.
אפשר לבצע Endocervical Curettage (ECC) לנשים אצלן לא נמצא כל נגע בקולפוסקופיה מספקת ואצל נשים עם קולפוסקופיה שאינה מספקת.
בירור ASC-H
מומלץ לבצע קולפוסקופיה בכל מקרה.
במידה והקולפוסקופיה תקינה מומלץ לחזור על הפאפ כעבור 6 ו-12 חודשים או לבצע HPV TEST לאחר שנה.
בירור משטח LG-SIL
LG-SIL מופיע בכ-1.5% מכלל המשטחים וקשור ל-CIN2-3 ב-15-30% מהמקרים.
קולפוסקופיה מומלצת לבירור אצל נשים אלה, למעט אצל מתבגרות.
נמצא שבדיקה לזנים אונקוגנים של HPV חיובית בכ-83% מהמקרים, לכן שיטה זו אינה יעילה בנשים בקבוצה זו.
גם אם עוקבים בעזרת פאפ בלבד, נמצא שב-50 עד 80% מהבדיקות החוזרות יהיו ממצאים פתולוגיים, כמו כן קיימת סכנה של איבוד ממעקב ואיחור באבחנת שאת ממארת. לכן מומלץ בנשים אצלן התגלה LG-SIL לבצע קולפוסקופיה. במידה והקולפוסקופיה תקינה (כולל ECC בנשים לא הרות) מומלץ לחזור על הפאפ כעבור 6 ו-12 חודשים, או לבצע HPV TEST כעבור שנה.
LG-SIL במתבגרות
בקבוצה זו קיים אחוז גבוה של רגרסיה לפי מחקרים שונים. הרגרסיה המצטברת ב-36 חודשים היא כ-91% אך לעיתים תהליך זה לוקח מספר שנים.
מומלץ לחזור על פאפ כל שנה. אם בפאפ החוזר נמצא HGSIL ויותר מכך יש לבצע קולפוסקופיה.
אם אחרי 24 חודשי מעקב נמצא ASCUS ויותר מכך יש לבצע קולפוסקופיה.
אין מקום לשימוש ב-HPV DNA בקבוצה זו, וגם אם נבדק מסיבה כלשהיא אין לגרום לכך שהניהול יושפע מן התוצאות.
בירור משטח HG-SIL
HG-SIL ימצא בפחות מאחוז אחד מכלל משטחי הפאפ, אבל בכ-75% מהנבדקות יהיה ממצא זה קשור בנוכחות של CIN2-3; וב-2% תמצא שאת פולשנית.
לכן מומלץ לבצע קולפוסקופיה מיידית ובמקרים שבקולפוסקופיה וב-ECC לא מזהים ממצא פתולוגי קיימת הוריה לקוניזציה (לאחר בדיקה מחדש של משטח הפאפ). יש לציין שפעולה זו מכפילה את הסיכון ללידות מוקדמות, לידת ילוד במשקל נמוך וירידת מים מוקדמת. לפיכך יש מקום להפעיל שיקול דעת מיוחד בנשים המעוניינות בפוריות.
אין הוריה לשימוש בבדיקות לנוכחות HPV DNA.
יש מקום לשימוש בגישת SEE AND TREAT על ידי כריתת לולאה. אך לא במתבגרות מאחר ומרבית הנגעים של CIN 2-3 בקבוצה זו יעברו נסיגה עצמונית.
אצל מתבגרות, אם לא התגלה CIN2-3 בביופסיה בעקבות קולפוסקופיה, יש מקום למעקב על ידי ציטולוגיה, קולפוסקופיה ו-ECC מדי 6 חודשים.
בירור משטח AGC (Atypical Glandular Cells)
AGC מופיעים בכ 0,3% ממשטחי הפאפ אך קשור בשיעור גבוה ל-CIN2-3 ולקרצינומה. גם קבוצה זו נחלקת לתת קבוצות:
- AGC-NOS רומז על שינוים ראקטיבים
- AGC-FAVOR NEOPLASIA קיים בסבירות גבוהה, חשד לדיספלסיה (AGC-NOS קשור ל +CIN3 ב-9-40% מהמקרים, לעומת עד 96% בקבוצת FAVOR NEOPLASIA)
לפאפ רגישות נמוכה לגילוי נגעים אנדוצרויקלים. אין מספיק נתונים כדי להמליץ על שימוש ב-HPV test במקום בירור על ידי קולפוסקופיה.
לכן ההמלצה היא: לבצע קולפוסקופיה, ובנוסף ECC. כשהמטופלת היא בגיל 35 ומעלה, או שהיא מתלוננת על דמם לא מוסבר קיימת הוריה לבצע גם Endometrial sampling .
כאשר הבירור תקין: אם מדובר ב-AGC-NOS מומלץ לחזור על הפאפ כל 4-6 חודשים עד לקבלת 4 תשובות עוקבות של פאפ תקין. כאשר התשובה היא Favor neoplasia יש הוריה לקוניזציה.
שימוש ב-HPV TEST
כיום מתבצעים מחקרים לגבי שימוש במבחן HPV בשלושה מצבים:
- כבדיקת סקר לשאת בצוואר (כתחליף או שילוב עם בדיקה ציטולוגית)
- כבדיקה אצל נשים עם תוצאות בדיקה ציטולוגית בלתי תקינות
- כבדיקת מעקב לאחר פעולות ניתוחיות שמרניות
מבחן HPV נמצא יעיל מאוד אצל נשים עם ASCUS במסגרת הבירור הראשוני, וכן הוא רגיש מאוד בעת מעקב לאחר טיפול ניתוחי לאיתור הישנות של המחלה.
כיום קיימות מספר אפשרויות לשימוש קליני ב- HPV TEST:
- כסריקה ראשונית, בנוסף או במקום הפאפ. אינה מקובלת כיום במדינת ישראל. בכל מקרה יש להמנע משימוש בבדיקה זו כבדיקת סריקה מתחת לגיל 30
- כבדיקת מיון לבירור שינוים קלים בפאפ על פי המלצות נייר העמדה
- כבדיקה אצל נשים שעברו קוניזציה ויש ספק עם הנגע הוצא בשלמות*
- כבדיקה טרם ביצוע קוניזציה אבחנתית אצל נשים עם משטחי פאפ חוזרים לא תקינים (LGSIL ו-ASCUS) ללא ממצא בקולפוסקופיה, לשם מניעה של קוניזציות מיותרות
(*)בדיקת ה HPV TEST במקרים אלה מהווה אמצעי מקובל בעזרתו אפשר למנוע טיפולים מיותרים (קוניזציה חוזרת או כריתת רחם) של הערך הניבוי השלילי הגבוה של הבדיקה.
צוות הכנת נייר העמדה
- החברה הישראלית לקולפוסקופיה ופתולוגיה של צוואר הרחם והעריה
- האיגוד הישראלי למיילדות וגינקולוגיה
צוות הכנת עדכון נייר העמדה 2010 (לפי סדר הא"ב)
- ד"ר ארבל–אלון שגית
- פרופ' בורנשטיין יעקב
- ד"ר בן-שחר ענבר
- פרופ' ברעם עמי
- ד"ר לביא עופר
- פרופ' לוריא שמואל
- ד"ר מושונוב רמי
- ד"ר סיגלר אפרים
- ד"ר פרוס דיאנה (*)
- פרופ' קרנר ויקי (*)
- ד"ר שכטר אדואדרדו
(*) חברות האיגוד הפתולוגי
צוות הכנת עדכון נייר העמדה 2015
- ד"ר אדוארדו שכטר
- ד"ר אפרים סיגלר
- ד"ר צבי ואקנין
- ד"ר יעקב סגל
- ד"ר ווד פרנסיס (*)
- ד"ר חגית שפירא (*)
- ד"ר רחל בכר
- ד"ר רמי מושונוב
(*) מכבי שירותי בריאות
צוות הכנת נייר העמד 2020
- ד"ר אפרים סיגלר (יו"ר)
- ד"ר אדוארדו שכטר
- פרופ' יעקב בורנשטיין
- פרופ' צבי ואקנין
- ד"ר יעקב סגל
- ד"ר יפעת כדן
- ד"ר יקיר שגב
ביבליוגרפיה
- שימוש בבדיקת נגיף זני הפפילומה במקרים של אטיפיה שלא ניתנת לסיווג שיקולים רפואיים וכלכליים עבודת גמר לשם מילוי חלקי של הדרישות לקבלת התואר דר לרפואה, דר מנאל, הפקולטה לרפואה בטכניון , 24.6.12
- Wright TC Jr, Cox JT, Massad LS, Twiggs LB, Wilkinson EJ; ASCCP-Sponsored Consensus Conference. 2001 Consensus Guidelines for the management of women with cervical cytological abnormalities. JAMA. 2002 Apr 24;287(16):2120-9.
- Cheung AN, Szeto EF, Ng KM, Fong KW, Yeung AC, Tsun OK, Khoo US, Chan KY, Ng AW. Atypical squamous cells of undetermined significance on cervical smears: follow-up study of an Asian screening population. Cancer. 2004 Apr 25;102(2):74-80
- Wright TC Jr, Lorincz A, Ferris DG, Richart RM, Ferenczy A, Mielzynska I, Borgatta L. Reflex human papillomavirus deoxyribonucleic acid testing in women with abnormal Papanicolaou smears. Am J Obstet Gynecol. 1998 May;178(5):962-6.
- Schiffman M, Khan MJ, Solomon D, Herrero R, Wacholder S, Hildesheim A, Rodriguez AC, Bratti MC, Wheeler CM, Burk RD; PEG Group; ALTS Group. A study of the impact of adding HPV types to cervical cancer screening and triage tests. J Natl Cancer Inst. 2005 Jan 19;97(2):147-50.
- Cuschieri KS, Cubie HA. The role of human papillomavirus testing in cervical screening. J Clin Virol. 2005 Mar;32 Suppl 1:S34-42.
- Pfister: Obstet Gynecol Clinics N Am 1996; 23:579-595- Paraskevaides E et al. The role of HPV DNA testing in the follow up period after treatment for CIN: a systematic review of the literature.
- Cancer Treat Rev 2004;30:205-211 - Bornstein J, Schwartz J, Perri A, Harroch J, Zarfati D. Tools for post LEEP surveillance. Obstst Gynecol Surv 2004;59:663-668
- ↑ 1.0 1.1 1.2 1.3 1.4 1.5 1.6 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה1- ↑ 2.0 2.1 2.2 2.3 2.4 2.5 2.6 2.7 2.8 2.9 Walboomers JM, Jacobs MV, Manos MM, Bosch FX, Kummer JA, Shah KV, Snijders PJ, Peto J, Meijer CJ, Munoz N. Human papillomavirus is a necessary cause of invasive cervical cancer worldwide. J Pathol. 1999 Sep;189(1):12-9.
- ↑ 3.0 3.1 3.2 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה2- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה4- ↑ 5.0 5.1 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה5- ↑ 6.0 6.1 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה6- ↑ 7.0 7.1 7.2 American Journal of Obstetrics and Gynecology 2007:197(4):346-355.
- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה8- ↑ 9.0 9.1 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה9


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק