הבדלים בין גרסאות בדף "נפרוניה - Acute lobar nephronia"
(←טיפול) |
|||
| שורה 93: | שורה 93: | ||
כדי להעריך את משך הטיפול בנפרוניה, בוצעו מחקרים פרוספקטיביים אשר השוו בין משכי טיפול אנטיביוטי שונים, ונמצא כי אין הבדל בין טיפול אנטיביוטי הנמשך שבועיים לבין טיפול אנטיביוטי הנמשך שלושה שבועות, הן מבחינת השליטה בזיהום האקוטי והן מבחינת שכיחות ההצטלקות הכלייתית. | כדי להעריך את משך הטיפול בנפרוניה, בוצעו מחקרים פרוספקטיביים אשר השוו בין משכי טיפול אנטיביוטי שונים, ונמצא כי אין הבדל בין טיפול אנטיביוטי הנמשך שבועיים לבין טיפול אנטיביוטי הנמשך שלושה שבועות, הן מבחינת השליטה בזיהום האקוטי והן מבחינת שכיחות ההצטלקות הכלייתית. | ||
| − | לסיכום, ההמלצה בספרות במקרים של נפרוניה היא להאריך את משך הטיפול האנטיביוטי הכולל לכדי 14 יום, אשר מתוכו משך הטיפול האנטיביוטי הפרנטרלי יהיה ממושך יותר, יופסק לפחות יממה לאחר חלוף החום, בתלות בממצאים המעבדתיים (WBC ,CRP) ובממצאי הדימות (US){{הערה|שם=הערה2}}. | + | לסיכום, ההמלצה בספרות במקרים של נפרוניה היא להאריך את משך הטיפול האנטיביוטי הכולל לכדי 14 יום, אשר מתוכו משך הטיפול האנטיביוטי הפרנטרלי יהיה ממושך יותר, יופסק לפחות יממה לאחר חלוף החום, בתלות בממצאים המעבדתיים (WBC ,CRP) ובממצאי הדימות (US){{כ}}{{הערה|שם=הערה2}}. |
| − | יש לעקוב אחר הספרות הרפואית לגבי הטיפול המיטבי בנפרוניה, שכן הנתונים בנושא זה הולכים ומצטברים. | + | יש לעקוב אחר הספרות הרפואית לגבי הטיפול המיטבי בנפרוניה, שכן הנתונים בנושא זה הולכים ומצטברים. |
==הצטלקות כלייתית== | ==הצטלקות כלייתית== | ||
גרסה מ־18:49, 16 בפברואר 2012
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
| נפרוניה | ||
|---|---|---|
| Acute lobar nephronia | ||
| יוצר הערך | ד"ר מיטל קידר-רונת, ד"ר גילת לבני, פרופ' שי אשכנזי 
|
|
זיהומים בדרכי השתן
ערך מורחב – זיהום ראשון בדרכי השתן בילדים - הנחיה קלינית
זיהומים בדרכי השתן הם שכיחים בילדים, בתלות בגיל ובמין הילד, ויש להם השלכות עתידיות. ביילודים פגים השכיחות היא 2.9% ו-0.7% ביילודים שנולדו במועד. עד גיל שלושה חודשים השכיחות בבנים גבוהה פי 8-5 מהשכיחות בבנות. מגיל שנה ועד חמש שנים השכיחות בבנות היא 3%-1%, ובגילאי בית ספר השכיחות יורדת ל-2.3%-0.7% בבנות ול-0.03% בבנים [1] .
קלסיפיקציה
- שני אופנים לחלוקת זיהומים בדרכי השתן
- חלוקה אנטומית
- זיהומים בדרכי השתן התחתונות - שלפוחית ושופכה - שמתבטאות בדחיפות ובתכיפות מתן שתן ו/או בבריחת שתן, בכל המקרים בהיעדר חום.
- זיהומים בדרכי השתן העליונות - כליה (פיילונפריטיס – APN Acute Pyelonephritis), אגן הכליה ושופכנים. ככלל, דלקות אלו מלוות בחום עם צמרמורת או ללא צמרמורת וכן עם כאב מותני או ללא כאב מותני. עקב הקושי להבדיל בין השניים בילדים, כל זיהום בדרכי השתן המלווה בחום, נחשב לזיהום בדרכי השתן העליונות.
- חלוקה תפקודית
- דלקת פשוטה בדרכי השתן – בהיעדר מחלת רקע במערכת השתן.
- דלקת מורכבת בדרכי השתן – בנוכחות מחלת רקע שעלולה להפריע לריפוי התהליך הדלקתי, כגון: בעיה מבנית במערכת השתן, בעיה אורולוגית תפקודית בניקוז השתן ובכללן חזרת שתן מכיס השתן לשופכן (VUR), נוכחות גוף זר במערכת השתן (אבנים, צנתר או אחר) או זיהום ע"י מחולל עמיד.
- משמעות הזיהום בדרכי השתן
הצטלקות כלייתית מופיעה במיפוי DMSA בכ-40% מהילדים לאחר פיילונפריטיס חדה (APN), והיא עלולה להוביל בהמשך ליתר לחץ דם, פרוטאינוריה והפרעה קבועה בתפקוד הכלייתי. המנגנון להתפתחות הצלקת הכלייתית אינו ברור דיו, אך נצפו גורמי סיכון המגבירים את הסיכויים להתפתחות צלקת בילדים:
- רפלוקס - זרימה חוזרת של השתן מהשלפוחית לשופכן (VUR) בדרגה משמעותית.
- בעיה מבנית או תפקודית במערכת השתן המובילה לחסימת מוצא השתן.
- איחור בהתחלת טיפול אנטיביוטי.
- עלייה בהיקף הזיהום הכלייתי.
- נוכחות אנטיגנים על אפיתל מערכת השתן של המאכסן ((Host המסייעים להיצמדות החיידק, כגון: אנטיגנים של קבוצות דם ABO, P, Lewis ו-Secretor ופולימורפיזם של גנים פרופיברוטים במאכסן, כגון: TGF-β ,ACE.
אבחון וטיפול מוקדמים של זיהומים בדרכי השתן העליונות, שיובילו להקטנת היקף הזיהום הכלייתי, הם קריטיים במניעת הצטלקות כלייתית, בשימור התפקוד הכלייתי ובמניעת יתר לחץ דם עתידי.
נפרוניה (ALN)
נפרוניה (Acute Lobar Nephronia) היא תהליך דלקתי חיידקי לא מתנזל הממוקם ברקמת הכליה, ומהווה שלב ביניים בין דלקת זיהומית של הכליה (APN) לבין מורסה כלייתית, ומכאן הגדרתה כדלקת זיהומית מורכבת של הכליה העלולה להפוך למורסה.
עם התפתחות אמצעי הדימות – על-קול (US) וטומוגרפיה ממוחשבת (CT) - עולים בשכיחותם המקרים המאובחנים כנפרוניה, טרם התנזלותם והפיכתם למורסה, וטיפול אנטיביוטי מהיר ויעיל יכול למנוע את התפתחות המורסה הכלייתית.
הסתמנות קלינית
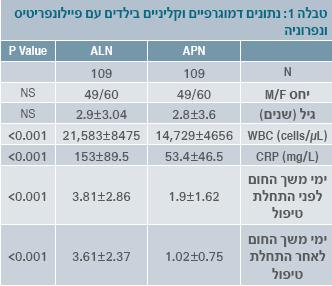
נפרוניה (ALN), ככל פיילונפריטיס (APN), מתייצגת קלינית באופן משתנה ורבגוני בהתאם לגיל הילד. קטגורית, כל זיהום בדרכי השתן העליונות מלווה בחום, ועל אחת כמה וכמה נפרוניה. ההתייצגות השכיחה ביילודים היא חום ואי שקט, ובילדים גדולים יותר – חום, דיסאוריה וכאב מותני. ב-ALN לעומת APN ההתבטאות הקלינית, הן בהתייצגות והן במהלך המחלה, חמורים יותר במספר מדדים (טבלה 1) [2]:
- משך החום הסיסטמי של ילדים עם ALN לפני התחלת טיפול הוא ארוך יותר מאשר בילדים עם APN.
- בילדים עם ALN מדדי הדלקת בקבלתם הם מוחשים יותר לעומת ילדים עם APN – הן מבחינת לויקוציטוזיס והן מבחינת עליית ה-CRP.
- משך החום הסיסטמי לאחר התחלת טיפול אנטיביוטי הוא ארוך יותר בילדים עם ALN לעומת ילדים עם APN.
מנתונים אלו ניכר כי נפרוניה היא מחלה קשה יותר וממושכת יותר מאשר פיילונפריטיס, היא מלווה בחום ממושך יותר, במדדי דלקת מוחשים יותר ובתגובה איטית יותר לטיפול אנטיביוטי.
ייתכן כי איחור באבחון הדלקת בדרכי השתן ובמקביל התחלת טיפול אנטיביוטי מאוחר יותר, מובילים להתהוות נפרוניה.
דימות
על-קול (US)
בעל-קול ניתן לראות הגדלה של הכליה, וברקמת הכליה תהליך מעובה דמוי גוש שגבולותיו אינם ברורים ובתוכו היעלמות המבנים האנטומיים התקינים. בתחילת המהלך הנגע הוא היפראקוגני ובהמשך הופך היפואקוגני לעומת שאר רקמת הכלייה. גבולות הנגע בעל-קול אינם מאורגנים, ועל כן הממצא אינו מוגדר כמורסה כלייתית.
טומוגרפיה ממוחשבת (CT)
בטומוגרפיה ממוחשבת עם חומר ניגודי נראה בכליה אזור בצורת טריז (Wedge Shape) שגבולותיו מטושטשים וצפיפותו נמוכה מרקמת הכלייה. נפרוניה פשוטה מדגימה מרקם בצפיפות אחידה לאורך כל הנגע, ונפרוניה מורכבת יכולה להדגים מרקמים בצפיפויות שונות לאורך הנגע.
מורסה כלייתית, לעומת זאת, היא אזור מוגדר ברקמת הכליה בעל גבולות ברורים, בצפיפות נמוכה שנצפה בטומוגרפיה עוד לפני מתן חומר ניגודי, ואינו עובר האדרה לאחר מתן חומר ניגודי.
פתופיזיולוגיה
מספר מחקרים בדקו את הקשר בין הופעת נפרוניה לבין גורמי סיכון כאלה או אחרים.
בחיפוש אחר מחוללים שהובילו ל-APN ומחוללים שהובילו ל-ALN, לא נמצא הבדל במחוללים או בעמידויות של המחוללים לטיפול אנטיביוטי: בסקירתם של Chi-Hui Cheng et al., 90.4% ממקרי הנפרוניה נגרמו ע"י E. coli ולא ע"י מחוללים אלימים יותר או בעלי עמידות נרחבת לאנטיביוטיקה. בסקירה אחרת מדווח כי 96.6%-100% ממקרי הנפרוניה נגרמו ע"י E. coli בעוד רק 85.7% מהמורסות הכלייתות נגרמו ע"י E. coli[3]. בבדיקת חיידקי E. coli (הפתוגן השכיח ביותר בזיהומים בדרכי השתן), נמצא כי קיימים 25 גנים וירולנטיים (Adhesins and Siderophores) המשפיעים על היצמדות, חדירות והרס רקמת האפיתל. זיהומים בדרכי השתן על ידי חיידקי E. coli הנושאים מספר רב יותר של גנים וירולנטיים אלו, יובילו לאלח דם, אך לא לשכיחות גבוהה יותר של פיילונריטיס או נפרוניה [4].
שכיחות ה-VUR בילדים עם נפרוניה נבדקה אף היא, ובמחקר השוואתי נמצא כי VUR הופיע ב-34.6% ממקרי הפיילונפריטיס וב-41.9% ממקרי הנפרוניה, הבדל אשר לא הייתה בו מובהקות סטטיסטית. במחקר השוואתי אחר נמצא כי שכיחות ה-VUR גבוהה משמעותית במקרי המורסה הכלייתית (50%) לעומת מקרי הפיילונפריטיס (21.1%) [2].
כמתואר בטבלה 1, ייתכן כי איחור באבחון הדלקת בדרכי השתן ובמקביל התחלת טיפול אנטיביוטי מאוחרת יותר, מובילים להתהוות נפרוניה.
טיפול
הטיפול האנטיביוטי בדלקות בדרכי השתן העליונות מכוון לפתוגן, וניתן פרנטרלית (IV/IM) עד יממה לאחר חלוף החום, ולאחר מכן השלמת עשרה ימי טיפול אנטיביוטי במתן פומי.
- הטיפול במורסה כלייתית הוא טיפול משולב
- טיפול אנטיביוטי למשך 28-14 יום, בהתאם לדינמיקה של מחלת החום, מדדי הדלקת וממצאי הדימות. משך הטיפול הפרנטרלי לעומת הפומי תלויים גם הם בממצאים הקליניים.
- ניקוז המורסה אשר מתבצע במורסות הגדולות מ-5 ס"מ או במורסות הקטנות מ-5 ס"מ אשר אינן משתפרות לאחר טיפול שמרני אנטיביוטי בלבד.
- במקרי קיצון ייתכן כי החולה יזדקק לכריתת כליה.
בנפרוניה מדווח על משך חום ארוך יותר לאחר התחלת טיפול אנטיביוטי, ומכאן משך הטיפול האנטיביוטי הפרנטרלי הנדרש הארוך יותר, אם כי אין מקום לניקוז כירורגי מכיוון שאין התנזלות ברקמת הכליה [5].
כדי להעריך את משך הטיפול בנפרוניה, בוצעו מחקרים פרוספקטיביים אשר השוו בין משכי טיפול אנטיביוטי שונים, ונמצא כי אין הבדל בין טיפול אנטיביוטי הנמשך שבועיים לבין טיפול אנטיביוטי הנמשך שלושה שבועות, הן מבחינת השליטה בזיהום האקוטי והן מבחינת שכיחות ההצטלקות הכלייתית. לסיכום, ההמלצה בספרות במקרים של נפרוניה היא להאריך את משך הטיפול האנטיביוטי הכולל לכדי 14 יום, אשר מתוכו משך הטיפול האנטיביוטי הפרנטרלי יהיה ממושך יותר, יופסק לפחות יממה לאחר חלוף החום, בתלות בממצאים המעבדתיים (WBC ,CRP) ובממצאי הדימות (US)[2].
יש לעקוב אחר הספרות הרפואית לגבי הטיפול המיטבי בנפרוניה, שכן הנתונים בנושא זה הולכים ומצטברים.
הצטלקות כלייתית
ידוע כי דלקות בדרכי השתן עלולות להוביל להצטלקות כלייתית, לנזק כלייתי קבוע וליתר לחץ דם. מחקרים רבים ופרוטוקולים טיפוליים רבים (ביניהם טיפול אנטיביוטי מונע ממושך) מנסים להביא לידי מניעה של הצטלקויות עתידיות. האופן היעיל ביותר להדגים צלקות כלייתיות הוא במיפוי DMSA הנעשה לפחות 6-4 חודשים לאחר חלוף אירוע הפיילונפריטיס. שכיחות הצלקות הכלייתיות בפיילונפריטיס, כמדווח בספרות, הוא כ-40% על סמך מיפוי ה-DMSA[1].
במחקר השוואתי [2] שבדק הופעת הצטלקות כלייתית במיפוי DMSA שנה לאחר האירוע החריף, נמצא כי מתוך 109 מקרי פיילונפריטיס ב-34.9% הופיעה הצטלקות כלייתית, ובמקביל הופיעה הצטלקות כלייתית ב-89% מתוך 109 מקרי נפרוניה - שיעורים עצומים ופער מובהק סטטיסטית עם p<0.001.
במקביל, נבדק אם פרמטרים נוספים משפיעים על התהוות צלקת כלייתית, ונמצא כי מין הילד וגיל הילד אינם משפיעים על הופעת הצטלקות כלייתית, אך משך החום טרם התחלת טיפול אנטיביוטי משפיע באופן מובהק על הופעת הצטלקות כלייתית. ב-51% מהילדים שהחלו טיפול אנטיביוטי ב-48 השעות הראשונות למחלת החום, לא הופיעה הצטלקות כלייתית, בעוד ב-82.14% מהילדים שהחלו טיפול אנטיביוטי אחרי היממה החמישית למחלת החום, הופיעה הצטלקות כלייתית, הבדל מובהק סטטיסטית בערך p=0.008 [2].
נבדקה גם השפעת רפלוקס (VUR) על ההצטלקות, ונמצא כי הצטלקות כלייתית הופיעה ב-57.36% מהמקרים גם בהיעדר VUR לעומת הצטלקות כלייתית ב-71.25% מהמקרים בנוכחות VUR, הבדל בעל משמעות סטטיסטית נמוכה יותר משאר הפרמטרים עם p=0.044[2].
בניתוח סטטיסטי כולל נמצא כי המדד החשוב ביותר להיווצרות צלקת כלייתית טמון בהבדל בין פיילונפריטיס חדה לעומת נוכחות נפרוניה [2].
סיכום
נפרוניה מייצגת פגיעה ברקמת הכליה עצמה בעת זיהום בדרכי השתן העליונות, והיא מהווה מצב ביניים בין פיילונפריטיס חדה לבין מורסה כלייתית, מבחינת ההתייצגות הקלינית של החולים, הדימות הכלייתי, התגובה לטיפול תרופתי והפרוגנוזה העתידית להצטלקות כלייתית.
הגורם העיקרי להתהוות נפרוניה הוא משך חום ארוך טרם התחלת טיפול, ולא נוכחות VUR או הוכחות של פתוגן וירולנטי יותר. על כן, חשיבות מכרעת בילדים עם חום ללא מקור לבצע בדיקת שתן כללית כדי לאבחן מוקדם ככל האפשר זיהומים בדרכי השתן העליונות, ולטפל בהם מוקדם ככל האפשר.
כמו כן, יש חשיבות משמעותית לאבחן את תת-הקבוצה עם החשד להתפתחות נפרוניה, מבין הילדים המגיעים עם פיילונפריטיס חדה, לבצע דימות כלייתי ובהתאם לבנות משך טיפול אנטיביוטי ארוך יותר, בשאיפה להקטין במידת האפשר את ההצטלקות הכלייתית בילדים אלו.
אנו מציעים שבילדים עם זיהומים בדרכי השתן העליונות, מדדי דלקת מוחשים וחום הנמשך מעבר ל-3 ימים של טיפול אנטיביוטי מתאים – יש לבצע בדיקת על-קול של הכליות ולחפש קיום נפרוניה. כמו כן, בילדים אלו מומלץ על משך טיפול אנטיביוטי ארוך יותר, הנמשך 14 יום לפחות ומעבר מטיפול פרנטרלי לטיפול פומי בתלות במדדי הדלקת ודימות העל-קול.
ביבליוגרפיה
- ↑ 1.0 1.1 Schlager TA. Urinary Tract Infections in Infant and Children. Infect Dis Clin N Am 2003;353-365
- ↑ 2.0 2.1 2.2 2.3 2.4 2.5 2.6 Cheng CH, et al. Acute Lobar Nephronia is associated with a high incidence of renal scarring in childhood urinary tract infection. Pediatr Infect Dis J 2010;(7) 624-628
- ↑ Cheng CH, et al. Is Acute Lobar Nephronia the Midpoint in the spectrum of Upper Urinary Tract Infections between Acute Pyelonephritis and Renal Abscess? J Pediatr 2010;156(1):82-86
- ↑ Cheng CH, et al. Comparison of Extende Virulence Genotypes for Bacteria Isolated From pediatric patients with Urosepsis, Acute Pyelonephritis, and Acute Lobar Nephronia. The Pediatric Infectious Dis J 2010;29(8):736-740
- ↑ Lee BE, et al. Recent Clinical Overview of Renal and Perirenal Abscesses in 56 Consequative cases. The Korean Journal of internal Medicine 2008;23:140-148
קישורים חיצוניים
- נפרוניה והצטלקות כלייתית בילדים: משמעות טיפולית, מדיקל מדיה
המידע שבדף זה נכתב על ידי ד"ר מיטל קידר-רונת, ד"ר גילת לבני, פרופ' שי אשכנזי מחלקת ילדים א, מרכז שניידר לרפואת ילדים, פתח תקווה; הפקולטה לרפואה ע"ש סאקלר, אוניברסיטת תל אביב


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק