הבדלים בין גרסאות בדף "ספונדילוליזיס - Spondylolysis"
מ (גרסה אחת) |
גרסה מ־13:45, 2 בפברואר 2011
| ספונדילוליזיס | ||
|---|---|---|
| Spondylolysis | ||
| ICD-10 | Chapter M 43.0 | |
| ICD-9 | 738.4 | |
| MeSH | D013169 | |
| יוצר הערך | ד"ר מיקי שטיין | |
ספונדילוליזיס היא בעיית גב נפוצה המתבטאת בפגם בחוליות. ברוב הגדול של המקרים מתרחשת הבעיה בחוליות המותניים, אך היא עלולה להתרחש גם בחוליות העליונות יותר. מן הבעיה סובלים כבין שלושה לשישה אחוזים מכלל האוכלוסייה.
הספונדילוליזיס מתחילה לרוב בעקבות שבר מאמץ בחוליה ולרוב סובלים ממנה בני נוער אשר מתאמנים יתר על המידה בענפי ספורט כגון טניס, צלילה ואומניות לחימה שונות.
אפידמיולוגיה
נבדקה האפידמיולוגיה של ספונדילוליזיס. באוכלוסיה הכללית ההיארעות היתה 4.4% בגיל 6 שנים, ורובם היו ללא תסמינים.[14] רק 1%-2% מהספורטאים המתבגרים מפתחים פגם תסמיני ב- Pars interarticularis.[9] ההיארעות עולה ל- 6% בבגרות;[14] ברם, ספונדילוליזיס אחראית ל- 47% מכאבי הגב התחתון במתבגרים, בהשוואה ל- 5% בלבד במבוגרים.[1] ספונדילוליס נפוצה פי שלושה יותר בלבנים מאשר בשחורים, ופי שניים עד שלושה יותר בגברים מאשר בנשים.[9] השכיחות הכוללת של ספונדילוליזיס בספורטאים, 8%-15%, אינה גבוהה בהרבה מזו של האוכלוסיה הכללית.[1] שכיחויות גבוהות יותר נמצאו בענפי ספורט זריקה (Throwing sports) (27%), צלילה (43%), ריקוד (43%), היאבקות (30%), התעמלות אמנותית (17%) וחתירה (17%).[1,9,15] לשחקני כדורגל גם כן שכיחות מוגברת של ספונדילוליזיס. כל הספורטאים העוסקים בענפים הכוללים תנועות נישנות, ובמיוחד אקסטנציה, הם בסיכון גבוה. אתלטיקה קלה נחשב ענף עם סיכון מוגבר לספונדילוליזיס. השכיחות האמיתית דווחה בין 115 ל- 17%.[1,9] מחקר אחד הדגים היארעות של 11% במתעמלים, הגבוהה הרבה יותר ביחס ל- 2.3% בקבוצת הביקורת.[2,4] מחקרים אחרים במתעמלי אתלטיקה קלה הדגימו שכיחות גבוהה פי 4 של ספונדילוליזיס בהשוואה לאוכלוסיית ביקורת.[16] תפקידים ספציפיים בפוטבול אמריקאי נקשרו בשכיחות גבוהה של ספונדילוליזיס. למשל, עד 33% מכל ספורטאי הקו (linemen) לוקים בספונדילוליזיס.[2] בקרב מרימי משקולות תחרותיים, ל 23%-36% מתגלה ספונדילוליזיס בצילום רנטגן.[9,17]
למרבה הצער, המחקרים האפידמיולוגיים אינם לוקחים בחשבון הבדלים בשיטת האבחון או בתסמינים הקליניים.
אטיולוגיה
גורמי סיכון
המנגנון הנפוץ הקשור בספונדילוליזיס בספורט הוא עומס יתר של ה- Pars interarticularis. קיימות עדויות שנשיאת משקל, פעילות ביציבה זקופה והרמת משקולות תורמים לעומס יתר.[9] תנועות הגורמות לעומס יתר על האלמנט הפוסטריורי של החוליה הן אקסטנציה והיפראקסטנציה של הגו. תנועות נוספות כגון אקסטנציה תוך כדי סיבוב של הגו (למשל בהדיפת כדור) מגבירות את כוחות הגזירה באזור זה. לבסוף, עומס יתר נישנה זה עלול לשבור לחלוטין את החוליה, עם או בלי סיפור של חבלה ישירה. נבדקו גם גורמי סיכון אחרים לספונדילוליזיס. נראה כי לגנטיקה יש תפקיד. נמצא מיתאם של 25% בתאומים.[9] קיימת שכיחות גבוהה יותר (ב- 69%) של ספונדילוליזיס בהורים ובקרובי משפחה של מטופלים עם ספונדילוליזיס.[9] כמו כן, Spina bifida occulta היא ממצא שכיח בספורטאים הלוקים בספונדילוליזיס.[9]
סיווג על-פי מנגנון הפגיעה
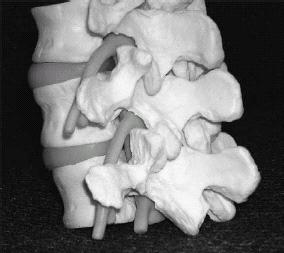
מבחינה אנטומית, הנגע הספונדילוליטי מתרחש באזור של הקשת העצבית, הידוע כ- pars interarticularis (תמונה 1). ניתן לסווג נגעים אלה לפי מיקום ספציפי או לפי פתופיזיולוגיה.
- נגע מטיפוס I: או נגע דיספלסטי, הוא מום מולד של L5 עם תזוזה אנטריורית, אך Pars interarticularis תקין.
- נגע מטיפוס II: או Isthmic lesion, מתרחש דרך ה- Pars interarticularis. הוא עשוי להיות תוצאה של שבר מאמץ (IIA), התארכות (IIB), או שבר חד (IIC). ספונדילוליזיס מטיפוס IIA, שבר מאמץ, היא הנפוצה ביותר בספורטאים צעירים.[10-13] האזור האנטומי של החוליות בין ה- Superior & inferior articular facets של החוליות המותניות הוא האזור המעורב. אזור זה נקרא, לפעמים, האלמנט הפוסטריורי של החוליות.
- נגע מטיפוס III: או נגע ניווני, קשור באי יציבות ממושכת ושינויים בשלוחה הפרקית (Articular process).
- נגע מטיפוס IV: חבלתי, קשור בשבר חד שאינו במיקום ה- Pars interarticularis. לבסוף, נגע מטיפוס V הוא שבר פתולוגי עקב מחלת עצם כללית.[9]
קליניקה
אבחנה
רבים מהפגמים הספונדילוליטיים הם אסימפטומטיים. אבחנה קלינית בדרך כלל מבוססת על תסמינים בספורטאי המשתתף בענף ספורט בעל סיכון גבוה. הספורטאי בדרך כלל יתלונן על כאב גב תחתון ממוקד. רוב הפגמים הספונדילוליטיים מתרחשים בחוליה L5 (85%-95%), ולאחר מכן ב- L4 (5%-15) וב- L3.[1,9,18,19] כאב זה מוגבר באקסטנציה ובכיפוף הצידה. הכאב עשוי להיות הדרגתי או לאחר אירוע חד. בבדיקה הגופנית, הכאב עלול להחמיר כשמבקשים מהספורטאי לבצע היפראקסטנציה בעוד הוא עומד על רגל אחת (תמונה 2).[12,13,20,21] הרגישות והסגוליות של בדיקה זו אינן ידועות.[9]
למרות שסימנים ותסמינים אלה הם, בדרך כלל, חד צדדיים, במקרה הנדיר של ספונדילוליזיס דו צדדי, האתלט עשוי לחוש כאבים ולהדגים ממצאי בדיקה גופנית בשני הצדדים. ממצאים נילווים שכיחים הם נוקשות של ה- Hamstrings והיפרלורדוזיס.[12,13,20-23] לעתים נדירות האתלט עשוי להתלונן על כאב המקרין מטה לעכוז ולירך. אולם, סימנים נוירולוגיים ורדיקולופתיה הם נדירים בספונדילוליזיס, ולכן מציעים אבחנה חלופית. העיבוד האבחנתי הראשוני של ספונדילוליזיס כולל צילום רנטגן של עמוד השדרה המותני. לעתים ניתן יהיה לראות את הפגם החד, אך בדרך כלל מזהים פגם ב- Pars interarticularis רק בשלבי ההחלמה. הפגם הקלאסי של "הכלב הסקוטי" תואר במבט האלכסוני הצידי (Lateral oblique view, תמונה 3).[10-13, 20] קו רדיולוסנטי בצוואר הכלב הסקוטי מעיד על שבר. סקלרוזיס עשויה להיראות אם החל תהליך ההחלמה. לעתים ניתן לראות את תהליך ההחלמה של הפגם בצילום צידי פשוט, מה שהופך את הצילום האלכסוני למיותר. פגם שלא מדגים סימני החלמה עשוי להעיד על שבר חד או על שבר ישן שלא עבר איחוי (nonunion). ניתן להשתמש במיפוי SPECTעל מנת לקבוע האם מדובר בשבר חדש או בשבר שעדיין לא סיים להתאחות. מיפוי SPECTרגיש יותר ממיפוי עצמות רגיל בזיהוי פגם בשלבי החלמה במטופלים תסמיניים.[10,11,13,22,23] מיפוי SPECT המדגים קליטה דיפוזית עשוי להעיד על זיהום או על גידול.[13,21,23] קיים גם מצב של קליטה מוקדית ללא שבר ברור, וחושבים כי ממצא זה מייצג תגובת מאמץ.
כשמיפוי SPECT פוענח כחיובי, בדיקת CT עשויה להיות חשובה במיקום אתר השבר ובהגדרת מצב ההחלמה.[24,25] שיטה זו רגישה יותר מצילום רנטגן פשוט.[1] גם CT וגם מיפוי SPECT חשובים לקביעת טיפול מיטבי. התפקיד של MRI באבחנת ספונדילוליזיס אינו מוגדר בבירור.[9] MRI עושי להדגים בצקת במח העצם שעשויה להעיד על שלב מוקדם של תגובת מאמץ. לא כל הרדיולוגים חשים בנוח לפרש פגמים ספונדילוליטיים ב- MRI, מה שמביא לשיעור גבוה של תוצאות False positive.
טיפול
מטרות הטיפול בספונדילוליזיס הן:
- להשיג החלמה גרמית, במידת האפשר
- להקל על הכאבים
- למטב את התפקוד ולנסות להשיב לתפקוד תקין.[9]
אין מחקרים מבוקרים העוסקים בטיפול בספונדילוליזיס.[9] אתלטים ללא תסמינים אינם זקוקים לטיפול.[16] רוב המומחים מסכימים, שלשינויים בפעילות הגופנית ולפיזיותרפיה יש תפקיד מרכזי בטיפול בספונדילוליזיס תסמיני.[1] חגורת תמך כלשהי לגב מומלצת אם לא מושגת הקלה בכאבים על ידי הקלה בפעילות ופיזיותרפיה. הסוג הספציפי של התמך שנוי במחלוקת. שיעור הריפוי היה 78% בפגם חד צדדי ו- 8% בפגם דו צדדי כשהאתלט טופל על ידי תמך לורדוטי.[1] הטיפול עשוי להימשך כ- 4-12 חודשים, בהתבסס על מעורבות חד או דו צדדית ועל התגובה לתמך.[10,11,18,26]
קיימת חשיבות רבה לבקרת כאב וזיהוי גורמים תורמים, שניתן לטפל בהם בפיזיותרפיה. NSAIDs, ובמיוחד מעכבי האנזים COX-2, עלולים לטרפד החלמת שברים. לכן יש לשקול לטפל בכאב במשככי כאבים ממשפחות אחרות. גירוי גרמי (Bone stimulation) הדגים תוצאות ריפוי טובות בספונדילוליזיס.[9] התפקיד של גירוי גרמי שנוי במחלוקת, וייתכן כי יש לו מקום בספורטאים עם תסמינים המתמשכים על אף שימוש בתמך וטיפולים שמרניים אחרים. מתיחת שרירים הדוקים, במיוחד Hamstrings, מסייעת בהפחתת עומס מה- Pars interarticularis. חיזוק שרירי הגו עם תרגילי חיזוק ליבה או תרגילי ייצוב, ככל הנראה מפחיתים גירוי של הפגם הספונדילוליטי ומחישים את החזרה לפעילות גופנית.
פרוגנוזה
אפילו לאחר משך טיפול ממושך, לא תמיד מושגת החלמה מלאה. אף כי חושבים שהחלמה מלאה קשורה בתוצאות הטובות ביותר ובסיכון הנמוך ביותר לחוסר איחוי (Nonunion), דווח על תוצאות טובות עד מצויינות אפילו ללא החלמה מלאה.[9,10,13,18] לפגמים חד צדדיים סיכוי טוב יותר להחלים באופן מלא בהשוואה לפגמים דו צדדיים.[9] במחקר אחד,[9] ל- 97% מהמטופלים היה שיפור תסמיני והם שבו לפעילות, אך רק 45% הדגימו ריפוי בצילום הרנטגן.
ניתן לאפשר חזרה לפעילות מלאה כשהספורטאי חופשי מתסמינים ובעל טווח תנועה מלא.[10,13,18] בטרם חזרה לפעילות מלאה, ניתן לבצע CT חוזר על מנת לתעד החלמה.[18] רק לעתים נדירות דרוש ניתוח לתיקון חוסר איחוי כואב או תזוזה משמעותית של ספונדילוליסטזיס.


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק