הבדלים בין גרסאות בדף "פרוטוקול שחרור מהמלר"ד למטופלים עם DVT/ PE - הנחיה קלינית - ED discharge protocol of patients with DVT/PE"
מתוך ויקירפואה
| שורה 1: | שורה 1: | ||
| − | |||
| − | |||
{{הנחיה קלינית | {{הנחיה קלינית | ||
|שם ההנחיה=פרוטוקול שחרור מהמלר"ד למטופלים עם DVT/ PE | |שם ההנחיה=פרוטוקול שחרור מהמלר"ד למטופלים עם DVT/ PE | ||
| שורה 23: | שורה 21: | ||
*חולים שמכל סיבה שהיא לא יכולים לקבל [[נוגדי קרישה]] | *חולים שמכל סיבה שהיא לא יכולים לקבל [[נוגדי קרישה]] | ||
*חולים שמפתחים DVT כאשר הם כבר מטופלים במינון טיפולי נאות של נוגד קרישה, כולל [[קומדין]] (Coumadin) | *חולים שמפתחים DVT כאשר הם כבר מטופלים במינון טיפולי נאות של נוגד קרישה, כולל [[קומדין]] (Coumadin) | ||
| − | *חולים עם סיכון גבוה לדמם (ניקוד >4, ראו טבלה א) | + | *חולים עם סיכון גבוה לדמם (ניקוד >4, ראו טבלה א') |
;ככלל, רוב החולים המאובחנים עם PE יאושפזו. ניתן לשחרר חולים עם PE, בתנאי שמתקיימים שני הסעיפים הבאים (א ו-ב) | ;ככלל, רוב החולים המאובחנים עם PE יאושפזו. ניתן לשחרר חולים עם PE, בתנאי שמתקיימים שני הסעיפים הבאים (א ו-ב) | ||
| שורה 38: | שורה 36: | ||
*חולים עם סיכון גבוה לדמם (ניקוד >4, ראו טבלה א) | *חולים עם סיכון גבוה לדמם (ניקוד >4, ראו טבלה א) | ||
| − | ;טבלה א - הגדרת סיכון לדמם לפי RIETE Registry{{כ}}{{הערה|שם=הערה2|Ruíz-Giménez N et al. Thromb Haemost. 2008 Jul;100(1):26-31}} | + | ;טבלה א' - הגדרת סיכון לדמם לפי RIETE Registry{{כ}}{{הערה|שם=הערה2|Ruíz-Giménez N et al. Thromb Haemost. 2008 Jul;100(1):26-31}} |
;'''*The RIETE Registry - מסד הנתונים הגדול בעולם לחולים עם VTE'''{{כ}} '''(Venous ThromboEmbolism)''' | ;'''*The RIETE Registry - מסד הנתונים הגדול בעולם לחולים עם VTE'''{{כ}} '''(Venous ThromboEmbolism)''' | ||
| שורה 57: | שורה 55: | ||
|Age >75 years||1 | |Age >75 years||1 | ||
|} | |} | ||
| + | |||
<nowiki>*</nowiki>mg/dl=milligrams per deciliter | <nowiki>*</nowiki>mg/dl=milligrams per deciliter | ||
| + | |||
:מקרא: | :מקרא: | ||
*Low risk=0 | *Low risk=0 | ||
גרסה מ־12:30, 23 בספטמבר 2018
|
| ||
|---|---|---|
| פרוטוקול שחרור מהמלר"ד למטופלים עם DVT/ PE | ||

| ||
A deep vein thrombosis in the right leg. Note the swelling and redness
| ||
| הנחיות קליניות מתפרסמות ככלי עזר לרופא/ה ואינן באות במקום שיקול דעתו/ה בכל מצב נתון | ||
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – פקקת ורידים
קריטריונים להחלטה האם לאשפז או לשחרר מטופל עם DVT/PE (Deep Vein Thrombosis/Pulmonary Embolism) ישירות מהמלר"ד (המחלקה לרפואה דחופה), המלצות לטיפול במלר"ד ורשימת תיוג לשחרור המטופל (נכון לאפריל 2018).
בהתאם להחלטת ועדת סל התרופות 2017, שהכלילה את השימוש ב-DOACs (Direct Oral AntiCoagulants) גם למצבי DVT/ PE, ולאור המלצות 2016 ACCP guidelines (The American College of Clinical Pharmacy)[1], קיימת אפשרות לשחרר חולים מהמלר"ד עם המלצה לטיפול בתרופות אלה.
- ככלל, רוב המטופלים המאובחנים עם DVT ישוחררו לביתם, למעט
- חולים עם עדות לקיפוח ווסקולרי (Vascular) (Phlegmasia Cerulea/Alba Dolens)
- חולים עם עדות ל-DVT שמערב את ה-Iliac Vein
- חולים עם בעיות רפואיות נוספות שמצדיקות אשפוז
- חולים שמכל סיבה שהיא לא יכולים לקבל נוגדי קרישה
- חולים שמפתחים DVT כאשר הם כבר מטופלים במינון טיפולי נאות של נוגד קרישה, כולל קומדין (Coumadin)
- חולים עם סיכון גבוה לדמם (ניקוד >4, ראו טבלה א')
- ככלל, רוב החולים המאובחנים עם PE יאושפזו. ניתן לשחרר חולים עם PE, בתנאי שמתקיימים שני הסעיפים הבאים (א ו-ב)
- מטופלים עם ניקוד 0=sPESI (simplified Pulmonary Embolism Severity Index) (ראו טבלה ב)
- מטופלים ללא סימני קיפוח חדר ימין:
- טרופונין (Troponin) תקין
- ב'אקו' ליד המיטה (Bed side Echocardiography) אין סימני מתח RV (Right Ventricle) (אם מבוצע)
- או ב-CTA (Computed Tomography Angiography) אין עדות להרחבה של RV
- לפני השחרור, יש לשלול את המצבים הבאים, שגם הם מהווים אינדיקציה לאשפוז
- חולים עם בעיות רפואיות נוספות שמצדיקות אשפוז
- חולים שמכל סיבה שהיא לא יכולים לקבל נוגדי קרישה
- חולים שמפתחים PE כאשר הם כבר מטופלים במינון טיפולי נאות של נוגד קרישה, כולל קומדין
- חולים עם סיכון גבוה לדמם (ניקוד >4, ראו טבלה א)
- טבלה א' - הגדרת סיכון לדמם לפי RIETE Registry[2]
- *The RIETE Registry - מסד הנתונים הגדול בעולם לחולים עם VTE (Venous ThromboEmbolism)
| Variable | Score |
|---|---|
| Recent major bleeding (last 2 weeks) | 2 |
| Creatinine levels > 1.2 mg/dl | 1.5 |
| Anemia (woman<12, man<13) | 1.5 |
| Cancer (active/ on treatment) | 1 |
| Clinically overt PE | 1 |
| Age >75 years | 1 |
*mg/dl=milligrams per deciliter
- מקרא:
- Low risk=0
- Intermediate=1-4
- High risk >4
- טבלה ב - Simplified Pulmonary Embolism Severity Index (sPESI)[3]
| Variable | Score |
|---|---|
| Age >80 | 1 |
| Cancer | 1 |
| Chronic heart failure / Chronic pulmonary disease | 1 |
| Pulse rate > 110 b.p.m | 1 |
| Systolic blood pressure <100 mm Hg | 1 |
| Arterial oxyhaemoglobin saturation level <90% | 1 |
*b.p.m=beats per minute
mm Hg=millimetre of mercury
- הטיפול במלר"ד
- יש להתחיל טיפול בנוגדי קרישה במלר"ד לפני השחרור (בתנאי שאין הוראת-נגד לנוגדי קרישה)
- חשוב לבחור ב- DOACs מאותו סוג שהרופא מתכוון להמליץ עליו לטיפול ביתי (2016 ACCP Guidelines)[1]
- בחולים עם PE מאסיבי (Massive) או תת-מאסיבי המאושפזים בבית החולים יש להעדיף מתן הפרין (Heparin) unfractionated לווריד
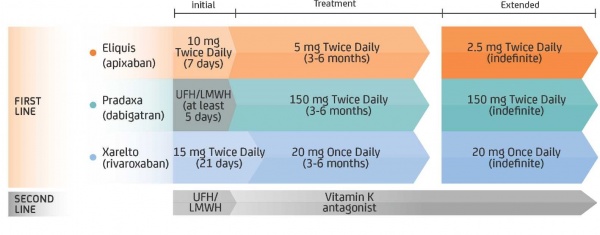
- לחולים המשתחררים מהמלר"ד ניתן לתת מנה ראשונה של Apixaban או Rivaroxaban או SC Clexane (SubCutaneous) החל מהיום הראשון (בהתאם לפירוט המינונים בתרשים 1)
- לחולים המשתחררים מהמלר"ד על SC Clexane יש להמליץ על המשך טיפול עם אחת מהאופציות הבאות (בהתאם לפירוט המינונים בתרשים 1):
- Dabigatran (אחרי לפחות 5 ימים על SC Clexane) / Apixaban או Rivaroxaban או SC clexane / קומדין [אחרי גישור עם SC Clexane ובדיקת INR (International Normalized Ratio) מעל 2]
- לאישה בגיל הפוריות יש לבצע בדיקת היריון. אם היא חיובית יש להתייעץ עם המטולוג (Hematologist) לגבי המשך הטיפול
- בחירת נוגד הקרישה תהיה בהתאם לנוהלי המחלקה הספציפיים ולשיקול דעת הרופא המשחרר
- רשימת תיוג והמלצות לשחרור מהמלר"ד לטיפול ביתי
- יש לוודא שהמטופל אכן זכאי לטיפול ב- DOACs בהתאם לקריטריונים שנקבעו בסל
- יש לוודא קיומו של רצף טיפולי עד לביקורת הרפואית הקרובה
- יש לשקול להמליץ למטופל לפנות להמשך מעקב של מומחה קרישה
- יש לוודא כי המטופל או המלווה האחראי לו מכירים ומבינים את הסימנים שבגללם יש לפנות לרופא המטפל (זיהוי דימום או סימני חזרה של VTE)
- תרשים 1. משטר הטיפולים של נוגדי הקרישה
*UFH=UnFractioned Heparin
LMWH=Low Molecular Weight Heparin


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק