הבדלים בין גרסאות בדף "פרפור פרוזדורים - קווים מנחים של האיגוד הקרדיולוגי האירופי - Atrial fibrillation - European society of cardiology"
| שורה 63: | שורה 63: | ||
===נוגדי טסיות=== | ===נוגדי טסיות=== | ||
| − | |||
;[[Aspirin]] | ;[[Aspirin]] | ||
| − | * Aspirin מול אינבו - במטה-אנליזה של כלל המחקרים שהשוו מתן Aspirin מול אינבו נמצא ש-Aspirin מקטין את ההיארעות של אירוע מוחי בשיעור של 19%. תרומה נכבדת לנתון זה נובעת ממחקר ה-SPAF-I שהראה ירידה של 42% באירועים מוחיים. | + | * Aspirin מול אינבו - במטה-אנליזה של כלל המחקרים שהשוו מתן Aspirin מול אינבו נמצא ש-Aspirin מקטין את ההיארעות של אירוע מוחי בשיעור של 19%. תרומה נכבדת לנתון זה נובעת ממחקר ה-SPAF-I שהראה ירידה של 42% באירועים מוחיים. במחקר זה לא נצפתה תועלת ל-Aspirin בקרב מטופלים מבוגרים מגיל 75 |
| − | * Aspirin בשילוב [[Plavix]]{{כ}} (Clopidogrel) – מחקר ה-ACTIVE-A השווה מתן Aspirin + {{כ}}[[Plavix]] לעומת Aspirin בלבד. השילוב של שתי התרופות הביא לירידה של 28% באירועים מוחיים וירידה כוללת של 11% באירועים קרדיו-וסקולריים. שיעור הדימומים המשמעותיים היה גבוה יותר (2% מול 1.3%) | + | * Aspirin בשילוב [[Plavix]]{{כ}} (Clopidogrel) – מחקר ה-ACTIVE-A השווה מתן Aspirin + {{כ}}[[Plavix]] לעומת Aspirin בלבד. השילוב של שתי התרופות הביא לירידה של 28% באירועים מוחיים וירידה כוללת של 11% באירועים קרדיו-וסקולריים. שיעור הדימומים המשמעותיים היה גבוה יותר (2% מול 1.3%) |
| − | * Aspirin לעומת נוגדי קרישה פומיים – מחקר ה-BAFTA שהשווה מתן נוגדי קרישה פומיים עם שמירת INR בטווח של 3-2 מול Aspirin {{כ}}75 מ"ג הראה עליונות ברורה לנוגדי קרישה פומיים עם ירידה בשיעור של 52% בשילוב של אירוע מוחי, דמם מוחי או אירוע תרומבואמבולי עורקי מג'ורי. במחקר זה לא נצפה הבדל בשכיחות של דמם משמעותי. | + | * Aspirin לעומת נוגדי קרישה פומיים – מחקר ה-BAFTA שהשווה מתן נוגדי קרישה פומיים עם שמירת INR בטווח של 3-2 מול Aspirin {{כ}}75 מ"ג הראה עליונות ברורה לנוגדי קרישה פומיים עם ירידה בשיעור של 52% בשילוב של אירוע מוחי, דמם מוחי או אירוע תרומבואמבולי עורקי מג'ורי. במחקר זה לא נצפה הבדל בשכיחות של דמם משמעותי. |
;[[Plavix]] | ;[[Plavix]] | ||
| שורה 77: | שורה 76: | ||
===מצבים מיוחדים=== | ===מצבים מיוחדים=== | ||
| − | |||
====ביצוע הליכים פולשניים==== | ====ביצוע הליכים פולשניים==== | ||
| − | + | * לצורך ביצוע הליכים פולשניים על ה-INR להיות נמוך מ-1.5. כאשר יש צורך בהליך פולשני והערך הנ"ל לא הושג, ניתן לתת מינון נמוך של [[נוגדי ויטמין K]]{{כ}} (Vitamin K antagonist) פומי (2-1 מ"ג). | |
| − | * לצורך ביצוע הליכים פולשניים על ה-INR להיות נמוך מ-1.5. כאשר יש צורך בהליך פולשני והערך הנ"ל לא הושג, ניתן לתת מינון נמוך של [[נוגדי ויטמין K]]{{כ}} (Vitamin K antagonist) פומי (2-1 מ"ג). | + | * כאשר הסיכון התרומבואמבולי נמוך, והיעדר אנטיקואגולציה צפוי להיות קצר מ-48 שעות, ניתן לא לבצע חפיפה עם [[הפרין]] (Heparin). |
| − | * כאשר הסיכון התרומבואמבולי נמוך, והיעדר אנטיקואגולציה צפוי להיות קצר מ-48 שעות, ניתן לא לבצע חפיפה עם [[הפרין]] (Heparin). | + | * חידוש נוגדי קרישה פומיים לאחר פרוצדורה יכול להיעשות באותו ערב או למחרת, וזאת לאחר בדיקה של קיום המוסטזיס. מומלץ להתחיל במינון הקבוע ולא לבצע העמסה. |
| − | * חידוש נוגדי קרישה פומיים לאחר פרוצדורה יכול להיעשות באותו ערב או למחרת, וזאת לאחר בדיקה של קיום המוסטזיס. מומלץ להתחיל במינון הקבוע ולא לבצע העמסה. | ||
====מטופלים שחוו אירוע מוחי ב-INR 3-2==== | ====מטופלים שחוו אירוע מוחי ב-INR 3-2==== | ||
| − | |||
ההמלצה היא לשקול העלאת המינון לשמירת INR בטווח של 3.5-3 במקום הוספת [[Aspirin]]. | ההמלצה היא לשקול העלאת המינון לשמירת INR בטווח של 3.5-3 במקום הוספת [[Aspirin]]. | ||
====פרפור פרוזדורים התקפי==== | ====פרפור פרוזדורים התקפי==== | ||
| − | |||
ברוב המחקרים אוכלוסיית הפרפור פרוזדורים ההתקפי הייתה פחות מ-30% מאוכלוסיית המחקר. בהיעדר נתונים ספציפיים הגישה היא להתייחס לסיכון לאירוע תרומבואמבולי במצב זה באופן זהה לזה של פרפור פרוזדורים קבוע. | ברוב המחקרים אוכלוסיית הפרפור פרוזדורים ההתקפי הייתה פחות מ-30% מאוכלוסיית המחקר. בהיעדר נתונים ספציפיים הגישה היא להתייחס לסיכון לאירוע תרומבואמבולי במצב זה באופן זהה לזה של פרפור פרוזדורים קבוע. | ||
====[[רפרוף פרוזדורים]] (Atrial flutter)==== | ====[[רפרוף פרוזדורים]] (Atrial flutter)==== | ||
| − | |||
ההתייחסות זהה לזו של פרפור פרוזדורים מבחינת הערכת סיכון לאירוע מוחי, לדמם וכו'. | ההתייחסות זהה לזו של פרפור פרוזדורים מבחינת הערכת סיכון לאירוע מוחי, לדמם וכו'. | ||
====טיפול בנוגדי טסיות ונוגדי קרישה לאחר צנתור לב טיפולי==== | ====טיפול בנוגדי טסיות ונוגדי קרישה לאחר צנתור לב טיפולי==== | ||
| − | |||
השכיחות הגוברת של התערבויות מילעוריות (Percutaneous) כולל באוכלוסייה המבוגרת שבה השכיחות של פרפור פרוזדורים גבוהה, מציבה אתגר טיפולי מבחינת השילוב התרופתי והסיכון לאירוע מוחי מחד גיסא, אירועים איסכמיים לבביים ותרומבוזיס של התומכן, מאידך גיסא. העיקרון המנחה הוא קיצור משך הזמן של טיפול משולש ([[Aspirin]], {{כ}}[[Plavix]] ונוגדי קרישה פומיים) למינימום ההכרחי, מעבר לשילוב של נוגד טסיות בודד + נוגדי קרישה פומיים לתקופת ביניים והמשך רק עם נוגדי קרישה פומיים. לצורך קביעת משך הזמן, יש לשקלל 3 פרמטרים: סוג התומכן (רגיל מול משחרר תרופה), סיכון לדמם וההתוויה לצנתור (אלקטיבי מול אירוע כלילי חריף). בבסיס ההמלצות המפורטות בטבלה 1 עומדת ההערכה שתוספת [[Aspirin]] או [[Plavix]] לנוגדי קרישה פומיים לא מקטינה אירועים וסקולריים ומעלה דימום, המגיע ל-4.6%-2.6% ב-30 יום ול-10.3%-7.4% בשנה. אי מתן נוגדי קרישה פומיים בחולים אלו כרוכה בעלייה בתמותה. כמו כן, ההמלצות כוללות מתן [[PPIs]] בזמן מתן משולב של נוגדי טסיות בשילוב נוגדי קרישה פומיים. | השכיחות הגוברת של התערבויות מילעוריות (Percutaneous) כולל באוכלוסייה המבוגרת שבה השכיחות של פרפור פרוזדורים גבוהה, מציבה אתגר טיפולי מבחינת השילוב התרופתי והסיכון לאירוע מוחי מחד גיסא, אירועים איסכמיים לבביים ותרומבוזיס של התומכן, מאידך גיסא. העיקרון המנחה הוא קיצור משך הזמן של טיפול משולש ([[Aspirin]], {{כ}}[[Plavix]] ונוגדי קרישה פומיים) למינימום ההכרחי, מעבר לשילוב של נוגד טסיות בודד + נוגדי קרישה פומיים לתקופת ביניים והמשך רק עם נוגדי קרישה פומיים. לצורך קביעת משך הזמן, יש לשקלל 3 פרמטרים: סוג התומכן (רגיל מול משחרר תרופה), סיכון לדמם וההתוויה לצנתור (אלקטיבי מול אירוע כלילי חריף). בבסיס ההמלצות המפורטות בטבלה 1 עומדת ההערכה שתוספת [[Aspirin]] או [[Plavix]] לנוגדי קרישה פומיים לא מקטינה אירועים וסקולריים ומעלה דימום, המגיע ל-4.6%-2.6% ב-30 יום ול-10.3%-7.4% בשנה. אי מתן נוגדי קרישה פומיים בחולים אלו כרוכה בעלייה בתמותה. כמו כן, ההמלצות כוללות מתן [[PPIs]] בזמן מתן משולב של נוגדי טסיות בשילוב נוגדי קרישה פומיים. | ||
| שורה 105: | שורה 98: | ||
====[[אוטם שריר הלב|אוטם שריר הלב ללא עליות ST]]{{כ}} (Non ST Elevation MI)==== | ====[[אוטם שריר הלב|אוטם שריר הלב ללא עליות ST]]{{כ}} (Non ST Elevation MI)==== | ||
| − | |||
מתן טיפול משולש למשך 6-3 חודשים. במטופלים עם סיכון דמם נמוך ניתן להמשיך טיפול זה במשך שנה. במטופלים בסיכון גבוה לאירועים וסקולריים (לדוגמה: TIMI score או GRACE Score גבוהים) ניתן להמשיך טיפול משולב של נוגדי קרישה פומיים עם [[Plavix]] (או [[Aspirin]]) במשך שנה והמשך עם נוגדי קרישה פומיים. | מתן טיפול משולש למשך 6-3 חודשים. במטופלים עם סיכון דמם נמוך ניתן להמשיך טיפול זה במשך שנה. במטופלים בסיכון גבוה לאירועים וסקולריים (לדוגמה: TIMI score או GRACE Score גבוהים) ניתן להמשיך טיפול משולב של נוגדי קרישה פומיים עם [[Plavix]] (או [[Aspirin]]) במשך שנה והמשך עם נוגדי קרישה פומיים. | ||
====אירוע מוחי חריף==== | ====אירוע מוחי חריף==== | ||
| − | |||
יש להפסיק טיפול נוגד קרישה ולחדשו לאחר שבועיים ובתנאי שנשלל דימום בדימות - CT ({{כ}}Computerized tomography){{כ}} או MRI{{כ}} (Magnetic resonance imaging). כמו כן, יש לחדש נוגדי קרישה פומיים רק לאחר ייצוב לחץ דם. | יש להפסיק טיפול נוגד קרישה ולחדשו לאחר שבועיים ובתנאי שנשלל דימום בדימות - CT ({{כ}}Computerized tomography){{כ}} או MRI{{כ}} (Magnetic resonance imaging). כמו כן, יש לחדש נוגדי קרישה פומיים רק לאחר ייצוב לחץ דם. | ||
====היפוך חשמלי==== | ====היפוך חשמלי==== | ||
| − | |||
קיצור משך מתן נוגדי קרישה פומיים לפני היפוך יכול להיעשות בעזרת [[אקו טרנס-ושטי]] (Transesophageal echocardiogram - TEE). אם אין עדות לקריש בעלייה, יש להתחיל [[הפרין]] לפני ההיפוך, ולהמשיכו לאחר מכן עד להשגת INR תרפויטי. אם נצפה קריש, יש לדחות את ההיפוך למשך שלושה שבועות, ולבצע בדיקת אקו טרנס-ושטית חוזרת לפני ההיפוך. אם יש עדיין עדות לקריש דם בעלייה או ב-Appendage, יש לשקול אסטרטגיה של שליטה בקצב (Rate control) ולהימנע מהיפוך קצב עקב סיכון גבוה לאירוע תרומבואמבולי סביב ביצוע ההיפוך. | קיצור משך מתן נוגדי קרישה פומיים לפני היפוך יכול להיעשות בעזרת [[אקו טרנס-ושטי]] (Transesophageal echocardiogram - TEE). אם אין עדות לקריש בעלייה, יש להתחיל [[הפרין]] לפני ההיפוך, ולהמשיכו לאחר מכן עד להשגת INR תרפויטי. אם נצפה קריש, יש לדחות את ההיפוך למשך שלושה שבועות, ולבצע בדיקת אקו טרנס-ושטית חוזרת לפני ההיפוך. אם יש עדיין עדות לקריש דם בעלייה או ב-Appendage, יש לשקול אסטרטגיה של שליטה בקצב (Rate control) ולהימנע מהיפוך קצב עקב סיכון גבוה לאירוע תרומבואמבולי סביב ביצוע ההיפוך. | ||
===מדללי דם חדשים=== | ===מדללי דם חדשים=== | ||
| − | + | בכתיבת קווי ההנחיה האירופאים היו התרופות החדשות עדיין בשלבי מחקר, אולם ראוי לציין מעכב ישיר של תרומבין בשם [[Pradaxa]] {{כ}}(Dagibatran). תרופה זו נבדקה במחקר RE-LY שבו בוצעה השוואה בין שני מינונים של התרופה לנוגדי קרישה פומיים. ההשוואה של המינון הנמוך של 110 מ"ג פעמיים ביום מול נוגדי קרישה פומיים הראתה Non-inferiority במניעת אירועים מוחיים עם שיעור דמם נמוך יותר של 20%. השוואה של המינון הגבוה של 150 מ"ג פעמיים ביום מול נוגדי קרישה פומיים הראתה ירידה של 34% בשילוב של אירועים מוחיים + תסחיפים סיסטמיים, וזאת ללא עלייה בשיעורי הדמם. לאחרונה התרופה אושרה ע"י ה-FDA, אולם המינון שאושר הוא המינון הגבוה בלבד. השימוש במינון הנמוך לא אושר עקב העובדה שלא נמצאה הצדקה לנתינתו בחולים עם סיכון לדמם ([[אי ספיקת כליות]] בינונית או גיל מבוגר) לעומת המינון הגבוה שגם בקבוצות אלו הראה יתרון כולל שלא הוכח במינון הנמוך. | |
| − | בכתיבת קווי ההנחיה האירופאים היו התרופות החדשות עדיין בשלבי מחקר, אולם ראוי לציין מעכב ישיר של תרומבין בשם [[Pradaxa]] {{כ}}(Dagibatran). תרופה זו נבדקה במחקר RE-LY שבו בוצעה השוואה בין שני מינונים של התרופה לנוגדי קרישה פומיים. ההשוואה של המינון הנמוך של 110 מ"ג פעמיים ביום מול נוגדי קרישה פומיים הראתה Non-inferiority במניעת אירועים מוחיים עם שיעור דמם נמוך יותר של 20%. השוואה של המינון הגבוה של 150 מ"ג פעמיים ביום מול נוגדי קרישה פומיים הראתה ירידה של 34% בשילוב של אירועים מוחיים + תסחיפים סיסטמיים, וזאת ללא עלייה בשיעורי הדמם. | ||
===שליטה על קצב ומקצב (Rate and rhythm control)=== | ===שליטה על קצב ומקצב (Rate and rhythm control)=== | ||
| − | ; | + | ;שליטה מיידית על קצב ומקצב (Acute rate and rhythm control) : |
| − | שליטה מיידית על קצב ומקצב (Acute rate and rhythm control) | ||
ההחלטה לגבי האטה ו\או היפוך קצב תלויה בראש ובראשונה בחומרת התסמינים ובמצבו ההמודינמי של החולה. בשלב החריף המטרה היא האטה לטווח של 100-80 לדקה. אם לא ניתן לתת [[חוסמי בטא]] (Beta blockers) או [[חוסמי תעלות סידן]] שאינם דיהידרופירדינים (תפקוד ירוד של חדר שמאל), ניתן לתת [[Procor]] {{כ}} (Amiodarone) לווריד. | ההחלטה לגבי האטה ו\או היפוך קצב תלויה בראש ובראשונה בחומרת התסמינים ובמצבו ההמודינמי של החולה. בשלב החריף המטרה היא האטה לטווח של 100-80 לדקה. אם לא ניתן לתת [[חוסמי בטא]] (Beta blockers) או [[חוסמי תעלות סידן]] שאינם דיהידרופירדינים (תפקוד ירוד של חדר שמאל), ניתן לתת [[Procor]] {{כ}} (Amiodarone) לווריד. | ||
| − | # '''היפוך קצב פרמקולוגי''' | + | # '''היפוך קצב פרמקולוגי''': |
| − | #* כ-29%-10% מהמטופלים הופכים לקצב סינוס באופן ספונטני תוך מספר שעות ועד 60%-40% לאחר 24 שעות (נתונים מקבוצות האינבו במחקרים שונים) | + | #* כ-29%-10% מהמטופלים הופכים לקצב סינוס באופן ספונטני תוך מספר שעות ועד 60%-40% לאחר 24 שעות (נתונים מקבוצות האינבו במחקרים שונים) |
#* מתן לווריד של [[Rythmex]] {{כ}}(Propafenone) או{{כ}} [[Tambocor]]{{כ}} (Flecainide) מוביל לחזרה לסינוס מוקדמת יותר מאשר מתן [[t:פרוקור - Procor|Procor]] (שעה-שעתיים לעומת שעות ארוכות). יש להימנע ממתן שתי תרופות אלו בנוכחות תפקוד פגוע של חדר שמאל ומחלת לב כלילית. תרופות אלו יעילות יותר כאשר ההיפוך הוא לפרפור פרוזדורים חדש (בעיקר כאשר הוא פחות מ-24 שעות). יעילותן נמוכה בהיפוך של רפרוף פרוזדורים ובמצבים של פרפור פרוזדורים מתמשך. הסיכון העיקרי בתרופות אלו הוא בהפיכת פרפור הפרוזדורים לרפרוף פרוזדורים וגרימת הולכה 1:1. | #* מתן לווריד של [[Rythmex]] {{כ}}(Propafenone) או{{כ}} [[Tambocor]]{{כ}} (Flecainide) מוביל לחזרה לסינוס מוקדמת יותר מאשר מתן [[t:פרוקור - Procor|Procor]] (שעה-שעתיים לעומת שעות ארוכות). יש להימנע ממתן שתי תרופות אלו בנוכחות תפקוד פגוע של חדר שמאל ומחלת לב כלילית. תרופות אלו יעילות יותר כאשר ההיפוך הוא לפרפור פרוזדורים חדש (בעיקר כאשר הוא פחות מ-24 שעות). יעילותן נמוכה בהיפוך של רפרוף פרוזדורים ובמצבים של פרפור פרוזדורים מתמשך. הסיכון העיקרי בתרופות אלו הוא בהפיכת פרפור הפרוזדורים לרפרוף פרוזדורים וגרימת הולכה 1:1. | ||
| − | #* [[Corvert]]{{כ}} (Ibutilide): השפעתו מהירה, בד"כ משרה היפוך תוך 30 דקות. יעיל יותר ברפרוף פרוזדורים מאשר בפרפור פרוזדורים. הסכנה העיקרית היא Polymorphic VT שברוב המקרים חולף לבד, אבל לעתים יש צורך במכת חשמל. | + | #* [[Corvert]]{{כ}} (Ibutilide): השפעתו מהירה, בד"כ משרה היפוך תוך 30 דקות. יעיל יותר ברפרוף פרוזדורים מאשר בפרפור פרוזדורים. הסכנה העיקרית היא Polymorphic VT שברוב המקרים חולף לבד, אבל לעתים יש צורך במכת חשמל. |
| − | #* [[Sotalol]]{{כ}}, [[חוסמי בטא]]{{כ}}, [[Ikacor]]{{כ}} (Verapamil): יעילותם להשראת היפוך קצב נמוכה (~14%). | + | #* [[Sotalol]]{{כ}}, [[חוסמי בטא]]{{כ}}, [[Ikacor]]{{כ}} (Verapamil): יעילותם להשראת היפוך קצב נמוכה (~14%). |
| − | #* [[Digoxin]]: אינו יעיל. שיעור השראת היפוך קצב זהה למתן אינבו.{{ש}}הגישה להיפוך קצב פרמקולוגי בהתבסס על הנתונים הנ"ל היא מתן [[Rythmex]]{{כ}} או [[Tambocor]] כאשר לא ידועה פגיעה בחדר שמאל או מחלת לב כלילית. בנוכחות הנ"ל יש לתת Procor. מתן [[Ibutilide]] כרוך בסיכון לא זניח להפרעת קצב חדרי, ולכן למרות יעלותו דורש זהירות. | + | #* [[Digoxin]]: אינו יעיל. שיעור השראת היפוך קצב זהה למתן אינבו.{{ש}}הגישה להיפוך קצב פרמקולוגי בהתבסס על הנתונים הנ"ל היא מתן [[Rythmex]]{{כ}} או [[Tambocor]] כאשר לא ידועה פגיעה בחדר שמאל או מחלת לב כלילית. בנוכחות הנ"ל יש לתת Procor. מתן [[Ibutilide]] כרוך בסיכון לא זניח להפרעת קצב חדרי, ולכן למרות יעלותו דורש זהירות. |
| − | # '''כדור בכיס - Pill in the Pocket'''{{ש}}במטופלים הסובלים מהתקפים סימפטומטיים לא שכיחים של פרפור פרוזדורים (1 לחודש עד 1 לשנה) ניתן לשקול מתן [[Rythmex]] פומי במינון של 600-450 מ"ג או [[Tambocor]] במינון של 300-200 מ"ג עם תחילת התקף של פרפור פרוזדורים. לגישה זאת יעילות גבוהה מ-90% וסיכון נמוך. מומלץ לבדוק השפעת מתן תרופות אלו בבית חולים בהשגחה | + | # '''כדור בכיס - Pill in the Pocket'''{{ש}}במטופלים הסובלים מהתקפים סימפטומטיים לא שכיחים של פרפור פרוזדורים (1 לחודש עד 1 לשנה) ניתן לשקול מתן [[Rythmex]] פומי במינון של 600-450 מ"ג או [[Tambocor]] במינון של 300-200 מ"ג עם תחילת התקף של פרפור פרוזדורים. לגישה זאת יעילות גבוהה מ-90% וסיכון נמוך. מומלץ לבדוק השפעת מתן תרופות אלו בבית חולים בהשגחה |
| − | # '''היפוך קצב חשמלי''' | + | # '''היפוך קצב חשמלי''': |
| − | #* מתן שוק חשמלי בי-פאזי עדיף על מונו-פאזי היות והוא דורש פחות אנרגיה | + | #* מתן שוק חשמלי בי-פאזי עדיף על מונו-פאזי היות והוא דורש פחות אנרגיה |
| − | #* במטופלים עם קוצב יש למקם את הפדלים לפחות 8 ס"מ מבטריית הקוצב | + | #* במטופלים עם קוצב יש למקם את הפדלים לפחות 8 ס"מ מבטריית הקוצב |
| − | #* לאחר היפוך קצב בחולה עם קוצב יש לצפות לעלייה בסף הקיצוב, ולכן יש צורך בהמשך ניטור ובאנטרוגציה ובדיקתו של הקוצב | + | #* לאחר היפוך קצב בחולה עם קוצב יש לצפות לעלייה בסף הקיצוב, ולכן יש צורך בהמשך ניטור ובאנטרוגציה ובדיקתו של הקוצב |
| − | #* מתן מקדים של תרופות אנטי-אריתמיות מגדיל את הסיכוי להיפוך קצב מוצלח | + | #* מתן מקדים של תרופות אנטי-אריתמיות מגדיל את הסיכוי להיפוך קצב מוצלח |
===טיפול ארוך טווח=== | ===טיפול ארוך טווח=== | ||
| − | |||
ההחלטה לגבי אופי הטיפול (שליטה בקצב כנגד שליטה במקצב - Rate versus rhythm control) היא מורכבת, ובמקרים רבים יש להתאימה לחולה הספציפי. | ההחלטה לגבי אופי הטיפול (שליטה בקצב כנגד שליטה במקצב - Rate versus rhythm control) היא מורכבת, ובמקרים רבים יש להתאימה לחולה הספציפי. | ||
גרסה אחרונה מ־07:21, 15 בספטמבר 2020
| פרפור פרוזדורים - קווים מנחים של האיגוד הקרדיולוגי האירופי | ||
|---|---|---|
| Atrial fibrillation - European society of cardiology | ||
| יוצר הערך | פרופ' שמואל פוקס
|
|
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – פרפור פרוזדורים
פרפור פרוזדורים (Atrial fibrillation) הוא תופעה שכיחה המשפיעה על 2%-1% מכלל האוכלוסייה. השכיחות עולה משמעותית עם הגיל, ובנוכחות מחלות שונות. פרפור פרוזדורים הוא תהליך פרוגרסיבי, ובמקרים רבים ההתחלה היא באירוע בודד שעם השנים מתקדם לפרפור פרוזדורים התקפי בתדירות גבוהה ובהמשך לפרפור פרוזדורים קבוע. הטיפול הינו תרופתי או חשמלי. החשיבות הרבה של איתור, מניעה וטיפול בפרפור פרוזדורים נובעת מהשפעתו על תחלואה ותמותה.
אפידמיולוגיה
פרפור פרוזדורים הוא תופעה שכיחה המשפיעה על 2%-1% מכלל האוכלוסייה. השכיחות עולה משמעותית עם הגיל מ-<0.5% בבני 50-40 ל-15%-5% בבני 80. סה"כ הסיכון לאנשים בני 40 ללקות בפרפור פרוזדורים במהלך החיים הוא 25%.
אטיולוגיה
פרט לגיל, השכיחות של פרפור פרוזדורים עולה בנוכחות סוכרת, יתר לחץ דם, עודף משקל, מחלת ריאות חסימתית, אי ספיקת כליות כרונית, תסמונת דום נשימה בשינה, מחלות מסתמיות, מחלת לב כלילית ופגם במחיצה הבין-עלייתית (Atrial septal defect).
קליניקה
סיווג
- פרפור פרוזדורים התקפי (PAF) - אפיזודה החולפת ספונטנית תוך פחות מ-48 שעות, ובכל מקרה נמשכת פחות משבוע.
- פרפור פרוזדורים מתמיד (Persistent) - פרפור פרוזדורים הנמשך יותר משבוע או שהסתיים ע"י היפוך קצב.
- פרפור פרוזדורים מתמיד ממושך (Long-standing Persistent) - פרפור פרוזדורים הנמשך יותר משנה והוחלט לגביו על אסטרטגיה של שמירת מקצב (Rhythm control).
- פרפור פרוזדורים קבוע (Permanent) –פרפור פרוזדורים שבו הוחלט ע"י הרופא והמטופל על גישה של שמירת קצב (Rate Control). אם יש ניסיון להיפוך קצב ההגדרה משתנה לפרפור פרוזדורים ממושך.
אבחנה
טיפול
גישה טיפולית ראשונית: גישה המבוססת על העקרונות הבאים -
- התאמת טיפול אינדיווידואלי לחולה: התאמה זו נעשית ע"י הערכה של תסמינים מלווים וחומרתם, משך ההתקפים, גורמים מזרזים, כגון: שתיית אלכוהול, מאמץ גופני, לחץ נפשי וסיפור משפחתי של פרפור פרוזדורים.
- הערכת הסיכון לסיבוכים של הפרעת קצב (Arrhythmia).
- הערכת הסיכון לאירוע מוחי.
- הערכת הסיכון לדמם בנוכחות טיפול בנוגדי טסיות או במדללי דם.
במסגרת ההערכה הראשונית מומלץ לבצע למטופל שאובחן כסובל מפרפור פרוזדורים, ובעיקר אם יש לו תסמינים משמעותיים או חשד לאי ספיקת לב, בדיקת אקוקרדיוגרפיה (המלצה Class I), וניתן לשקול לבצע בדיקה זאת לכל הסובלים מפרפור פרוזדורים (המלצה Class II). כמו כן, מומלץ לבצע בדיקת תפקודי בלוטת תריס, מעקב לחץ דם, רמות סוכר בצום, בדיקה לקיום וכימות פרוטאינוריה ובהתאם לסיכון הכללי למחלה כלילית, לבצע בדיקת מאמץ.
הערכה של הסיכון לאירוע מוחי
ההערכה לגבי סיכון לאירוע מוחי נושאת בקרבה חשיבות רבה מאוד בטיפול בחולה עם פרפור פרוזדורים. הסיכון עד לפרסום הנחיות אלו התבסס על Score שכלל חמישה מרכיבים (CHADS2): אי ספיקת לב, סוכרת, יתר לחץ דם, גיל מבוגר מ-75 ואירוע מוחי בעבר. כל אחד מהמרכיבים תרם נקודה אחת, ואירוע מוחי בעבר תרם 2 נקודות. סיכון נמוך הוגדר כציון 0, סיכון בינוני 2-1 וסיכון גבוה 3≤. ההנחיות האירופאיות החדשות כוללות הוספת מדדים נוספים שנוכחותם מעלה את הסיכון לאירוע מוחי. נוסף על חמשת המדדים הקודמים, הוכנסו שני מדדים חדשים: מין החולה (מין נקבה נחשב כסיכון), נוכחות מחלה וסקולרית (היסטוריה של אוטם שריר הלב, מחלת כלי דם פריפרית (Peripheral vascular disease) ונוכחות פלקים באאורטה). כמו כן, חתך הגיל הופרד לשתי קטגוריות – 74-65 (ציון 1) וגיל 75≤ שבדומה להיסטוריה של אירוע מוחי הוא סיכון מג'ורי (2 נקודות). כמו כן, אי ספיקת לב הורחבה כך שהיא כוללת גם ירידה במקטע פליטה ל-40% ומטה, גם בהיעדר תסמינים של אי ספיקת לב. המדד החדש נקרא CHA2DS2-VASc. הסיכון לאירוע מוחי עולה ככל שהציון הכולל גבוה יותר, ושיעור הסיכון לפיו הוא 0% בציון 0, עד 2.2% בציון של 2 ועד 15.2% בציון מקסימלי של 9.
השימוש בהערכת הסיכון לאירוע מוחי הוא הבסיס להחלטה לגבי מניעתו.
- ציון אפס - מתן Aspirin (Acetylsalicylic acid) 325-75 מ"ג או אי טיפול כלל
- ציון 1 – מתן Aspirin כנ"ל או מתן נוגדי קרישה פומיים
- ציון 2 ומעלה - מתן נוגדי קרישה פומיים
השימוש ב-CHA2DS2-VASc צפוי להגביר את השימוש בנוגדי קרישה פומיים. לדוגמה, ההמלצה למתן נוגדי קרישה פומיים כוללת כעת את כל המטופלים המבוגרים מגיל 75 גם בהיעדר כל גורם סיכון נוסף, כל הנשים בגילים 74-65 גם הן בהיעדר כל גורם סיכון נוסף, או כל הגברים בגיל זה שלהם גורם סיכון נוסף. ההמלצות בעבר לטיפול בקבוצות אלו כללו אפשרות למתן Aspirin.
ההמלצה העכשווית של האיגוד האירופאי היא להשתמש בשלב הראשון בדירוג הקודם של CHADS2. אם המטופל נופל לקטגוריה של סיכון 1-0 ניתן לבצע הערכה מדוקדקת יותר ע"י שימוש בדירוג החדש CHA2DS2-VASc, המפורט יותר, כדי לאתר בקבוצה זו מטופלים שתהיה לגביהם התוויה למתן נוגדי קרישה פומיים.
הערכה של הסיכון לדמם
הערכת הסיכון לדמם מבוססת על כימות הסיכון בהתאם להימצאות של תשעה מדדים קליניים (HAS-BLED) הכוללים יל"ד (Hypertension), הפרעה בתפקודי כבד או הפרעה בתפקודי כליה (Abnormal tests), היסטוריה של אירוע מוחי (Stroke), היסטוריה או נטייה לדמם (Bleeding), רמות INR לביליות (Labile) (>60% מהזמן בטווח התרפויטי), גיל מבוגר מ-65 (Elderly) ושימוש באלכוהול או בסמים (Drugs). מדדים אלו מתבססים על סקר אירופאי, ולכן משקפים את כלל אוכלוסיית המטופלים במצבים יום-יומיים. כל אחד מהפרמטרים תורם נקודה, וציון של 3 ואילך מציב את החולה בסיכון מוגבר לדמם, ומחייב מעקב צמוד יותר וצמצום מתן משולב של נוגדי קרישה פומיים ונוגדי טסיות (ראה התייחסות ספציפית במצבים של טיפולים משולבים בהמשך).
נוגדי טסיות
- Aspirin מול אינבו - במטה-אנליזה של כלל המחקרים שהשוו מתן Aspirin מול אינבו נמצא ש-Aspirin מקטין את ההיארעות של אירוע מוחי בשיעור של 19%. תרומה נכבדת לנתון זה נובעת ממחקר ה-SPAF-I שהראה ירידה של 42% באירועים מוחיים. במחקר זה לא נצפתה תועלת ל-Aspirin בקרב מטופלים מבוגרים מגיל 75
- Aspirin בשילוב Plavix (Clopidogrel) – מחקר ה-ACTIVE-A השווה מתן Aspirin + Plavix לעומת Aspirin בלבד. השילוב של שתי התרופות הביא לירידה של 28% באירועים מוחיים וירידה כוללת של 11% באירועים קרדיו-וסקולריים. שיעור הדימומים המשמעותיים היה גבוה יותר (2% מול 1.3%)
- Aspirin לעומת נוגדי קרישה פומיים – מחקר ה-BAFTA שהשווה מתן נוגדי קרישה פומיים עם שמירת INR בטווח של 3-2 מול Aspirin 75 מ"ג הראה עליונות ברורה לנוגדי קרישה פומיים עם ירידה בשיעור של 52% בשילוב של אירוע מוחי, דמם מוחי או אירוע תרומבואמבולי עורקי מג'ורי. במחקר זה לא נצפה הבדל בשכיחות של דמם משמעותי.
- Plavix בשילוב Aspirin לעומת נוגדי קרישה פומיים - מחקר ה-ACTIVE-W השווה מתן Aspirin + Plavix לעומת נוגדי קרישה פומיים. במחקר זה נצפה יתרון למתן נוגדי קרישה פומיים עם ירידה של 42% באירועים מוחיים ללא הבדל בשיעור הדימומים.
ממחקרים אלו עולה שנוגדי קרישה פומיים יעילים יותר ממתן נוגדי טסיות כולל ממתן של 2 נוגדי טסיות יחד, וזאת ללא עלייה בשכיחות של דימומים. כמו כן, מתן שילוב של Aspirin + Plavix יעיל יותר מאשר Aspirin לבד, אך כרוך בעלייה בדימומים. נגזר מכך שניתן לתת שילוב זה במטופלים כתחליף לנוגדי קרישה פומיים במטופלים שלהם יש התוויה לנוגדי קרישה פומיים שלא יכולים לקחתו עקב אי יכולת לנטר INR. מכיוון שמתן נוגדי טסיות אינו מוריד שיעור דימומים בהשוואה לנוגדי קרישה פומיים, הם אינם מהווים תחליף בקרב מטופלים בסיכון גבוה לדימום.
- נוגדי קרישה פומיים
- נוגדי קרישה פומיים (נוגדי קרישה פומיים) הם הבסיס לטיפול למניעת אירועים מוחיים. הבסיס הוא שמירת INR 3-2 כך שהמטופלים יימצאו בטווח זה יותר מ-65%-60% מהזמן, וזאת מכיוון שהאפקט המגן של נוגדי קרישה פומיים אובד כאשר הטווח התרפויטי מושג בפחות מ-60% מהזמן (ההערכה היא שבחיי היום-יום מטופלים רבים נמצאים פחות מ-50% מהזמן בטווח התרפויטי).
מצבים מיוחדים
ביצוע הליכים פולשניים
- לצורך ביצוע הליכים פולשניים על ה-INR להיות נמוך מ-1.5. כאשר יש צורך בהליך פולשני והערך הנ"ל לא הושג, ניתן לתת מינון נמוך של נוגדי ויטמין K (Vitamin K antagonist) פומי (2-1 מ"ג).
- כאשר הסיכון התרומבואמבולי נמוך, והיעדר אנטיקואגולציה צפוי להיות קצר מ-48 שעות, ניתן לא לבצע חפיפה עם הפרין (Heparin).
- חידוש נוגדי קרישה פומיים לאחר פרוצדורה יכול להיעשות באותו ערב או למחרת, וזאת לאחר בדיקה של קיום המוסטזיס. מומלץ להתחיל במינון הקבוע ולא לבצע העמסה.
מטופלים שחוו אירוע מוחי ב-INR 3-2
ההמלצה היא לשקול העלאת המינון לשמירת INR בטווח של 3.5-3 במקום הוספת Aspirin.
פרפור פרוזדורים התקפי
ברוב המחקרים אוכלוסיית הפרפור פרוזדורים ההתקפי הייתה פחות מ-30% מאוכלוסיית המחקר. בהיעדר נתונים ספציפיים הגישה היא להתייחס לסיכון לאירוע תרומבואמבולי במצב זה באופן זהה לזה של פרפור פרוזדורים קבוע.
רפרוף פרוזדורים (Atrial flutter)
ההתייחסות זהה לזו של פרפור פרוזדורים מבחינת הערכת סיכון לאירוע מוחי, לדמם וכו'.
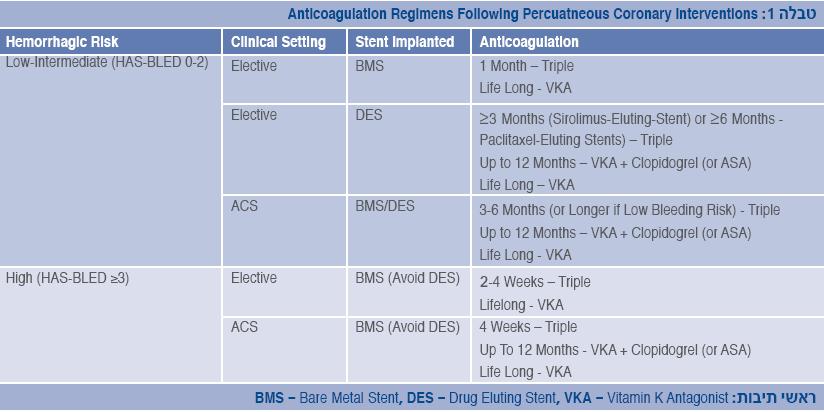
טיפול בנוגדי טסיות ונוגדי קרישה לאחר צנתור לב טיפולי
השכיחות הגוברת של התערבויות מילעוריות (Percutaneous) כולל באוכלוסייה המבוגרת שבה השכיחות של פרפור פרוזדורים גבוהה, מציבה אתגר טיפולי מבחינת השילוב התרופתי והסיכון לאירוע מוחי מחד גיסא, אירועים איסכמיים לבביים ותרומבוזיס של התומכן, מאידך גיסא. העיקרון המנחה הוא קיצור משך הזמן של טיפול משולש (Aspirin, Plavix ונוגדי קרישה פומיים) למינימום ההכרחי, מעבר לשילוב של נוגד טסיות בודד + נוגדי קרישה פומיים לתקופת ביניים והמשך רק עם נוגדי קרישה פומיים. לצורך קביעת משך הזמן, יש לשקלל 3 פרמטרים: סוג התומכן (רגיל מול משחרר תרופה), סיכון לדמם וההתוויה לצנתור (אלקטיבי מול אירוע כלילי חריף). בבסיס ההמלצות המפורטות בטבלה 1 עומדת ההערכה שתוספת Aspirin או Plavix לנוגדי קרישה פומיים לא מקטינה אירועים וסקולריים ומעלה דימום, המגיע ל-4.6%-2.6% ב-30 יום ול-10.3%-7.4% בשנה. אי מתן נוגדי קרישה פומיים בחולים אלו כרוכה בעלייה בתמותה. כמו כן, ההמלצות כוללות מתן PPIs בזמן מתן משולב של נוגדי טסיות בשילוב נוגדי קרישה פומיים.
אוטם שריר הלב ללא עליות ST (Non ST Elevation MI)
מתן טיפול משולש למשך 6-3 חודשים. במטופלים עם סיכון דמם נמוך ניתן להמשיך טיפול זה במשך שנה. במטופלים בסיכון גבוה לאירועים וסקולריים (לדוגמה: TIMI score או GRACE Score גבוהים) ניתן להמשיך טיפול משולב של נוגדי קרישה פומיים עם Plavix (או Aspirin) במשך שנה והמשך עם נוגדי קרישה פומיים.
אירוע מוחי חריף
יש להפסיק טיפול נוגד קרישה ולחדשו לאחר שבועיים ובתנאי שנשלל דימום בדימות - CT (Computerized tomography) או MRI (Magnetic resonance imaging). כמו כן, יש לחדש נוגדי קרישה פומיים רק לאחר ייצוב לחץ דם.
היפוך חשמלי
קיצור משך מתן נוגדי קרישה פומיים לפני היפוך יכול להיעשות בעזרת אקו טרנס-ושטי (Transesophageal echocardiogram - TEE). אם אין עדות לקריש בעלייה, יש להתחיל הפרין לפני ההיפוך, ולהמשיכו לאחר מכן עד להשגת INR תרפויטי. אם נצפה קריש, יש לדחות את ההיפוך למשך שלושה שבועות, ולבצע בדיקת אקו טרנס-ושטית חוזרת לפני ההיפוך. אם יש עדיין עדות לקריש דם בעלייה או ב-Appendage, יש לשקול אסטרטגיה של שליטה בקצב (Rate control) ולהימנע מהיפוך קצב עקב סיכון גבוה לאירוע תרומבואמבולי סביב ביצוע ההיפוך.
מדללי דם חדשים
בכתיבת קווי ההנחיה האירופאים היו התרופות החדשות עדיין בשלבי מחקר, אולם ראוי לציין מעכב ישיר של תרומבין בשם Pradaxa (Dagibatran). תרופה זו נבדקה במחקר RE-LY שבו בוצעה השוואה בין שני מינונים של התרופה לנוגדי קרישה פומיים. ההשוואה של המינון הנמוך של 110 מ"ג פעמיים ביום מול נוגדי קרישה פומיים הראתה Non-inferiority במניעת אירועים מוחיים עם שיעור דמם נמוך יותר של 20%. השוואה של המינון הגבוה של 150 מ"ג פעמיים ביום מול נוגדי קרישה פומיים הראתה ירידה של 34% בשילוב של אירועים מוחיים + תסחיפים סיסטמיים, וזאת ללא עלייה בשיעורי הדמם. לאחרונה התרופה אושרה ע"י ה-FDA, אולם המינון שאושר הוא המינון הגבוה בלבד. השימוש במינון הנמוך לא אושר עקב העובדה שלא נמצאה הצדקה לנתינתו בחולים עם סיכון לדמם (אי ספיקת כליות בינונית או גיל מבוגר) לעומת המינון הגבוה שגם בקבוצות אלו הראה יתרון כולל שלא הוכח במינון הנמוך.
שליטה על קצב ומקצב (Rate and rhythm control)
- שליטה מיידית על קצב ומקצב (Acute rate and rhythm control)
ההחלטה לגבי האטה ו\או היפוך קצב תלויה בראש ובראשונה בחומרת התסמינים ובמצבו ההמודינמי של החולה. בשלב החריף המטרה היא האטה לטווח של 100-80 לדקה. אם לא ניתן לתת חוסמי בטא (Beta blockers) או חוסמי תעלות סידן שאינם דיהידרופירדינים (תפקוד ירוד של חדר שמאל), ניתן לתת Procor (Amiodarone) לווריד.
- היפוך קצב פרמקולוגי:
- כ-29%-10% מהמטופלים הופכים לקצב סינוס באופן ספונטני תוך מספר שעות ועד 60%-40% לאחר 24 שעות (נתונים מקבוצות האינבו במחקרים שונים)
- מתן לווריד של Rythmex (Propafenone) או Tambocor (Flecainide) מוביל לחזרה לסינוס מוקדמת יותר מאשר מתן Procor (שעה-שעתיים לעומת שעות ארוכות). יש להימנע ממתן שתי תרופות אלו בנוכחות תפקוד פגוע של חדר שמאל ומחלת לב כלילית. תרופות אלו יעילות יותר כאשר ההיפוך הוא לפרפור פרוזדורים חדש (בעיקר כאשר הוא פחות מ-24 שעות). יעילותן נמוכה בהיפוך של רפרוף פרוזדורים ובמצבים של פרפור פרוזדורים מתמשך. הסיכון העיקרי בתרופות אלו הוא בהפיכת פרפור הפרוזדורים לרפרוף פרוזדורים וגרימת הולכה 1:1.
- Corvert (Ibutilide): השפעתו מהירה, בד"כ משרה היפוך תוך 30 דקות. יעיל יותר ברפרוף פרוזדורים מאשר בפרפור פרוזדורים. הסכנה העיקרית היא Polymorphic VT שברוב המקרים חולף לבד, אבל לעתים יש צורך במכת חשמל.
- Sotalol, חוסמי בטא, Ikacor (Verapamil): יעילותם להשראת היפוך קצב נמוכה (~14%).
- Digoxin: אינו יעיל. שיעור השראת היפוך קצב זהה למתן אינבו.
הגישה להיפוך קצב פרמקולוגי בהתבסס על הנתונים הנ"ל היא מתן Rythmex או Tambocor כאשר לא ידועה פגיעה בחדר שמאל או מחלת לב כלילית. בנוכחות הנ"ל יש לתת Procor. מתן Ibutilide כרוך בסיכון לא זניח להפרעת קצב חדרי, ולכן למרות יעלותו דורש זהירות.
- כדור בכיס - Pill in the Pocket
במטופלים הסובלים מהתקפים סימפטומטיים לא שכיחים של פרפור פרוזדורים (1 לחודש עד 1 לשנה) ניתן לשקול מתן Rythmex פומי במינון של 600-450 מ"ג או Tambocor במינון של 300-200 מ"ג עם תחילת התקף של פרפור פרוזדורים. לגישה זאת יעילות גבוהה מ-90% וסיכון נמוך. מומלץ לבדוק השפעת מתן תרופות אלו בבית חולים בהשגחה - היפוך קצב חשמלי:
- מתן שוק חשמלי בי-פאזי עדיף על מונו-פאזי היות והוא דורש פחות אנרגיה
- במטופלים עם קוצב יש למקם את הפדלים לפחות 8 ס"מ מבטריית הקוצב
- לאחר היפוך קצב בחולה עם קוצב יש לצפות לעלייה בסף הקיצוב, ולכן יש צורך בהמשך ניטור ובאנטרוגציה ובדיקתו של הקוצב
- מתן מקדים של תרופות אנטי-אריתמיות מגדיל את הסיכוי להיפוך קצב מוצלח
טיפול ארוך טווח
ההחלטה לגבי אופי הטיפול (שליטה בקצב כנגד שליטה במקצב - Rate versus rhythm control) היא מורכבת, ובמקרים רבים יש להתאימה לחולה הספציפי.
ניתוח תוצאות מחקרים שהשוו את שתי הגישות מראה שאין הבדל מבחינת תמותה, אירועים מוחיים ואיכות חיים. אולם, אנליזות נוספות (Post hoc analysis) מלמדות שייתכן ששמירת קצב סינוס עשויה לשפר איכות חיים. כמו כן, אין עדות לכך ששמירת קצב סינוס מונעת הידרדרות בתפקוד הלב או מביאה לשיפור בתפקודו. הנ"ל נובע מכך ששינוי בתפקוד הלב מושפע מהמחלה הבסיסית, מקצב הלב וכן מרעילות של התרופות יותר מאשר משמירת קצב סינוס. מבחינת תמותה, מחקר ה-AFFIRM הדגים ירידה בתמותה של 53% משנית לשמירת קצב סינוס ועלייה בתמותה של 49% עקב אפקטים פרואריתמיים, ולכן ההשפעה הכוללת היתה ניטרלית. בנקודה זו חשוב להדגיש את מחקר ה-ATHENA שבו נבדק מתן Multaq (Dronedarone) לעומת אינבו במטופלים עם פרפור פרוזדורים התקפי או מתמשך אשר הראה לראשונה ירידה בשילוב של תמותה ואשפוזים מסיבות קרדיו-וסקולריות לתרופה אנטי-אריתמית.
- בבחירת הטיפול בחולה הספציפי ניתן להיעזר בקווים המנחים הבאים
- התוויות Class I לבחירה ראשונית של הטיפול כוללות -
- שליטה בקצב (Rate control) צריכה להיות הגישה המועדפת במטופלים מבוגרים עם תסמינים קלים.
- יש להמשיך בשליטה בקצב גם במטופלים שבהם האסטרטגיה היא של שליטה במקצב (Rhythm control) במטרה למנוע תגובה חדרית מהירה בעת אירועים של פרפור פרוזדורים.
- שליטה במקצב (Rhythm control) היא הגישה המועדפת במטופלים סימפטומטיים בטיפול בשליטה בקצב (Rate control).
- העדפת שליטה במקצב יכולה להיעשות במצבים הבאים (Class II).
- במטופלים עם אי ספיקת לב.
- בחולים צעירים סימפטומטיים שבהם אבלציה (Ablation) לא נשללה כאפשרות טיפול.
- במטופלים שבהם פרפור הפרוזדורים נבע מטריגר או מסובסטרט שתוקן.
שליטה בקצב (Rate control)
שליטה בקצב ניתן להשגה ע"י תרופות מקבוצות שונות. בהיבט זה חשוב להדגיש ש-Digoxin יעיל בהאטת התגובה החדרית במנוחה אבל לא במאמץ. ניתן לשלב אותו עם חוסמי בטא. ל-Multaq אפקט האטה גם במנוחה וגם במאמץ (ממוצע של 14-12 פעימות לדקה) וניתן לשלבו עם תרופות מאטות מקבוצות אחרות.
דופק המטרה בגישה של שליטה בקצב בעבר היה 80-60 במנוחה ו-110> במאמץ בינוני. השגת מטרה זו אינה משפרת תמותה, וכרוכה בהשתלת קוצב בשכיחות מוגברת. מחקר ה-II RACE הראה פרוגנוזה ואיכות חיים דומה כאשר דופק המטרה היה 110> לעומת 80>. אם האסטרטגיה היא של שמירת תגובה חדרית בטווח הנמוך, מומלץ לבצע הולטר 24 שעות תחת הטיפול התרופתי לשלול אירועי ברדיקרדיה ופאוזות. אם התסמינים קשורים למאמץ, יש לבצע מבחן מאמץ לצורך הערכה.
שליטה במקצב (Rhythm control)
בבחירת התרופה לצורך שליטה במקצב יש להביא בחשבון את הנקודות הבאות שעולות מהמטה-אנליזה של 44 מחקרים:
- יכולת התרופות לשמור על קצב סינוס גבוה פי שניים בהשוואה לאינבו. ל-Procor היעילות הגבוהה מבין כל התרופות.
- מספר החולים שיש לטפל בהם כדי לשמור על קצב סינוס למשך שנה הוא 9-2.
- מספר המטופלים שיפסיקו את הטיפול בשל תופעות לוואי הוא 1:9-1:27.
- רוב המחקרים הכלילו מטופלים בסיכון נמוך, ולכן נתוני התחלואה והתמותה אינם משקפים את כלל החולים.
- כל התרופות למעט Procor ו-Rythmex (Multaq לא נכלל באנליזה) גרמו לעלייה באירועים פרואריתמיים
תרופות ספצפיות
- Tambocor, Procor
יש להימנע משימוש בהן בנוכחות מחלת לב מבנית, מחלת לב כלילית ובנוכחות חסם צרור שמאלי מלא (Complete left bundle branch block - CLBBB). מכיוון שהתרופה יכולה לגרום למעבר מפרפור פרוזדורים לרפרוף פרוזדורים עם הולכה של 1:1, מומלץ להשתמש במקביל בתרופות מאטות, כגון חוסמי בטא. הארכה של ה-QRS יותר מ-25% בהשוואה לאק"ג לפני הטיפול מעלה את הסיכון לאפקט פרואריתמי. - Sotalol
פחות יעיל מאשר Procor עם כי בתת-קבוצה של חולים איסכמיים היעילות במחקר ה-SAFE-T הייתה דומה. הנטייה להשראת הפרעת קצב חדרית קשורה ישירות להארכת QT, ולכן מחייבת מעקב צמוד. הארכה של ה-QT ל-500 מילישניות מחייבת הפסקה או הורדה של המינון. קבוצות בסיכון כוללות – נשים, גדילת יתר (היפרטרופיה) של חדר שמאל, היפוקלמיה, היפומגנזמיה, הפרעה בתפקודי כליה, ברדיקרדיה בולטת או הפרעות קצב חדריות. - חוסמי בטא
יעילים במצבים של פרפור פרוזדורים על רקע אדרנרגי (מאמץ, לחץ נפשי) וכן על רקע טירוטוקסיות (Thyrotoxicity). במצבים אחרים היעילות של תרופות אלו בשמירת קצב סינוס נמוכה. - Procor
תרופה עם היעילות הגדולה מבין התרופות לשמירת קצב סינוס.
לשם השוואה – יש צורך בטיפול בשלושה חולים לעומת ארבעה עם Tambocor, 5 עם Dofetilide ו-Rythmex ו-8 עם Sotalol. ניתן לתת אותו בבטחה במטופלים עם מחלת לב מבנית. האפקט הפרואריתמי נמוך, אבל מעקב אחר QT צריך להיעשות באופן צמוד.
תרופות אנטי-אריתמיות חדשות
ההנחיות הארופאיות החדשות כוללות את התרופה Multaq. תרופה זו היא בעלת השפעה על מספר סוגי תעלות בדופן התא (בדומה ל-Procor) ובעלת אפקט אנטי-אדרנרגי לא תחרותי. התרופה נבדקה בשורה של מחקרים שהממצאים העיקריים שלהם כוללים:
- יעילות גבוהה יותר מאשר אינבו
זמן חזרה של פרפור פרוזדורים בחולים עם PAF של 116 יום לעומת 53 יום לאחר התחלת הטיפול. - יעילות נמוכה יותר מאשר Procor
חזרה של פרפור פרוזדורים בשיעור של 36.5% לעומת 24%. - רעילות נמוכה מאשר של Procor הבולטת בירידה או היעדר הפרעות בתפקודי בלוטת התריס, תופעות לוואי נוירולוגיות, עור ופגיעה עיניות.
- חולים עם אי ספיקת לב קשה (NYHA III-IV)
בחולים אלה נצפתה עלייה בתמותה עקב החמרה באי ספיקת לב. - מחקר ה-ATHENA
מחקר זה שכלל חולים עם פרפור פרוזדורים התקפי או מתמשך, (n=4,628מתן) Multaq בהשוואה לאינבו הביא לירידה של 24% בשילוב של תמותה כוללת + אשפוז על רקע קרדיו-וסקולרי. כמו כן, נצפתה ירידה בתמותה קרדיו-וסקולרית בשיעור 29% וזאת ללא עלייה בתמותה על רקע אי ספיקת לב. ניתוח נתונים נוסף הראה ירידה בשיעור אירועים מוחיים באופן בלתי תלוי בטיפול האנטי-תרומבוטי. - על פי ההנחיות החדשות, התרופה מומלצת במטופלים עם II-I NYHA יציבים.
- יש להימנע (התוויית נגד) ב-NYHA III-IV.
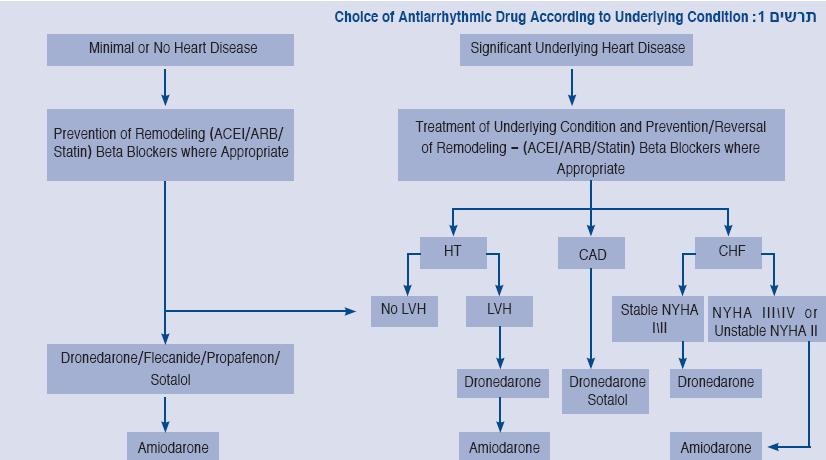
בחירת תרופה אנטי-אריתמית כוללת הערכה של קיום מחלת לב בסיסית, כגון היפרטרופיה לבבית, מחלת לב כלילית ואי ספיקת לב. על סמך נתונים אלו כמו גם על סמך חומרת תסמינים של אי ספיקת לב, ניתן לבצע התאמה ראשונית של התרופה הרצויה. גישה זו מסוכמת בתרשים 1.
תוצאות המחקרים האחרונים ובעיקר של מחקר ה-ATHENA מובילות לגישה טיפולית חדשה. במוקד גישה זו מטרות הטיפול צריכות להיות הקטנת תחלואה, כגון: הקטנת אשפוזים יותר מאשר רק שמירה על קצב סינוס. הגישה הנ"ל היא בסיס לגישה המומלצת בקווים המנחים החדשים ומתבטאת, לדוגמה, בהמלצה לשימוש ב-Multaq כתרופת קו ראשון במספר מצבים.
פרוגנוזה
החשיבות הרבה של איתור, מניעה וטיפול בפרפור פרוזדורים נובעת מהשפעתו על תחלואה ותמותה. פרפור פרוזדורים מעלה את הסיכון של אירוע מוחי פי חמישה וכ-20% מכלל האירועים המוחיים נגרמים מפרפור פרוזדורים. כמו כן, שיעור התמותה מאירוע מוחי בשל פרפור פרוזדורים גבוה פי שניים לעומת אירוע מוחי מסיבה אחרת. נוסף על כך, פרפור פרוזדורים תורם לירידה בתפקוד חדר שמאל, להתלקחות אירועי אי ספיקת לב ולשליש מכלל האשפוזים בשל הפרעות קצב. פרפור פרוזדורים הוא תהליך פרוגרסיבי, ובמקרים רבים ההתחלה היא באירוע בודד שעם השנים מתקדם לפרפור פרוזדורים התקפי בתדירות גבוהה ובהמשך לפרפור פרוזדורים קבוע. הסיכוי לחזרה של פרפור פרוזדורים בשנה הראשונה לאחר אבחנתו הוא 10% ובהמשך - 5% לשנה.
דגלים אדומים
ביבליוגרפיה
- Camm AJ, Kirchhof P, Lip GY, et al. European Heart Rhythm Association; European Association for Cardio-Thoracic Surgery. Guidelines for the management of atrial fibrillation: the Task Force for the Management of Atrial Fibrillation of the European Society of Cardiology (ESC). Eur Heart J 2010;31(19):2369-2429
קישורים חיצוניים
המידע שבדף זה נכתב על ידי פרופ' שמואל פוקס, מנהל מחלקה פנימית ב, מרכז רפואי רבין, בי"ח בילינסון, פתח תקווה


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק