הבדלים בין גרסאות בדף "טטרלוגיה על שם פאלוט - Tetralogy of Fallot"
| שורה 37: | שורה 37: | ||
===אמבריולוגיה=== | ===אמבריולוגיה=== | ||
| − | עד 6-8 | + | הלב נוצר עד שבועות 6-8. כלומר תיאורטית, ניתן היה להבחין בטטרולוגיה כבר בשבוע תשיעי. |
| − | + | בפועל, ניתן להבחין בה מאורח יותר. ב[[אקוקרדיוגרפיה]] (Echocardiography) בשבועות 18-19. | |
| − | |||
בזמן היצירה, המחיצה שבין החדרים הולכת וגדלה ומתחברת עם המחיצה שבין שני כלי הדם הגדולים. כך, מהחדר הימני יוצא עורק הריאה ומהחדר השמאלי יוצא האורטה. המחיצה נוצרת בצורה ספירלית כך שPA יוצא מהחדר הימני והולך אחורה והאורטה יוצאת מהשמאלי והולכת קדימה. | בזמן היצירה, המחיצה שבין החדרים הולכת וגדלה ומתחברת עם המחיצה שבין שני כלי הדם הגדולים. כך, מהחדר הימני יוצא עורק הריאה ומהחדר השמאלי יוצא האורטה. המחיצה נוצרת בצורה ספירלית כך שPA יוצא מהחדר הימני והולך אחורה והאורטה יוצאת מהשמאלי והולכת קדימה. | ||
גרסה מ־12:09, 20 במרץ 2012
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
| טטרלוגיה על שם פאלוט | ||
|---|---|---|
| Tetralogy of Fallot | ||
| ||
| יוצר הערך | ||
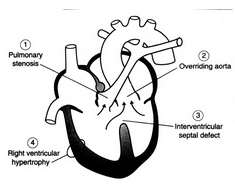
- יש 4 מרכיבים במום
- VSD גדול
- חסימה למוצא החדר הימני (הולכת ומתקדמת) - pulmonary stenosis
- אאורטה שרוכבת על גבי הספטום
- היפרטרופיה של החדר הימני
אפידמיולוגיה
המום השכיח ביותר מכל מומי הלב הכחלוניים, מהווה 8% ממומי הלב בילדים.
אטיולוגיה
אמבריולוגיה
הלב נוצר עד שבועות 6-8. כלומר תיאורטית, ניתן היה להבחין בטטרולוגיה כבר בשבוע תשיעי. בפועל, ניתן להבחין בה מאורח יותר. באקוקרדיוגרפיה (Echocardiography) בשבועות 18-19.
בזמן היצירה, המחיצה שבין החדרים הולכת וגדלה ומתחברת עם המחיצה שבין שני כלי הדם הגדולים. כך, מהחדר הימני יוצא עורק הריאה ומהחדר השמאלי יוצא האורטה. המחיצה נוצרת בצורה ספירלית כך שPA יוצא מהחדר הימני והולך אחורה והאורטה יוצאת מהשמאלי והולכת קדימה.
אם אין סיבוב במחיצה - transposition.
אם המחיצה לא נסגרת קרוב לחדרים-aortic pulmonary window.
פתוגנזה
בטטרולוגיה של fallot
המחיצה עושה סטייה קדמית בספטום ב-infundibular septum, ואז:
- המחיצה הבין חדרית תשאר פתוחה- VSD. (VSD אינו אותו VSD בשל חוסר ברקמה. זהו VSD שקורה כי אין חיבור. (mal-alignment VSD).
- PA מוצר בגלל הסטיה לכיוונו.
- האורטה רוכבת על החלק הימני. (כלומר האורטה לכאורה "תצא" גם מהחדר הימני בנוסף לשמאלי, מה שלא אמור להיות). אאורטה מוגדלת בד"כ.
- יש היפרטרופיה של החדר הימני היות ועובד קשה בגלל סטנוזיס ב-PA.
אנטומית
- ההיצרות ב-PA מאד וריאבילית. יכולה להיות קשה או קלה. יכולה לכלול את המוצא, אינפונדיבולום, את המסתם והעורקים. יכולה להיות הצרות רק של המסתם.
- ב-25% מהמקרים יש קשת האורטה ימנית (ולא שמאלית)- יש מצבים שזה בא Isolated ללא מומים אחרים.
אנומליות קורונריות ב-3% מהמקרים. לא חשוב אלא אם צריך לנתח.
האנומליה הנפוצה בטטרולוגיה – LAD יוצא מהימני ולא משמאלי והולך לאורך כל המוצא של החדר הימני. כך, בניתוח, ניתן לחתוך אותו בקלות.
לפעמים צריך לעשות אקו לפני ניתוח טטרולוגיה כדי ללמוד את הקורונרים. - יש סירקולציה של קולטרליים. חיבורים של כלי דם אנומליים מהאורטה אל תוך המערכת הריאתית. יש עליה בחמצון בעזרת הקולטרליים.
קליניקה
בדיקה פיזיקלית
- סינדרומים - במיוחד שכיח catch 22 שהולך עם conotruncal disease- בעיות בין הקונוס והtrunk. יכול להיות טטרולוגיה של פלוט, טרונקוס (חיבור של כלי הדם הגדולים), יכול להיות transposition, VSD מסויים.
- ציאנוזיס - יכול להיות מצב שתינוק נולד ואינו ציאנוטי (הדוקטוס מספק את הדם) ואז מתפתח ציאנוזיס. בתהליך טבעי של הגוף הדוקטוס מוצר ואז יתחיל הכחלון.
הגוף לא יודע לשמור על הדוקטוס גם אם הוא צריך אותו.
אם יש אטרזיה מוחלטת של PA – חיי הילוד תלויים בדוקטוס. אם במום ההיצרות לא מאד קשה והדוקטוס פתוח אז דרך הדוקטוס זורם דם לריאות ומה שמגביל אותו הוא תנגודת הריאה. כשמתחילה לרדת התנגודת ויש דוקטוס ענק יש כמות דם גדולה >יכול להגיע לאי ספיקת לב. - דפקים תקינים - בטטרולוגיה רגילה.
- ל"ד תקין - בטטרולוגיה רגילה.
- איוושה סיסטולית סטנוטית מהיצרות הפולמונרי. לא מה-VSD כי הלחצים שווים ויש זרימה במהירות נמוכה. (החור גדול ואין הבדלים בתנגודת בגלל סתימת ה-PA)
- פלמונרי ארתרזיה - חסימה גדולה במסתם פולמונרי. זה מצב קיצוני של הטרילוגיה.
קליניקה - סימפטומים
בהצרות קשה הילדים מאד כחולים והסימפטומים בהתאם.
- יש ילדים שנקראים acyanotic fallot - לא ציאנוטים ויש להם סטורציה תקינה או קרובה לנורמלי. יש תהליך פרוגרסיבי בו ההיצרת , בעיקר במוצא החדר הימני הולכת וגדלה אז הציאנוזיס הולך ומתגבר. כך, למרות שהיה ורוד יעבור לכחול. (ההתגברות מתרחשת בכל חולה טטרולוגיה).
- כשיש ציאנוזיס קשה, יש בעיות של חוסר שגשוג, יש ישיבת squating- ילדים גדולים שלא עברו ניתוח מעדיפים לשבת במעין ישיבה. כיום כמעט ולא רואים ילדים בגיל כזה שלא מנותחים.
- בעיות מוסקולוסקלטליות:
- Clubbing
- Scoliosis
(הסימנים קיימים גם במצבים כחלוניים אחרים)
- סיבוכים המטולוגיים - פוליציטמיה קומפנסטורית. ככל שהסטורציה יותר נמוכה הגוף מפריש אריטרופואטין והגוף מייצר יותר המוגלובין. גם אם יש חסר ברזל, יהיה המוגלובין גבוה עם חוסר בברזל. (וצריך לתת ברזל). הכדוריות שנוצרות בעודף אינן תקינות והן בעייתיות. יש להם יותר נטייה להצטבר לטרומבים. הדם יותר צמיג. הכדוריות נוטות להידבק יש הרבה בעיות טרומבואמבוליות. בעייתי בעיקר ב-CNS.
יש בעיות דימום ובעיות ייצור של פקטורי קרישה בכבד. - CNS - אירועים טרומבואמבוליים. ככל שהילוד יותר כחול יש יותר פוליציטמיה ויותר טרומבואמבוליים. אם הילד קצת יותר גדול ניתן לראות מורסות מוחיות. במומי לב כחלוניים יש פרקציה של דם שלא עברה את הסינון הבקטריאלי בריאות כך שהיא יכולה להעביר חיידקים ופטריות. מגיע דווקא למח כי באופן יחסי יותר וסקולרי ומקבל יותר דם.
אם הילד יותר קטן - יותר טרומבואמבוליים. אם הילד יותר גדול - שכיחות יותר גדולה לאבססים.
ההסבר לכך הוא שאחד המקורות לבקטרמיות בדם היא מעששת בשיניים שרואים אצל ילדים יותר גדולים. הגיל בו מתחילות להיות שיניים הוא הגיל בו רואים יותר אבססים. - יכול להיות גם אנדוקרדיטיס.
Hypercyanotic spells
התקפים בתינוקות עם מומי לב כחלוניים ולא בהכרח קשים.
אופייני לתינוקות עם טטרולוגיה של fallot אבל לא רק.
אירועים קורים בדר"כ בבוקר. בדרך כלל אחרי פעילות כמו אמבטיה או אכילה.
- הילד נראה עם כחלון עמוק.
- נשימה לא תקינה ומאד מהירה.
- Tetralogy of Fallot
Hypercyanotic spells: (cont) RVOT spasm SVR Crying venous return Increase right to left shunt Venous return Hyperventilation PO2 PCO2 pH
- לא בהכרה מלאה (מעורפלת)
- לעיתים נדירות ניתן למצוא גם התכווצוויות. מיעוט.
מנגנון
משהו גורם בפתאומיות להגברת הshunt מימין לשמאל.
- אם חל משהו שגורם לספאזם בחדר הימני (באינפונדיבולום), פחות דם נכנס לריאות ויותר עושה shunt. לא ידוע למה יש ספאזם.
- יכול להיות גם משהו שגורם לתנגודת הסיסטמית לרדת (למשל בחום ממחלה זיהומית), ואז קל יותר לדם לעשות shunt.
- תהליך הבכי מגביר את ההחזר הורידי (בכלל עליה בלחץ הורידי)
בשל התהליך יש ירידה בחמצן, עליה בפחמן הדו חמצני ויש היפרוונטילציה (גורמת לחמצת) שמגבירה החזר ורידי מה ששוב מגביר את shunt מימין לשמאל. צריך לשבור את המעגל.
אבחנה
צילום חזה - של טטרולוגיה
- גודל לב תקין
- אפקס קידמי- החדר הימני ההיפרטרופי מושך את מבנה הלב.
- !!למבחן: תמונה אופיינית של מגף - "boot shape".
- ציור ריאתי מופחת.
- צילום חזה: אפקס מורם, הלב נראה כמו נעל. חסר כל הקטע של PA התקין.
ECG
יש תמונה לא אופיינית אבל רואים יותר כוחות ימניים.
ברב מומי הלב האקג לא אבחנתי אלא נותן תמונה נוספת.לא אומר את סוג המום.
גם בfallot לא אבחנתי (רק במקרים בודדים הוא אבחנתי).
דוגמה לילד עם VSD – כשמסתכלים על האקג. אם רואים שיש כוחות ימניים ניתן לומר שעלה הלחץ בחדר הימני או שהיתה חסימה. אק"ג הוא כלי עזר. בכל תינוק שנולד הכוחות הם ימניים. עם הזמן ציר הQRS הופך להיות יותר שמאלי.
ב-fallot הכוחות ממשיכים להיות ימניים.
אקו
רואים אנטומיה וזה נותן אבחנה. (אבחנתי אחרי שבודקים את שאר הדברים הרגילים של קליניקה).
באקו קשה לראות:
- את הקורונריים. קיים אחוז של אנומליות קורונריות
- את עורקי הריאה בסעיפים הרחוקים ולכן עדיין בהרבה מקומות מצנטרים. (לא מצנטרים לאבחנת המום).
טיפול
- חמצן לא יעזור כי יש shunt גדול מימין לשמאל.
- משכיבים את הילדים על הבטן ומקפלים את הרגליים. אותה תנוחה כמו squatting.
בכך: לוחצים על כלי הדם הגדולים במפשעה כך שההחזר הורידי יורד. בנוסף, לוחצים על העורקים כך שיש עליה בהתנגדות הפריפרית. - מורפיום - בהשפעה מרכזית כדי להפסיק היפרוונטילציה.
- חסמי ביתא – כדי להוריד ספאזם במוצא החדר הימני. יונוטרופי שלילי.
- אלפא אגוניסטים להעלת התנגדות פריפרית (פנילפרין)
- אם הילדים משתפרים עוצרים בטיפול. אם לא - ממשיכים.
- הטיפול הכרוני בילדים עם spell- ניתן לתת חוסמי ביתא דרך הפה.
- ההתקפים מעידים על צורך בטיפול ארוך וניתוח. עד אז, ניתן לתת טיפול כרוני בחסמי ביתא.
- ניתוח לתיקון מלא של המום
יש שלבי ביניים, כאשר ההיצרות היא מאד קשה עד כדי חסימה מלאה. אם יש טטרולוגיה עם אטרזיה והדוקטוס הלך ונסגר - נותנים פרוסטגלנדינים PGE1 בעירוי (לא אפקטיבי מספיק דרך הפה) מאפשרים כך לדוקטוס להישאר פתוח. זהו טיפול ראשוני וזמני כי יש תלות בעירוי ולכן לא ניתן לתת לכל הזמן.
אם ניתן לעשות ניתוח מלא- עושים. אם לא – עושים טיפול פליאטיבי.
טיפול מניעתי
- ל-spells נותנים חסמי ביתא. (מניעת התקפים).
- תוספות ברזל לילדים עם מומי לב כחלוניים וכמובן לfallot. (נותנים גם אם ההמוגלובין גבוה היות ויש להם מראש פולציטמיה וחוסר ברזל).
טיפול פליאטיבי
עושים פרוצדורה ניתוחית שהיא לא תיקון מלא.
משתמשים בעיקר בילדים שיש להם חסימה מוחלטת (אטרזיה) ונותנים גם פרוסטגלנדינים שמחזיקים את הדוקטוס פתוח. יוצרים systemic PA shunt- מעין דוקטוס מלאכותי שמאפשר זרימה מספקת לריאות. בעזרת הטיפול הילדים יכולים לגדול ויוכל לעבור זמן עד ניתוח מלא.
כעקרון, ה-shunt מקשר בין האורטה לבין PA. המטרה - חיבור בין האאורטה לסירקולציה הריאתית.
יש סוגים שונים לתקופות שונות בחיים:
- רוב המקרים בארץ הם על ידי central shunt - חיבור עם צינור מלאכותי בין האורטה העולה ל-PA.
- BT - בין הסבקלוויאן לעורק הפולמונרי הימני. מחובר קרוב לביפורקציה. (להבדיל מהתמונה נותן בדרך כלל זרימה לשני העורקים).
- Waterston - ישן. חיבור בין האורטה העולה ל-PA באופן ישיר. היתה בעיה שהזרימה היתה גדולה מדי ונוצרה בעיה ריאתית משנית.
- Potts - בין האורטה היורדת לעורק הפולמונרי השמאלי.
- סוגים 3+4 לא נעשים יותר.
סיבוכים מ-Shunt
גודל ה-shunt נעשה בצורה שרירותית.
- אם הוא גדול מדי - גורם לאי ספיקת לב, לעליית התנגדות פולמונרית והרס העורקים הפולמונריים. הילד יהיה די ורוד אבל באי ספיקה.
- אם הוא קטן מדי - לא נפתר הציאנוזיס.
הshunt משמשים עד גיל שנה. אחר כך עושים ניתוח מלא.
הניתוח הפליאטיבי אינו בניתוח לב חזה פתוח. טכנית מדובר בניתוח הרבה יותר פשוט.
בנוסף, אם יש לילד עורקי ריאה מאד קטנים לא ניתן לעשות טיפול מלא וצריך לחכות שיגדל. (אחרת יגיע לאי ספיקה).
היום הגיל לטיפול הולך ויורד. בארץ מקובל לנתח במחצית השניה של השנה הראשונה.
בתיקון המום מיד לאחר הלידה- נפטרים ישר מההיפוקסיה- Early repair.
בתיקון המום מיד בחודשים הראשונים- החדר הימני פחות חשוף ללחצים ופחות היפרטרופי. יש פחות תהליכים פיברוטיים. הפיברוזיס יוכל ליצור הפרעות קצב גם אם היה תיקון. כלומר, סה"כ בתיקון מוקדם יש פחות הפרעות קצב.
בתינוקות מאד קטנים שמנותחים - שכיחות גבוהה יותר לבעיות. יש תיקון עם טלאי גדול והסיכון לאי ספיקה של המסתם הפולמונרי עולה כך שהחדר הימני גדל וסובל עם הזמן.
- בניתוח
- פותחים את ההיצרות של החדר והמוצא.
- סוגרים את VSD.
- מתקנים את עורקי הריאה.
- אם יש shunt סוגרים אותו כדי שלא תהיה אי ספיקת לב.
- הסיבוכים בתיקונים
- 1% תמותה בבתי חולים בשלב המוקדם.
- עדיין נשארות הצרויות בחדר הימני.
- אי ספיקה של המסתם הפולמונרי מה שיכול לגרום להרחבה ודיספונקציה של חדר ימין.
- VSD נשאר לפעמים.
- אריטמיות שיכולות להביא למוות.
היום משתדלים לא לחתוך בחדר ימין אלא אם אין ברירה. נכנסים דרך העליה הימנית והמסתם ה-TC. במידה ואפשר פותחים את ההיצרות. מעדיפים לקלף שריר בחדר. במידה וזה לא ניתן שמים patch במוצא של חדר ימין שאחר כך האנדותל מכסה עליו.
Patch גורם לאי ספיקה של המסתם (כי פתוח בדיאסטולה-יוצר רגורגיטציה) והוא לא פועל.
הPatch- הוא חיתוך של ההיצרות ומוסיפים לכאורה עוד צלע (עודף היקף) של המסתם אך גדולה יותר.
כעקרון עושים קודם הרבה דברים כדי לנסות להמנע. קודם מגרדים את השריר מבפנים. אם לא עוזר – מנסים לנקות יותר את העלים (לפתוח את ההדבקות). רק כשלא עוזר עושים Patch שאיתו המסתם באי ספיקה בגלל חוסר יכולת להסגר בדיאסטולה ויש רגורגרציה - היות ויש חלק בעליה שבלי עלה.
מסתם מלאכותי הוא בעייתי. לא שמים בגיל קטן כי הילד גדל מאד בגיל זה.
אפשר לשים מ-חזיר ואפשר לשים הומוגרף - מגופה – מסתם פולמונרי או אורטלי.
מעדיפים לא כי זה בגיל צעיר. אין לזה פוטנציאל גדילה (למרות מה שאומרים). יש שכיחות גבוהה של קלציפיקציות של המסתמים (בתהליכי גדילה) היות ולילדים יש מעבר סידן גבוה ולכן המסתם נסתם מהר.צריך לתת נוגדי קרישה.
לעיתים לאחר שנים עם patch צריך השתלת מסתם.


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק