הבדלים בין גרסאות בדף "מורסות בצפק - Peritoneal abscess"
יונתן שוורץ (שיחה | תרומות) |
|||
| שורה 14: | שורה 14: | ||
==מורסות תוך בטניות== | ==מורסות תוך בטניות== | ||
| − | מורסות תוך-בטניות מופיעות לאחר דלקת הצפק, או בעקבות ניתוחים עם דלפים מקו ההשקה, הצטברות של דם, מיצי לבלב, מיצי מרה | + | מורסות תוך-בטניות מופיעות לאחר דלקת הצפק, או בעקבות ניתוחים עם דלפים מקו ההשקה, הצטברות של דם, מיצי לבלב, מיצי מרה וכו'. כל אלה עלולים לזהם את החללים בצפק ולגרום להתפתחות מורסות. נוזלים אלה מתנקזים לרוב למקומות הנמוכים ביותר בצפק (הגטרים), ולכן המורסות שכיחות יותר במקומות אלה. להתפתחות מורסה בצפק אין די בנוכחות של חיידקים, אלא בקיומו של נידוס של גוף זר נוסף עליהם (צואה, קרישי דם וכו'). |
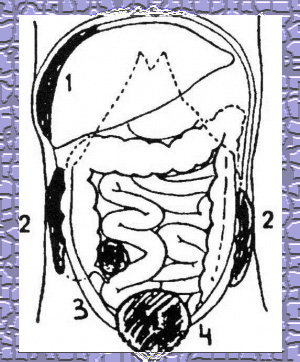
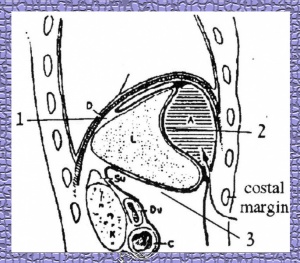
המקומות השכיחים להתפתחות מורסות הם: מתחת לסרעפת, לאורך שטח הפנים התחתון של הכבד, לאורך הגטרים ובאגן. ב-15% מהחולים המורסות הן מרובות (איור 2.2). | המקומות השכיחים להתפתחות מורסות הם: מתחת לסרעפת, לאורך שטח הפנים התחתון של הכבד, לאורך הגטרים ובאגן. ב-15% מהחולים המורסות הן מרובות (איור 2.2). | ||
| − | [[קובץ:מורסות1.jpg|מרכז|ממוזער|300px|איור 2.2: מורסות בצפק 1) | + | [[קובץ:מורסות1.jpg|מרכז|ממוזער|300px|איור 2.2: מורסות בצפק 1) מתחת לסרעפת; 2) ליד המעי הגס; 3) תוספתן; 4) אגני]] |
===תסמינים קליניים=== | ===תסמינים קליניים=== | ||
גרסה מ־20:08, 22 במאי 2012
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
| עקרונות בכירורגיה | ||
|---|---|---|

| ||
| שם המחבר | ד"ר צבי קויפמן | |
| שם הפרק | כירורגיה של הצפק | |
מורסות תוך בטניות
מורסות תוך-בטניות מופיעות לאחר דלקת הצפק, או בעקבות ניתוחים עם דלפים מקו ההשקה, הצטברות של דם, מיצי לבלב, מיצי מרה וכו'. כל אלה עלולים לזהם את החללים בצפק ולגרום להתפתחות מורסות. נוזלים אלה מתנקזים לרוב למקומות הנמוכים ביותר בצפק (הגטרים), ולכן המורסות שכיחות יותר במקומות אלה. להתפתחות מורסה בצפק אין די בנוכחות של חיידקים, אלא בקיומו של נידוס של גוף זר נוסף עליהם (צואה, קרישי דם וכו').
המקומות השכיחים להתפתחות מורסות הם: מתחת לסרעפת, לאורך שטח הפנים התחתון של הכבד, לאורך הגטרים ובאגן. ב-15% מהחולים המורסות הן מרובות (איור 2.2).
תסמינים קליניים
חום ספטי ממושך וצמרמורות הם הסימנים השכיחים במורסות. החום האופייני נמשך כל היום ועולה לקראת הערב ל-39 - 40 מ"צ. תרשים החום הרב-יומי נראה כשיני מסור. באופן טיפוסי החום מלווה בצמרמורות. אלה מופיעות בדרך כלל לפני עליית החום. החולה נראה סובל, מותש וחיוור. לעתים קרובות יתלוננו החולים על כאבי בטן עמומים. בלוקים במורסות תת-סרעפתיות או תת-כבדיות ניקוש על בית החזה התחתון גורם כאב חד.
לעתים, מלבד חום וצמרמורת מופיעים החולים עם פרע תפקודי של אחת מהמערכות האחרות, כגון כליות, נשימה או המערכת הקרדיו- וסקולרית. הופעת הסימנים לפרע תפקודי במערכות הללו מצביעה על ספסיס קשה. ככל שמספר המערכות הנפגעות גדול יותר, כך סיכויי החולה קלושים יותר.
אם נפגע הכבד מתבטא הדבר בצהבת כולסטטית המלווה בעליית הבילירובין הישיר והפוספטזה האלקלית, לעתים בלא עלייה מקבילה של הטרנסאמינזות. חולים אלה הם בעלי פרוגנוזה גרועה. אם לפגיעה הכבדית מצטרפת גם פגיעה כלייתית, הפרוגנוזה היא גרועה ביותר. אם הריאות נפגעות, החולה מפתח ARDS עם אי-ספיקה נשימתית, ההולכת ומחמירה אם המוקד הספטי אינו מסולק. פרע תפקודי של לפחות אחת מהמערכות הללו ניתן למצוא במחצית הלוקים במורסה בטנית.
המורסות יכולות גם לפרוץ לאיברים סמוכים, או להתפשט בדרך המאטוגנית או לימפתית לאיברים מרוחקים, כגון הריאות, הכליות, המוח והכבד, ולגרום למורסות גרורתיות באיברים אלה. אם המורסה פורצת לחלל הצפק ומתנקזת לתוכו, תתפתח בחולה דלקת צפק כללית. דימומים ממערכת העיכול שכיחים, ולפעמים הם הרמז היחיד לתהליך המתפתח.
אם המורסה נוקזה, אך התסמינים הקליניים לא חלפו, או חלפו והופיעו שוב במהלך האשפוז, הדבר מלמד על עוד מורסה שלא נוקזה או שהניקוז אינו מספק.
אבחנה
מורסות תוך-בטניות ניתנות לאבחון באולטרה-סאונד, בסריקת גליום ובטומוגרפיה ממוחשבת.
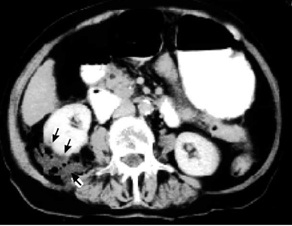
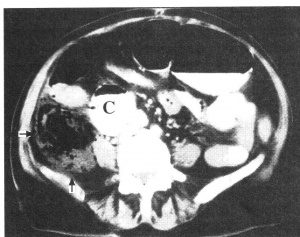
1. הטומוגרפיה הממוחשבת יעילה באבחון המורסות בצפק, אבל שיעור התוצאות השליליות-כזובות גבוה יחסית לזה המתקבל בבדיקת אולטרה-סאונד. ב-25% מהחולים ניתן למצוא יותר ממורסה אחת (תצלומים 1.2, 2.2).
2. בדיקת האולטרה-סאונד של הבטן היא הבדיקה המהימנה ביותר למיקום המורסות. בעזרת בדיקה זו אפשר להחדיר דרך העור צנתר למורסה ולשאוב את תוכנה. לאחר קביעת האבחנה אפשר להרחיב את הפתח ולהחדיר צנתר רחב לניקוז (percutaneous drainage). שולחים את התוכן הנשאב למשטח ישיר ולתרבית, ובהתאם לתוצאות מטפלים באנטיביוטיקה המתאימה. גישה זו הפחיתה את הצורך בניקוז כירורגי של המורסות הללו באורח ניכר.
3. מיפוי בעזרת גליום הוא אמצעי יעיל, אך חסרונו הוא שהבדיקה אורכת עד כ-72 שעות.
שיעור התמותה עקב מורסות תוך-בטניות גדולות הוא כ-30%. התמותה קשורה בחומרת המחלה, במחלות הגורמות, באיחור באבחנה, בכישלון רב-מערכתי במספר האיברים הנפגע ובאיכות הניקוז של המורסה. במורסות המאובחנות מוקדם ובצעירים וכן במצבים של התנקבות התוספתן שיעור התמותה הוא כ-5%. לעומת זאת, בחולים מבוגרים שהמורסה אובחנה בהם מאוחר ובגופם כישלון של שתי מערכות שיעור התמותה עולה ל-50%. אם המורסה אינה מנוקזת היטב, היא בסופו של דבר תגרום למות החולה.
מורסות אמצע-בטניות
מורסות אמצע-בטניות יכולות להופיע בכל מקום בבטן, מתחת לכרכשת הרוחבית (transvers colon) ועד לאגן. הגטר הימני והשמאלי הם המקומות השכיחים ביותר. מורסות אלה קשות לזיהוי, ולעתים רק המידע על הפתולוגיה הבסיסית הראשונית יכול ללמד על מיקום המורסה.
מורסות המתפתחות בשורש המזנטריום, או בין לולאות המעי, מופרדות מדופן הבטן על-ידי המזנטריום ולולאות המעי, ולכן בבדיקות חוזרות של הבטן הן מתבטאות כמסה אמצע-בטנית, מלבד התסמינים שכבר הוזכרו.
אבחנה
בצילום בטן סקירה ניתן לראות הצללה בבטן, פלס אוויר-נוזל או לולאת מעי תפוחה הדבוקה למורסה.
באולטרה-סאונד ניתן לאבחן את המורסה בצורה מדויקת מאוד, ובהנחייתו ניתן לנקז את המורסה.
טומוגרפיה ממוחשבת היא אמצעי אבחנתי היעיל במיוחד בחולים בעלי מורסות מרובות, בתנאי שלולאות המעי ניתנות להפרדה מהמורסות.
טיפול
במורסה אמצע-בטנית הטיפול הוא בדרך כלל כירורגי. ההתערבות הכירורגית תתבצע בסמוך למועד האבחון. מסה בטנית ההולכת וגדלה היא בבחינת הוריה לניתוח. לעתים יש להמתין כמה ימים (2 - 3), עד שהמורסה תהיה מוגבלת היטב, ואז אפשר לנקזה בביטחון. חולים שבהם האבחנה מתעכבת מצבם מחמיר וניכרים בהם חום, צמרמורות, ירידה בלחץ דם והלם ספטי. בחולים אלה יש לפעמים לבצע לפרוטומיה חוקרת, אף שבבדיקות העזר אין עדות למורסה בטנית. הגישה הכירורגית למורסות אלה היא הגישה הבטנית, דרך חתך אמצעי, או בחתך מעל הגוש וניקוז המורסה. יש לוודא שאין מוקדים נוספים בבטן. אם מצב החולה מתדרדר לאחר הניתוח הראשון, יש לחפש מוקד נוסף בבטן.
לאחר פתיחת הבטן, זיהוי המורסה ופתיחתה יש לפתוח מחיצות, אם קיימות, לשטוף את החלל ולהשאיר נקזים שדרכם אפשר יהיה לשטוף את חלל המורסה. יש לברר היטב נוכחות מורסות נוספות בכל אזורי הבטן. אם יש מורסות נוספות או אם קיים ספק לגבי שלמות הניקוז של המורסה, יש לתכנן פתיחת בטן חוזרת כעבור 24 - 48 שעות, כפי שתואר בתחילת הפרק.
מורסות סוב-פרניות וסוב-הפטיות
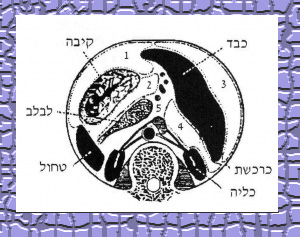
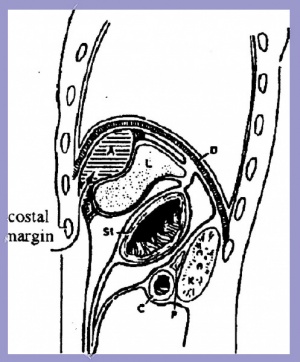
מורסות סוב-פרניוצית מהמורסות התוך-בטניות יכולות להופיע במקומות אלה. המורסות יכולות להופיע באחד מששת המקומות הבאים: מעל הכבד, באזור האונה הימנית או השמאלית, מתחת לאונה הימנית, מלפנים או מאחור, ומתחת לאונה השמאלית, מלפנים או מאחור. בצד ימין המורסה מצויה (1) בין הכבד לסרעפת anterior superior abscess (2) מתחת ומלפני הכבד - anterior inferior abscess, או (3) מתחת ומאחור לכבד - posterior inferior abscess. בצד שמאל מורסה יכולה להימצא (4) לפני הכבד ומעליו, מוגבלת על-ידי הכבד, הטחול, הקיבה והסרעפת - superior abscess, ((5 משמאל לכבד ומתחתיו, בין הכבד, הקיבה והכרכשת הרוחבית - anterior inferior abscess או (6) מאחור, בלסר שק (posterior inferior). המורסות הימניות האחוריות נקראות בפי כמה מחברים גם superior Posterior.
הסיבה השכיחה למורסות הממוקמות right inferior posteriori היא דלקת תוספתן חריפה. דלקת הלבלב גורמת למורסות הממוקמות ב-left posterior inferior. דיברטיקוליטיס גורמת למורסות הממוקמות ב-left anterior inferior, ואילו כיב מתנקב גורם למורסות הממוקמות ב-left superior (איורים 3.2 ו-4.2).
תסמינים קליניים
הסיפור האופייני של החולים הללו כולל החלמה ממוקד ספטי כלשהו בבטן, כאשר המהלך הוא תקין בהתחלה. לאחר כמה ימים, או שבועות, החולה מתלונן שוב על חום ועל צמרמורות ומצבו מתדרדר במהירות. החולה מתלונן על כאבי בטן, מלאות באפיגסטריום וכאבים בכתף ימין. לעתים יהיו גם תלונות על שיהוקים.
ממצאי הבדיקה בחולים עם מורסה יהיו רגישות ממוקמת, הגבלה בתנועות הסרעפת ותפליט בפלאורה באותו הצד. במקרים מתקדמים ניתן למצוא אף התרחבות המרווח בין הצלעות, בצקת של העור, ומלאות באזור שמעל המורסה.
אבחנה
הגישה לבירור מורסות אלה תוארה קודם לכן. בדיקת האולטרה- סאונד וה- CT בטן הם הבדיקות היעילות ביותר.
טיפול
יש לגלות את המורסות ולטפל בהן בשלב מוקדם, לפני שנפגעות המערכות האחרות. לעתים הזיהוי הראשוני של המורסה נעשה בזמן לפרוטומיה חוקרת, עקב חום ממקור לא-ידוע. בתחילת התהליך, כאשר אין עדיין מורסה מאורגנת (subphrenitis), ניתן לטפל בחולים על-ידי אנטיביוטיקה. אם החולה אינו מגיב לאנטיביוטיקה בתוך 48 שעות, יש לשקול התערבות. ההתערבות יכולה להיות על-ידי החדרת נקז למורסה דרך העור, המונחה באולטרה-סאונד. בצורה זו ניתן לטפל באופן דפיניטיבי במורסות קטנות. המורסות שאינן מנוקזות היטב בשיטה זו, כגון מורסות גדולות או מורסות מרובות, יש לנקז באופן כירורגי.
הגישה הכירורגית המועדפת בחולים אלה היא ניקוז חוץ-צפקי וחוץ- צדרי. מורסות אחוריות מנקזים דרך מיטת הצלע ה-12 בצד הנגוע. החתך המתבצע בעור הוא רוחבי ולא במקביל לצלע. יש המעדיפים את הגישה הקדמית, שהיא גישה קלה יותר מהגישה האחורית. הגישה הקדמית מתבצעת דרך חתך רוחבי סובקוסטלי. החתך מתבצע עד גובה הצפק. בשלב זה מזהים את המורסה ופותחים מעליה. יש להשתדל למנוע את פתיחת הצפק, ואולם אין זה הכרחי. בחולים שבהם המורסה לא זוהתה, או בחולים בעלי מורסות מרובות, יש לפתוח את הצפק, לזהות את המורסה או המורסות ולנקזן. הפרוגנוזה לאחר הניקוז היא טובה. לעתים במורסות גדולות הממוקמות מימין, מעל לכבד אפשר לבצע ניקוז טרנספלאורלי (איור 4.2 ו-5.2)
לאחר פתיחת הבטן, זיהוי המורסה ופתיחתה יש לאחר פתיחת הבטן , זיהוי המורסה ופתיחתה יש לוודא שכל המחיצות בתוך המורסה נהרסו. מסיימים את הניתוח בהשארת נקזים בחלל המורסה. יש הממליצים לבצע שטיפות של החלל על-ידי נוזל במטרה לשטוף את הדבריס ואת המורסה, ובכך לאפשר ריפוי מהיר יותר. השטיפה תפקידה הוא ניקוי מכני של החלל, ולכן אין צורך להוסיף אנטיביוטיקה לנוזל השטיפה, מה גם שהוספת אנטיביוטיקה תגרום מהר מאוד להתפתחות זנים יציבים בפצע.
טיפול אנטיביוטי מערכתי נלווה יינתן רק אם אין ביטחון שהמורסה אכן מנוקזת היטב, או כאשר יש תהליך דלקתי נוסף מפושט (פסצאיטיס, לדוגמה).
פרוגנוזה
המורסות שאינן מטופלות יכולות לפרוץ לריאות, לברונכוס, לפלאורה או לצפק, ולהתנקז לתוכם. בחולים בעלי מורסות סוב-פרניות הממוקמות ב-left posterior inferior שכיחותם של ניתוחים חוזרים עקב ניקוז שאינו מספק גבוהה יותר, בייחוד אם המקור הוא בדלקת הלבלב. בחולים שבהם המורסה נוקזה מוקדם, הפרוגנוזה היא מצוינת. שיעור הסיבוכים עולה, ככל שהאבחנה והטיפול מתעכבים.
מורסות באגן
מורסות באגן הקטן נגרמות עקב תהליכים דלקתיים באגן, כגון דלקת התוספתן, דלקת חצוצרות ודלקת הסעיפים.
תסמינים קליניים
מורסות אלה מתבטאות בחום ספסטי, בטכיקרדיה, ברגישות ומלאות בבטן התחתונה, בשלשולים ובטנזמוס. השלשולים מלווים בהפרשת ריר. החולה נראה סובל מאוד. בבדיקה חלחולתית ניתן למצוא רגישות ומלאות בדוגלס. במורסות הממוקמות גבוה באגן לא יהיו ממצאים בבדיקה חלחולתית.
טיפול
בעקבות טיפול אנטיביוטי יכולות המורסות באגן להיעלם, או להתקדם ולהפוך למורסות גדולות החודרות לדופן החלחולת או לנרתיק. לעתים, הטיפול האנטיביוטי מטשטש את התמונה הקלינית, ומאפשר למורסות לגדול לממדים גדולים. מורסה בדוגלס ניתנת לניקוז בגישה חלחולתית, ובנשים גם בגישה נרתיקית. תחילה יש להחדיר מחט לתוך המורסה, לשאוב מוגלה, ולאחר מכן, כאשר המחט משמשת כמוליך, לפתוח את המורסה ולהשאיר במקום דרין. הניקוז בשיטה זו משיג את התוצאות הטובות ביותר, וההחלמה היא מהירה.
מורסות אחור-צפקיות
הרטרופריטונאום משתרע מהסרעפת למעלה ועד האגן למטה ומחולק לשני חלקים:
- הרטרופריטונאום הקדמי
- הרטרופריטונאום האחורי
הרטרופריטונאום הקדמי מכיל את האיברים הנמצאים בין הצפק האחורי לבין החיתולית (fascia) הפרינפרית וכולל את הלבלב, חלק מהתריסריון ואת הכרכשת העולה והיורדת. הרטרופריטונאום האחורי מכיל את האיברים מהחיתולית הפרינפרית ועד דופן הגב מאחור וכולל את האדרנל והכליות. החלק שמאחורי החיתולית הרוחבית (fascia transversalis) נקרא retrofacial spaced.
המורסות ברטרופריטונאום נדירות מאלה של הצפק והן קשורות בעיקר לנזק למערכת העיכול או למערכת השתן.
מורסות באזור הפסואס יכולות להיות ראשוניות או משניות. הראשוניות מקורן בהתפשטות המטוגנית של חיידקים, בעיקר .strep aureus, בעיקר בילדים ובמבוגרים צעירים. מורסות משניות נוצרות בעקבות התפשטות של נזקים, בעיקר למערכת העיכול, כגון במחלת קרוהן ובדלקת התוספתן. בתרביות יימצאו בדרך כלל תערובת של חיידקי מעי במורסה.
תסמינים קליניים
הממצאים הקליניים העיקריים הם:
- חום בעל אופי של עקומת שיני משור (ספטי) מלווה בצמרמורות
- כאבי בטן וכאבים במותן
- חוסר תיאבון וירידה במשקל אם חל עיכוב באבחנה
- בחילות והקאות
בבדיקה יימצא סימן הפסואס, שהוא אופייני לתהליכים דלקתיים באזור הפסואס. כמו-כן ניתן למצוא כאבים בתנועת מפרק הירך ותפיחות הבטן.
אבחנה
האמצעים לאבחנה:
- אולטרה-סאונד - מדגים גודש מוגלתי ברטרופריטונאום.
- טומוגרפיה ממוחשבת - מדגימה את המורסה ואת מיקומה האנטומי. כמו-כן יודגם מיקומן של מורסות נוספות ברטרופריטונאום.
- מיפוי גליום - מדגים קליטה מוגברת של הגליום בתוך המורסה ומספק נתונים על גודלו.
אבחנה מבדלת
האבחנה המבדלת כוללת שלילת שאת רטרופריטונלית והמאטומה רטרופריטונלית.
טיפול
מורסות רטרופריטונליות יש לנקז היטב ולתת אנטיביוטיקה בהתאם לרגישות.
מלבד המורסות הרטרופריטונליות שמקורן בלבלב, שרובן הן בעלות מחיצות רבות (מולטילוקולריות), רוב המורסות הן פשוטות, ולכן ניתן לנקזן בדרך מל-עורית. בכל מקרה, יש להשגיח היטב על החולים הללו, שכן מורסות רטרופריטונליות מנוקזות פחות טוב על-ידי צנתרים אלו מאשר מורסות תוך-צפקיות. הסיבות הן:
- המורסות הרטרופריטונליות מתפשטות לאורך מרווחים בין-רקמתיים, ולכן צורתן אינה סדירה
- הן מכילות רקמות נמקיות רבות אשר עד מהרה סותמות את הנקזים
- הן חודרות לשרירים
אם בתוך יומיים מהכנסת הנקז המל-עורי אין שיפור ניכר במצב החולה יש לנתחו. הפתיחה היא דרך חתך מותני בגישה חוץ-צפקית. במורסות רטרופריטונליות אגניות יש לגשת דרך הצפק. במורסות גדולות קדמיות קשה להימנע מגישה קדמית טרנספריטונלית. לאחר פתיחת המורסה צריך להסיר את כל הרקמה הנקרוטית, לפתוח מחיצות, אם יש, ולהרחיב היצרויות או לפתוח פתח נוסף לניקוז. בגלל ניקוזן הבעייתי של מורסות אלו חולים רבים יזדקקו ליותר מניתוח אחד להשלמת הניקוז.
פרוגנוזה
שיעור התמותה הניתוחית הוא כ-25%. כישלון בהורדת החום - כמדד להצלחת הטיפול - בתוך 3 ימים, מעיד על ניקוז לקוי, ואם לא יבוצע ניקוז כראוי, ימות החולה מאלח דם (ספסיס).
המידע שבדף זה נכתב על ידי ד"ר צבי קויפמן, מומחה בכירורגיה, מנהל היחידה לבריאות השד, מרכז רפואי מאיר, כפר סבא


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק