דלקת שפת העפעף - Blepharitis
| דלקת שפת העפעף | ||
|---|---|---|
| Blepharitis | ||
| 250px | ||
פעוט עם בלפריטיס קלה בעין ימין
| ||
| שמות נוספים | בלפריטיס | |
| ICD-10 | Blepharitis | |
| ICD-9 | 373.0 | |
| MeSH | D00176 | |
| יוצר הערך | פרופ' אור קייזרמן | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – דלקת
דלקת שפת העפעף (בלפריטיס) היא אחת המחלות השכיחות באוכלוסיה. ניתן לחלק את המחלה לשני סוגים עיקריים - בלפריטיס קדמית ובלפריטיס אחורית. לכל סוג מאפיינים ייחודיים לו. המחלה כרונית, ושכיחותה עולה עם הגיל. היא מתחילה בתסמינים קלים, אך ככל שמתקדמת מפריעה ופוגעת יותר באיכות החיים של החולים. למרות שכיחותה, רוב החולים אינם מאובחנים (או מאובחנים עם אבחנות כלליות של יובד, אלרגיה וכדומה).
גם לאחר קביעת האבחנה, הטיפול במחלה בעייתי, ארוך ומתסכל עבור החולה.
אפידמיולוגיה
בלפריטיס היא אחת המחלות השכיחות באוכלוסיה בכלל ובקרב הפונים לרופאי העיניים בפרט.[1] על פי סקר טלפוני שבוצע בקרב 5,000 משתתפים בארצות הברית, התסמינים האופייניים לבלפריטיס מאד שכיחים בקרב האוכלוסייה הכללית בארה"ב.
79.3% מהנשאלים סבלו לפחות מתסמין אחד של בלפריטיס בשנה האחרונה, ו-63.2% סבלו משני תסמינים או יותר. 17.8% מהנשאלים סבלו משעורה (Hordeolum) בעבר, ו-33% סבלו מקשקשים על הריסים. 28% דיווחו על עפעפיים אדומות בבוקר בשנה האחרונה, ו-15% דיווחו על הפרשות דביקות על הריסים בזמן ההתעוררות.
לעומת זאת, רק אחוז אחד מהנשאלים אובחנו כסובלים מבלפריטיס. 11% מהם אובחנו כסובלים מעין יבשה. מסקנת הסוקרים היתה כי בלפריטיס היא מחלה שכיחה בארצות הברית, שלרוב אינה מאובחנת.[2]
בסקר אחר שבוצע בקרב 120 רופאי עיניים ו-84 אופטומטריסטים דווח כי בלפריטיס מאובחנת ב-37% ו-47% מכלל הפונים אליהם, בהתאמה. כמו כן, הנסקרים היו תמימי דעים כי מחלת בלוטות המיבומיאן (Meibomian Gland Dysfunction, MGD) היא הגורם השכיח ביותר לתסמינים של עין יבשה. על פי אותו סקר, 67% מהחולים שאובחנו עם בלפריטיס קיבלו טיפול כלשהו.
במחקר פרוספקטיבי ואקראי שבוצע בנושא, נסחטו בלוטות המיבומיאן של 398 אנשים בריאים שהגיעו לבדיקת ראייה שגרתית. MGD אובחנה ב-38.9% מהמשתתפים, והגורם היחיד שנמצא קשור להופעת המחלה היה הגיל.[3]
ככלל, בלפריטיס היא מחלה שרב בה הנסתר על הגלוי. המחלה יכולה לגרום לא רק לאי נוחות עינית למטופל, אלא גם לפגיעה בחדות הראיה שלו, להשפיע על המראה הפיזי שלו, ואף לפגוע באינטראקציות החברתיות.
אטיולוגיה
הפתוגנזה של בלפריטיס לוטה בערפל.
את המחלה ניתן לחלק לשני סוגים עיקריים – בלפריטיס קדמית ובלפריטיס אחורית.
בלפריטיס קדמית
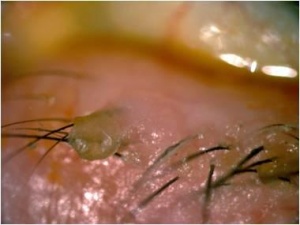
בלפריטיס קדמית (תמונה 1) מערבת את שולי העפעף הקדמיים, כולל הריסים ובלוטות השומן שלהם (Pilosebaceous unit). בלפריטיס קדמית כוללת ברוב המקרי את המאפיינים הבאים:
- קשקשים על הריסים
- טבעות קשקשת (Collarettes)
- נשירת ריסים (Madarosis)
- טריכיאזיס
- ריסים שבורים
- חסר ריסים וגבות (Madarosis and Milphosis)
- ריסים לבנים (Poliosis)
כמו כן, קיים קשר בין בלפרטיס קדמית לדלקת עור חלבית (Seborrhoeic Dermatitis).
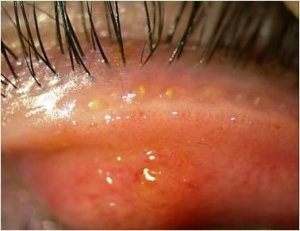
בלפיטיס אחורית
בניגוד לבלפריטיס הקדמית, בלפריטיס אחורית (תמונה 2) מהווה מחלה של בלוטות המיבומיאן, או MGD. המחלה מתאפיינת בכיבים על שפת העפעף, טלנגיאקטזיות, תפיחות בלוטות המיבומיאן והפרשה שומנית סמיכה הסותמת את פתחיהן, ולעתים התחלה של כלזיון.
על פי עבודות היסטולוגיות, MGD מתאפיינת בהתעבות האפיתל של צינורות בלוטות המיבומיאן (Hyperkeratosis) וצמיגות יתר של תוכן ההפרשה שלהן (Viscous Meibum).
במקרים רבים ניתן לראות בלפריטיס קדמית ואחורית המופיעות במקביל.
שיטות סיווג נוספות
דרך אחרת לסווג את סוגי הבלפריטיס היא על פי הממצאים. לאורך הזמן הוצעו סיווגים שונים, שהמקובל מביניהם הוא סיווגה של מקקולי (McCulley) המחלקת את המחלה ל-7 קבוצות:[4]
- Staphylococcal
- Seborrheic
- Mixed seborrheic/staphylococcal
- Seborrheic with meibomian seborrhea
- Seborrheic with secondary meibomitis
- Primary meibomitis
- Other - including atopic, psoriatic, fungal
פתוגנזה של מחלת בלוטות המיבומיאן
תוצרן של בלוטות המיבומיאן הוא נוזל המיבום (Meibum), שתפקידו לצפות את תעלת הדמעות בציפוי שומני השומר על פיזורו האחיד של נוזל הדמעות ומונע את התנדפותו. פיזורו האחיד של הנוזל חשוב ביותר לצורך חדות הראייה, וחסר של הנוזל יגרום לעין יבשה.
בנוסף, נוזל המיבום מחליק את תנועת העפעף, סוגר את מפתח העפעפיים בשינה, מונע את התייבשות העין בזמן השינה, מונע חדירת סבום (Sebum) מהריסים לתעלת הדמעות, ומגן על תאי האפיתל הקרטיניים בשולי העפעף מהרטיבות המתמדת של הדמעות (העלולה לגרום לריכוך העפעף-Eyelid maceration).
הרכבו של נוזל המיבום ייחודי ושונה משמעותית מהרכב הסבום המופרש על העור. נוזל המיבום מכיל שכבה הידרופובית המונעת את אידוי הדמעות, ושכבה פולרית המצמידה את השכבה ההידרופובית לדמעות המימיות. כל שינוי בהרכב השכבה הפולארית יגרום לפיזור לא תקין של המיבום על תעלת הדמעות, דבר שיתבטא ב-BUT (tear film breakup time) נמוך, ראיה ירודה ואידוי כמות גדולה של דמעות.
השכבה ההידרופובית מכילה בעיקר אסתרים מסוג Sterol ester & Wax ester המכילים שרשראות ארוכות, ולכן נקודת ההיתוך של המיבום גבוהה יחסית. פירוש הדבר, שלמרות שהמיבום נוזלי באופן טבעי בטמפרטורת העפעף, כל שינוי קל בהרכבו או ירידה בטמפרטורת הסביבה יגרמו להפיכתו למוצק ולסתימת הזרימה הטבעית שלו בבלוטות המיבומיאן.[5]
ייצור המיבום בבלוטות המיבומיאן מבוקר היטב על ידי בקרה עצבית ענפה וכמו כן בקרה הורמונלית (אנדרוגנים מגבירים את ייצור הנוזל ואסטורוגנים מפחיתים אותו). כמו כן, בלוטות המיבומיאן מקבלות אספקת דם עשירה העלולה להיפגע בשל מחלות כלי דם בגיל המבוגר.
מנגנון המצמוץ עצמו חשוב ביותר להפרשת המיבום ולפרישתו התקינה על תעלת הדמעות. כל הפרעה במצמוץ או במבנה העפעפיים תפגע ביכולת להפריש מיבום מהבלוטות. כך לדוגמא, בזמן שינה אין הפרשת מיבום כלל. לעומת זאת, עם המצמוצים הראשונים של ההתעוררות יש הפרשה רבה של מיבום, וכאשר המיבום לא תקין החולים יתלוננו על הפרשות בוקר סמיכות (קורי שינה).
מיבום תקין הוא נוזלי וצלול. עם התקדמות מחלת MGD המיבום נעשה יותר סמיך, קצפי ועכור. בהמשך, המיבום הולך ונעשה מוצק, מה שמקנה לו מרקם של "משחת שיניים". לבסוף, המיבום המוצק כמעט ואינו יכול לצאת מהבלוטה וחוסם אותה, דבר המביא לאטרופיה של הבלוטה והצטלקותה.
הגורמים לשינויים בנוזל המיבום במחלת ה-MGD אינם ברורים עדיין, ויתכן שמדובר בשילוב של גורמים שונים כגון גורמים הורמונליים (המחלה שכיחה יותר בנשים בגיל הפוריות), גורמים עצביים (ישנם דיווחים על קשר בין כלזיון לתקופות לחץ נפשי) וגורמים וסקולריים (בלפריטיס שכיחה מאד בגיל המבוגר). בנוסף לכל הגורמים הללו, גם חיידקים אוהבי שומן משחקים תפקיד במחלה, היות והם מסוגלים לפרק את חומצות השומן הארוכות של המיבום ובכך להעלות את נקודת ההיתוך שלו.
כמו במעגל קסמים, המיבום המוצק המפסיק לזרום מעודד עוד יותר את התרבות החיידקים, וכך המצב הולך ומתדרדר. תוצרי הפירוק של המיבום וחומצות השומן החופשיות המשוחררות על ידי החיידקים רעילים לפני שטח העין, ויוצרים את התגובה הדלקתית האופיינית ל-MGD. תגובה זו כוללת דלקת של הלחמית, פגיעה באפיתל הקרנית (SPK), והיווצרות תסנינים סטריליים בהיקף הקרנית (Marginal infiltrates). כאשר ניסו לתרבת את החיידקים הגדלים בנוזל המיבום, נמצא שמדובר בחידקים שכיחים כגון סטפילוקוקוס אפידרמידיס, פרופיוניבקטריום אקנס, וקורינבקטריום. סטפילוקוקוס אוראוס נמצא בשכיחות נמוכה יחסית ב-MGD, והוא יותר שכיח בבלפריטיס קדמית מסוג Staphylococcal/seborrheic blepharitis. למרות שמדובר בחיידקים שכיחים, אותם החיידקים שנמצאו בתוך נוזל המיבום בעלי יכולת מוגברת לייצר ליפאזות על מנת לפרק את המיבום ולהיזון ממנו.
דווח על קשר בין החיידק Bacillus oleronius הידוע כגדל על טפיל הדמודקס (Demodex), לרוזצאיה של הפנים ולבלפריטיס. דיווח זה מחזק את הטענה שטפיל הדמודקס יכול לגרום לבלפריטיס. הדמודקס היא קרדית (mite) הגדלה בזקיקי השערות וכן בזקיקי הריסים, הגבות, ואף בבלוטות המיבומיאן. הטפיל שכיח מאד באוכלוסיה ושכיחותו עולה עם הגיל (הטפיל נמצא ב-95% מהאוכלוסיה מעל גיל 70). למרות שהטפיל מוכר מזה עשרות שנים, עדיין קיים ויכוח אם הוא פתוגני. בשנים האחרונות יצאו מספר מאמרים המקשרים אותו לבלפריטיס ולנזקים שלה לפני שטח העין.[6][7] בנוסף נטען שטיפול בשמן עץ התה נגד הדמודקס עשוי להביא לשיפור של הבלפריטיס.[8]
מחלות הקשורות לבלפריטיס
הקשר בין בלפריטיס לעין יבשה עקב חוסר הפרשת דמעות (Sicca) ידוע מזמן. על פי ההערכות, 25%-40% מחולי MGD סולבים גם מ-KCS (Keratoconjunctivitis sicca). עבודות שונות הדגימו קשר הדוק בין בלפריטיס לכלזיון. כמו כן, דווח על קשר בין בלפריטיס ל-GPC5, לחוסר סבילות לעדשות מגע,[9] וכן לסינדרום הארוזיות החוזרות (recurrent erosion syndrome).
מבחינה מערכתית, ידוע על קשר בין בלפריטיס למחלות עור הפנים הנפוצות Seborrheic dermatitis,[10] ו-Acne Rosacea.[11] מחלת הרוזצאה מערבת בעיקר את הפנים ומתאפיינת באדמומיות בעור הפנים המתגברת בהתקפים, טלנגיאקטזיות בעור הפנים ופפולות-פוסטולות הנוצרות כתוצאה מסתימה כרונית והיפטרופיה של בלוטות השומן (Sebum) בפנים. תופעות אלו מאד מזכירות את מחלת ה-MGD, ולאמיתו של דבר אחוז גבוה מחולי הרוזציאה סובלים גם מ-MGD וכלזיונים חוזרים.
קליניקה
- התלונות האופייניות בקרב חולים הסובלים מבלפריטיס כוללות
- אודם ונפיחות של העפעפיים
- עיניים אדומות
- גרד עיני
- תחושת שריפה או גוף זר
- דמעת
- טשטוש ראייה
- מצמוץ יתר
- הפרשות דביקות על העפעפיים (בעיקר בבוקר לאחר ההתעוררות)
- אי סבילות לעדשות מגע
- סימנים נוספים של עין יבשה
- הממצאים האופייניים בבדיקה
- עפעפיים אדומים ונפוחים
- טלנגיאקטזיות על שפת העפעף
- קשקשים והפרשות על הריסים (כולל קולרטים)
- בועיות שומן על שולי העפעף
- טריכיאזיס
- ריסים שבורים
- חסר של ריסים וגבות
- ריסים לבנים (Poliosis)
- כיבים על שפת העפעף
- תפיחות בלוטות המיבומיאן (Pouting) וחומר שומני סמיך הסותם את פתחיהן
- לעתים תודגם התחלה של כלזיון (Chalazion).
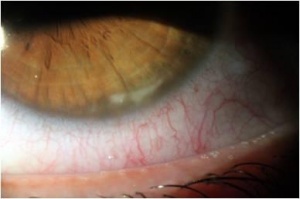
על פני שטח העין ניתן בדרך כלל למצוא את נזקי הבלפריטיס, הכוללים ממצאים כגון לחמית מגורה עם תגובה פפילרית נרחבת, פליכטנולוזיס (Phlyctenulosis), הימצאות SPK בקרנית (בעיקר בחלקה התחתון), ותסנינים בשולי הקרנית (שאינם מזוהמים, תמונה 3), בעיקר במקום המגע בין שולי העפעף לקרנית (שעות 2, 4, 8 ו-10).
אבחנה
בדיקה גופנית
ראו סרט וידאו, לבדיקות בלפריטיס
בדיקת חולה בלפריטיס מתחילה עם כניסתו לחדר. ממבט על פניו ניתן להתרשם אם קיימת מחלה של עור הפנים, כגון רוזציאה או דלקת עור חלבית. יש לשים דגש מיוחד על תקינות העפעפיים, גם מבחינה אנטומית וגם תפקודית (צניחת עפעף, אקטרופיון וכד'). כדאי גם למדוד את זמן המצמוץ (Blink interval, BI) ולחשב את ה-OPI (Ocular Protection Index) באמצעות הנוסחה OPI=BUT/BI. OPI הקטן מ-1 הוא פתולוגי.
כמו כן, יש לבדוק את הגבות והריסים לנוכחות טריכיאזיס, פוליאוזיס, מדרוזיס, קשקשים וקולרטים, לבדוק את שולי העפעף לבחינת אחידות השולים, מיקום ה-mucocutaneous junction, נוכחות טלטנגיאקטזיות ומצב פתחי בלוטות המיבומיאן. בדיקה מעמיקה של פני שטח העין חשובה ביותר, וצריכה לכלול צביעות שונות (פלורסצאין, רוז בנגל או ליזמין ירוק). יש להקפיד על בדיקת תפקוד הדמעות באמצעות BUT (רצוי דרך פילטר צהוב), שירמר (התוצאה תהיה גבוהה בבלפריטיס), מניסקוס הדמעות (Meniscometry) ואוסמולריות הדמעות. כמו כן, קיימות בדיקות ייעודיות לבירור תפקוד השכבה השומנית של הדמעות, כגון Dynamic lipid interference patterns test ובדיקת התנדפות הדמעות (Evaporimetry).
בכל חולה עם בלפריטיס מומלץ לבדוק את נוזל המיבום באמצעות סחיטה של מספר בלוטות מיבומיאן בכל עפעף. רצוי לסחוט בלוטות באזורים שונים באותו עפעף, כיוון שלא פעם קורה שבלוטות מסוימות מפרישות מיבום תקין בעוד בלוטות באזור אחר על אותו עפעף מכילות מיבום פתולוגי צמיג. קיימת גם בדיקה כמותית המאפשרת לדגום את כמות המיבום (Meibometry). כדאי גם להדגים את האנטומיה של בלוטות המיבומיאן לכל אורכן באמצעות צילום בטרנס-אילומינציה (Meiboscopy). דווח גם על היכולת להדגים את הבלוטות בעזרת מיקרוסקופ קונפוקלי.
טיפול
ריבוי הטיפולים הקיים לבלפריטיס רק מעיד על כך שאין עדיין טיפול יעיל לכל החולים, היות והפתוגנזה של המחלה לוטה בערפל.
מבין הטיפולים המקובלים, חשוב ניקוי העפעפיים בעזרת מטליות ייעודיות (או שמפו תינוקות), שתפקידו לסלק את הקשקשים והחומרים הדלקתיים המצטברים על שפת העפעף ובתוך הבלוטות, ובכך להקל על התסמינים. בנוסף, שימוש בקומפרסים חמים (החל ממשקפיים מיוחדים עם שקיות מתחממות וכלה בביצה קשה חמה) יכול לעזור בהתכת המיבום הפתוגני החצי-מוצק ושיפור זרימתו. פותחה קנולה מיוחדת המסוגלת לחדור לצינורית הבלוטה במטרה לפתוח את הבלוטה הסתומה, ואף להזריק לתוכה חומרים שונים - Maskin Meibomian Gland Intraductal Probe.
הטיפולים השונים בטפיל הדמודקס, כולל שורה ארוכה של חומרים אנטיספטיים,[12] לא הוכחו כיעילים. לעומת זאת הוכח כי שימוש בשמן עץ התה בריכוז 50% מדי שבוע, בתוספת שמפו עץ התה בשימוש יומי מפחית את זיהום הדמדוקס בעפעפיים בצורה משמעותית.
כיוון שהמחלה כוללת שחרור של מתווכים דלקתיים רבים (כגון חומצות שומן חופשיות), טיפול נוגד דלקת בתכשירים המכילים סטרואידים, ציקלוספורין וכדומה עשוי להקל על תסמיני החולה ולטפל בעין היבשה, אם כי השימוש בסטרואידים לטווח ארוך בעייתי.
על מנת לתת מענה למרכיב הזיהומי הקיים במחלה, משתמשים במשחות אנטיביוטיות מקומיות. המשחות המקובלות כוללות חומרים כגון חומצה פוסידית, סולפהצטמיד, בציטרצין או Metronidazole. דווח על תוצאות טובות תחת טיפול במשחת אזיתרומיצין 1% פעמיים ביום ליומיים, ולאחר מכן פעם ביום.[13] יתרונותיו של החומר כוללים טווח פעולה רחב נגד חיידקים גרהם (+) וגרהם (–), וכן מסיסוּת גבוהה בשומן, מה שמאפשר חדירה לחלל הבלוטה ופעולה בטווח השומני. בנוסף יש לחומר פעילות אנטי דלקתית.
היות ונמצא קשר בין בלפריטיס קדמית הקשורה בדלקת עור חלבית לזיהום בפטריה מקבוצת ה-Malassezia, טיפול בפלוקונזול יכול לסייע במקרים אלו.[14] יש הממליצים גם על שימוש באנטיביוטיקה מערכתית מקבוצת הטטרציקלינים לטיפול בבלפריטיס.[15] מדובר בטיפול הנמשך מספר חודשים במינון נמוך של דוקסילין או אריתרומיצין. מנגנון הפעולה עשוי להיות אנטיביוטי או אימונומודולטורי. דווח על הצלחה טיפולית גם תחת טיפול באוגמנטין בילדים עם בלפריטיס ודלקת של הלחמית (Blepharoconjunctivitis).[16]
פרוגנוזה
דגלים אדומים
ביבליוגרפיה
- ↑ McDonald MB, . The patient's experience of blepharitis.. Ocul Surf. 2009;7(2 Suppl):S17-8
- ↑ Lemp MA, Nichols KK. Blepharitis in the United States 2009: a survey-based perspective on prevalence and treatment. Ocul Surf 2009;7(2 Suppl):S1-S14
- ↑ Hom MM, Martinson JR, Knapp LL, Paugh JR. Prevalence of Meibomian gland dysfunction. Optom Vis Sci 1990;67(9):710-2.
- ↑ McCulley JP, Shine WE. Eyelid disorders: the meibomian gland, blepharitis, and contact lenses. Eye Contact Lens 2003;29(1 Suppl):S93-5; discussion S115-8, S92-4
- ↑ Osgood JK, Dougherty JM, McCulley JP. The role of wax and sterol esters of meibomian secretions in chronic blepharitis. Invest Ophthalmol Vis Sci 1989;30(9):1958-61
- ↑ Kheirkhah A, Casas V, Li W, et al. Corneal manifestations of ocular demodex infestation. Am J Ophthalmol 2007;143(5):743-9
- ↑ Gao YY, Di Pascuale MA, Li W, et al. High prevalence of Demodex in eyelashes with cylindrical dandruff. Invest Ophthalmol Vis Sci 2005;46(9):3089-94
- ↑ Gao YY, Di Pascuale MA, Elizondo A, Tseng SC. Clinical treatment of ocular demodecosis by lid scrub with tea tree oil. Cornea 2007;26(2):136-43
- ↑ Mathers WD, Billborough M. Meibomian gland function and giant papillary conjunctivitis. Am J Ophthalmol 1992;114(2):188-92
- ↑ Gupta AK, Bluhm R, Cooper EA, et al. Seborrheic dermatitis. Dermatol Clin 2003;21(3):401-12
- ↑ Stone DU, Chodosh J. Ocular rosacea: an update on pathogenesis and therapy. Curr Opin Ophthalmol 2004;15(6):499-502
- ↑ Gao YY, Di Pascuale MA, Li W, et al. In vitro and in vivo killing of ocular Demodex by tea tree oil. Br J Ophthalmol 2005;89(11):1468-73
- ↑ Luchs J. Efficacy of topical azithromycin ophthalmic solution 1% in the treatment of posterior blepharitis. Adv Ther 2008;25(9):858-70
- ↑ Zisova LG. Treatment of Malassezia species associated seborrheic blepharitis with fluconazole. Folia Med (Plovdiv) 2009;51(3):57-9
- ↑ Cetinkaya A, Akova YA. Pediatric ocular acne rosacea: long-term treatment with systemic antibiotics. Am J Ophthalmol 2006;142(5):816-21
- ↑ Cehajic-Kapetanovic J, Kwartz J. Augmentin Duo in the Treatment of Childhood Blepharokeratoconjunctivitis. J Pediatr Ophthalmol Strabismus:1-5
קישורים חיצוניים
המידע שבדף זה נכתב על ידי פרופ' אור קייזרמן, סגן מנהל מחלקת עיניים ומנהל שירות הקרנית, מרכז רפואי ברזילי


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק