לימפאדמה - Lymphedema
| עקרונות בכירורגיה | ||
|---|---|---|

| ||
| שם המחבר | ד"ר צבי קויפמן | |
| שם הפרק | כירורגיה של המערכת הוורידית | |
לימפאדמה היא מצב פתולוגי באיבר פגוע שבו קיימת הפרעה בניקוז הלימפתי של מאקרומוליקולות מהרווח הבין-תאי, הגורמת לאצירת מים בכוח אוסמוטי ומתבטאת בתפיחות האיבר על ידי הצטברות נוזל עתיר חלבון ובשלב מאוחר יותר - שגשוג רקמתי סביבו.
תנועת זרם הלימפה במערכת המאספת ההיקפית בנימיות הלימפה Precolectors-T1 היא סבילה ותלויה במפלי לחץ הידרוסטטיים ואונקוטיים; רק לכלי הלימפה הגדולים יותר - Lymphatic collectors ול-Lymphatic trunks - יכולת התכווצות לדחיפת נוזל הלימפה במעלה המסתמים שבהם. לפעילות השרירים בגפיים ולשסתומי הכלים הלימפתיים חשיבות רבה בדחיפת הנוזל הלימפתי צנטריפטלית (אנלוגית ל"משאבת השרירים" במערכת הוורידית).
לימפאדמה יכולה לנבוע מפרע תפקוד ראשוני של דרכי הלימפה עקב פגם מבני ראשוני מלידה, או משני לתהליכים פתולוגיים המערבים את דרכי הלימפה, כגון: אריזיפלס, לימפאנגיטיס, פילאריאזיס, הקרנה או כריתת קשרי לימפה אזוריים.
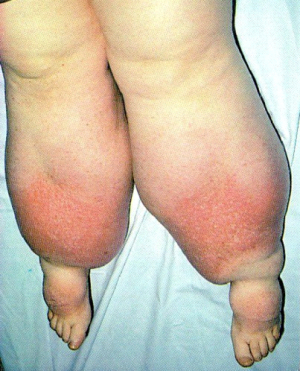
האבחנה מבוססת על המראה האופייני של עור הגף הנגוע, העמקת חריצי העור, בצקת בלתי גומתית, נוקשות עור, היפרקרטוזיס, פאפילומטוזיס ובמצב הקיצוני – Elephantiasis (תמונה 3.15). סימן מועיל באבחנה במקרים בלתי ברורים הוא סימן Stemmer, שהוא עיבוי קפלי העור של אצבעות הרגליים שאינו ניתן לצביטה.
מבחינה קלינית לימפאדמה יכולה להיות כרוכה בהפרעה תפקודית בגף הנגוע, בהפרעה בתנועתיות, להוות נקודת תורפה לזיהומים, לגרום לפגם אסתטי בולט, או להפרעה נפשית ואף יכולה להוות בסיס להשתנות ממאירה - לימפוסרקומה, תסמונת Stewart-Treves.
מעריכים שמצויים כ-150,000,000 חולים הסובלים מבעיה זאת בעולם, כרבע על רקע פיליאריאזיס, כשמינית לאחר כריתת שד ומספר דומה לאחר חבלה; הצורה הראשונית מהווה רק כ-1% מקרב החולים.
עקרונות פיזיולוגיים לטיפול
הזרימה הלימפתית ההיקפית תלויה בשני גורמים:
- ספיגת הנוזל הבין-תאי וזרימה דרך דרכי לימפה שאינן מתכווצות.
- דחיפת הזרם הלימפתי בדרכי לימפה מתכווצות ובעלות מסתמים.
התהליך הראשון תלוי בלחץ הרקמתי המקומי, שהוא תוצאה של לחץ המופעל חיצונית, עיסוי עור חיצוני, פעימות עורקיות, תנועות סבילות ופעילות שרירים.
התהליך השני תלוי בכמות הנוזל הלימפתי המתפנה, שכן עם העלייה בכמות, גדל הגירוי להתכווצות קצבית של דרכי הלימפה. ומכאן נובעת ההמלצה לגרוב גרביים אלסטיים (וכיוצא בזה, מכשירים פנוימטיים למיניהם), הגורמים להגדלת לחץ הפינוי הלימפתי וההמלצה להרבות בהליכה, הגורמת להגדלת לחץ הפינוי, להתכווצויות דרכי הלימפה ולדחיפת נוזל הלימפה.
טיפול
לימפאדמה על צורותיה השונות היא בעיה אשר טרם נמצא לה פתרון משביע רצון. שפע של שיטות שמרניות וניתוחיות תוארו ונוסו, חלקן הפך זה מכבר לנחלת העבר.
טיפול שמרני
הטיפול השמרני כולל שלושה רכיבים:
- רכיב מונע - הישמרות והגנה מפני חבלה, זיהום, דלקת ופטרת והקפדה על היגיינה אישית; מטרתו - הגנה מפני נזק נוסף לדרכי הלימפה.
- רכיב פעיל - הרמת גף נגוע, אגידה אלסטית, עיסוי ידני, ומכשירים לסחיטה פניאומטית של הנוזל הבצקתי. אמצעים אלה מכוונים להוריד את הנפח הבצקתי.
- רכיב משלים - שמירת משקל נאות, היגיינה אישית ופיזיותרפיה, שמטרתם שיפור תפקוד הגף.
אגידה אלסטית מהווה את אבן היסוד בטיפול בלימפאדמה, הן כטיפול בלבדי והן כטיפול מסייע המשמר הישגים שהושגו בדרכים אחרות. אגידה אלסטית מגבילה את הסינון מכלי הדם הנימיים על- ידי העלאת הלחץ הבין-תאי ועל ידי כך מורידה את העומס הלימפתי ומגדילה את הפינוי התלוי בלחץ זה. שנית, האגידה מונעת את נטיית הרקמות להתפשט. ולבסוף, היא מייעלת את "משאבת-השרירים" בפינוי הלימפתי. האגידה האלסטית, בשילוב עם הליכה מרובה, מהווים את המישלב הטיפולי המומלץ לרובם המכריע של החולים. ההליכה מפעילה את משאבת השרירים ומעלה את הלחץ התוך- רקמתי ועל ידי כך משפרת את הניקוז הלימפתי ביתר שאת. ניתן להקל במידה מועטה על חולים אשר מסיבות שונות אינם מסוגלים להלך על ידי הרמת הגף.
בתחום של סחיטה פנימטית אפשר להבחין בשתי קבוצות של מכשירים: מכשירים המפעילים לחץ קבוע על הגף הנגוע ובנויים ממדור אחד או יותר, וקבוצה שנייה של מכשירים יעילים יותר, המייצרים גל לחץ המתקדם באופן צנטריפטלי במספר מדורי אוויר בשרוול המותאם על הגף הנגוע ובכך מחקים פעולת חליבה-סחיטה ומהווים מעין מפוח פריסטלטי. מכשיר הלימפה-פרס מבוסס על סחיטה מדורגת של הנוזל הבצקתי, מהחוץ פנימה, בעזרת מערכת 12 מדורי אוויר הכרוכים סביב הגף בצורה מרועפת, ומנופחים בצורה מדורגת תוך חיקוי פעולת חליבה. זמן המחזור של הפעולה כ-1/2 דקה. הלחץ המופעל מגיע עד כדי 120–140 מ"מ כספית.
לעיסוי הסוחט הידני חסידים רבים באירופה. בשיטה זאת מבצעים עיסוי חולב לגף הנגוע וכמו כן לרקמות סמוכות. ניתן להשיג הטבה בכ-95% מחולות הלוקות בלימפאדמה שלאחר כריתת שד ותוצאה זאת נשמרת בכמחציתן גם לאחר 3 שנים.
טיפול באמצעות חימום הגף הנגוע יכול להעשות על ידי אוויר מחומם בתא סגור או בשיטה נוחה, נעימה ויעילה יותר בעזרת גלים קצרים. הדיווח מצביע על תסוגה משמעותית של כ- 60%-20% מהנפח הבצקתי, לאחר 1–3 סדרות של 51 טיפולים, בני מחצית שעה כל אחד.
טיפול תרופתי כולל
- שימוש זהיר במשתנים, בעלי השפעה מיקטית על הבצקת - רק על הרכיב ההידרוסטטי ורק בשלבים מוקדמים של לימפאדמה טרם שהתפתחה התארגנות רקמתית ולפיכך ערכם הטיפולי נמוך.
- בנזופירונים (benzopyrones) ורוטוזידים (rutosides) - קבוצות תרופות המגבירות את פירוק החלבונים על ידי שפעול של התהליך הפרוטיאוליטי על ידי המקרופגים ועל ידי כך מפחיתות את הלחץ האונקוטי בנוזל הבצקתי ומקילות על ניודו. תרופות אלו עדיין ניסיוניות בהוריה זאת. לבנזופירונים פעילויות נוספות בעלות ערך בהפחתת הבצקת: הגדלת כוח השאיבה של דרכי הלימפה המאספות - collecting lymphatics, הפחתת חדירות-היתר של הנימיות, ייצוב ממברנות ליזוזומיות והפחתת פעילות מתווכי דלקת אנדוגניים שונים.
טיפול ניתוחי
הראשונים אשר הציעו פתרונות ניתוחיים לבעיית הלימפאדמה היו Lis Franc ב-1841 שביצע הצטלקות העור הלימפאדמתי ו- Carnochen ב-1851, שקשר את עורק הכסל החיצוני. מאז תואר מגוון רחב של ניתוחים במטרה להתמודד עם הבעיה וניתן לסווגם לשתי קטגוריות עיקריות: ניתוחי כריתה, שבהם כורתים עודפי רקמה לימפאדמתית, וניתוחים מנקזים, ניתוחים "פיזיולוגיים", שבהם מנסים לשפר את הניקוז הלימפתי על ידי יצירת דרכים חלופיות. יש גם ניתוחים המשלבים שני רכיבים אלה.
בקבוצת הניתוחים הפיזיולוגיים מבחינים:
- בניתוחי גישור המושתתים על ההנחה, שאפשר להשרות שגשוג דרכי הלימפה על ידי מיתלים שונים עשירים בדרכי לימפה, המונחים כגשר על פער לימפתי, או בדרכים אחרות ולעודד זרימה לימפתית שלא כדרך הטבע.
- ולעומתם, ניתוחי מעקף ישירים בדרכי הלימפה המסלקים את החסר בדרכי הלימפה.
למטרת טיפול שמרני די בדרך כלל באבחנה הקלינית, אולם משנשקלת האפשרות לשחזור ניתוחי של הניקוז הלימפתי, אין די בכך ויש להיעזר בלימפוגרפיה. הלימפוגרפיה האיזוטופית (lymphoscintigraphy) החליפה את הלימפוגרפיה הפולשנית על ידי חומר ניגוד רנטגני. באופן בסיסי, מושתתת הגישה הטיפולית על חומרת הלימפאדמה ועל ההיענות האפשרית של החולה לטיפול. באופן כללי, בצורה הקלה מטפלים בגרב אלסטי (או בשרוול אלסטי לגבי לימפאדמה ביד). יש לחתור להשתמש בגרב אלסטי בלחץ מרבי הנסבל על ידי החולה ובמידה הקצרה ביותר האפשרית. אפשר וצריך לצמצם את קוטר הרגל של חולים רבים על ידי אגידה אלסטית הדוקה משך מספר ימים בטרם ניגשים להתאמת הגרב. תהליך זה ניתן לקצר על ידי שימוש בסחיטה פנימטית מדורגת (lympha-press), שהיא הכרחית במוגבלי הליכה. יש לשאוף לעצב גרביים "תפורים לפי מידה", כך שיהלמו את צורת הרגל התקינה ולא בצורה המעוותת של הגף הנגוע (טעות שכיחה), כדי להשיג במשך הזמן התאמה ללבוש ולתפקוד.
בצורה הבינונית בחומרתה של לימפאדמה ברגליים יש צורך כמעט תמיד בהכנה על ידי סחיטה פניאומטית קודם להתאמת הגרביים. גם הצורה הקלה של המחלה בידיים תצריך לרוב שימוש בסחיטה פניאומטית, מאחר שאין החולים יכולים להתרגל ולשים על גבי הידיים שרוולי לחץ, שהם בעלי אותן מידות כמו ברגליים. למיעוט נבחר יומלץ על שחזור הניקוז הלימפתי בדרך מיקרוכירורגית בתנאים הבאים:
- קיימים תנאים אנטומיים לכך;
- אין עדות לדלקת;
- הבצקת לא התפתחה במשך תקופה ארוכה.
בחולי לימפאדמה קשה החלופה של ניתוח כריתה היא כמעט תמיד מחויבת המציאות עקב הקיפוח התפקודי הבולט, ההפרעה הניכרת באיכות החיים והסבל הנפשי הרב. כריתת עודפי הרקמה הבצקתית תבוצע בזמן שחזור הניקוז הלימפתי כמתואר לעיל, כאשר בלימפוגרפיה מדגימים דרכי לימפה רחיקניות תקינות ומעצור שלם בגובה תחנה אזורית של קשרי לימפה (לדוגמה, מפשעה, בית-שחי). הניתוח מבוצע לאחר הכנת החולה בטיפול פניאומטי בלימפה-פרס משך מספר ימים טרם הניתוח ובניתוח עצמו ניתן טיפול אנטיביוטי כדי לשמר את פתיחות ההשקות הטריות על ידי קיום לחץ תוך-נהורי גבוה. בהיעדר בעיה חסימתית, תבוצע כריתת עודפי רקמה באופן בלבדי ולאחריה יינתן טיפול פניאומטי עד לריפוי הפצעים ולהתאמת גרב אלסטי.
הערכת התוצאות היא קלה כאשר מדובר בניתוח כריתה, אולם בניתוחי השקה, ההבדלים בממדי הלימפאדמה אינם כה בולטים לעין, במיוחד כאשר מדובר בגפיים העליונים, ולעיתים המדד הקליני היחיד לשיפור הוא השינוי במוצקות הגף. במעבדה ניתן לבדוק את תפקודה התקין של ההשקה על ידי מדידת הפינוי הלימפתי בסיוע רדיואיזוטופים. תוצאות לטווח ארוך של ניתוחי ההשקה בעולם עדיין אינן ברורות. מדווחים על הצלחה טכנית בשיעור של 75%-70%.
ראו גם
- לנושא הקודם: Chronic Deep Vein Insufficiency
- לפרק הקודם: כירורגיה של הבלוטות האנדוקריניות
- לפרק הבא: חבלות
המידע שבדף זה נכתב על ידי ד"ר צבי קויפמן - מומחה בכירורגיה, מנהל היחידה לבריאות השד מרכז רפואי מאיר, כפר סבא


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק