דיסקציה של עורק צווארי - Cervical artery dissection
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
| דיסקציה של עורק צווארי | ||
|---|---|---|
| Cervical artery dissection | ||
| 250px | ||
| שמות נוספים | Carotid artery dissection Vertebral artery dissection |
|
| ICD-10 | Chapter I 67.0 | |
| ICD-9 | 443.21
, 443.24 |
|
| MeSH | D020217 | |
| יוצר הערך | ד"ר עפר סדן וד"ר חן הלוי | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – אירוע מוח
דיסקציה עורקית היא אטיולוגיה שכיחה לשבץ מוח איסכמי בקבוצת הגיל הצעירה מ-50[1]. לפי סקר שערך רישום שבץ המוח הלאומי (NASIS) ב-2010, קבוצת גיל זו מהווה כ-8.1% ממקרי השבץ המוחי האיסכמי בישראל, שיעור שהולך ועולה עם השנים. במטופלים הסובלים מדיסקציה עורקית, גורמי הסיכון השכיחים למאורעות איסכמיים הם בעלי תרומה נמוכה, בשונה ממקרי שבץ מוחי איסכמי בגיל המבוגר. כך למשל, יתר לחץ דם נמצא רק בכרבע מהחולים וסוכרת רק בכ-2%[2]. מיגרנה מופיעה בכשליש מהחולים ומהווה ככל הנראה גורם סיכון.
הביטוי הקליני של דיסקציה עורקית מתחיל במקרים רבים כאירוע איסכמי חולף (TIA), תופעה שלרוב מודעים אליה בדיעבד לאחר הופעת השבץ. הסימנים והסימפטומים שונים בהתאם למיקום האנטומי של הפתולוגיה, כלומר בין דיסקציה בעורק התרדמה (Carotid artery), לבין דיסקציה בעורק החוליות (Vertebral artery). פרט לטריטוריה הווסקולרית השונה, המובילה לביטוי קליני נפרד על פי מיקום השבץ, ישנם סימנים אופייניים לכל עורק. תלונות על כאבי צוואר וראש אחוריים שכיחים יותר בדיסקציה של עורקי החוליות (דיסקציה אחורית), בעוד שכאבים מעל העין, תסמונת הורנר (Horner syndrome) וטנטון (Tinnitus) שכיחים יותר בדיסקציה של עורקי התרדמה (דיסקציה קדמית). דימום מוחי תת עכבישי (Subarachnoid hemorrhage) כסיבוך משני שכיח פי עשרה במקרים של דיסקציה אחורית (כ-6% לעומת 0.6% בדיסקציה קדמית[2]) עקב הנטייה של דיסקציה בעורק החוליות להתפשט לתוך הגולגולת.
ככלל, דיסקציה בעורקי התרדמה שכיחה יותר לעומת דיסקציה בעורקי החוליות. מיקום הדיסקציה הוא כמעט בכל המקרים חוץ גולגולתי. דיסקציה תוך גולגולתית ראשונית נדירה אמנם, אך התפשטות של דיסקציה חוץ גולגולתית לחלקו התוך גולגולתי של העורק מופיעה בכרבע מהמקרים[3]. בעורק החוליות המיקום השכיח הוא בגובה החוליה C2, ב-Loop atlas (בעגה הרדיולוגית נקרא מקטע V3). בעורק התרדמה, המיקום השכיח הוא כס"מ מעל לפיצול עורק התרדמה המשותף לעורק הפנימי ולעורק החיצוני. יחד עם זאת, לא נדיר למצוא דיסקציות בחלקו הקריבני (פרוקסימלי) יותר של עורק החוליות או בחלקו הרחיקני (דיסטלי) יותר של עורק התרדמה.
אפידמיולוגיה
קליניקה
אבחנה, פתוגנזה וסיווג
על מנת לאבחן דיסקציה עורקית יש לבצע הדמיה של העורק החשוד. אולטרה-סאונד דופלר (Doppler ultrasonography) יכול לסייע בבדיקה ללא צורך בחומר ניגוד. בבדיקה זו, ניתן להדגים הפרעה דיסטלית בזרימת הדם, חוסר סדירות של העורק המתבטאת ב-Intimal flap (כאשר מדובר בעורק התרדמה), או להדגים היפוך של כיוון הזרימה בדיסקציה חולייתית. הרגישות והסגוליות של בדיקת דופלר באבחון דיסקציה הן נמוכות למדי ולא ניתן להסתמך על בדיקה זו לחלוטין כאשר יש חשד קליני מבוסס. נכון ל-2014, אבחנת דיסקציה צווארית נעשית באמצעות טומוגרפיה ממוחשבת (CT-Angio, CTA) או בדיקת תהודה מגנטית להדגמת כלי דם (Magnetic Resonance Angio, MRA), המאפשרים הדמיה של העורק לכל אורכו כולל המוצא והמקטעים התוך גולגלתיים שלו.
התהליך הבסיסי המתרחש בדיסקציה הוא פגם בדופן העורק, לרוב בין שכבת המדיה לשכבת האדוונטיציה, שבתוכו מתארגן קריש דם. תופעה זו יוצרת בליטה לתוך חלל העורק המצרה אותו ואף יכולה לחסום אותו לחלוטין. ההיצרות ההדרגתית גורמת לסימן "מקור הציפור" (Bird-beak sign) האופייני בהדמיה (תמונה 1). בחלק קטן מהמקרים, ישנו קרע באינטימה, שיכול אף להוביל לחלק בלתי יציב בתוך חלל העורק (Intimal flap כמוזכר לעיל).
החלוקה הקלאסית של דיסקציה על פי המראה הרדיולוגי שלה נחלקת לארבעה סוגים:[4]
- דימום בדופן כלי הדם (Dissecting hemorrhage) ללא היצרות של החלל
- דימום בדופן כלי הדם עם היצרות של החלל
- יצירת מפרצת דמה (Pseudoaneurysm) בדופן, לרוב ללא היצרות של החלל
- יצירת חלל מדומה (False lumen) בתוך דופן כלי הדם
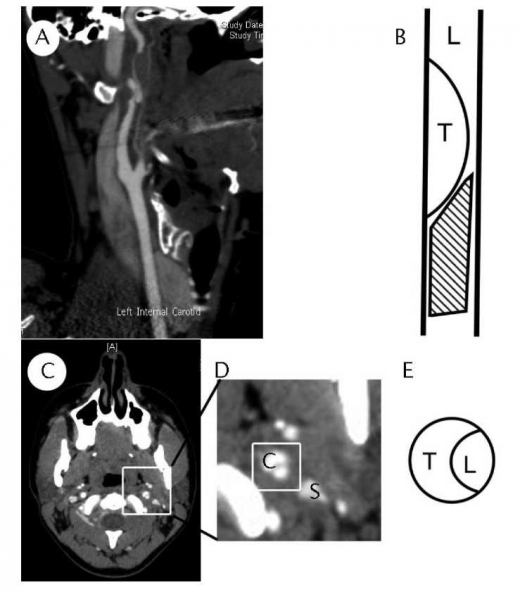
(A) CT angio בשחזור סגיטלי (Sagittal), ניתן להבחין בהיצרות הדרגתית של עורק התרדמה הפנימי, עם מילוי רטרוגרדי.
(B) ציור סכמטי של העורק - L - חלל העורק, T - קריש דם בדופן העורק באתר הדיסקציה, החלק המקווקו מזכיר "מקור ציפור" בחתך
(C) חתך אקסיאלי (Axial) והגדלה של האזור הרלוונטי ב-(D). ניתן לשם לב לקרבה משמעותית בין עורק התרדמה (מסומן ב-C) לבין זיז הסטילואיד (Styloid process) (מסומן ב-S.
(E) ציור סכמטי של העורק הפגוע בחתך אקסיאלי (L - חלל העורק, T - קריש הדם בדופן)
אטיולוגיה
טריגר מיידי לדיסקציה - האם מדובר בבעיה מקומית
החולה השכיח שמתייצג עם דיסקציה צווארית, ידווח על חבלת צוואר מינורית בשבועות שקדמו לכך. בסדרות שונות דווח על שיעור של 36%-50% מהחולים שיכלו לדווח על חבלה או תנועה חדה של הצוואר, כולל טיפול כירופרקטי[5], הרמת משאות, פגיעות ספורט או מעורבות בתאונת דרכים[6]. יש לציין שככל שהחולה צעיר יותר, הסבירות לזהות חבלה כטריגר גבוהה יותר. במקרים אלו, עולה החשד שמדובר בתופעה מבודדת הקשורה לחבלה ישירה המערבת את העורק שנפגע, לפחות בחלק מהמקרים.
חלק מהטריגרים הידועים מתאימים פחות לתאוריה של אירוע מקומי הגורם לדיסקציה. למשל, הממצא השכיח יחסית של מחלת חום בשבועות שקדמו לדיסקציה באנמנזה, עד 10% בסדרה מסוימת[2]. כך גם השיעור הגבוה של לויקוציטוזיס בחולים עם דיסקציה בהשוואה לחולי שבץ מאטיולוגיה אחרת ולביקורת[7], וכן השכיחות הגבוהה יותר בחודשי הסתיו והחורף לעומת האביב והקיץ, ממצאים שהתגלו בסדרה הגדולה ביותר של חולים עם דיסקציה צווארית, ה- CADISP (Cervical Artery Dissection and Ischemic Stroke Patients), שכלל קרוב ל- 1,000 חולים מ-18 בתי חולים באירופה[8].
האטיולוגיה של הדיסקציה - בעיה מבנית מקומית או הפרעה סיסטמית ברקמת החיבור
מחקרים שונים ותצפיות העלו השערות בנוגע לפרה-דיספוזציה של אדם מסוים לפתח דיסקציה. לדוגמא, בחלק ממקרי הדיסקציה ישנה קרבה חריגה בין הסטילואיד לבין עורק התרדמה (Eagle syndrome, תמונה 1). במחקר שהשווה את המרחק הזה בעורקי התרדמה שעברו דיסקציה לעומת בריאים או כאלו שעברו דיסקציה ורטברלית, נמצא כי בממוצע המרחק בין השניים קטן באופן מובהק סטטיסטית. המרחק בין המבנה הגרמי לעורק היה קטן יותר באופן מובהק ססטיסטי גם כשהשוו באותו מטופל את הצד שנפגע לצידו הנגדי[9]. יתכן שקרבה זו גורמת לחיכוך כרוני ולהחלשת דופן העורק. אפשרות נוספת היא שהקרבה בין השניים גורמת לפגיעה עורקית בעת תנועה חריגה של הצוואר או חבלה באיזור. וריאנט מבני נוסף הוא מהלך מפותל של עורק התרדמה, תופעה המשנה את מהירויות הזרימה בתוכו[10]. שני ממצאים נוספים שהוגדרו כגורם סיכון לדיסקציה, הם מידת העלייה בקוטר עורק התרדמה המשותף בזמן הסיסטולה שנמדדה בסיוע אולטרהסאונד,[11] , [12], וכך גם קוטר גדול של האאורטה (מעל 34 מ"מ)[11]. אפשרויות מבניות אלו יכולות להסביר חולשה מקומית של העורק המעורב, אך השוני במבנה הקיים לאורך כל חיי המטופל, עדיין לא מסביר את האירוע הקליני במועד ספציפי. זאת ועוד, שיעור ההישנות של דיסקציה עורקית עומד על כאחוז לשנה בלבד, במקרים שאינם משפחתיים, כך שהסבר מבני אינו יכול לתאר את מלוא התמונה.
אטיולוגיה מסוג נוסף, סיסטמית, היא הפרעה תורשתית ברקמת החיבור. האפשרות המוכרת ביותר, גם אם נדירה יחסית, היא מחלת Ehlers Danlos type IV, בה יש מוטציה באחת מהשרשראות של קולגן מסוג III[13]. fibromuscular dysplasia הוא מצב נוסף בו ישנה הפרעה בדופן העורק עם נטייה לדיסקציה, ביחוד בעורקי התרדמה, אך למרות נטייה משפחתית, טרם התגלה הגן הגורם לכך. פרט למחלות אלו, ידועה נטייה לאגרגציה משפחתית של מקרי דיסקציה ללא מחלה מאובחנת. במחקרם של Majamaa וחב׳ נמצא סיכון גבוה פי 6.6 לאדם לסבול מדיסקציה או אנאוריזמה מוחית אם לאחד מאחאיו הייתה דיסקציה או אניוריזמה, וזאת בעבודה שכללה מעל 110 זוגות אחאים[14]. בסדרה אחרת, שבחנה את גורמי הסיכון לדיסקציה, קרוב משפחה מדרגה ראשונה נמצא בכ-2% מהמקרי[2]. דיסקציה חוזרת שכיחה יותר בחולים עם סיפור משפחתי.
הנטייה המשפחתית הובילה לגילויים של מוטציות וגנים נוספים המעורבים בתהליך, כגון מוטציה בגן המקודד לקולגן I [15], לקולגן III [16] או לקולגן V[17]. בדיקה של גנים אלו ואחרים בסדרות חולים, לא העלתה שמדובר בממצא שכיח. גורם סיכון תורשתי נוסף הוא הגנוטיפ של MTHFR TT, עם היפרהומוציסטאינמיה קלה[18]. ניסיונות לשאול הפרעה גנטית מניסיונם של הקרדיולוגים בתחום של דיסקציה באבי העורקים, העלו ממצאים שליליים, למשל בחיפוש אחר הפרעה בביטוי של 1-alpha antitrypsin [19] או חיפוש אחר מוטציה בגן המקודד ל-tropoelastin[20]. למרות שהייתה שכיחות גבוהה של פולימורפיזם מסוים בגן המקודד ל-1-alpha antitrypsin בקבוצה עם הדיסקציה הצווארית, ללא שינוי בביטוי של הגן.
גישה אחרת לחיפוש אחר חלבונים מעורבים היא דרך ביופסיות עור. תרבית פיברובלסטים מסדרת מטופלים עם דיסקציה מצאה שב- 5.5% מהם נמדדה רמה נמוכה של קולגן III ביחס לקולגן I, ללא עדות למוטציה בגן21. דוגמא נוספת, שוב מתחום הקרדיולוגיה, היא תיאור מקרה בודד של גבר בן 38, בריא ברקע, שהתייצג עם דיסקציה קורונרית. בבדיקות שנעשו על ביופסית עור שנלקחה ממנו נמצא כי אחד האנזימים שיוצר את v-cross linking בין סיבי האלסטיקה (קולגן ואלסטין) מבוטא באופן נמוך משמעותית (Lysyl oxidase - LOX), וכתוצאה מכך יש חוסר ארגון במראה ההיסטולוגי של העור}[21]. ככל הידוע לנו, לא התבצע חיפוש אחר מעורבות הגן הזה גם בדיסקציות צוואריות.
ביופסיות עור היוו עד כה כר נרחב לחיפוש אחר הפרעה סיסטמית ברקמת החיבור של חולים עם דיסקציה עורקית. לדוגמא, באחד המחקרים הראשונים בתחום, בוצעו ביופסיות עור ל-65 חולים עם דיסקציה צווארית, מתוכם רק ל-5% היו ממצאים קליניים של מחלת רקמת חיבור (עור גמיש או מפרקים גמישים וכד') אך לכ-55% היו ממצאים לא תקינים בביופסיית עור בבחינה של מיקרוסקופ אלקטרוני, כגון הסתיידות ופרגמנטציה של סיבי האלסטיקה. ביופסיות חוזרות שנלקחו לשמונה מהחולים לא הדגימו שינוי לאורך זמן, כלומר המראה הפתולוגי נשמר, ובמקרים בהם הייתה דיסקציה חוזרת הייתה גם קורלציה לחומרת ההפרעה ברקמת החיבור[22]. זאת ועוד, במחקרם של Ulbricht et al נלקחו ביופסיות עור מ-7 חולים לאחר דיסקציה עורקית ובששה מהם מצאו שינויים האופיינים ל-Ehlers Danlos[23]. פתולוגיה בביופסיית עור נמצאה גם במחקר נוסף, של Uhlig וחבריו[24], בו נבדקו ביופסיות עור מ-31 חולים לאחר דיסקציה ספונטנית, לעומת 17 בריאים, ונמצא בבדיקה של מיקרוסקופ אלקטרוני בנוכחות צביעת immunogold כנגד קולגן I ו-III, שב-20% מהחולים עם דיסקציה יש מבנה לא תקין של סיבי הקולגן, בעוד שבקבוצת הביקורת לא היו ממצאים פתולוגים בכל הדגימות.
כשנדגמו ביופסיות מעורק הרקה, נמצאו ממצאים חולניים גם באוכלוסיה זו. בביופסיות מהעורק הרקה של חולים עם דיסקציה בשלב האקוטי, נמצאו ברובם (8/9) פתולוגיות שונות, כגון הפרדה בין שכבות העורק והסננה דלקתית בין השכבות[25]. בניסיון לחזור על ממצאים אלו, אותה קבוצה ערכה בדיקה פתולוגית של ביופסיית עורק הרקה ב-14 חולים נוספים עם דיסקציה עורקית והדגימה דופן לא תקין בכולם, עם דגש על המעבר בין האדוונטיציה למדיה ולא בשכבת האנדותל. החוקרים מצאו שטפי דם מיקרוסקופים שמקורם ב-vasa vasorum. כלומר, מדובר בעדות תומכת הן לאופי הסיסטמי של התופעה והן לפתוגנזה המקומית הנעה מחלקו החיצוני של העורק פנימה, ולא בפגיעה באינטימה בתחילת התהליך, לפי ההשערה המקובלת עד כה[26].
למרות כל הממצאים האלו, המעידים על הפרעה סיסטמית ברקמת החיבור, קשה לזהות קלינית את אלו הנוטים לדיסקציה. במחקר מסוג שונה ניסו ליצור דירוג קליני שינבא את ההפרעה ברקמת חיבור בחולים עם דיסקציה ספונטנית ע"י בחינת סימנים קלאסיים כגון גמישות יתר של מפרקים, של העור, פקטוס אקסקבטום/קרינטום, סקלרה כחולה וכד'. המדד כלל סה"כ 25 פרמטרים ואלו לא הצליחו להפריד בין הקבוצות, כלומר שלא ניתן היה להבחין קלינית בחולים אלו לעומת חולי שבץ קריפטוגנים אחרים[27]. פרט לכך, באותו המחקר מדדו את קוטר עורק התרדמה המשותף, כאמצעי נוסף המכוון לארטריופתיה. אולם, לא נמצא הבדל מובהק בין הקבוצות.
לסיכום: מחקרים רבים מוצאים עדות להפרעה ברקמת חיבור בחולים הסובלים מדיסקציה, גם אם לא ניתן לאבחן מחלה או תסמונת ספציפיות. שינויים אלו נמצאו הן במבנה העור והן במבנה דופן העורק. לשינויים אין פנוטיפ חיצוני בולט, ולכן החולים לא מזוהים מראש. ממצאים אלו מכוונים לבעיה מולדת או, לכל הפחות, להפרעה ארוכת טווח. באותו הקשר, בשל הממצא של קרבה של זיז הסטילואיד לעורק מפתיע שיעור ההשנות הנמוך של התופעה, של כאחוז לשנה. אפשרות אחת ליישב את הסתירה בין הנתונים היא ההשערה שקיימת פרה-דיספוזיציה הבאה לידי ביטוי בסיטואציה ספציפית כמו במצב דלקתי לאחר מחלת חום, או שיש מעורבות של מזהמים ספציפיים שטרם זוהו.
טיפול ופרוגנוזה
דיסקציה של עורק צווארי עשוייה לגרום לשבץ מוח באחד משלושה מנגנונים:
- תסחיף של קריש לעורק מוח דיסטלי וגרימת אוטם קורטיקלי במנגנון של קטיעה ישירה של אספקת הדם לרקמה.
- חסימה או היצרות קשה בצוואר עם גרימת שבץ במנגנון המודינמי (watershed infarct).
- תסחיף של קריש לעורק מוח (למשל proximal MCA) וגרימת אוטם קורטיקלי ותת קורטיקלי במנגנון משולב המודינמי וישיר.
אחד המאפיינים של המהלך האקוטי של חולה עם שבץ כתוצאה מדיסקציה הוא הנטייה להחמיר ביממה הראשונה. במחקר שבדק את החולים שהחמירו ביממה הראשונה (כלומר ציון NIHSS עלה ב-8 נקודות ומעלה), התברר שדיסקציה עורקית מעלה את הסיכון להחמרה כזו פי 9.5, ובאופן בלתי תלוי ליתר המשתנים[28]. נטייה זו מדגישה את המרכיב ההמודינמי שמופיע כמעט בכל מקרי הדיסקציה, ומחייבת ניטור קפדני של המדדים ההמודינמיים תוך המנעות מירידות לחץ דם.
אין בנמצא מחקר מבוקר שמאפשר הנחיה מבוססת ידע בנוגע לטיפול בדיסקציה עורקית. מטרת הטיפול, כבכל מקרה שבץ אחר, היא מניעת שבץ נוסף או החמרה של הפגיעה הקיימת. במקרים המועטים שמגיעים בחלון ההזדמנויות, ניתן לטפל באמצעות תרומבוליזה כבכל שבץ איסכמי חריף אחר. בניתוח של סדרת CADISP , כ-11% טופלו בתרומבוליזה. בניתוח של קבוצה זו לעומת תת-קבוצה שהייתה ביקורת (mached-control), לא הוכח ש-tPA שיפר את הפרוגנוזה, כשהאטיולוגיה היא דיסקציה עורקית. יחד עם זאת, מדובר במחקר עם מספר חולים מועט שאינו מבוקר ולא צפוי היה כי יענה על שאלת יעילות הטיפול. למרות שאין עדות לשיפור בפרוגנוזה, גם לא נמצאה עדות לעלייה בשיעור הדימומים, כך שהסיכון הנלווה לטיפול התרומבוליטי אינו גבוה יותר, ולא מהווה התווית נגד[29].
למטופלים רבים, תרומבוליזה אינה אפשרית בשל ההגעה המאוחרת למיון. בטווח הקצר (לשלשה חודשים) ישנן שתי גישות מקובלות למניעת הישנות השבץ: טיפול בנוגדי קרישה למשך מספר חודשים ולאחר מכן בנוגדי טסיות, או טיפול בנוגדי טסיות בלבד. במרכזים רבים משתמשים בנוגדי קרישה על מנת למנוע היווצרות מחדש של קרישי דם באתר הדיסקציה, וכך למנוע את נדיידת התסחיף מעורק מקורב לעורק דיסטלי. יש כאלו המציעים טיפול כפול בנוגדי טסיות (אספירין + קלופידוגרל) לשלב החריף[22]. לטווח הארוך, במטא-אנליזה שפורסמה לאחרונה וסיכמה את כל המחקרים הקיימים, למרות שאין מחקרים מבוקרים כפולי סמיות, נמצא יתרון קל לטיפול בנוגדי טסיות מבחינת הסיבוכים האפשריים. אולם, ההבדל לא היה משמעותי סטטיסטית, ולכן קשה להסיק מכך מסקנות[30]. הגישה שלנו היא טיפול בנוגדי קרישה בשלב החריף - למעט מקרים בהם יש התויית נגד כגון אוטם גדול או התמרה דימומית - למשך 6-3 חודשים.
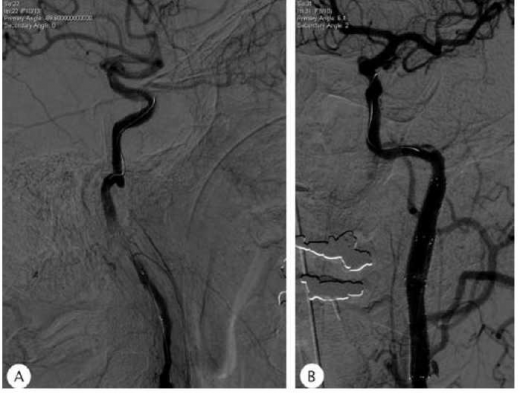
אפשרות נוספת, השמורה למקרים נבחרים, היא צנתור והנחת תומכן. אפשרות זו טובה בעיקר לטיפול במקרים בהם יש חסימה של עורק מקורב בשלב החריף, או במקרים בהם הדיסקציה גורמת לתסמינים המודינמיים או המשך אמבוליזציה למרות טיפול תרופתי נאות. לאחרונה, במקרה שטופל במוסדנו, צנתור כזה בוצע למעלה מ-12 שעות לאחר השבץ, עקב חוסר יציבות על רקע המודינמי (תמונה 2). הפרוגנוזה של חולה עם שבץ כתוצאה מדיסקציה תלויה באתר הפגיעה ובהיקף האוטם המוחי. בסדרה שעקבה אחר כ-900 חולים עם דיסקציה עורקית צווארית, נמצאו הבדלים בתוצאה התפקודית לאחר שלושה חודשים, כשהשוו דיסקציה בעורק התרדמה לעומת עורק החוליות. בעוד שבמקרים בהם עורק החוליות נפגע, כ-89% מהמטופלים נמצאו עם 0-2 mRS (עצמאות תפקודית), במקרים של דיסקציה בעורק התרדמה רק כ-59% הגיעו לתוצאה זו[2].
דגלים אדומים
סיכום
דיסקציה של עורק צווארי מאובחנת יותר ויותר בשנים האחרונות בשל הזמינות של הדמיה עורקית לא פולשנית. לאבחנה זו יש משמעות מבחינת הטיפול המיידי ולטווח ארוך. העלייה באבחנה הובילה למצב בו באחוז גדול של חולי שבץ צעירים, שהוגדרו בעבר קריפטוגנים, נמצא כיום מנגנון ברור. עדיין, רוב מקרי הדיסקציה קריפטוגנים בעצמם, שכן הדיסקציה מוגדרת כ"ספונטנית". בסקירת הספרות נמצא כי במקרים רבים ישנה עדות לפתולוגיה סיסטמית ברקמת החיבור, אף על פי שמוטציות ספציפיות הוכחו במיעוט קטן. הנוכחות של נטייה זו, שנראית כתכונה אינהרנטית של החולה, אינה מובילה להישנות בשיעור גבוה. מחקר עתידי עשוי לאבחן ביתר דיוק את גורמי הסיכון לדיסקציה, וכן את שילוב האירועים שמוביל לאירוע הקליני. אמצעים אלו יאפשרו טיפול מונע יעיל יותר ויתכן שגם אבחון טרום לידתי של פגמים הגורמים לסיכון גבוה במיוחד.
ביבליוגרפיה
- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה1- ↑ 2.0 2.1 2.2 2.3 2.4 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה2- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה3- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה4- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה5- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה6- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה7- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה8- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה9- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה10- ↑ 11.0 11.1 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה11- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה12- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה13- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה14- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה15- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה16- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה17- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה18- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה19- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה20- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה22- ↑ 22.0 22.1 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה23- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה24- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה25- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה26- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה27- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה28- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה29- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה30- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה31
קישורים חיצוניים
המידע שבדף זה נכתב על ידי ד"ר עפר סדן וד"ר חן הלוי, המחלקה לנוירולוגיה, המרכז הרפואי ת"א


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק