נגיף הנילוס המערבי - West Nile virus
| מדריך בדיקות מעבדה | |
| נגיף הנילוס המערבי | |
|---|---|
| West Nile virus | |
| שמות אחרים | WNV, viral encephalitis |
| מעבדה | נגיפים בדם ובנוזל השדרה |
| תחום | זיהוי הדבקה ב-West Nile Virus |
| טווח ערכים תקין | אי מציאת נוגדנים מסוג IgG או IgM כנגד הנגיף |
| יוצר הערך | פרופ' בן-עמי סלע |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – קדחת מערב הנילוס
נגיף West-Nile
הנגיף West Nile (להלן WNV) הגורם לקדחת West Nile הוא נגיף flavi וחבר במשפחת נגיפי JE או Japanese encephalitis, המכילה מספר נגיפים הכרוכים באנצפליטיס אנושי כגון JE, SLE, Murray Valley encephalitis ו-Kunjin שהוא סוג משנה של WNV. במשפחת נגיפי flavu נכללים גם נגיפי Zika, yellow fever ו-Dengue.
כל נגיפי flavi קרובים זה לזה אנטיגנית, מה שמסביר את ריאקציות הצילוב הסרולוגיות ביניהם בבדיקות המעבדה. נגיפים בתת-משפחת JE הם אף קרובים יותר זה לזה, מה שמחייב בדיקות יותר ייחודיות בניסיון להבדיל ביניהם. ה-WNV הוא חלבון כַּדּוּרִי עשרימוני (בעל 20 פאות) שקוטרו כ-50 ננומטר (Mukhopadhyay וחב' ב-Science משנת 2003). הוא נגיף RNA חד-גדילי מעטפתי, שהמעטפה שלו מורכבת ממעטה חלבוני וממברנה ליפידית. המעטה החלבוני מורכב משני גליקופרוטאינים מבניים אינטגראליים: גליקופרואין M קטן המייצג את ה-membrane, וגליקופרוטאין E, משמש כ-hemagglutinin הנגיפי המסייע לנגיף להיצמד לתאי הפונדקאי ולחדור לתוכם בתהליך של איחוי, והוא המביא לרוב התגובה החיסונית של נוגדנים האמורים לנטרל את הנגיף (Brinton ב-Ann rev Microbiol משנת 2002 ו-Kanai וחב' ב-J Virol משנת 2006).
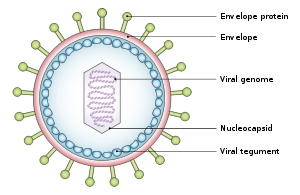
מבנה הנגיף WNV
הממברנה הליפידית של נגיפי flavi מכילה כולסטרול ו-phosphatidylserine ועוד מספר מרכיבים בלתי מזוהים (Carro וחב' ב-Virus Res משנת 2013). לממברנה הליפידית יש תפקידים אחדים בתהליך ההדבקה הנגיפית, כולל פעילותם כמולקולות מאותתות והחשת תהליך החדירה לתאי הפונדקאי (Martin-Acebes וחב' ב-J Virol משנת 2014). לכולסטרול בעיקר יש תפקיד בחדירה לתא המודבק (Medigeshi וחב' ב-J Virol משנת 2001). בתוך מעטפת הנגיף הגנום שלו נמצא בתוך ה-capsid החלבוני של הנגיף, כאשר האחרון הוא אחד החלבונים הנוצרים בתא המודבק. נמצא שה-capsid מונע אפופטוזיס על ידי שיבוש מסלול Akt (Urbanowski וחב' ב-J Virol משנת 2013). ה-capsid הוא חלבון מבני בו נארז ה-RNA וממנו מועברת חומצת הגרעין לנגיפים המתפתחים (Hunt וחב' ב-J Microbiol משנת 2007).
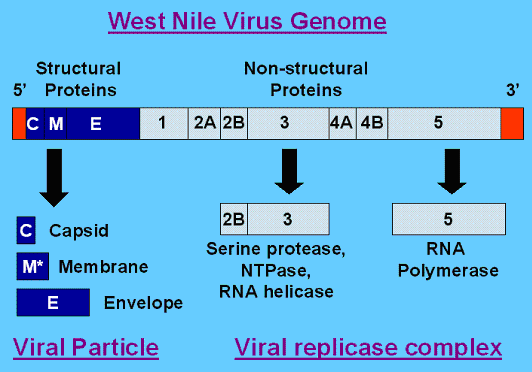
הגנום של הנגיף אורכו כ-11,000 נוקלאוטידים והוא מאוגף בשני קצותיו על ידי לולאות '5 ו-'3 בלתי מקודדות (Colpitts וחב' ב-Microbiol Rev משנת 2012). האזור המקודד של הגנום, מקודד לשלושה חלבונים מבניים ולשבעה חלבונים לא-מבניים, שאינם עוברים אינקורפורציה לתוך המבנה של הנגיפים החדשים. הגנום של WNV מתורגם בראשית התהליך ל-polyprotein, ומאוחר יותר מבוקע חלבון זה על ידי פרוטאזות של הנגיף ושל הפונדקאי לקבלת חלבונים נפרדים כדוגמת NS1, C ו-E (Chung וחב' ב-Proc Natl Acad Sci USA משנת 2006).
חלבונים מבניים
החלבונים המבניים C, prM/M ו-E, הם חלבונים קודמנים (precursors) של ממברנת הקפסיד, וכן של חלבוני המעטפת של הנגיף. החלבונים המבניים ממוקמים בקצה ה-'5 של הגנום ועוברים ביקוע לחלבונים בשלים על ידי פרוטאזות.
החלבון C - הוא חלבון של הקפסיד המקיף את ה-RNA genome המקודד ל-virions לא בשלים (Londono-Renteria וחב' ב- Methods in Molecular Biology משנת 2016).
החלבון prM/M – נגיפים עם חלבון M נחשבים מדביקים, כאשר נוכחות חלבון M מאפשרת את השפעול של חלבונים המעורבים בחדירת הנגיף לתוך התא. החלבון prM (אוprecursor membrane) מופיע על פני virions לא בשלים. כאשר חל ביקוע של furin לחלבון M, ה-virions הופכים למדביקים (Moesker וחב' ב-J Gen Virol משנת 2010).
החלבון E – גליקופרוטאין היוצר את מעטפת הנגיף, נקשר לקולטנים על פני תאי הפונדקאי על מנת לחדור לתא הפונדקאי (Perera-Lecoin וחב' ב-Viruses משנת 2013).
חלבונים לא-מבניים
חלבונים לא מבניים כוללים את NS1, NS2A, NS2B, NS3, NS4A, NS4B ו-NS5. חלבונים אלה בעיקר מסייעים לשכפול הנגיף או שהם פועלים כפרוטאזות. החלבונים הלא-מבניים ממוקמים סמוך לקצה ה-'3 של הגנום.
NS1 - הוא קו-פקטור המסייע לשכפול של נגיפים, ובאופן ספציפי משמש לוויסות קומפלקס הרפליקציה (Youn וחב' ב-Virol J משנת 2013).
NS2A - הוא חלבון עם מגוון תפקידים: הוא כרוך עם הרפליקציה של הנגיף, עם ההַרְכָּבָה (assembly) של ה-virion, ומשרת את מותו של התא הפונדקאי (Melian וחב' ב-J Gen Virol משנת 2013).
NS2B - קו-פקטור של פעילות NS3, כאשר ביחד הם יוצרים את קומפלקס הפרוטאזה.
NS3 – פרוטאזה האחראית לביקוע של ה-polyprotein ליצירת החלבונים הבשלים. חלבון זה יכול לפעול גם כ-helicase.
NS4A – קו-פקטור של הרפליקציה של הנגיף, ובאופן ספציפי מווסת את הפעילות של NS3 helicase (Shiraev וחב' ב- J Gen Virol משנת 2009).
NS4B – מעכב יצירת אינטרפרון (Wicker וחב' ב-Virology משנת 2012).
NS5 – החלבון הגדול והשמור ביותר של WNV, ופועל כ-methyltransferase וכ-RNA polymerase.
מחזור החיים של WNV
כאשר הנגיף חודר לזרם הדם של הפונדקאי, חלבון המעטפת E נקשר לגורמי ספיחה שהם glycosaminoglycans על פני התא הפונדקאי. גורמי ספיחה אלה מסייעים לכניסת הנגיף לתא, אך חיוני גם הקישור לקולטנים ראשיים הכוללים את DC-SIGN, DC-SIGN-R ו-integrin αvβ3 (Brinton ו-Margo ב-Ann Rev Microbiol משנת 2002, ו-Samuel ו-Diamond ב-J Virol משנת 2006). על ידי קישור לקולטנים ראשיים אלה, WNV חודר לתאים על ידי אנדוציטוזיס המסתייעת על ידיclathrin (Vancini וחב' ב-Virology משנת 2013), כאשר WNV חודר לתא בתוך אנדוזום. החומציות בתוך האנדוזום מקטלזת את האיחוי של ממברנות הנגיף והאנדוזום, ומאפשרת לגנום של הנגיף להשתחרר לתוך האנדוזום (Mukhopadhyay וחב' ב- Nat Rev Microbiol משנת 2005). התרגום של ה-RNA החד-גדילי מתבצע ברטיקולום האנדופלזטי, כאשר ה-RNA מתורגם ל-polyprotein העובר ביקוע על ידי NS2B-NS3 ליצירת החלבונים הבשלים (Suthar וחב' ב- Nat Rev Microbiol משנת 2013). כדי לשכפל את ה-DNA שלו, NS5, שהוא RNA polymerase, יוצר קומפלקס רפליקציה עם חלבונים לא-מבניים נוספים ליצירה של מרכיב ביניים, שהוא negative-sense single-stranded RNA, כאשר האחרון משמש template לסינתזה של ה- positive-sense RNA הסופי. כאשר הושלמה סינתזה זו, חלבון הקפסיד C מקבץ את גדילי ה-RNA ליצירת virions בלתי-בשלים. יתר הנגיף מתכנס ברטיקולום האנדופלזמטי וב- Golgi apparatus, ליצירה של virions בלתי בשלים וחסרי יכולת הדבקה. בנקודה זו חלבון E עובר גליקוזילציה, ואילו חלבון prM עובר ביקוע על ידי furin (שהוא פרוטאזה של התא הפונדקאי) ליצירת חלבון M, וכך נוצר virion בשל בעל כושר הדבקה. כעת הנגיפים הבשלים מופרשים אל מחוץ לתא המודבק.
פילוגניות
הנגיף WNV התגלה לראשונה בשנת 1937 בדגימת דם שנלקחה מאישה שנדבקה בנגיף בפרובינציה של הנילוס המערבי של מה שידועה כאוגנדה (Smithburn וחב' ב- Am J Trop Med משנת 1940). מחקרים נוספים במצרים זיהו את הנגיף בעופות ובבעלי חיים בנוסף לאדם. הנגיף הוכר כגורם למנינגו-אנצפליטיס חמורה בהתפרצות בחוסים בבית אבות בישראל בשנת 1957. בהמשך, התפרצויות נוספות דווחו בישראל (Chowers וחב' ב- Emerg Infect Dis משנת 2000) ובאפריקה היו מתונות ודמו למקרי שפעת. באמצע שנות ה-90 התפרצויות יותר תכופות וחמורות נרשמו בדרום-מזרח רומניה (Tsai וחב' ב-Lancet משנת 1998). בנוסף דווח על התפרצויות של WNV באזור וולגוגרד בדרום ברוסיה וזוהו שם 2 זנים של הנגיף (Platonov וחב' ב- Emerg Infect Dis משנת 2001, ו-Lvov וחב' באותו כתב עת משנת 2000).
מחקרים פילוגנטיים קובעים שהנגיף WNV הופיע כנגיף מֻבְחָן לפני כ-1,000 שנים (Lanciotti וחב' ב-Virology משנת 2002, ו-Galli וחב' ב-Emerg Infect Dis משנת 2004). נגיף קדמון זה התפתח לשתי שושלות נפרדות. השושלת הראשונה היא המקור להדבקות ולהתפרצויות באפריקה ובעולם כולו. השושלת השנייה נחשבה זוֹאוֹנוֹטִית (המועברת מבעלי חיים לאדם), אלא שבשנת 2008 שושלת זו שהתגלתה קודם לכן רק בסוסים באזורים התת-סהריים באפריקה ובמדגסקר, החלה מופיעה בסוסים באירופה, כאשר לראשונה התגלו 18 סוסים מודבקים בהונגריה (West ב- Am Assoc Equine Practitioners Convention משנת 2009). שושלת 1 של WNV התגלתה בשנת 2010 בדרום אפריקה באתון ובעוּבּרה המת. קודם לכן רק שושלת 2 של הנגיף התגלתה בסוסים ובבני-אדם בדרום אפריקה (Venter וחב' ב-Emerging Infect Dis משנת 2011). בשנת 2007 נתגלה הנגיף בגופת לוויתן קטלן בטקסס, מה שמרחיב את טווח הדבקת הנגיף גם לדגי הים הפתוח (Leger וחב' ב- Emerg Infect Disמשנת 2011).
מאז ההתפרצות הראשונה של הנגיף בצפון אמריקה בשנת 1999, הוא התפשט לכל רחבי ארצות הברית, קנדה, מקסיקו והאיים הקריביים וכן למרכז אמריקה, וההדבקות כללו בני-אדם, סוסים והרבה סוגי עופות. הקוף מסוג Barbary macaque, היה הראשון מבין הפרימטים הלא-אנושיים שבו התגלתה הדבקת WNV. זני הנגיף האמריקני והישראלי ידועים בכך שהם גורמים לשיעורי תמותה גבוהים באוכלוסיות של עופות בעיקר מסוג Corvidae.
אנליזה גנטית מצביעה על כך שנגיף זה גרם להתפרצות תחלואת האנצפליטיס במדינות צפון-מזרח ארצות הברית שגרם הנגיף משנת 1999, והנגיף האמור היה בעל הומולוגיה של 99.8% עם נגיף שבודד בישראל מאווז מת בשנת 1998 (Lanciotti וחב' ב-Science משנת 1999). נראה אם כן שהנגיף שגרם להתפרצות המחלה בארצות הברית מקורו היה במזרח התיכון, אם כי לא ברור כיצד עשה דרכו לצפון אמריקה. הסבר אחד אחד שהוא נישא על ידי עופות נודדים נגועים, או על ידי יתושים או לרוות של יתושים שחדרו למטוסים טרנס אטלנטיים. כיוון שבני אדם הנושאים את הנגיף הזה מאופיינים על ידי viremia ברמה מאוד נמוכה, הסבירות שהנגיף הועבר על ידי נוסע שטס לצפון אמריקה אינה סבירה. כאמור, הנגיף מועבר לאדם בעיקר על ידי עקיצת יתושים בעיקר מזני Culex, ובצפון אמריקה גם על ידי יתושים מסוג Diptera, אך גם קרציות נמצאו נושאות את הנגיף. הפונדקאים העיקריים של WNV הם עופות (Mackenzie וחב' ב-Nat Med משנת 2004, ו-Turell וחב' ב-J Med Entomol משנת 2001, ן-Dohm וחב' באותו כתב עת משנת 2002). היתושים מודבקים בנגיף כאשר הם עוקצים עופות הנגועים בו ומכילים אותו בדמם. אנשים וסוסים המודבקים ה-WNV לא מפתחים viremia עם מסות גדולות של הנגיף, ולכן נהוג להתייחס לשני פונדקאים אלה כ"פונדקאי קצה".
אבחון והתנהלות
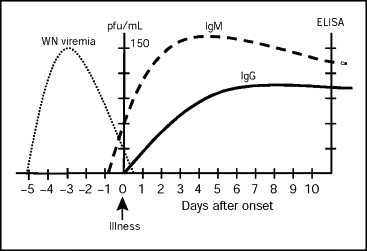
בדיקה סרולוגית לזיהוי נוגדנים anti-WNV מסוג IgM נחשבת לשיטה הטובה ביותר (Zaayman וחב' ב-J Virol משנת 2009). בערך בשליש מהאנשים שנדבקו בנגיף, בדיקת MRI מראה הגברת תגובה באזורים הסב-ונטריקולאריים או ב-leptomeninges the שהם שני קרומי המוח הפנימיים (התת-עכבישי וה-pia mater). נזק מוחי הנגרם מאנצפליטיס בהדבקה עם WNV, עלול לגרום לעיכוב בהתפתחות קוגניטיבית, ובמיומנות מוטורית גסה ועדינה. נדבקים קשישים ב-WNV המפתחים אנצפליטיס, עלולים לפתח DVT, עם חשש להופעת תסחיף ריאתי שעלול להיות קטלני. אנשים עם מחלה חמורה משנית להדבקה עם WNV, הם בסיכון מוגבר לסיבוכים ריאתיים, ובתהליך של אנצפליטיס תיתכן ירידה בהכרה, וקשיי-בליעה (dysphagia) הקשורים לפגיעה הנוירולוגית. תואר במקרים אלה גם שתוק של העצב הסרעפתי (phrenic nerve palsy), מה שפוגע בהתרחבות הריאות, ועלול לגרום לתֶּמֶט הריאה (atelectasis).
אבחון הדבקה ב-WNV חייב להיות חלק מאבחנה מבדלת בכל מי שמופיעה אצלו מחלת חום עם מאפיינים נוירולוגיים, שנחשף לאחרונה ליתושים, או שמתגורר באזור עשיר בבעלי-חיים, או שקיבל לאחרונה תרומת דם או עבר השתלת איבר. הדרך היעילה ביותר לאבחן WNV היא בזיהוי נוגדנים מסוג IgM כנגד הנגיף בנסיוב או ב-CSF בשיטת MAC-ELISA (על פי Kramer ו-Bernard ב-Curr Opin Infect Dis משנת 2001). מציאות של נוגדנים מסוג IgM ב-CSF מצביעה על הדבקה של ה-CNS שכן נוגדן זה אינו עובר את ה-BBB, ולפחות 90% מהמטופלים עם מנינגו-אנצפליטיס מכילים נוגדני IgM ב-CSF תוך 8 ימים מהופעת התסמינים (דו"חות ה-CDC וה-WHO משנת 2017). ברגע שמופיעים נוגדני IgM הם ניתנים לזיהוי לתקופה של למעלה מ-6 חודשים לאחר הופעת המחלה ברוב הנדבקים ויכולים אף להתגלות אפילו 500 יום מההדבקה. לכן, בניגוד לרוב ההדבקות האחרות, הנוכחות של נוגדני IgM אינה יכולה להעיד על מחלה חריפה בעיצומה, אלא אם כן יש עדויות קליניות להתמשכות המחלה.
נוגדנים מסוג IgG מופיעים בסביבות היום ה-7 למחלה, והם יכולים להתגלות כבר לאחר 3 שבועות לאחר ההדבקה ברוב האנשים הנדבקים על ידי WNV. בהדבקות חריפות, הטיטר של IgG אמור לעלות בין הימים 7–21 מהדבקה. תוצאות סרולוגיות חיוביות-כזובות יכולות להתקבל במטופלים שחוסנו לאחרונה כנגד yellow fever או כנגד JE, או שהם נדבקו על ידי נגיפים אלה או על ידי נגיף flavi אחר דוגמת dengue. לכן חיוני מידע על שהייה באזורים גאוגרפיים אנדמיים לנגיפים אלה מהעת האחרונה, או מידע על היסטוריית החיסונים של המטופל.
בניתוח התוצאות הסרולוגיות, יש לקחת בחשבון אפשרות של תוצאות חיוביות-כזובות שיכולות לנבוע מחיסון לאחרונה כנגד yellow fever או כנגד Japanese encephalitis, או כתוצאה מהדבקה סמוכה בזמן על ידי נגיפי flavi עם חפיפה אנטיגנית הגורמים ל-yellow fever, לקדחת Dengue, ל-St. Louis encephalitis או לנגיף Powassan (על פי Campbell וחב' ב-Lancet Infect Dis משנת 2002). הבדיקה הספציפית ביותר בהקשר של נגיפי flavi הנישאים על ידי מפריקי רגליים (arthropods) ידועה כ-PRNT או plaque-reduction neutralization test. כיוון ש-WNV הוא א-תסמיני ברוב הנדבקים, ונוגדני-IgM יכולים לשרוד למשך 6 חודשים או יותר, אבחון אנשים המתגוררים באזורים אנדמיים יכול להיות מאתגר.
במטופלים עם הדבקה של WNV יכולים למצוא או לויקוציטוזיס קלה או דווקא leukopenia קלה. באחדים מהם ניתן למצוא היפונתרמיה קלה, בעיקר באלה עם אנצפליטיס. בדיקות מעבדה אחרות מתקבלות בדרך כלל תקינות. בנבדקים עם מנינגו-אנצפליטיס, מוצאים ב-CSF עליה קלה במספר התאים ((pleocytosis, בתחום של 30–100 תאים/µL, ברובם לימפוציטים, ורמות נורמליות של גלוקוזה. אישוש ההדבקה הוא על ידי גילוי הנגיף עצמו או על ידי מציאות נוגדנים כנגד הנגיף. ניסיונות לבודד את הנגיף מגופם של נדבקים בו, נכשלים לרוב, כיוון שרמת ה-viremia נמוכה מאוד לרוב, והנגיף מתפנה מהגוף במהירות. ה-viremia יכולה להתמשך זמן ממושך יותר בחולים עם ממאירויות מתקדמות או באלה הנוטלים תרופות לדיכוי מערכת החיסון.
אבחון מוחלט: מחלת חום כרוכה עם מצבים נוירולוגיים, בתוספת של לפחות אחד מתוך התנאים הבאים: בידוד הנגיף, או הוכחת מציאות אנטיגן שלו ברקמה או בנוזלי גוף; וידוא נוכחות ב-CSF של נוגדנים מסוג IgM כנגד הנגיף בשיטת ELISA; עליה של פי-4 ומעלה בטיטר הנוגדנים כנגד WNV בדגימות CSF או נסיוב; נוכחות של נוגדנים כנגד WNV מסוג IgG ו-IgM בדגימת נסיוב אחת.
אבחון סביר: מחלה המתאימה לזו המתקבלת בהדבקת WNV שאינה מאופיינת על ידי אף לא אחד מהקריטריונים המעבדתיים המקובלים, אך מאופיינת על ידי לפחות אחד מהתנאים הבאים: מציאות בנסיוב של נוגדנים מסוג IgM כנגד WNV; רמה מוגברת של נוגדנים כנגד WNV בנסיוב מַחְלִים.
שלילה מוחלטת של אבחון הדבקה ב-WNV: מחלה שאינה תואמת את הקריטריונים המעבדתיים בתוספת תוצאה שלילית של בדיקה לנוכחות נוגדנים מסוג IgM כנגד WNV בנסיוב או ב-CSF שנדגמו במהלך 8–21 יום מתחילת המחלה ו/או שלילית בבדיקה לנוכחות של נוגדנים מסוג IgG כנגד WNV בדגימת נסיוב שנלקחה למעלה מ-22 יום מתחילת המחלה. בדיקת ELISA ל-IgG רגישה, אך אינה ספציפית ויש לאשש אותה בבדיקת plaque reduction neutralization.
ממצאים רדיולוגיים
לזיהוי דלקת ב-CNS, MRI מסייע יותר מאשר CT, כיוון ששיטת ההדמיה האחרונה במקרים של אנצפליטיס כתוצאה מ-WNV, מראה בדרך כלל נגעים קודמים או מספקת ממצאים נורמליים. ב-30% מהמטופלים, MRI מזהה הגברה לפטו-מנינגיאלית או סב-ונטריקולרית. מספר חוקרים מציעים שסיגנל בצפיפות גבוהה בתמונות T2 של התלמוס או של הגנגליה הבזאלית, עשויים להיות אינדיקטורים מוקדמים שהנבדק לוקה ב-WNV encephalitis (Solomon וחב' ב-Br Med J משנת 2003).
ממצאים פתולוגיים
במקרים קטלניים, הממצאים הפתולוגיים העיקריים הם דלקת דיפוזית של המוח וחוט השדרה, מלווה בשטפי-דם קטנים, הסננה של תאי סביב כלי-דם (perivascular cuffing), וניוון עצבי ניכר. גזע המוח, ובעיקר המדולה, מעורבים במידה רבה יותר (Kelley וחב' ב-Am J Clin Pathol משנת 2003, ו-Sampson ו-Armbrustmacher ב-Ann NY Acad Sci משנת 2001).
אפידמיולוגיה
באוגוסט 1999 התגלה בעיר ניו-יורק צבר של מקרים של מנינגו-אנצפליטיס הכרוכים בחולשת שרירים. בדיקה אפידמיולוגית וסביבתית העלתה את החשד למעורבות של arbovirus ובדיקות סרולוגיות בוצעו לזיהוי הנגיף. שמונה הנבדקים הראשונים נמצאו חיוביים בבדיקת נוגדנים כנגד St Louis encephalitis (להלן SLE), מחלה הנגרמת מעקיצת יתוש. במקביל התרחשו מספר גדול מהמקובל של מקרי מוות של עופות, בעיקר עורבים, ושל ציפורים אקזוטיות בגן החיות העירוני ב- Bronx. כיוון ש-SLE אינו אמור להמית עופות, התמותה של בני-אדם ועופות נראתה בלתי קשורה. ניתוחים שלאחר המוות שבוצעו בעופות המתים בגן החיות, גילו דרגות שונות של מנינגו-אנצפליטיס ושל מיו-קרדיטיס חמור. דגימות מהרקמות שנבדקו נמצאו שליליות למציאות פתוגנים שכיחים בעופות, ולנגיפי equine encephalitis. אך נגיף שנמצא ברקמות אלו ונשלח למעבדות ה-CDC באטלנטה, נמצא בשיטות PCR וריצוף DNA שהוא מאוד דומה ל-WNV, ושהוא זהה לנגיף שבודד מרקמותיהם של 4 מקרי אנצפליטיס בניו-יורק. בדיקה חוזרת מצאה שכל דגימות הנסיוב/CSF שנסרקו ונמצאו חיוביות לנוכחות נוגדנים ל-SLE היו חיוביות לנוכחות נוגדנים ל-WNV, שאמנם אושר כנגיף שגרם להתפרצות המחלה בניו-יורק (דו"ח של ה-CDC שפורסם ב-Morb Mortal Wkly Rep.בשנת 1999).
מאז האירוע של 1999, ההדבקה עם WNV המשיכה להתפשט בארצות הברית מערבה. משנת 1999 עד 2001, נרשמו 149 מקרים של אנשים שחלו בארצות הברית כתוצאה מהידבקות בנגיף זה, מתוכם נרשמו 18 מקרי מוות. אך בשנת 2002 חלה עליה דרמטית במקרים של תחלואה שאושרה על ידי בדיקות המעבדה כמיוחסת ל-WNV. בין החודשים מאי ודצמבר 2002 נרשמו 4,156 מקרים מתוכם נפטרו 284 איש. המדינות עם אחוז התחלואה הגבוה ביותר היו אילינוי, אינדיאנה, אוהיו, מישיגן, לואיזיאנה וטקסס. בשנת 2003 נרשם מקרה ראשון בדרום קרולינה, ועד 11 באוגוסט 2003 ה-CDC קיבל דיווחים התחלואה מ-WNV שכבר הקיפה 17 מדינות. בשנת 2002 נמצא שהרוב המכריע של המקרים התרחש בשבוע הראשון של חודש אוגוסט, אכן, מספר הסוסים והיתושים הנגועים בנגיף עלה במקביל לתחלואה בבני-אדם.
כאמור, גל ההדבקות בארצות הברית מתחיל מתחילת חודש יוני, כאשר שיאן מתרחש באוגוסט, והן דועכות לקראת אמצע נובמבר. התפרצות גדולה של הדבקות עם WNV במדינה זו התרחשה בשנת 2012, שפגעה ב-5,674 איש כאשר מעורבות מערכת העצבים נרשמה ב-51% מתוכם. בשנת 2013 מספר הנדבקים המתועדים פחת ל-2,469, ובשנת 2014 נרשמו 2,205 מקרים מתוכם ב-61% מעורבות עצבית, ובשנת 2015 היו 2,175 מקרים (דו"ח של ה-CDC משנת 2016). בשנת 2016 נרשמו בארצות הברית 2,149 מקרים מתוכם 1,303 עם מעורבות עצבית. בסך הכול, משנת 1999 עד שנת 2016, נרשמו 46,086 מקרי הדבקה ב-WNV, כאשר ב-21,574 מתוכם התפתחה מחלה עצבית.
באשר לשאר חלקי העולם, נגיף WNV זוהה במידה הרבה ביותר באסיה, באפריקה, במזרח התיכון, והוא אנדמי באותם אזורי עולם. במהלך שנות ה-90 היו התפרצויות של אנצפליטיס מהדבקה בנגיף WNV באלג'יריה, בצ'כיה, בצרפת, ברומניה, ברוסיה ובישראל. מאד חדירת הנגיף לארצות הברית בשנת 1999, הוא כבר התפשט למדינות הסמוכות קנדה ומקסיקו, וממנה לדרום אמריקה. אין העדפה אתנית מבחינת ההדבקה של WNV, אין העדפה בין-מגדרית, ומטבע הדברים ככל שהאנשים מבוגרים יותר נטייתם להידבק גבוהה יותר.
נגיף WNV התגלה בעופות מתים השייכים לפחות ל-138 זנים שונים של עופות. עופות ממשפחת העורבים ובעיקר לעורבים הכחולים (blue jays) הנפוצים בארצות הברית. אלה הנמצאים בחשיפה לנגיף, הם בעיקר עובדים באזורים פתוחים בהם יש ריכוז של יתושים עוקצים כגון חקלאים, יערנים, גננים, ועובדי בנין. WBV אינו מועבר מאדם לאדם על ידי יתושים, ועם זאת הוכרו בשנת 2002 חמש דרכים של העברת הנגיף מאדם לאדם והפריכו את הדעה שבני אדם הם פונדקאי-קצה (dead-end hosts).
נגיף WNV בבעלי חיים
מקרים של הדבקות ב-WNV בסוסים נלמדו במלוא התנופה, בארצות הברית וגם בדרום צרפת (McLean וחב' ב-Curr Top Microbiol Immunol משנת 2002, Trock וחב' ב-Emerg Infect Dis משנת 2001, ו-Murgue וחב' באותו כתב-עת משנת 2001). למעלה מ-14,000 הדבקות של WNV בסוסים התרחשו בשנת 2001, עם שיעור תמותה של 35%. סוסים נדבקים על ידי עקיצות יתושים נשאי הנגיף. סוסים המחוסנים כנגד נגיפי Arbo אחרים אינם מוגנים בפני WNV. תרכיב לחיסון סוסים המבוסס על נגיף WNV מוחלש קיבל רישוי בשנת 2003. נמצא שיש לתרכיב זה יעילות של 95% לאחר הזרקה כפולה שלו בהפרש זמן של 3–6 שבועות.
נגיף WNV לא נמצא גורם תחלואה בכלבים ובחתולים. למרות שבדיקה סרולוגית מוכיחה שכלבים חיוביים באופן תדיר (Kumar וחב' ב-Emerge Infect Dis משנת 2001, ו-Blackburn וחב' ב-J Comp Pathol משנת 2001). עד דצמבר 2001 הגיעו ל-CDC מספר קטן של דיווחים בעטלפים, בסנאי ובארנבת ביתית. לא היה תיעוד של העברת הנגיף מחיות אלו לאדם. יש דיווח בודד על מחלת WNV קטלנית בתנין בחוות תנינים שהואכל על ידי בשר סוס נגוע בנגיף (Miller וחב' ב-Emerge Infect Dis משנת 2003).
ההתבטאות הקלינית של ההדבקה ב-WNV
לאחר ההדבקה, תקופה ההדגרה של הנגיף באדם נמשכת בין 2–15 יום, וברוב המקרים בין 2–6 ימים (Nashet וחב' ב-New Eng J Med משנת 2001, ו-Solomon ו-Vaughn ב-Curr Top Microbial Immunol משנת 2002). ברוב ההדבקות באדם מהלך התחלואה אינו עקבי. מחקרים סרו-אפידמיולוגיים מראים שרק 1 מתוך 5 אנשים עם הדבקה זו, ילקו במחלת חום, המאופיינת על ידי חום גבוה פתאומי, כאב ראש, כאב גב, כאבי שרירים, ואנורקסיה הנמשכים לרוב 3–6 ימים, בערך במחצית הנדבקים תופיע על העור פריחה מקוּלוֹ-פּפּוּלרית בעיקר באזורי הפנים וחלק החזה העליון, פריחה שיכולה להימשך עד שבוע. בלוטות לימפה נפוחות שכיחה. סיבוכים חמורים לא-עצביים אחרים באדם הם נדירים, והם כוללים מיוקרדיטיס, פנקראטיטיס או מחלת כבד סוערת. על פי Petersen ו-Marfin ב-Ann Intern Med משנת 2002, רק ב-1 מתוך 150 אנשים עם הדבקה עם WNV, תופיע מחלה חמורה עם מערבות מערכת העצבים.
גיל מתקדם הוא גורם הסיכון החשוב ביותר למחלה נוירולוגית. אנשים מעל גיל 50 שנה הם בעלי סיכון הגדול פי-10 לפתח תסמינים נוירולוגיים, ומעל גיל 80 שנה, הסיכון האחרון גדול פי-43 (על פי Klein וחב' ב-J Neurol Sci משנת 2002, Weiss וחב' ב-Emerge Infect Dis משנת 2001). אמנם מנינגו-אנצפליטיס היא הצורה הבולטת ביותר ב-CNS של הדבקה ב-WNV, אך מופיעות גם אנצפליטיס מבודדת או מנינגיטיס. מוכרת גם התופעה של שיתוק חד (Glass וחב' ב-New Eng J Med משנת 2002), כאשר צורת שיתוק זו מופיעה יותר באנשים צעירים יחסית, עם חולשת שרירים א-סימטרית ללא מעורבות סנסורית (Sejvar וחב' ב-Emerge Infect Dis משנת 2003).
החולשה יוחסה בעבר לתהליך של דה-מיאלינציה היקפי (תסמונת Guillain Barre), אך מחקרים חדשים מראים שהנזק הוא בקרני הקרניים הקדמיות של חוט השדרה הגורם לנזק דמוי פוליו-מיאליטיס. ברוב המקרים לא נמצא במעקב קצר שיפור או התדמות במצב עם הזמן, ובניגוד למטופלים עם תסמונת Guillain Barré בו רמות האלבומין והתאים מנותקת מזו ב-CSF, הרי שבמטופלים נפגעי WNV יש עליה ניכרת ברמת אלבומין כמו גם רמת התאים שמוצאים ב-CSF. גם אלקטרו-מיוגרפיה (EMG) וניסויי הולכה (conduction) חשמלית עשויים לסייע באבחון המבדיל את 2 סוגי השיתוק.
תקופת ההדגרה של WNV מוערכת בין 5 ל-15 יום. תסמינים של הדבקה קלה נמשכים 3–6 ימים וכוללים רק מחלת חום ב-20% מהנדבקים. תסמינים אחרים כוללים בחילה, אנורקסיה, חולשה וכאבי שרירים פריחה, כאבי-עיניים והקאות. חומרת המחלה תלויה במידת המעורבות של ה-CNS וחודרנות הנגיף למוח.
באלה מהנדבקים בנגיף ללא מעורבות עצבית, ההחלמה מהתרחיש היא בדרך כלל נטולת אירועים ראויים לציון, ואילו מעורבות של ה-CNS קטלנית ב-10% מהמקרים, או שהיא כרוכה בתחלואה מתמשכת. בהתפרצות בניו-יורק משנת 1999, רק 35% מהנפגעים עם אנצפליטיס הבריאו לחלוטין תוך שנה מהאירוע. הדרגות האחרות של מעורבות עצבית כללו עייפות, כאבי-ראש כרוניים, איבוד זיכרון, קשיי הליכה, חולשת שרירים ודיכאון (Weiss וחב' ב-Emerge Infect Dis משנת 2001).
בין יתר התסמינים העצביים שעלולים להופיע כתוצאה מהדבקה ב-WNV, ניתן למנות הפרעות בתנועה עם myoclonous, פרקינסוניזם ורבדומיוליזיס. התבטאויות נוירולוגיות פחות שכיחות כוללות שיגשון (ataxia), מעורבות של עצבי הגולגולת, optic neuritis, ו-polyradiculopathy (לחץ או פגיעה בשורשי עצבים הגורמים לכאבים ולחוסר תחושה). פרכוסים הופיעו בערך בשליש מאלה עם אנצפליטיס בהתפרצויות המוקדמות יותר של המחלה הנגרמת על ידי הנגיף, אך לא היו שכיחים בהתפרצויות בארצות הברית של השנים 2000 ו-2001. למרות שהמנגנון של הופעת המפגעים העצביים אינו ברור, ההדבקה של ה-CNS כנראה נגרמת כאשר הנגיף חוצה את מחסום דם-מוח (BBB) על ידי שגשוג של תאי אנדותל מודבקים, או על ידי טרנספורט אקסונאלי דרך נוירונים של חוש הריח. גורמים המעודדים התפתחות של ההדבקה המוחית בגיל מתקדם, כוללים BBB פגוע, כתוצאה מיתר לחץ-דם, או הגדלה והתארכות של משך תקופת ה-viremia כתוצאה מתפקוד ירוד של מערכת החיסון.
תחלואה ותמותה
דיווחים החל משנת 1990 בעולם כולו מצביעים על כך שפחות מ-1% מהנדבקים בנגיף מפתחים מחלה רצינית, כאשר בין האחרונים 3-15% ימותו במחלה. מחלה רצינית תופיע בעיקר בנדבקים קשישים, שכן גיל מתקדם הוא גורם הסיכון הגדול ביותר למחלת עצבים, בעיקר מעל גיל 75 שנה. בין 119 נדבקים ב-WNV שנפטרו כתוצאה מכך בארצות הברית בשנת 2013 (מתוך 2,469 מקרים) הגיל הממוצע היה 78 שנה (Lindsey וחב' ב-Morb Mortal Wkly Rep משנת 2014). סך מקרי המוות מ-WNV המדווחים בארצות הברית בין השנים 1999 ו-2016 הגיע ל-2,017 (המהווים 4% מכלל מקרי ההדבקה בנגיף), ומתוכם 1,888 נפטרו ממחלה חודרנית למערכת העצבים (דו"ח CDC משנת 2016).
תסמינים של אנצפליטיס ושל מנינגו-אנצפליטיס כוללים שינויים בסטאטוס הנפשי, כגון בלבוליות, stupor ותרדמת. ממצאים אחרים כוללים סימני Brudzinski ו-Kernig חיוביים מעורבות של עצבי הגולגולת, שבאים לביטוי כחולשה בשרירי הפנים, ראייה כפולה, ירידה בחוש הטעם, חולשה בעוצמה המוטורית, חולשה תחושתית, תגובת רפלקסים מוגברת, ורפלקסים פתולוגיים חיוביים (Babinski Sign ו-Hoffmann Signz).
דרכי הדבקה בנגיף שלא על ידי עקיצת יתושים
- הדבקה בעירוי דם: לפי נתוני ה-CDC בין אוגוסט 2002 וינואר 2003, נרשמו 20 מקרים מוכחים של העברת WNV בעירוי דם או מוצריו, כמו פלזמה או טסיות-דם. שבעה מתוך 20 מקרים אלה היו א-תסמיניים. בשנת 2003 המליץ ה-FDA שבתקופה בין 1 ביוני ו-30 בנובמבר שהיא תקופת השיא בפעילות יתושים, בנקי דם ינהגו בזהירות עם תורמי דם שסבלו מכאבי-ראש וחום בשבוע לפני תרומת הדם, ולמנוע מהם לתרום דם למשך תקופה של 28 יום. כן ממליץ ה-FDA, שסריקת דגימות דם חשודות תיעשה על ידי שיטות מולקולריות של בדיקת חומצת הגרעין.
- העברת הנגיף במהלך השתלת איברים: באוגוסט 2002, ארבעה מקבלי איברים מאותו תורם פיתחו חום, ושלושה מהם אף פיתחו מנינגו-אנצפליטיס. בדיעבד התברר שהתורם היה נגוע ב-WNV (על פי Iwamoto וחב' ב-N Eng J Med משנת 2003).
- העברת הנגיף בהנקה: בספטמבר 2002 אישה פיתחה מנינגו-אנצפליטיס 11 יום לאחר שקבלה תרומת-דם בלידה מתורם שהתברר בדיעבד כמודבק ב-WNV. דגימת CSF שלה נמצאה חיובית לנוגדנים אנטי-WNV מסוג IgM. היא הניקה את היילוד מיומו הראשון, ודגימת חלב שלה שנלקחה 16 יום מהלידה נמצאה חיובית ל-WNV בשיטת PCR והן בגילוי נוגדנים כנגד הנגיף מסוג IgM ו-IgG. התינוק עצמו שנותר בריא ללא מחלת חום, נמצא ביום ה-25 מהלידה מכיל בדמו נוגדנים מסוג IgM כנגד הנגיף. כיוון שבכל התקופה שלאחר הלידה שהה התינוק בחדרו ללא כל חשיפה ליתושים, אין ספק שההדבקה בנגיף הגיע מחלב האם.
- העברת הנגיף דרך השלייה: ידוע על פגיעות משמעותיות בתינוקות שנדבקו ברחם האם בנגיפי JE ו-Dengue, אך לא כתוצאה מהדבקה תוך שלייתית ב-WNV. באוגוסט 2002 צעירה בריאה בת 20 בשבוע ה-27 להריונה, הוחשה לבית חולים כתוצאה מתסמינים המתאימים למנינגו-אנצפליטיס, ואכן הנסיוב וה-CSF שלה נמצאו חיוביים לנוגדנים אנטי-WNV, מסוג IgM. בלידה שהייתה 5 חודשים לאחר מכן, נולד תינוק עם ראיות סרולוגיות להדבקה ב-WNV, עם כוריו-רטיניטיס דו-צדדי, וראיות MRI לכך שהוא סבל מחסר דו-צדדי חמור של חומר לבן, באונות הטמפורליות והאוקציפיטליות. לכן מומלץ שנשים הרות תיזהרנה מפני חשיפה ליתושים מחשש להדבקתן ב-WNV, או בנגיפי Arbo אחרים. אם באזור מגוריה הייתה עדות להידבקות ב-WNV, מומלץ שאישה בהיריון תעבור בירור סרולוגי מתאים.
- העברת WNV בקרב עובדי מעבדה: בשנת 2002 נרשמו 2 מקרים בהם עובדי מעבדה נדבקו במהלך עבודתם ב-WNV כתוצאה מדקירה חודרנית בעת ניתוחי חיות לגילוי WNV. שני העובדים נמצאו בבדיקה סרולוגית חיוביים ל-WNV אם כי מחלת החום שלהם הייתה קצרה, התפוגגה מעצמה וההחלמה הייתה מושלמת (דו"ח CDC ב-Morb Mortal Wkly Rep משנת 2002).
גורמים מסייעים להדבקה בנגיף WNV
באופן אופייני אקלים חם וחודשי הקיץ מספקים תנאים נאותים ליתושים לדגור ולהתרבות (Giordano וחב' ב-PLos One משנת 2017). עקיצות מרובות של יתושים וחשיפה גדולה לאוכלוסייה מרובת יתושים מגבירים כצפוי את הסיכון בהדבקה של הנגיף. מחקר של Paull וחב' ב-Proc Biol Sci משנת 2017, הצביע על כך שבּצוֹרֶת הוא מרכיב האקלים העיקרי המגביר התפרצויות הדבקה ב-WNV, והתחזית היא שבשנות 2040 המאוחרות, התחממות כדור הארץ וריבוי אזורי בצורת, תגרום לעליה פי-3 של הדבקת הנגיף באזורים שלא נחשבו אנדמיים עד כדי כשל של המערכת החיסונית של הגוף להגן מפני WNV. חוקרים אחרים מצאו ראיות לכך שתנאי בּצורת מייעלים את יכולת העקיצה על ידי יתושים, ולאו דווקא מגדילים את אוכלוסיית היתושים (Petzold וחב' ב-Muscle Nerve משנת 2009).
בארצות הברית קיימת תגובה צולבת (cross reactivity) בין WNV ל-SLE או St. Louis encephaltis virus. לפיכך, תוצאות חיוביות המתקבלות ב-ELISA לגבי נוגדנים מסוג IgG כנגד WNV, חייבים לעבור אימות על ידי בדיקה יותר ספציפית כגון plaque reduction neutralization test (על פי Campbell וחב' ב-Lancet Infect Dis משנת 2002). ניתן לזהות RNA נגיפי בדגימות קליניות בשיטת PCR. במחקר עם מטופלים המאובחנים באופן סרולוגי עם מנינגו-אנצפליטיס כתוצאה מהדבקה עם WNV, הרגישות של reverse-transcriptase-PCR ב-CSF נקבעה כ-57%, ואילו רגישות בדיקה זו בנסיוב נקבעה כ-14% (על פי Lanciotti וחב' ב-J Clin Microbiol משנת 2000). במנינגו-אנצפליטיס קטלני, WNV ניתן לגילוי ברקמת המוח על ידי אימונו-היסטוכימיה או על ידי PCR או בשיטות in vitro בתרבית (Huang וחב' ב-Emerge Infect Dis משנת 2002).
מחזור חיי WNV מסתייע על ידי מעברו מיונקים ועופות לאדם על ידי יתושים מסוג Aedes, Culex ו-Anopheles. הנגיף WNV מסוגל להדביק עופות, סוסים, כלבים ויונקים אחרים (Chancey וחב' ב-Biomed Res Int משנת 2015, ו-Brinton ב-Ann NY Acad Sci משנת 2001), אך עופות- בּר הם הפונדקאים האופטימליים בהם מתרבה הנגיף. רוב האנשים הנדבקים בנגיף אינם מפתחים תסמיני מחלה, ועל פי הערכה רק 20% מהמודבקים ייפתחו מחלת חום, עם תסמינים מתונים כולל כאבי ראש, כאבי שרירים, ולעיתים אך פריחה עורית. שיעור התמותה בקרב מאושפזים שנדבקו בהתפרצות, הוא בין 4-14%. נדבקים בגיל 70 שנה ומעלה הם המועמדים הסבירים ביותר למות במחלה.
הוראות לביצוע הבדיקה
בדיקת נוגדנים כנגד WNV מסוג IgG או IgM בשיטת ELISA בנסיוב: לאחר סרכוז דגימת הדם במבחנה כימית (פקק אדום או צהוב) יש להעביר את הנסיוב המופרד במבחנת פלסטיק בקירור למעבדה. הדגימה יציבה בטמפרטורת החדר למשך 4 ימים, בקירור למשך 7 ימים ובהקפאה למשך 30 יום. יש לפסול דגימות נסיוב מאוד המוליטיות, ליפמיות או איקטריות. לעומת זאת ניתן לקבל דגימות עם במליזה, ליפמיה או איקטריה מתונות.
תחומי הנורמה ל-(WNV (IgG : <1.30 ; ל- (WNV (IgM : <0.90.
קריטריונים לאינטרפרטציה: (WNV Ab (IgG - 1.30> : אין זיהוי של נוגדן;
1.30-1.49 : תוצאה גבולית ;
1.50< : נוגדן התגלה.
(WNV Ab (IgM - <0.90 : אין זיהוי של נוגדן;
0.90-1.10 : תוצאה גבולית ;
>1.10 : נוגדן התגלה.
בדיקת RNA של WNV בשיטת Real-Time PCR: העברת CSF למעבדה צריכה להתבצע עם דגימת נוזל שדרה קפואה. יציבות דגימת ה-CSF היא 7 ימים בקירור, ו-14 ימים בהקפאה -20° C. אין לקבל דגימה בטמפרטורת החדר, או כאשר הדגימה התקבלה במבחנות מכילות הפארין.
ראו גם
המידע שבדף זה נכתב על ידי פרופ' בן-עמי סלע, המכון לכימיה פתולוגית, מרכז רפואי שיבא, תל-שומר;
החוג לגנטיקה מולקולארית וביוכימיה, פקולטה לרפואה, אוניברסיטת תל-אביב (יוצר הערך)


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק