קרע מיילדותי של שרירי סוגר פי הטבעת דרגה III–IV - נייר עמדה - Obstetric Anal Sphincter Injuries (OASIS)
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
|
| |
|---|---|
| נייר עמדה 34 - קרע מיילדותי של שרירי סוגר פי הטבעת דרגה IV-III Obstetric Anal Sphincter Injuries (OASIS) | |
| ניירות עמדה של האיגוד הישראלי למיילדות וגינקולוגיה | |
| תחום | מיילדות |
| האיגוד המפרסם | החברה לרפואת האם והעובר |
| קישור | באתר האיגוד הישראלי למיילדות וגינקולוגיה |
| תאריך פרסום | 1 באוקטובר 2017 |
| יוצר הערך | צוות הכנת נייר העמדה |
הגדרה
קרעים חיץ-הנקבים (פרינאום) בעקבות לידה המערבים את שרירי סוגר פי הטבעת[1].
אנטומיה
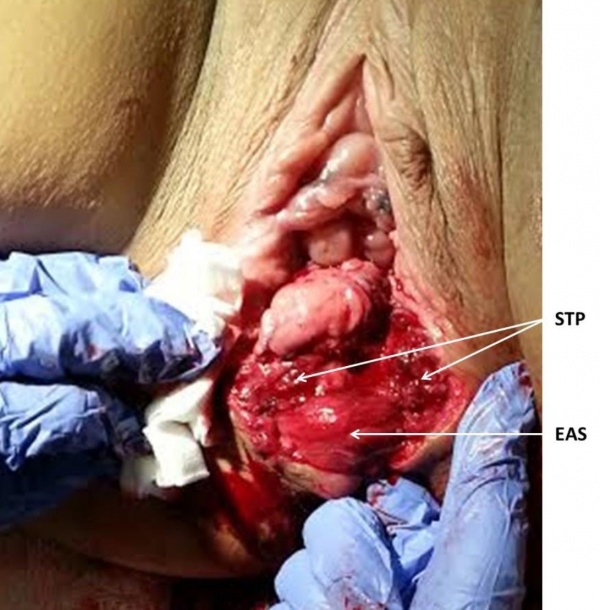
תעלת פי הטבעת (Anal canal) מוקפת על ידי שני שרירים טבעתיים ואורכה כ־3 - 3.5 ס"מ מהפתח. שרירים אלה מהווים סוגר למניעת דליפה לא רצונית של צואה. השריר IAS (Internal anal sphincter) הוא עיבוי דיסטלי המשכי של השריר החלק המעגלי העוטף את המעי הגס. הוא אחראי לכ־70% מהלחץ הבסיסי של הסוגר ונמצא תחת שליטה של עצבוב אוטונומי. השריר (External anal sphincter (EAS הוא שריר משורטט, העוטף את השריר IAS ואחראי לכיווץ הרצוני ולכ־30% מהלחץ הבסיסי של הסוגר. השריר EAS מעוצבב על ידי Pudendal nerve[2].
שכיחות
קרע של חיץ-הנקבים (פרינאום) היא תופעה שכיחה במהלך לידה נרתיקית.
במרבית המקרים קרעים אלה הם שטחיים ומערבים את העור, תת-עור ולעיתים את השרירים השטחיים של הפרינאום Superficial transverse perinei או Bulbocavernosus. תפירתם נעשית בחדר לידה, ולא משויכת להם משמעות קלינית עתידית באי ספיקת סוגר פי הטבעת.
קרעים עמוקים יותר המערבים את שרירי סוגר פי הטבעת פחות שכיחים, וקרויים OASIS (Obstetric Anal Sphincter Injuries). קרעים אלה חשובים לאבחון עקב תחלואה אפשרית קשה היכולה להתבטא באי-שליטה על גזים ו/או במתן צואה, בכאבים ממושכים, בכאבים בעת קיום יחסי-מין, ובהיווצרות נצור רקטו-וגינלי[1].
השיעור המדווח של OASIS בארצות המערביות הוא 2-6% מכלל הלידות הנרתיקיות[3][4][5]. שיעור הקרעים גבוה יותר ביולדות מבכירות מאשר בוולדניות. בישראל שיעור OASIS המדווח קטן עד פי 10, והשכיחות המדווחת במרכזים רפואיים שונים בארץ היא 0.2-0.6%[6]. ההבדל בשכיחות בין המדווח בארצות המערביות יכול לנבוע מהיארעות נמוכה יותר, משוני באוכלוסיות הנבדקות או מגורמים אחרים שאינם ידועים, אולם ככל הנראה לתת אבחון של הקרעים יש משקל רב בהבדלים המתוארים.
דרגות הקרע
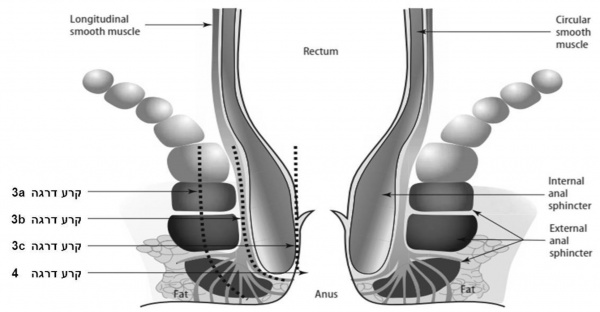
הסיווג המקובל של קרעים בחיץ הנקבים תואר לראשונה על ידי Sultan וחב' ואומץ על ידי RCOG (Royal College of Obstetrics and Gynecology) [1][7]. (ראו תמונה 1).
- טבלה 1
| ללא קרע | חיץ-הנקבים שלם. | |
| קרע דרגה 1 | קרע בעור חיץ-הנקבים בלבד. | |
| קרע דרגה 2 | קרע בחיץ-הנקבים המערב את השרירים השטחיים אך לא את שרירי הסוגר של פי הטבעת. | |
| קרע דרגה 3 | קרע בחיץ-הנקבים המערב שרירי הסוגר של פי הטבעת הסוגר בדרגות שונות: | |
| קרע 3a | קרע המערב את שריר הסוגר החיצון (EAS) בעומק הקטן ב-50% מעוביו. | |
| קרע 3b | קרע המערב את שריר הסוגר החיצון (EAS) בעומק הגדול ב-50% מעוביו. | |
| קרע 3c | קרע המערב את שריר הסוגר החיצון ושריר הסוגר הפנימי (EAS ו- IAS) | |
| קרע דרגה 4 | קרע בחיץ-הנקבים המערב שרירי הסוגר של פי הטבעת הסוגר (EAS ו- IAS) ואת רירית האנוס. | |
- מקרא
- Internal Anal Sphincter = IAS
- External Anal Sphincter = EAS
קרע של הספטום הרקטווגינלי (רירית הרקטום) מעל וללא מעורבות הספינקטר קרוי Buttonhole tear. קרע מסוג זה אינו כלול בקלסיפיקציה לעיל היות שאינו משפיע על תפקוד הסוגר.
גורמי סיכון
OASIS שכיח יותר במבכירות, בלידת עורף לאחור (OP), בלידות עם משקל עוברי גדול (4000< גרם), בלידות מכשירניות (שולפן ריק ומלקחיים), בנוכחות שלב שני ממושך של הלידה, בנשים ממוצא אסיאתי, בנוכחות פרע כתפיים, כאשר מבוצעת אפיזיוטומיה (בייחוד מדיאנית), ובנוכחות היסטוריה של קרע דרגה 3–4 בלידה קודמת[1][3][8][9][10].
אבחנה וזיהוי
פגיעה בשרירי סוגר פי הטבעת במהלך הלידה היא הסיבה העיקרית להתפתחות אי שליטה במתן צואה ודליפת גזים, נוזלים ומוצקים, באישה במהלך חייה[11]. מסיבה זו קיימת חשיבות רבה לזהות ולתקן קרעים אלה מיד לאחר הלידה. עליה בשיעור אבחון של קרעים הוא מדד חשוב לשיפור איכות הטיפול הרפואי בנשים אלה לאורך זמן[12].
בכל יולדת עם אפיזיוטומיה או קרע רצוי לבצע הערכה יסודית של הפרינאום לפני התיקון לצורך זיהוי דרגת הקרע וחומרתו. הבדיקה צריכה להתבצע לאחר הסבר ליולדת על מטרתה וקבלת הסכמתה. היא נעשית כשהיולדת שוכבת בליטוטומיה ובתנאים נוחים ליולדת ולרופא עם תאורה מתאימה. לצורך השלמת הבדיקה, לעיתים יש צורך בבדיקה רקטלית, למישוש הספינקטר עם האגודל של אותה היד בצורת Pill-rolling, בצורה חצי מעגלית משעה תשע לכיוון שעה שלוש, כשאצבעות היד השנייה מפסקות את פתח הנרתיק לצורך הסתכלות[1][7].
מניעה
- הגנה פעילה על החיץ במהלך השלב השני של הלידה יכולה להפחית את שיעור הקרעים[13][14]
- אפיזיוטומיה (חיתוך החיץ) היא חתך ניתוחי של חיץ הנקבים אשר מבוצע בסוף השלב השני של הלידה, על מנת להרחיב את מפתח הלדן למעבר ראש היילוד לצורך קיצור השלב השני של הלידה. קיימת אי בהירות לגבי החשיבות של ביצוע אפיזיוטומיה מדיו-לטרלית במניעת OASIS במהלך לידה מכשירנית[5][15][16][17][18][19][20]. כאשר מחליטים לבצע אפיזיוטומיה, רצוי לבצעה כשראש העובר ב- crowning בזווית של כ־60 מעלות מהפורשט הצידה ביחס לקו המחבר בין הנרתיק לאנוס[21]
- עיסוי של חיץ הנקבים לפני הלידה לא נמצא כמקטין את שיעור ה-0ASIS[22]
עקרונות הטיפול ב- OASIS:[!].
- מומלץ כי תיקון קרעים דרגה 3 או 4 של סוגר פי הטבעת יעשה בחדר ניתוח, בתנאים סטריליים בנוכחות מכשור, תאורה ועזרה מתאימים
- לפי הנחיות של חוזר מנהל הרפואה משנת 2012 לגבי הנחיות להפעלת חדרי לידה משנת (סעיף 5.1.3), תפירת קרעים פריאנאלים דרגה 3–4 תיעשה על ידי רופא מומחה בכירורגיה או בגינקולוגיה או אחר על פי הרשאה ממנהל המחלקה[23]
- לצורך התפירה נדרשת הרדמה כללית או אזורית (ספינאלית או אפידורלית), החיונית למניעת כאב, לזיהוי מדויק של הקרע והרפיית קצוות השרירים המכווצים
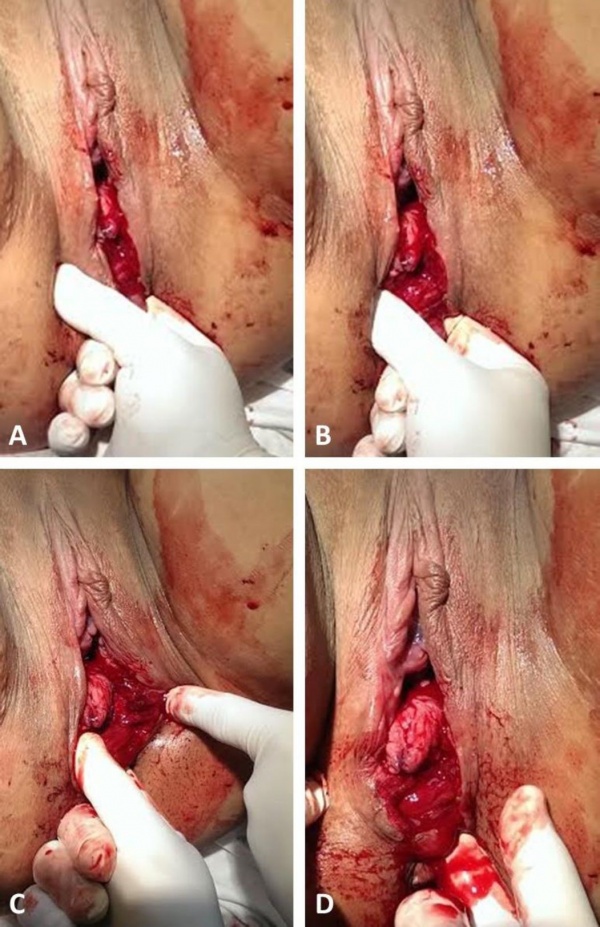
- יש לתקן את הסוגרים בהתאם לדרגת הקרע. רצוי לבודד ולזהות כל שכבה בנפרד (ראו נספח).
- לפני התפירה, יש לתת אנטיביוטיקה מניעתית
פרוגנוזה
ההצלחה לתקינות מערכת הסוגרים לאחר תפירתם בשיטות שונותהיא 64-81% במעקב של שנה[1]. דרגת הקרע נמצאה בקורלציה עם התבטאות אי שליטה של הסוגר האנאלי[24].
מעקב אחר יולדת עם קרע בסוגר שתוקן
- הערכה יומיומית במחלקת יולדות לאחר הלידה.
יש לתת מרככי צואה למניעת עצירות וכאב בזמן יציאה (לדוגמה, 15 סמ"ק של לקטולוז פעמיים ביום למשך כ־10 ימים).
ישיבה באמבט מים חמימים עשויה להקל על הכאבים באזור החיץ - ביקורת ראשונה, כ־4-6 שבועות לאחר הלידה, רצוי במרפאה ייעודית.
בכל הערכה כזו: - יש לתשאל על תסמינים של עצירות ושליטה במתן צואה וגזים.
בהתאם לצורך לבצע בדיקה להערכת תפקוד הסוגר - רצוי להפנות לפיזיותרפיה של רצפת האגן 6 שבועות לאחר הלידה
- ניתן להיעזר בבדיקות עזר להדמיה ולמדידת לחצים של סוגרי פי הטבעת לפני כל היריון עתידי מתוכנן או במהלך ההיריון כחלק מההחלטה על אופן ניהול הלידה העתידית
- אם יש תלונות ו/או ממצאים המעידים על אי שליטה (בבדיקה גופנית או בבדיקות עזר) יש לטפל לפי האבחנה במסגרת מתאימה (כדוגמת: פרוקטולוג, גסטרואנטרולוג, מרפאת כאב)
- פיזיותרפיה, ביופידבק, ותרופות הגורמות לעצירות יכולים לעזור במצבים קלים
לידה עתידית
- שיעור ההישנות של קרע באישה לאחר קרע דרגה 3–4 בלידה קודמת הוא 4-7%[1]. קרע חוזר מגדיל את הסיכון של נשים אסימפטומטיות להפוך לסימפטומטיות. שיעור הישנות של OASIS על פי מחקר בודד מהארץ הוא 2.4%[25]
- גורמי הסיכון להישנות של OASIS בלידה עתידית הם: לידות מכשירניות (שולפן ריק ומלקחיים), לידת עורף לאחור (OP), משקל עוברי גדול (3500< גרם), פרע כתפיים, אפיזיוטומיה מדיאנית, קרע דרגה 4 בלידה קודמת[26][27]
- אופן הלידה העתידית לאחר לידה עם OASIS מותנה בהתבטאות תסמינים של אי שליטה במתן צואה, דיספראוניה, דרגת הקרע בלידה הקודמת, נוכחות גורמי סיכון לקרע חוזר, הנתונים המיילדותיים בהיריון החדש, התוכנית המיילדותית של האישה, תוצאות בדיקות העזר ורצון האישה
- יש לדון עם האישה על כל ההיבטים לעיל, ולקבוע את אופן היילוד על בסיס פרטני[1]
- יש להימנע מאפיזיוטומיה שגרתית ולבצעה בהתאם לשיקול מילדותי בעת הלידה
נספח - המלצות לתפירת הקרע[1]
- קרעים דרגה 4 המערבים את רירית פי הטבעת, רצוי לתפור את הרירית בתפרי (Vicryl (polyglactin 3-0 בודדים. אין חשיבות אם הקשר פונה לתעלה האנאלית או לצד הנגדי. מומלץ להימנע מתפרים כפולים (8 figure of) כיוון שיכולים לגרום לאיסכמיה של הרירית
- קרעים של סוגר פי הטבעת הפנימי (קרע דרגה 3c) רצוי לתקן את הסוגר הפנימי בנפרד ב־2-3 תפרי0–3 PDS או בתפרי 0–2 (Vicryl (polyglactin בשיטת U (דומה לשיטת end-to-end של הסוגר החיצון)
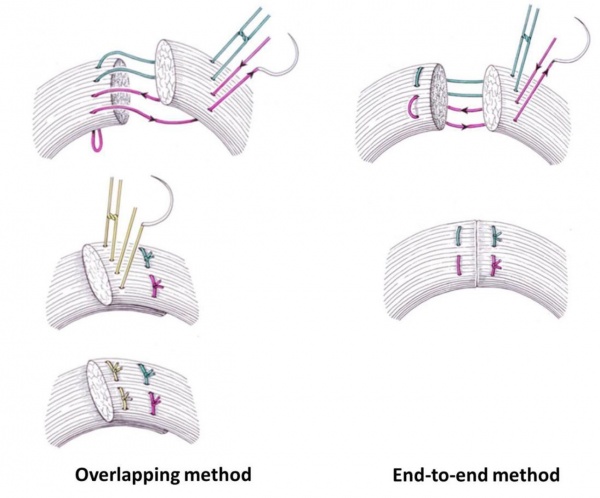
- קרעים של הסוגר החיצוני ניתן לתקן בשתי שיטות: End to end ו- Overlap
- קרע דרגה 3a (עד 50% מעובי הסוגר החיצון) רצוי לתקן בשיטת end-to-end בתפרי 0–3 WPDS בתפרי 0–2 (Vicryl (polyglactin
- קרע דרגה 3b (מעל 50% מעובי הסוגר החיצון) רצוי לתקן באם הקרע חלקי בשיטת end-to end, ואילו אם הקרע שלם שתי הגישות קבילות באותה המידה
צוות הכנת נייר העמדה
- חברי החברה הישראלית לאורוגינקולוגיה ורצפת האגן:
- דר' שמעון גינת
- דר' רונן גולד
- דר' אייל גולדשמיט
- דר' עדי ווינטראוב
- דר' יובל לביא
- דר' אנה פדואה
- דר' אלכסנדר קונדר'אה
- פרופ' חיים קריסי
- חברי החברה הישראלית לרפואת אם ועובר:
- פרופ' אריאל מני,
- פרופ' טל בירון שנטל
- פרופ' אייל שיינר
- פרופ' יואב ינון
- פרופ' משנה עידו שלוט
- פרופ' משנה זהר נחום
- דר' חן סלע
- חברי החברה הישראלית לכירורגיה של הקולון והרקטום:
- פרופ' חגית טולציינסקי
- פרופ' ניר וסרברג
- פרופ' אלון פיקרסקי
ביבליוגרפיה
- ↑ 1.0 1.1 1.2 1.3 1.4 1.5 1.6 1.7 1.8 The management of third- and fourth-degree perineal tears. RCOG Green-top Guideline No. 29., June 2015.
- ↑ Sultan, A.H., R. Thakar, and D.E. Fenner, Perineal and Anal Sphincter Trauma: Diagnosis and Clinical Management. 2007: Springer-Verlag London
- ↑ 3.0 3.1 Baghestan, E., et al., Trends in risk factors for obstetric anal sphincter injuries in Norway. Obstet Gynecol, 2010. 116(1): p. 25-34.
- ↑ Dudding, T.C., C.J. Vaizey, and M.A. Kamm, Obstetric anal sphincter injury: incidence, risk factors, and management. Ann Surg, 2008. 247(2): p. 224-37.
- ↑ 5.0 5.1 Gurol-Urganci, I., et al., Third- and fourth-degree perineal tears among primiparous women in England between 2000 and 2012: time trends and risk factors. BJOG, 2013. 120(12): p. 1516-25.
- ↑ Ginath, S., et al., Obstetric Anal Sphincter Injuries (OASIs) in Israel: A Review of the Incidence and Risk Factors. Rambam Maimonides Med J, 2017. 8.(2)
- ↑ 7.0 7.1 Sultan, A.H. and R. Thakar, Lower genital tract and anal sphincter trauma. Best Pract Res Clin Obstet Gynaecol, 2002. 16 :(1)p. 99-115.
- ↑ Aigmueller, T., et al., Guidelines for the management of third and fourth degree perineal tears after vaginal birth from the Austrian Urogynecology Working Group. Int Urogynecol J, 2013. 24(4): p. 553-8.
- ↑ Melamed, N., et al., Third- andfourth-degree perineal tears--incidence and risk factors. J Matern Fetal Neonatal Med, 2013. 26(7): p. 660-4.
- ↑ Fitzgerald, M.P., et al., Risk factors for anal sphincter tear during vaginal delivery. Obstet Gynecol, 2007. 109(1): p. 29-34.
- ↑ Bols, E.M ,.et al., A systematic review of etiological factors for postpartum fecal incontinence. Acta Obstet Gynecol Scand, 2010. 89(3): p. 302-14.
- ↑ Baghurst, P.A., The case for retaining severe perineal tears as an indicator of the quality of obstetric care. Aust N Z J Obstet Gynaecol, 2013. 53(1): p. 3-8.
- ↑ Hals, E., et al., A multicenter interventional program to reduce the incidence of anal sphincter tears. Obstet Gynecol, 2010. 116(4): p. 901-8.
- ↑ Laine, K., et al., Incidence of obstetric anal sphincter injuries after training to protect the perineum: cohort study. BMJ Open, 2012. 2.(5)
- ↑ Carroli, G. and L. Mignini, Episiotomy for vaginal birth. Cochrane Database Syst Rev, 2009(1): p. CD000081.
- ↑ Revicky, V., et al., Could a mediolateral episiotomy prevent obstetric anal sphincter injury? Eur J Obstet Gynecol Reprod Biol, 2010. 150(2): p. 142-6.
- ↑ Twidale, E., et al., Obstetric anal sphincter injury risk factors and the role of the mediolateral episiotomy. Aust N Z J Obstet Gynaecol, 2013. 53 :(1)p. 17-20.
- ↑ Zafran, N. and R. Salim, Impact of liberal use of mediolateral episiotomy on the incidence of obstetric anal sphincter tear. Arch Gynecol Obstet, 2012. 286(3): p. 591-7.
- ↑ de Leeuw, J.W., et al., Risk factors for third degree perineal ruptures during delivery. BJOG, 2001. 108(4): p. 383-7.
- ↑ Jiang, H., et al., Selective versus routine use of episiotomy for vaginal birth. Cochrane Database Syst Rev, 2017. 2: p. CD000081.
- ↑ Harvey, M.A., et al., Obstetrical Anal Sphincter Injuries (OASIS): Prevention, Recognition, and Repair. J Obstet Gynaecol Can, 2015. 37(12): p. 1131-48.
- ↑ Beckmann, M.M. and O.M. Stock, Antenatal perineal massage for reducing perineal trauma. Cochrane Database Syst Rev, 2013. 4: p. CD005123.
- ↑ הנחיות להפעלת חדרי לידה - חוזר משרד הבריאות
- ↑ Ramalingam, K. and A.K. Monga, Outcomes and follow-up after obstetric anal sphincter injuries. Int Urogynecol J, 2013. 24(9): p. 1495-500.
- ↑ Yogev, Y., et al., Third and fourth degree perineal tears--the risk of recurrence in subsequent pregnancy. J Matern Fetal Neonatal Med, 2014. 27(2): p. 177-81.
- ↑ Jango, H., et al., Risk factors of recurrent anal sphincter ruptures: a population- based cohort study. BJOG, 2012. 119(13): p. 1640-7.
- ↑ Baghestan, E., et al., Risk of recurrence and subsequent delivery after obstetric anal sphincter injuries. BJOG, 2012. 119(1): p. 62-9.


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק