Programmed death-ligand 1
כותרת
| מדריך בדיקות מעבדה | |
| Programmed death-ligand 1 | |
|---|---|
| שמות אחרים | PD-L1 , cluster of differentiation 274 (CD274), B7 homolog 1 (B7-H1, SP142; ISPDL1SP142IHC; GPPDL1SP142. |
| מעבדה | אימונולוגיה בדגימות ביופסיה |
| תחום | אימונותרפיה |
| יוצר הערך | פרופ' בן-עמי סלע |
מטרת הבדיקה
זיהוי גידולים סרטניים המבטאים על פניהם את PL-L1.
היסטוריה
כבר לפני למעלה מ-120 שנה היו עדויות לכך שמערכת החיסון של הגוף מסוגלת לתקוף תאים סרטניים. בשנות ה-80 של המאה ה-19 הצביע האימונולוג פאול אהרליך על אפשרות זו, ובשנת 1896 פרסם הכירורג William Coley בכתב העת של בית החולים Johns Hopkins את האפשרות שניתן לגרות ולעורר את מערכת החיסון כנגד תאים סרטניים בגידולים סולידיים על ידי הזרקה של טוקסינים שהופרשו מחיידקים לגופם של 160 חולי סרטן, בהם טיפל.
חלפה עוד מחצית המאה עד שהאימונולוג האוסטרלי McFarlane Burnet טבע את המושג Cancer Immune Surveillance לפיו מערכת החיסון בגופנו מפקחת באופן מתמיד על התפתחות תאים סרטניים, ועל בסיס תיאוריה זו פותחה בין השאר הגישה של גירוי המערכת החיסונית ל"תקיפות יתר" בהשמדת תאי סרטן שלפוחית השתן על ידי הזרקה תוך-עורית של תמצית המוכנה מחיידק המתג Bacillus Calmette–Guérin.
תיאוריות וגישות טיפוליות אלו נולדו "טרם זמנן", במובן שבתקופה המוקדמת יחסית בה הן התפרסמו לא הייתה עדיין קיימת תשתית של ידע והבנה של המנגנונים התאיים והמולקולאריים בהם מערכת החיסון פועלת לניטור ונטרול תאי סרטן. זריקת עידוד לתיאוריה המוקדמת של Burnet ניתנה בשנת 2001 במאמר מכונן ב-Nature של Robert Schreiber ו-Lloyd Old, בו הודגם שטיפול באינטרפרון-γ עשוי לעורר לימפוציטים לתגובה חיסונית כנגד תאי סרטן, ובשנת 2007 דיווחו אותם חוקרים על היכולת של מערכת החיסון לבלום תאי סרטן מהתפשטות ולשמור אותם בשיווי משקל תת-קליני סמוי.
גם Robert Weinberg איש MIT הציע בסקירה שלו שהתפרסמה בשנת 2011 ב-Cell, שגידול סרטני חייב להתחמק מעיניה הפקוחות של מערכת החיסון על מנת לשגשג ולהגיע לביטוי קליני בגוף. סודותיהם של תהליכים סרטניים, ו"סירובם" להיכנע להפגנת הידע המצוי בידנו בנקודת זמן זו בניסיונות להתגבר על תהליכים אלה, עדיין מהווים אתגר רב לעוסקים במחקר הרפואי. כך לדוגמה, הגישה שנהגה בדור האחרון במתן ציטוקינים כגון אינטרפרון-α או IL-2 על מנת לגרות ולעודד אימונותרפיה של סוגי סרטן שונים או אף בחיסון עם תמציות של תאי סרטן מומתים על מנת לעורר במערכת החיסון תגובה כנגד אנטיגנים המופיעים על שטח הפנים של תאי סרטן אלה, לא זכתה לעדנה רבה, או כפי שציין חוקר הסרטן Steve Rosenberg בסקירה משנת 2012, הייתה אפילו תחילת אכזבה מהתיאוריה לפיה מערכת החיסון חיונית באופן מוחלט לדכא תהליכים סרטניים.
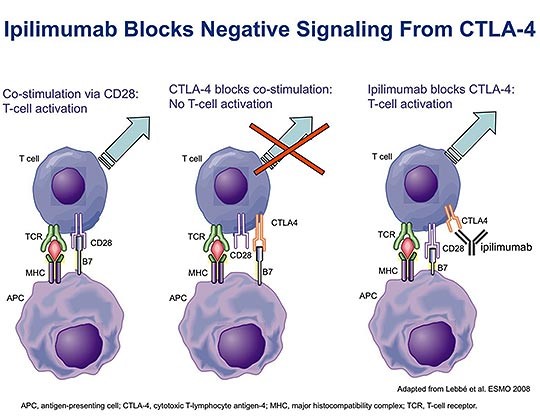
מחקריו החלוציים של Allison בעכברים בתחילת שנות ה- 90 הדגישו את החשיבות של CLTA-4 כנקודת בקרה חיסונית (check point) החיונית לפעילות תאי T. Allison הראה שבתהליך השפעול של תאי T, רמת הקולטנים מסוג CTLA-4 עולה באופן ניכר על פני תאים אלה, וכן מצא Allison שהזיקה (affinity) של CTLA-4 ל-B7 הרבה יותר חזקה מזו של CD28, ולכן נוצר קשר מועדף בין CTLA-4 ו-B7, מה שגורם לשיגור אותות מעכבים אל תוך תא T, וממילא מפחית את רמת האיתותים המשפעלים שמעביר בדרך כלל הקולטן CD28 לתוך תאי T, זאת כיוון שרמת הקשירה של CD28 ו-B7 קטנה. אז כבר הבין Allison שכדי להשיג תגובה יעילה יותר של תאי T כנגד תאים סרטניים, יש צורך לחסום את CTLA-4.
כהמשך טבעי לתיאוריה זו, הכין Allison נוגדנים חד-שבטיים כנגד CLTA-4 ובחן אותם במודל של עכברים, תוך שהוא הדגים שנוגדן זה חוסם אמנם את הקולטן CTLA-4 וניתן היה לגרום לצמצום שגשוגם של גידולים במודלים של מלנומה, וסרטן הערמונית וסרטן המעי הגס בעכברים. גישה זו של מודולציה של מערכת החיסון, והגברת פעילותה כנגד שאתות סרטניות שכנעה את החברה הפרמצבטית Medarex להירתם לנושא, על ידי הכנת נוגדן חד-שבטי כנגד CTLA-4, נוגדן שכונה בתחילה MDX-010 שהוכיח עצמו בניסויים בקופים, ובהמשך שונה שם הנוגדן ל-ipilimumab. אכן נמצא שנוגדן זה חסם את CTLA-4 וגרם לכך שיותר קולטני CD28 נקשרו ל-B7, מה שהביא לשפעול של תאי T במספר ניסויים בחיות ולאחר מכן באדם, והוכח כיעיל בסוגי סרטן שונים באדם (ראו תמונה).
הפיזיולוגיה של קולטנים ממברנליים המשמשים לתגובה החיסונית
כך גם עם הבנת הדרך בה פועלים ציטוקינים דוגמת אינטרפרון ו-IL-2 בגירוי מערכת החיסון נגד תאי הסרטן. התחושה עדיין שררה לפיה ציטוקינים אלה עשויים לדרבן את מערכת החיסון, אם כי תוצאות מעשיות הושגו רק ב-5-10% מהמטופלים חולי סרטן מאוד מסוימים כגון מלנומה וקרצינומה של תאי הכליה. בשנת 1992 הופיע ב-Nature מאמר פורץ-דרך של Allison בו דיווח על קולטן הממוקם על פני תאי T והידוע כ-CD28 דרכו עובר לתוך תאים אלה איתות (signal) המגרה אותם לפעילות, ומונע את "תרדמתם" ואת חוסר פעילותם כתאים מרכזיים של מנגנון החיסון. חלפו עוד שנתיים עד למאמרו המכונן של Allison ב-Science משנת 1994, בו תאר לראשונה את המושג של חסימת קולטנים מסוג CTLA-4 על פני תאי T ועל ידי כך הגברת התהליך החיסוני כנגד תאי סרטן.
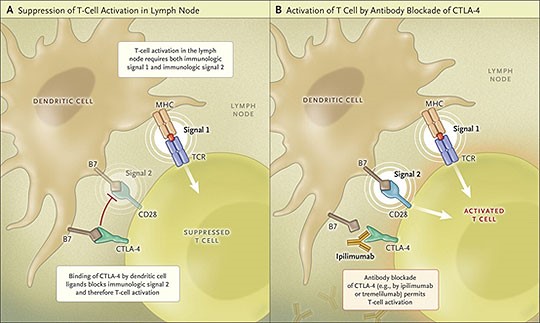
CD28 ו-CTLA-4 (הידוע גם כ Cytotoxic T lymphocyte antigen-4 וגם כ-CD152) הם חלבונים טרנס-ממברנליים המופיעים על פני תאי T. אך קיים הבדל מספרי ניכר בין שניהם: כמות קולטני CD28 המופיעים על פני תאי T גדולה בהרבה מזו של קולטני CTLA-4, אך מספר הקולטנים מסוג CTLA-4 עולה בתלילות על פני תאי T שעברו שפעול. בדומה לקולטן CD28 כן גם הקולטן CLTA-4 נקשרים בזיקה גבוהה למולקולות ממשפחת חלבוני B7 הכוללת 10 חלבונים שונים, אשר 2 מתוכם, B7-1 (הידוע כ-CD80) ו-B7-2 (הידוע כ-CD86), רלוונטיים למנגנון שיתואר להלן. שני חלבוני B7 אלה, מופיעים על פני תאים-מציגי-אנטיגן או APC כקיצור ל-antigen presenting cells, הידועים גם כתאים דנדריטים, המציגים לתאי T את קומפלקס MHC או major histocompatibility antigen, הקובע את זהותם האנטיגנית של תאים אלה כאשר קומפלקס MHC נקשר על פני תאי T לקולטן TCR אוT cell receptor . אך הקישור של MHC כשלעצמו ל-TCR אינו מספיק לייצר תגובה של תאי T, ובהעדר אותות מגרים נוספים ייכנסו תאי T לשלב של חוסר פעילות. לכן העזרה לגירוי מערכת האיתות התוך-תאי מגיעה אמנם מחלבוני B7 הנקשרים לקולטניהם על תאי T.
לחלבוני B7 יכולה להיות השפעה משפעלת או מעכבת על תאי T, וזאת בתלות בסוג הקולטנים אליהם הם נקשרים: כאשר B7 נקשר לקולטן CD28 הוא משפעל את תאי T, ואילו כאשר B7 נקשר לקולטני CTLA-4, הוא מעכב את פעילותם של תאיT והופך תאים אלה לאׇנרגיים. אמנם התפקיד של CTLA-4 בהיקשרו ל-B7 הוא תפקיד "חיובי" על מנת למנוע תגובת-יתר של המערכת החיסונית ועל ידי כך למנוע מחלות אוטואימוניות או תופעות אלרגיות. אך לפעולה זו של קולטני CTLA-4 יש גם מחיר בכך שהיא מעכבת את פעילות מערכת החיסון נגד התאים הסרטניים, וממילא מחישה את שגשוגם של התאים הסרטניים.
Ipilimumab הידוע בשם המותג שלו Yervoy, אושר לשימוש על ידי ה- FDA במרץ 2011 לטיפול במלנומה בשלביה המתקדמים, כאשר היא מפושטת ואינה ניתנת להסרה בניתוח. בפברואר 2012 ניתן אישור דומה בקנדה, ובנובמבר אותה שנה הצטרף למאשרים את הטיפול בנוגדן זה לאותה מטרה ה-EU האירופי. Allison זכה בשנת 2015 בפרס Lasker על פיתוח תכשיר זה, ובשנת 2018 אף זכה בפרס נובל ברפואה.
תוצאות ביניים של ניסויים קליניים עם ipilimumab
החל מתחילת העשור הראשון של המאה ה-20 נערכה סדרת ניסויים מקדימים עם נוגדן זה במטופלים עם מלנומה, קרצינומה של הכליה, סרטן הערמונית, קרצינומה של מערכת השתן וסרטן שחלות. תוצאות הביניים, כפי שניתן לשער בשלב מוקדם של לימוד השימוש בתרופה חדשה מבחינת המינונים, נראו מבטיחות אם כי בפירוש לא מרגשות. חברות Medarex וחברת Bristol-Myers Squibb שרכשה את זכויות ייצור התכשיר ושיווקו, על תוצאות של 3 ניסויים קליניים שבחנו את השפעות התרופה בסך של 487 מטופלים עם מלנומה בשלב מתקדם. אחד משלושת הניסויים הללו נכשל ביעד הראשוני שלו, דהיינו לגרום לכיווץ הגידול בלפחות 10 אחוז מבין 155 משתתפיו.
בשנת 2010 הוצגו תוצאות ניסוי אחר בו הושגה הישרדות ממוצעת של 10 חודשים במטופלים עם מלנומה מתקדמת שטופלו בתכשיר, לעומת הישרדות של 4 חודשים בתכשיר ניסיוני אחר (gp100), כאשר ההישרדות למשך שנה אחת הושגה ב-46 אחוז מהמטופלים עם ipilimumab ורק 25 אחוז מהמטופלים עם gp100.
גם לגבי סרטן הערמונית היו הודעות מוקדמות משנת 2009 של חברת Medarex על תוצאות ניסוי phase I/II במטופלים עם סרטן ערמונית גרורתי שלא הגיב לטיפולים הורמונליים. באחדים מהמטופלים דווח על כיווץ דרמטי בממדי השאת. אחת הביקורות על תכשיר זה היא שתופעות הלוואי שלו עלולות להיות משמעותיות והרות-אסון, שהרי מדובר כאן בתרופה שמעודדת אמנם את מערכת החיסון לפגוע בתאים סרטניים, אך אין אפשרות להעריך מה תהיה ההשפעה הזו על יכולתם של תאיT לגרום לתופעות לא רצויות של אוטו-אימוניות כנגד תאי הגוף הבריאים.
ההתייחסות אל הקולטן CTLA-4 היא כמו למולקולת בקרה אימונולוגית (check point) שתפקידה ל"רסן" את תאי T, כדי שאלה לא יהיו פעילים מדי ובכך עלולים לגרום תגובות אוטו-אימוניות שפוגעות בגוף. אכן, הרעיון של Allison היה לייצר נוגדן חד-שבטי שזכה לשם ipilimumab המגיב ספציפית עם הקולטן CTLA-4 על מנת לנטרל אותו, ולאפשר את האינטראקציה בין CD28 לבין B7 ליצור את signal 2 הדרוש לחבור ל-signal 1 הנוצר על ידי הקשר בין TCR ל-MHC, ובכך לאפשר את שפעול תאי T לפעול את פעולתם בפגיעה בתאים הסרטניים.
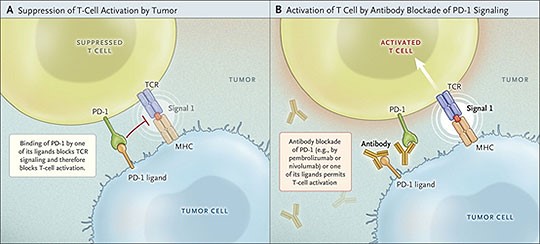
גישה זו של נטרול העכבות של תאי T ושל מערכת החיסון בכללותה, הובילה לאסטרטגיה של "שחרור" פעילותו של קולטן אחר על פני תאי T הידוע כ-PD-1 אוprogrammed cell death-1 , קולטן שתאי הסרטן יודעים לנטרל על ידי החלבון המופיע על פניהם והידוע כ-PD-L1 או כ-PD-1 ligand-1 הקושר את PD-1 ועל ידי כך מנטרל אף הוא את תאי T, ומדכא את פעילותם האנטי-סרטנית. גם כאן נוסתה הגישה של נטרול immune checkpoint בדומה לזו שנוסתה עם הכנת נוגדנים כנגד CTLA-4 (ראו תמונה למטה).
הקולטן PD-1 (הידוע גם כ-CD274) מבוטא לא רק על תאי T, אלא גם על תאי pro-B-cells, והוא יכול להיקשר לשני ליגנדים, PD-L1 ו-PD-L2. ההשפעה המעכבת של PD-1 על מערכת החיסון, מושגת על ידי מנגנון כפול: בעת ובעונה אחת הוא מעודד את מותם המתוכנת (אפופטוזיס) של תאי T בקשרי לימפה, אך גם את הפחתת האפופטוזיס בתאי T מווסתים הידועים גם כ-suppressor T cells המדכאים את יכולתם החיסונית של תאי T (על פי Francisco וחב' ב-Immunological Reviews משנת 2010, ו-Fife ו-Pauken ב- Annals of the New York Academy of Sciences משנת 2011).
PD-L1 אופיין ב-Mayo Clinic כמולקולה רגולטורית של התגובה החיסונית, הידועה כ-B7-H1, ששמה הומר בהמשך ל-PD-L1, כיוון שהיא זוהתה כליגנד הנקשר ל-PD-1 (על פי Dong וחב' ב-Nature Med משנת 2002). מספר סוגי תאים סרטניים באדם, מבטאים רמות גבוהות של PD-L1, והחסימה של מולקולה זו הפחיתה את השגשוג של התאים הסרטניים, בנוכחות תאי חיסון. באותו זמן המסקנה הייתה ש-PD-L1 מסייע לתאים הסרטניים להתחמק מהתגובה החיסונית כנגד תאי הסרטן (Curiel וחב' ב-Nature Med משנת 2003). בשנת 2003 נמצא ש-PD-L1 מתבטא על פני תאים מיאלואידיים, כחלבון checkpoint, והוצע שחלבון זה ישמש כיעד פוטנציאלי באימונו-תרפיה של סרטן אנושי (Butte וחב' ב-Mol Immunol משנת 2008).
למעשה ניתן לראות ב-PD-1 בן משפחה של מווסתי פעילות תאי T, אליה שייכים גם הקולטנים CD28 ו- CTLA-4. הקולטן PD-1 מבוטא לא רק על תאי T משופעלים, ועל תאי pro-B, אלא גם על פני מקרופאגים, מה שמצביע על כך שיכולת ההשפעה המווסתת-מעכבת של PD-1 על התגובות החיסוניות רחבה יותר מזו של הקולטן CTLA-4 (על פי Agata וחב' ב-International Immunology משנת 1996). ל-PD-1 יש 2 ליגנדים אליהם הוא נקשר: PD-L1 ו-PD-L2, שהם חברים במשפחת B7 (Freeman וחב' ב-Journal of Experimental Medicine משנת 2000, ו-Latchman וחב' ב-Nature Immunology משנת 2001).
החלבון PD-L1 עובר שדרוג על פני מקרופאגים ותאים דנדריטים בתגובה לגירוי הנוצר כאשר מטפלים בתאים אלה עם ליפופוליסכריד (LPS) או עם פקטור הגירוי של גרנולוציטים ומקרופאגים (GM-CSF). כמו כן, משודרג PD-L1 על פני תאי T ו-B לאחר איתות של הקולטנים של תאי T (TCR), או של תאי B. הביטוי של PD-L2 מצומצם יותר ומופיע על פני תאי דנדריטים ומספר שורות של תאים סרטניים (Yamazaki וחב' ב-Journal of Immunology משנת 2002). ישנן ראיות אחדות המצביעות על התפקיד של PD-1 והליגנדים שלו בעיכוב של התגובה החיסונית. לדוגמה, עכברי knock out שהונדסו גנטית לחסר מוחלט ב-PD-1, פיתחו גלומרולו-נפריטיס וקרדיו-מיופתיה (Nishimura וחב' ב-Science משנת 2001).
בהקשר של חסימת PD-1 על ידי נוגדנים חד-שבטיים המכוונים כנגד חלבון זה, כדי לעודד תגובה חיסונית של תאי T כנגד תאים סרטניים, עורר נושא זה פעילות נמרצת (Tapalian וחב' ב-New England Journal of Medicine משנת 2012). הרבה סוגים של תאי סרטן מבטאים את הליגנד PD-L1, שכאשר הוא נקשר ל-PD-1 הוא מדכא את התגובה החיסונית על ידי מניעת השפעול של תאי T. לכן יצירת נוגדנים המונעים את הקישור בין PD-1 ל-PD-L1 עשויה לעודד את תגובות תאי T כנגד תאי סרטן.
חברת Bristol-Myers Squibb ייצרה את הנוגדן החד שבטי nivolumab (שם מותג Opdivo) המנטרל את PD-1, ובניסוי קליני בהשתתפות 296 חולים עם סרטן תאי כליה, מלנומה או סרטן ריאות מסוג non-small cell הושגו תגובות קליניות מלאות או חלקיות, אם כי בסרטנים של הערמונית ושל הלבלב לא הושגו כל תגובות. תוצאות אלו הביאו לאישור תרופה זו לטיפול במלנומה ממאירה ביפן ביולי 2014, וכן לאישור ה-DFA לאותה מטרה בדצמבר 2014.
נוגדן חד שבטי אחר, pembroliozumab (שם מותג Keytruda) יוצר על ידי חברת Merck, ואף הוא מכוון נגד PD-1. תכשיר זה אושר על ידי ה-FDA בספטמבר 2014 לטיפול במלנומה גרורתית. בניסויים קליניים נרשמה לו הצלחה מדודה, עם תופעות לוואי מועטות יחסית. ב-2 באוקטובר 2015 אושר תכשיר זה על ידי ה-FDA לטיפול ב-NSCLC גרורתי במטופלים שטיפולים אחרים לא הועילו להם. במועד כתיבת מאמר זה נמצאים בצנרת הפיתוח בשלבים מוקדמים תכשירים נוספים המכוונים נגד קולטני PD-1: חברת Cure Tech מפתחת את pidilizumab, חברת Bristol-Myers Squibb מייצרת את הנוגדן BMS936559, ואילו חברת Roche מייצרת את NPDL328OA.


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק