קרע של הטחול - Splenic rupture
עקרונות בכירורגיה
מאת ד"ר צבי קויפמן
| עקרונות בכירורגיה | ||
|---|---|---|

| ||
| שם המחבר | ד"ר צבי קויפמן | |
| שם הפרק | כירורגיה של הטחול | |
קרע של הטחול ניתן לחלק למספר קבוצות:
- קרע הנגרם על-ידי פצעים חודרים בבטן או בחזה
- חבלות קהות, הגורמות לקרע מיידי או מאוחר
- חבלות בניתוחים
- קרעים ספונטניים
הטחול מצוי בעמדה המוגנת על-ידי הצלעות ושרירי דופן בית החזה והבטן. אולם מבנה הטחול והליגמנטים התומכים בו, חושפים אותו לריסוק ולדמם פרפוזי. עיכוב באבחנה של קרע בטחול יביא בעקבותיו תמותה בשיעור של 10%. שיעור זה גדל אם קיימת פגיעה גם במערכות אחרות.
בפצעים חודרים יש לזכור שמסלול הקליע יכול להיות בלתי צפוי ובהחלט לא בקו ישר. לכן, בכל פציעה חודרת, הנגרמת על-ידי כדור, יש לבדוק את הטחול. נוכחות של חזה-דם (המוטורקס), המלווה בפגיעה בטחול, מצביעה על חדירת הקליע לריאות, לפלאורה ולסרעפת. החבלות החודרות אינן מהוות בעיה ביחס להוראה לניתוח.
חבלות קהות בבטן, במיוחד חבלות הנגרמות בתאונות דרכים, גורמות לקרע של הטחול באזור שער הטחול (הפדיקל) וכתוצאה מכך לקרע של רקמת הטחול ולדימום לחלל הבטן. לעתים הקרע אינו גדול, הדימום אינו חזק ונוצר קריש באזור הקרע. הדימום ממשיך בקצב איטי מתחת לקפסולה וההמטומה הנוצרת הולכת וגדלה באופן איטי, עד אשר היא גורמת לקרע חוזר של הקפסולה ופורצת לחלל הבטן. מצב זה נקרא קרע מאוחר של הטחול, השכיח ב- 15% מחבלות הטחול. הביטוי הקליני של קרע כזה יכול להופיע יומיים עד חודשיים לאחר החבלה הראשונית, ולפעמים החולה אף שוכח שנחבל.
קרע ספונטני מתרחש במחלות ראשוניות של הטחול, הגורמות להגדלתו ולגודש בו. כל חבלה קלה בטחול כזה יכולה לגרום לקרע ולדימום, שיכול להסתיים במות החולה. מחלות כמו מונונוקלאוזיס, מלריה, סרקואידוזיס, לוקמיה חריפה, פוליציטמיה וגודש בטחול, כולן יכולות להסתבך עקב קרע ספונטני של הטחול.
חבלות ניתוחיות של הטחול נגרמות בזמן ניתוחים בבטן השמאלית העליונה, במיוחד בניתוחי קיבה וושט. אולם גם ניתוחים של הכפיפה הטחולית של הכרכשת מלווים בקרעים של הטחול.
אחד הסיבוכים של קרע בטחול הוא פיזור רקמת הטחול וספלנוזיס עקב אוטוטרנספלנטציה של רקמת הטחול, וזו עלולה לגרום לחסימת מעיים. לעתים פיזור כזה גורם למנתח לחשוב שמדובר בפיזור גרורתי בצפק.
תמונה קלינית
התמונה הקלינית כוללת:
- הלם היפוולמי עקב דימומים חריפים
- הקאות ובחילות
- כאבי בטן, בעיקר בבטן השמאלית העליונה, הקורנים לכתף שמאל - סימן על-שם Kehr. במיוחד בולט סימן זה בחולים הנמצאים בטרנדלנבורג
- לעתים אין תסמינים קליניים
בבדיקה ניתן למצוא:
- עלייה בלחץ-הדם הדיאסטולי ורק לאחר מכן ירידה בלחץ-הדם הסיסטולי
- ירידה בלחץ-הדם
- בחלק מהחולים ההיפוולמיים ניתן למצוא תת לחץ דם תנוחתי (Orthostatic hypotension)
- טכיקרדיה. לעתים לא ניתן למצוא טכיקרדיה בולטת בבדיקה הראשונית של חולים מבוגרים, אולם היא תופיע לאחר תחילת הטיפול בהחזרת נפח הנוזלים
- רגישות ברום הבטן. סימנים צפקיים נגרמים רק על-ידי דם ישן המצוי זמן רב בצפק. לכן לא ניתן לראות סימנים לגירוי צפקי בחולים אלה
- בחולים בעלי המטומה תת-קפסולרית ניתן למשש גוש בבטן השמאלית (Ballance sign)
חולים בעלי חבלות בבטן העליונה, או בבית החזה התחתון השמאלי, זקוקים להשגחה באופן מתמיד על מנת לאבחן או לשלול מחלה זו, שקל לטפל בה, אולם באותה מידה קל למות ממנה.
אבחנה
- המעבדה לרוב אינה עוזרת לאבחנה:
- ההמטוקריט של החולה בשלבים הראשוניים יכול להטעות
- ליקוציטוזיס קיימת כבר בשלבים המוקדמים, אולם אינה אבחנתית
- צילום בטן סקירה: בצילום בטן סקירה אפשר לראות הגדלת צל הטחול, דחיקה של הכרכשת למטה. הכליה משמאל וצל הפסואס מטושטשים, הסרעפת משמאל מורמת
- צילום חזה: בצילום חזה ניתן לראות שברים בצלעות התחתונות משמאל בחלק מהחולים (20%), וסתימת הסינוס הקוסטופרני השמאלי
- אולטרה-סאונד – ה- FAST (Focused abdominal sonography in trauma) היא בדיקת אולטרה-סאונד מהירה הנעשית ליד מיטת החולה ומאפשר להדגים נוזל ודם בחלל הבטן. בבדיקה זו אפשר להדגים את החבלה בטחול וגם נוזל חופשי בבטן המתאים לדם הדולף לצפק. כמו-כן אפשר להדגים נזק לאיברים אחרים כמו לכבד, לכליות, ללבלב וכיוצא בזה
- מיפוי טחול: במיפוי זה אפשר להדגים את הטחול, ואם קיים דימום ממנו ניתן לראות שפיכה (Extravasation) של החומר המסומן לצפק. כמו-כן אפשר להדגים בעזרתו המטומות תת-קפסולריות ולעקוב אחריהן
- ארטריוגרפיה - בחולים בעלי פגיעות במערכות אחרות כמו הרחבה של המיצר או דימום רטרופריטונאלי שלא ניתן להשתלט עליו
- הבדיקה האבחנתית בחולים אלה היא ניקור הבטן. הניקור נעשה דרך חתך בעור, כסנטימטר אחד מתחת לטבור, ודרכו מחדירים לצפק צנתר המשמש לדיאליזה צפקית. אם בניקור מתקבל נוזל דמי, הממצא אבחנתי לדימום תוך בטני, ונדרשת התערבות כירורגית. אם לא מתקבל כל נוזל יש לשטוף את החלל הצפקי על-ידי החדרה של 500-1000 סמ"ק של סליין, ולהוציא את הנוזל חזרה. אם הנוזל החוזר הוא דמי יש לנתח את החולה. אם הנוזל החוזר הוא קסנטוכרומי (נוזל ורדרד) יש לשלוח אותו לבדיקת המוגלובין. אם ההמוגלובין הוא לפחות 1 גרם % הבדיקה נחשבת לחיובית. שיטה אחרת היא הדיקור בארבעת רבעי הבטן ובדיקה של הנוזל היוצא. נוכחות ליקוציטים, עמילאזה או תוכן עכור מובילה לאבחנה של קרע באיבר תוך-בטני, וזו מחייבת ניתוח
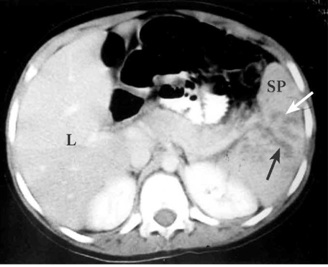
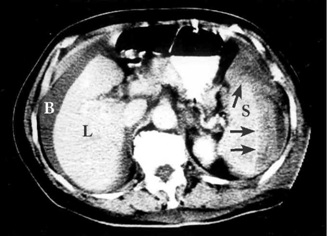
- טומוגרפיה ממוחשבת (CT) היאאמצעי חשוב ביותר לאבחון של קרעים בטחול של חולה יציב. בטומוגרפיה ממוחשבת ניתן לראות את אופי הקרע, את כמות הדם בבטן וגם ניתן לקבל מידע על נזק לאיברים אחרים (תצלומים 1-2.11). בטומוגרפיה ממוחשבת ניתן לראות גם דלף של חומר ניגוד המוזרק דרך הווריד במהלך הבדיקה אל מחוץ לטחול. דלף זה הוא סימן חשוב לדימום פעיל מהטחול ומהווה הוריה יחסית לניתוח של החולה
טיפול
===טיפול תומך===
לאחר שבוצעה האבחנה של קרע בטחול יש להתחיל בטיפול תומך על-ידי עירוי נוזלים, בתחילה תמיסת רינגר-לקטט ולאחר מכן יש לתת לחולה גם דם. בעבודות שונות הוכח שכאשר מתחילים טיפול בתמיסות אלקטרוליטיות כמו NaCl או רינגר לקטט התגובה לטיפול היא טובה יותר מאשר טיפול ראשוני על-ידי דם. הדבר נובע מכך שדם ישן גורם לעימדון ולקרישת יתר במיקרוצירקולציה של החולה, הנתון בהלם. לכן אין למהר ולטפל בחולים אלה בדם, אלא יש להתחיל את הטיפול על-ידי תמיסות רינגר-לקטט, לשפר את המיקרוצירקולציה ואז לתת את הדם הנחוץ. רק במידה והחולה איבד כמות דם גדולה והנוזלים הניתנים לחולה במסגרת החייאת הנוזלים תגרום למהילת הדם, ירידה לריכוז ההמוגלובין ותפגע באספקת החמצן לרקמות יש לתת דם לחולה.
הטיפול הלא ניתוחי בחבלה בטחול
האיבר התוך-בטני הפגיע ביותר מחבלה קהה בבטן הוא הטחול. העלייה בשכיחות תאונות הדרכים מחד גיסא, והעמקת הידע על תפקודי הטחול מאידך גיסא, מיקדו את תשומת הלב בטיפול בטחול הפגוע. בעבר הלא רחוק נחשבה כל פגיעה בטחול, ולו גם הקטנה ביותר, להוריה חד משמעית לכריתתו. בספר לימוד הכירורגיה של Schwartz מ- 1979 עדיין נאמר, שיש לנתח מיידית בכל אבחנה של קרע בטחול. דעה זאת הייתה מבוססת על שתי הנחות בסיסיות: האחת, שהטחול הוא איבר חסר חשיבות ולכן כריתתו אינה גורמת כל נזק, והשנייה, שטחול פגוע אינו יכול להחלים עצמונית, ולכן, כדי למנוע שטף דם, יש לכורתו. השינוי בגישה לטיפול בפגיעה בטחול בא מצד אחד עם ההכרה, שכריתתו אינה חסרת משמעות לטווח הארוך, אלא כרוכה בסכנה מסוימת להיווצרות אלח-דם, ומצד שני עם הניסיון המצטבר, שהטחול הוא בעל יכולת ריפוי עצמונית.
בעבר היה כרוך הטיפול הלא ניתוחי בחבלה בטחול בשיעורי תמותה של 90% עד 100%. ההנחה, שהטחול אינו מסוגל לריפוי עצמוני החלה להתערער כבר בראשית המאה העשרים, בדיווחים בודדים על ריפוי עצמוני של הטחול לאחר חבלה, שנצפה בנתיחות שלאחר המוות. הטיפול ה"שמרני", הלא ניתוחי, במקרי חבלה, החל בבית החולים לילדים שבטורונטו, ובמרוצת השנים הפך לטיפול הבחירה במקרים מיוחדים. שלוש ההנחות, שעמדו ביסוד הגישה שהטיפול הניתוחי הוא הדרך הבלעדית לטיפול בחבלה בטחול, התערערו במשך הזמן: הראשונה היתה, שהטחול הוא איבר חסר חשיבות בגוף וניתן לכורתו ללא תוצאות שליליות; השנייה היתה, שהטחול אינו מסוגל לריפוי עצמוני, והשלישית, שקיים מצב של קרע קופסית מושהה של הטחול (Delayed rupture of the spleen). הנחה אחרונה זו היתה מבוססת על דיווחים ישנים, שלכאורה תיעדו מצב של הלם, עקב דימום מטחול פגוע מספר ימים לאחר החבלה. עם השיפור הרב באבחון מוקדם ומדויק של הפגיעה בטחול על-ידי סריקה רדיואקטיבית של הטחול, כפי שנעשה בעבר, ועל-ידי בדיקת אולטרה-סאונד וטומוגרפיה ממוחשבת של הבטן, כפי שנעשה היום, ברור כיום, שהרוב המכריע של מקרי דימום מושהה מהטחול, היו כאשר לא נקבעה אבחנה מדויקת מיד לאחר החבלה, והניטור לא היה קפדני כמו זה שהוא בר ביצוע כיום ביחידות לטיפול נמרץ.
הניסיון שהצטבר במשך השנים הפריך את שלוש ההנחות האלה. כיום מקובל לטפל בטחול חבול אצל ילדים באורח "שמרני", למעט ב- 4 מצבים מוגדרים:
- חוסר יציבות המודינמית למרות עירויי נוזלים ודם.
- חשד לפגיעות נוספות בתוך הבטן ובמיוחד חשד לפגיעה בשלמות מערכת העיכול.
- עדות לפגיעה חודרנית לבטן.
- עדות לריסוק מסיבי של הטחול או לחוסר אספקת דם למרבית רקמת הטחול.
תוכנית הטיפול המקובלת במקרה של חבלה, העונה על דרישות אלו, כוללת בראש ובראשונה תיעוד החבלה על-ידי בדיקה קלינית, בדיקת אולטרה-סאונד, ובהעדפה ברורה — בדיקה על-ידי טומוגרפיה ממוחשבת. החולה מקבל עירוי נוזלים ודם כנדרש לשמירת יציבותו ההמודינמית, ומנוטר ניטור רציף ותכוף במנוחה מוחלטת בשכיבה במיטה. הניטור הקפדני חייב להיעשות ביחידה לטיפול נמרץ ובהשגחה צמודה של צוות מנתחים, המוכן לבצע ניתוח בכל שעה משעות היממה. חולה מבוגר, המחלים מפגיעה מבודדת בטחול, צריך לנוח מנוחה מוחלטת במיטה במשך שבוע עד 10 ימים, ואילו בילדים נהוג להמשיך את האשפוז עד תום שבועיים-שלושה, מפני שכאשר הילד חוזר לסביבתו הטבעית, לא ניתן לרוב להגביל את פעילותו.
עבודתם של דוגלס וסימפסון מתארת 16 ילדים, שטופלו שמרנית בטחול חבול. בסדרה זו התבססה האבחנה על בדיקה קלינית בלבד, ובכל 16 הילדים לא היה צורך בניתוח. סדרות מאוחרות יותר הראו, שהטיפול השמרני אינו מתאים לכל מקרי החבלה המבודדת בטחול. בסדרה אחרת היה הטיפול השמרני אפשרי ב- 17 מתוך 26 נפגעי חבלה, כאשר ב- 5 מתוך 9 הנפגעים הנותרים ניתן היה לשמר את הטחול בעת הניתוח. בשנת 1982 דיווחו מבית-חולים לילדים בסינסינטי על 28 ילדים שטופלו באופן שמרני, אך 7 מתוכם עברו ניתוח בהמשך המעקב. הניסיון הקליני של בית-החולים לילדים בטורונטו, אשר סוכם ב- 1981, כלל 63 ילדים. 44 מתוכם, שטופלו באופן שמרני ולא עברו ניתוח, נזקקו לעירוי דם בכמות פחותה מ- 40 מ"ל/ק"ג. הרוב המכריע של הילדים אשר נזקקו לניתוח הגיעו למצב זה תוך 24 השעות הראשונות לאחר החבלה, ורובם נזקקו לכמות דם גדולה מ- 40 מ"ל/ ק"ג. בקבוצה אשר נזקקה לניתוח היה שיעור גבוה של ילדים שטחולם נכרת — 51 מתוך 91. סיכום הניסיון של אותה קבוצה מטורונטו, שפורסם בשנת 1985, מראה ש- 71% ממקרי החבלה בטחול היו ניתנים לטיפול שמרני. אחוז דומה נתקבל מריכוז הניסיון בטיפול שמרני בקבוצות נוספות.
גישת הטיפול הלא-ניתוחי כרוכה בסיכונים מספר, שהראשי שבהם הוא אי-אבחון פגיעה באיבר נוסף בבטן. ליוינגסטון וחבריו דיווחו כי ב- 48% מהחולים בעלי חבלה קהה בבטן אובחנה פגיעה תוך-בטנית משמעותית נוספת. גם בהגבילם את סקירתם לילדים בני 15 ומטה, אובחנה פגיעה כזו ב- 37% מהחולים. סיבוך אחר שיכול להתעורר בטיפול הלא-ניתוחי בחבלה בטחול הוא התהוות כיסיות. בסקירה על 137 כיסיות שלא נגרמו על-ידי טפילים, נמצאו סיפורים של חבלה בעבר אצל 23% מהחולים. המספר המוחלט אינו גדול, אך ניתן לצפות שיגדל עם העלייה בשכיחות הטיפול הלא ניתוחי בחבלה בטחול. לאחרונה דווח על מורסה בטחול שהתפתחה במהלך טיפול לא ניתוחי בחבלה בטחול. סיבוך אפשרי אחר הוא חסימת מעיים עקב זריעת קטעי טחול בחלל הצפק בעת החבלה. פירסון וחבריו בדקו חולים לאחר כריתת טחול עקב חבלה, ומצאו כי מחציתם לקו ב-Splenosis. ייתכן שטיפול לא ניתוחי בחבלה בטחול יגביר את שכיחות הסיבוך הזה, אך כנראה הגרייה העיקרית לצמיחת רסיסי הטחול מצויה בחולים שעברו כריתת טחול. תצפית ניסויית בחיות מעבדה הראתה שהגירוי העיקרי לצמיחת קטעי הטחול בחלל הצפק הוא כריתת טחול שלמה.
כנראה השארת הטחול במקומו מונעת צמיחה מוגברת זאת.
טיפול כירורגי
הגישה הכירורגית בחולים שנחבלו היא דרך חתך אמצעי, שחרור הליגמנטים והבאת הטחול אל פצע החתך, קשירת הפדיקל הווסקולרי שלו והוצאת הטחול. יש להיזהר שלא לפגוע בזנב הלבלב, בקיבה או בכרכשת.
ניסיונות לשמר את תפקוד הטחול, לאחר כריתתו, נעשו על-ידי מספר חוקרים. אחת השיטות שתוארו היא Splenectomy & Autotransplantation - השתלת קטע מהטחול בגודל של כ- 4 ס"מ בתוך הפדר הגדול, בתקווה שטחול זה ייקלט במקום ויתפקד. קיימת מחלוקת בספרות לגבי ההצלחה של טכניקה זו, כאשר בעבודות אחרונות לא הוכח שקיימת פילטרציה טובה של חיידקים בתוך הקטע המושתל.
הטיפול הניתוחי המשמר בחבלה בטחול
דיווחים על תיקון קרע בטחול ללא כריתה פורסמו כבר במאה ה- 16. ב- 1590 דיווח רוזטי על כריתה חלקית של הטחול בחולה שהטחול שלו בלט מתוך חתך בבטנו השמאלית. ב- 1902 אסף ברגר 14 מקרים של תפירת הטחול, שמהם נפטרו 2 חולים. בשנת 1962 דיווח קריסטו על תיקון ניתוחי של טחול פגוע. לאחר ניסויים רבים בחיות מעבדה, טיפל מנתח זה ב- 8 חולים שלקו בקרעים בטחול, בהטריה שכללה קשירת כל כלי הדם המדממים וכיסוי בפדר של שטח החתך בטחול. חולה אחד מתוך השמונה נפטר 30 יום לאחר הניתוח עקב מורסה תת-סרעפתית, שהיוותה סיבוך של חירור הקיבה, שנגרם לחולה בפגיעה הראשונית. אף לא באחד מהחולים הללו לא ארע כל דימום מאוחר מהטחול. בהמשך לניסיון זה דווחו עבודות רבות שבהן הוכחה האפשרות הטכנית לכרות חלק מהטחול או לתפרו. מורגנשטרן ושפירו סיכמו את השיטה הניתוחית כדלקמן: החתך הבטני צריך להיות גדול דיו כדי לאפשר גישה קלה לטחול. יש להפריד את הטחול מכל החיבורים הלייפתיים, הקושרים אותו לסביבתו, מתוך זהירות שלא ליצור קרעים נוספים בקופסית. שליטה זמנית בדימום מתאפשרת על-ידי לחץ על עורק הטחול. כלי דם קטנים בשטח פני הקרע בטחול, יש לקשור בחוט מתמוסס. ניתן להדק את רסיסי הטחול זה לזה וכן לתפור את הקופסית בתפר גדול של חוט מתמוסס המועבר במחט בלתי טראומטית. לאחר החדרת המחט אל רקמת הטחול ניתן למנוע דימום משני לחדירה זו על-ידי מגע של Cautery במחט. ניתן להכניס קטע של האומנטום בין רסיסי הטחול המהודקים. כמו-כן ניתן להפסיק דימום משטח פני הטחול על-ידי שימוש בקולאגן מיקרופיברילרי (Avitene).
התחדשות הדימום מהטחול לאחר תיקונו אינה תופעה שכיחה. במעקב אחר 277 חולים לאחר כריתה חלקית של הטחול, הופיע דימום מאוחר רק בחולה אחד. קשירת עורק הטחול כאמצעי להפסקת הדימום נוסתה בעבר בהצלחה, אך בניסויים מעבדתיים הוכח, שעקב הירידה בזרימת הדם דרך הטחול, הקשירה הזאת מפריעה לפעולת הטחול בסילוק פנימוקוקים מזרם הדם.
אמצעי נוסף לשימור פעילות הטחול הפגוע הוא שתילת חלקי הטחול המרוסק בתוך הפדר (Omentum). כבר ב- 1968 סברו פירסון וחבריו שזריעה מקרית של רסיסי טחול בחלל הצפק יכולה להביא לידי פעילות תקינה של הטחול. הם מצאו, שאחוז כדוריות הדם האדומות עם שינויים קרומיים נמוך באופן משמעותי בחולים לאחר כריתת הטחול עקב חבלה לעומת חולים לאחר כריתת הטחול מסיבה המטולוגית. סריקה רדיואקטיבית הצביעה על הימצאות רסיסי טחול פעילים בחלל הצפק ב- 5 חולים מהקבוצה הראשונה. עבודות מעבדתיות הראו, שרסיסי טחול מושתלים בחיות מעבדה כרותות טחול מסוגלים לסלק כדוריות דם אדומות פגומות ולייצר נוגדנים, אך כושרם לסלק פנימוקוקים מוטל בספק. גם הדיווחים על נתיחות לאחר המוות בחולים, שלקו באלח-דם ונמצאו בגופותיהם רסיסי טחול נוספים (Splenosis), מעוררים ספק לגבי יכולת זאת. לעומת דיווחים מניסויים בחיות, שלזריעת רסיסי טחול בחלל הצפק נודעת השפעה מגינה, פורסמו דיווחים רבים אחרים, המדגישים שפעילותו של רסיס טחול עם אספקת דם שלמה עולה לאין ערוך על פעילות רסיס טחול שהושתל בפדר. יש מנתחים הסבורים שבעת כריתת טחול יש לנסות ולשמור על פעילות כלשהי שלו על-ידי השתלת קטעים ממנו בפדר. אחרים מדגישים, שכדי להשיג פעילות טחולית משמעותית, יש להשתיל בפדר פלחים דקים (עד 3 מ"מ) מהחלק המרכזי של הטחול ובמשקל כולל של שליש ממשקלו המקורי של הטחול לפחות. דקות הפלחים חשובה לחידוש אספקת הדם אליהם, והשתלתם בפדר עשויה להקטין את הסכנה של חסימת מעיים בעתיד.
פרוגנוזה
שיעור התמותה בניתוחים אלה הוא 1%, אולם אם איברים נוספים נפגעו, שיעור התמותה עולה. שיעור התמותה בניתוחים עקב חבלה חודרת הוא כ- 1%, והוא עולה בניתוחים עקב חבלה קהה ל- 5% ובניתוחים עקב פגיעות נרחבות יותר ל- 15-20%.
ראו גם
- לנושא הקודם: כריתת הטחול - Splenectomy
- לנושא הבא: יתר טחוליות - Hypersplenism
- לתוכן העניינים של הפרק
- לתוכן העניינים של הספר
- לפרק הקודם: כירורגיה של הכבד
- לפרק הבא: כירורגיה של השד
המידע שבדף זה נכתב על ידי ד"ר צבי קויפמן, מומחה בכירורגיה, מנהל היחידה לבריאות השד, מרכז רפואי מאיר, כפר סבא


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק