הפרעות בתפקוד המיני בקרב גברים ונשים חולי סוכרת
הביטוי שחיפשתם מתאים לכמה ערכים שונים. האם התכוונתם ל...
| זהו דף המכיל פירושים שונים, שמטרתו להבחין בין ערכים שונים בעלי שם דומה, או בין ביטויי חיפוש שרלוונטיים לכמה ערכים במקביל.
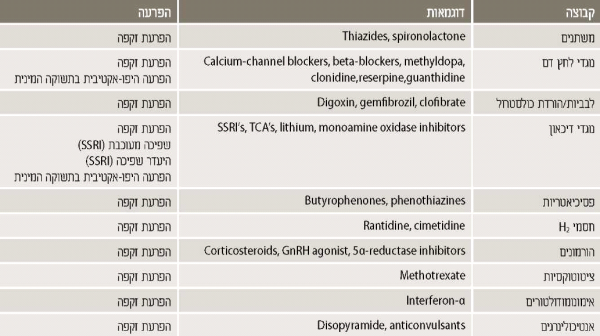
הפרעות בתפקוד המיני נפוצות בקרב חולי סוכרת ביחס לכלל האוכלוסיה[1] טיפולההמלצות הטיפוליות להפרעות שפיכה בחולי סוכרת אינן שונות מההמלצות לאוכלוסייה הכללית. שפיכה מוקדמת - לאחרונה פורסמו קווים מנחים ואלגוריתם טיפולי[2]. ההתערבות הטיפולית כוללת בעיקר את הגישה הפסיכולוגית-התנהגותית והגישה התרופתית (מאלחשים מקומיים להורדת סף הרגישות של הפין ותרופות ממשפחת clomipramine- SSRM כטיפול לפי דרישה לפני קיום יחסי מין או כטיפול קבוע). שפיכה מעוכבת והיעדר שפיכה-הטיפול ייקבע, כמובן, על פי הגורם להפרעה ושאיפה להריון, אם קיימת. כאשר הגורם הוא תרופתי, לעתים, הורדת המינון במקצת יביא לשיפור המיוחל (לדוגמא תכשירים מקבוצת SSRM). שפיכה מעוכבת והיעדר שפיכה שמקורן בבעיה וסקולרית או נוירופתיה, בד"כ, הן בלתי הפיכות. יש מקום לשימוש בגישה הפסיכולוגית התנהגותית עם שלילתן של בעיות אורגניות ותרופתיות. במקרים של היעדר שפיכה ושאיפה להריון, vibro-ejaculation, electro-ejaculation וביופסיית אשכים הן גישות יעילות להפקת זרע (הזרעה/הפרייהחוץ גופית). שפיכה לאחור - קיימים מספר דיווחים בספרות לשיפור בשפיכה לאחור באמצעות טיפול בתכשירים סימפטומימטיים כגון imipramine, pseudoephedrine לחוד או שילוב שלהם. הצורך בטיפול עולה בדרך כלל כאשר קיימת שאיפה להריון. כאשר הטיפול התרופתי אינו מספק והשפיכה לאחור היא מלאה, ניתן להפיק זרע במספר גישות:
הפרעה היפו-אקטיבית בתשוקה המיניתזוהי הפרעה קשה יותר לאבחון. ההפרעה נחלקת למספר סוגים. היא יכולה להיות כללית (היעדר כללי של תשוקה מינית) או תלויה במצבים או בני זוג מסוימים. היא יכולה להיות נרכשת (מתחילה לאחר תקופה מסוימת בה לא הייתה הפרעה כלשהי בתשוקה המינית) או לאורך זמן רב (האדם מאז ומתמיד חש היעדר תשוקה מינית או תשוקה נמוכה) ההפרעה מאובחנת על ידי פסיכולוגים או פסיכיאטרים מומחים בתחום, תוך לקיחה בחשבון של גיל האדם, מצבו הרפואי, ההקשר הסביבתי ומאורעות החיים שלו, וכן מידת המצוקה והפגיעה בתפקוד שהאדם חש בשל קושי זה. הטיפול בהפרעה עשוי להיות באמצעות טיפול מיני, שכולל לרוב את שני בני הזוג. כחלק מתהליך אבחונה יש לשלול דיכאון וחרדה, תופעות לוואי של תרופות שונות (פסיכוטרופיות בעיקר) וכמובן בעיות בקשר הזוגי. כמו כן, מומלץ להעריך את רמות הטסטוסטרון בדם. רמת טסטוסטרון נמוכה היא התוויה לטיפול חליפי שיביא, בדרך כלל, לשיפור הליבידו. קיימים מספר דיווחים על היפוגונדיזם בחולי סוכרת בהם טיפול טסטוסטרון הוכח כיעיל[3][4], כאשר הפרעה זו כרוכה בדיכאון/חרדה, הרי שטיפול בהם עשוי להביא לשיפור בליבידו. הגישה לליבידו ירוד הקשור לטיפול בנוגדי דיכאון היא בשינוי התרופה או הורדת מינונה. קיימים סוגים שונים של תכשירי טסטוסטרון על מאפייניהם וצורות המתן השונות שלהם. Testosterone enanthate,testosterone cypionate) Testosterone esters) - תכשירים אלה ניתנים בהזרקה תוך שרירית ושחרורם הוא מושהה (הנשא הוא שומני), מה שמביא לנוכחות ממושכת שלהם בזרם הדם. יש לתת את התכשיר כל 3-1 שבועות כתלות ברמה בדם. ככל שהמרווח בין המנות גדל, כך גדל הסיכוי לפלוקטואציות המביאות עימן לשינויים חדים ברמות האנרגיה, מצב הרוח והליבידו. תכשיר ה-Nebido, Reandron) Testosterone undecanoate) ניתן בהזרקה תוך שרירית עמוקה במינון 1,000 מ"ג כל 14-10 שבועות (המנה שנייה ניתנת 6 שבועות לאחר הראשונה לצורך העמסה). היתרונות העיקריים של תכשיר זה הם המרווח הגדול בין הזריקות ורמת טסטוסטרון יציבה יחסית עם פחות פלוקטואציות. תכשירים עוריים (גיל, מדבקה) - יתרונם הוא רמת טסטוסטרון יציבה בזרם הדם הגורמת לרמות אנרגיה וליבידו יציבות ומצב רוח שמור. פלטה תת עורית - מומלץ מתן כל 6-3 חודשים. הפלטה מוחדרת לשכבת השומן התת עורית בעכוז, בטן תחתונה או ירך באמצעות מחדר ייעודי תחת הרדמה מקומית. תופעות לוואי אפשריות הן פליטת הפלטה, זיהום ופיברוזיס . Human chorionic gonadotropin) hCG) - מתן תכשיר זה מומלץ כאשר קיים רצון לשמר את ייצור הזרע במקביל להעלאת רמת הטסטוסטרון. מקובל לתת 2 זריקות Pregnyl1500 יחידות בינלאומיות פעמיים בשבוע. מעקב אחר טיפול בטסטוסטרון - מומלץ לנטר את רמת ההורמון בדם 3-2 חודשים אחרי תחילת הטיפול בגיל/מדבקה. במידה והרמה אינה גבוהה דיו ניתן לעלות את כמות הגיל או להשתמש ב-2 מדבקות בו זמנית. הניטור דומה במטופלים המזריקים את התכשיר התוך שרירי. במידה וקיימות פלוקטואציות ברמה ניתן לקרב את הזריקות עד להזרקה שבועית. במידה ועדיין קיימות פלוקטואציות ניתן להמליץ על טיפול עורי או תוך שרירי מושהה. 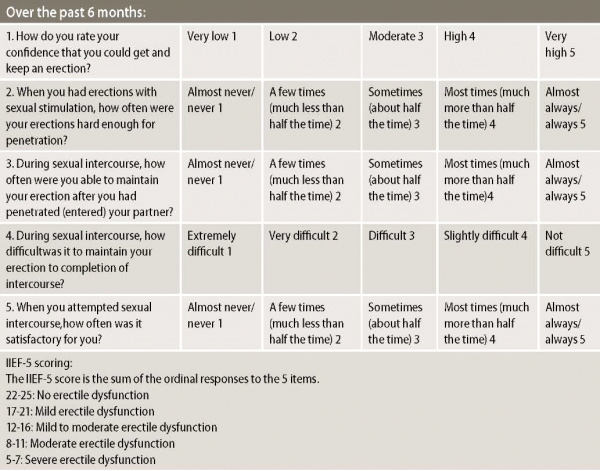 טבלה 4. שאלון לדוגמא: The International Index of Erectile Function Macmillan Publishers Ltd: Rosen RC, Cappelleri JC, Smith MD, et al. Development and evaluation of an abridged, 5-item version of the International Index of Erectile Function (IIEF-5) as a diagnostic tool for erectile dysfunction. Int J Impot Res. 1999 Dec;11(6):319-26. 1999
ערמונית - חלק מהמטופלים (בעיקר אלה שעברו את גיל 50) יחוו החמרה בהגדלת הערמונית (BPH). מומלץ להעריך את המטופל לגבי תסמינים בדרכי השתן התחתונות (international prostate symptom score, IPSS) לפני הטיפול ובמהלכו. קיימת המלצה לבצע בדיקה רקטלית ובדיקת PSA בדם טרם תחילת הטיפול ובמהלכו לכל המטופלים מעל גיל 50 ולאלה מעל גיל 40 עם היסטוריה משפחתית של סרטן הערמונית.
דום נשימה בשינה - עלול להחמיר בעקבות טיפול בטסטוסטרון. ניתן לשאול את המטופל לגבי נטייה לעייפות במהלך היום. לא קיימת התווית נגד לטיפול בטסטוסטרון בחולים המטופלים ומגיבים היטב 7-CPAP. אריתרוציטוזיס - יש לנטר את רמת ההמטוקריט לפני התחלת הטיפול 6-3 חודשים לאחר תחילתו ואז פעם בשנה. כאשר הרמה גבוהה מהנורמה יש לשלול סיבות אחרות לעלייתה ואם אלו לא נמצאות יש להוריד את מינון הטסטוסטרון או להפסיק את הטיפול. גירוי עורי - עשוי להיגרם לעיתים מהמדבקה. ניתן לטפל בסטרואידים. חשיפה שניונית של בת הזוג לגיל העורי- ניתן למנוע באמצעות שטיפת ידיים לאחר המריחה, המנעות ממגע קרוב עד להתייבשות הגיל וכיסוי האזור המרוח. טיפולים נוספים - Yohimbine - בהיותו חסם רצפטורים אלפא-2 אדרנרגיים פרה-סינפטיים, Yohimbine מעלה טונוס כולינרגי ומוריד טונוס אדרנרגי, טיפול עשוי להיות אפקטיבי בגברים הסובלים מהפרעת זקפה פסיכוגנית. יעילותו עדיין לא ברורה. יש להזהר ממתן לחולים הסובלים ממחלת לב איסכמית בשל תופעות הלוואי הקרדיווסקולריות הקשורות בו כגון טכיקרדיה ועלייה בלחץ הדם. חשוב לזכור - הפרעות בתפקוד המיני בקרב גברים חולי סוכרת
ביבליוגרפיה
ראו גם
המידע שבדף זה נכתב על ידי Reproductive Services,Royal Womens Hospital, Melbourne, Melbourne IVF Department of ,ד"ר שלומי ברק Obstetrics & Gynecology, University of Melbourne
|


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק