המדריך לטיפול בסוכרת - השתלמות רופאי סוכרת לרופאים מומחים ברפואת המשפחה ובפנימית - Diabetes continuing education program for family doctors and internal medicine
המדריך לטיפול בסוכרת
מאת המועצה הלאומית לסוכרת, משרד הבריאות. עורכים מדעיים: ד"ר עופרי מוסנזון, פרופ׳ איתמר רז
| המדריך לטיפול בסוכרת | ||
|---|---|---|

| ||
| שם המחבר | ד"ר רונית קלמנוביץ־דיקשטין, פרופסור איתמר רז, ד"ר אילנה הרמן בהם, ד"ר ליאת ברזילי-יוסף, ד"ר עידית פ. ליברטי, פרופסור נעים שתארה, ד"ר ריאד טאהר, ד"ר עירית הוכברג, ד"ר יואל טולדנו, ד"ר יונתן ארבל, פרופסור מיכה רפפורט, ד"ר נחמה צוקרמן־לרין , פרופסור אבי קרסיק, פרופסור גיל ליבוביץ, פרופסור קרן תורגמן, ד"ר עופרי מוסמון | |
| שם הפרק | השתלמות "רופאי סוכרת" לרופאים מומחים ברפואת המשפחה ובפנימית: מחלום למציאות ולקראת העתיד | |
| מאת | המועצה הלאומית לסוכרת, משרד הבריאות |
|
| מועד הוצאה | 2022 | |
| מספר עמודים | 644 | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – סוכרת
סוכרת היא מצבור של מחלות כרוניות עם פנוטיפ דומה, אך עם אטיולוגיה שונה ומהלך שונה בין תתי סוגים ובין יחידים. הטיפול בחולה עם סוכרת דורש מעקב רפואי מתמשך, עם התייחסות למגוון גורמי סיבוך ומצבים נלווים מעבר לאיזון גליקמי.
סוכרת וחוסר איזון מטבולי יכולים לגרום לתמותה מוקדמת ותחלואה נלווית (על רקע פגיעה לבבית, נוירולוגית, כלייתית, עינית וכדומה) בנוסף, סוכרת יכולה גם לפגוע באיכות חייו של המטופל ומשפחתו: לגרום לאבדן כושר עבודה, לאשפוזים חוזרים ולירידה כללית בתפקוד האישי והמקצועי. ברמת מבטחי הבריאות, החברה והמדינה ככלל, סוכרת קשורה לצריכה גבוהה של שירותי בריאות, לעומס רב על מערכות הבריאות ולעלויות גבוהות ביותר למשק ולחברה[1][2]. שכיחות מחלה הסוכרת וסיבוכיה נמצאים כבר שנים רבות בעלייה בעולם בכלל ובישראל בפרט. לפי נתוני ה-IDF (International Diabetes Federation), שיעור המצאות המחלה בעולם בשנת 2019 עמד על 634 מיליון אנשים עם סוכרת, והצפי הוא כי מספר זה יגדל ל-700 מיליון עד שנת 2045[3]. בהערכה עולמית, בשנת 2019 נפטרו ארבעה מיליון איש בשל סוכרת וסיבוכיה (11.3 אחוזים מסך כל סיבות המוות), יותר בנשים ויותר במדינות עם הכנסה בינונית. חלק גדול מהפטירות נובע מהסיבוכים, ולכן יש לשער כי ניתן למנוע חלק גדול מתמותה זו עם אבחון וטיפול הולם[4].
לפי דו"ח (דין וחשבון) המדדים הלאומיים שיעור המצאות סוכרת בישראל בקרב בני 18 ומעלה בשנת 2018 עמד על 9.7 אחוזים מהאוכלוסייה (כ-498,000 אנשים) עם שיעור גבוה יותר בשכבות החברתיות החלשות מבחינה כלכלית - כמעט פי 3, יחסית לשכבות החזקות יותר. בנוסף, בכ-10 אחוזים מחולי הסוכרת יש עדות לאיזון גרוע של הסוכרת (מוגדר כ-9 אחוזים<HbA1c), בכשליש עדות לפגיעה כלייתית (מוגדרת 0-eGFR*<60 ml/min/1.73 m2 ו/או uACR*>30mg/g) ובלמעלה מ-40 אחוזים ישנו תיעוד של השמנה או השמנה חולנית (עם הבדלים בין המינים לרעת הנשים, ויותר בשכבה החברתית-כלכלית החלשה לעומת הגבוהה)[5].
*eGFR - estimated Glomerular Filtration Rate, uACR - urine Albumin-Creatinine Ratio
שיעור הנמצאים במצב של טרום סוכרת עולה בעולם. בישראל, לפחות 5.4 אחוזים (לפי רשם טרום סוכרת פחות מ-500,000 אנשים) מהאוכלוסייה נמצאת במצב של טרום סוכרת[6]. טיפול נכון באנשים אלו יכול להפחית את אחוז המעבר לסוכרת ואולי גם את התחלואה הנלווית.
בבואנו להתאים טיפול מיטבי וצוות מטפל נכון, לצורך שיפור הפרוגנוזה ללוקים בסוכרת, עלינו להכיר בנתונים הבאים[1]:
- במקביל לעלייה בשכיחות והמצאות הסוכרת יש גם עלייה בשכיחות גורמי הסיכון למחלה כדוגמת: השמנה, אורח חיים יושבני, חשיפה לתזונה פחות בריאה וכדומה
- חלה גם עלייה במספר סוגי הטיפולים (התרופתיים והלא תרופתיים) המוצעים לאנשים עם סוכרת. בנוסף, נערכו ונערכים מחקרים גדולים וחשובים למציאת טיפולים שיסייעו גם בהפחתת התמותה והתחלואה הנלוות למחלה
- למרות כל הטיפולים היעילים, ישנו קושי רב (כמו בכל טיפול במחלה כרונית) בנושא ההנעה לטיפול עצמי והצמדות לטיפול. לכן, הגישה המקובלת היום לטיפול במחלה כרונית, כוללת הכרה מעמיקה ורב ממדית של המטופל (בנוסף למצבו הרפואי), כולל ערכיו, תרבותו, מידת האוריינות הרפואית שלו, יכולתו הכלכלית, רצונותיו וכדומה, ושילוב היכרות מעמיקה זו בקביעת תוכנית הטיפול, בשיתוף אקטיבי של המטופל
- מערך מטפלים מדיסציפלינות שונות (אחיות מיומנות ומומחיות בסוכרת, דיאטניות מומחיות לסוכרת, עובדים סוציאליים, מאמני כושר, מחנכי סוכרת וכדומה), המיומנים לטפל באנשים עם סוכרת, הולך וגדל. הכרה בכל בעלי המקצוע המיומנים והיכולים לסייע בטיפול, תביא ליצירת צוותים רב מקצועיים ההכרחיים למתן טיפול מיטבי ושיפור המעקב. אך, קיים צורך בתקנון, הטמעה וניהול מערך זה ויצירת שיתופי פעולה יעילים ופוריים
- בשל ממדי המגפה החובקת עולם, קיים מידע רב לגבי אסטרטגיות טיפול המתועדות ב-"עולם האמיתי" (Real world evidence) המאפשר שיתוף עמיתים, יצירת מאגרי מידע ייחודיים והפריה הדדית - דבר שמסייע בקביעת מדיניות יעילה ואפקטיבית ובקרת תהליכים
מאמר המתייחס למצוינות בתחום האנדוקרינולוגיה והטיפול בסוכרת, מדגיש כי לאינטראקציה בין האנדוקרינולוג המטפל באנשים עם סוכרת לבין הצוות הרב מקצועי והמטופל עצמו יש השלכה משמעותית על התוצאים. עבודות הראו שככל שיש דרגת אמפתיה גבוהה יותר, כך מדדי הבריאות של המטופל טובים יותר. בנוסף נדרשת מיומנות בעבודת צוות, לפי מודל הטיפול במחלות כרוניות. על הרופא להראות אחריות, התחשבות ביתר הצוות וגמישות ולשם כך יש צורך במיומנויות תקשורת, גישה משימתית ומנהיגות[7]. כל הנאמר כאן רלוונטי לכל רופא (או איש צוות רפואי) המטפל באנשים עם סוכרת.
ניהול הטיפול והמעקב אחרי מטופלים עם סוכרת בישראל
לפי ה-American Diabetes Association) ADA), הטיפול בסוכרת צריך להינתן על ידי צוות רב-מקצועי (מולטי-דיסיפלינרי), הכולל את הרופא הראשוני, רופאים עם תת-התמחויות, אחיות מומחיות, אחיות קהילה, עוזרי רופא, דיאטניות, מומחים לפעילות גופנית, רוקחים, רופאי שיניים, פודיאטרים, מומחים בבריאות הנפש ועובדים סוציאליים. הרופא מנהל הטיפול צריך להכיר ולעקוב אחרי: מאפייני המטופל (גיל, מוצא, השכלה, עבודה, תרבותו, מצבו הסוציואקונומי וכדומה), הרגלי חייו (תזונה, פעילות גופנית, עישון), מחלות נלוות מהן הוא סובל (השמנה, יתר לחץ דם, דום נשימה לילי וכדומה), פגיעה באברי מטרה (לב, כליות וכדומה) ומצבו הנפשי של המטופל (המוטיבציה שלו לטפל במחלה ולקחת אחריות על איזונה, מצב רוחו, סימני דיכאון וכדומה). רק לאחר הערכה כזו (היכולה להשתנות מביקור לביקור) ניתן לבדוק מה הן האופציות הטיפוליות האפשריות המותאמות לצרכיו של מטופל זה ומה השתנה מהביקור הקודם ולתכנן יחד עם המטופל והצוות את המשך הטיפול והמעקב. מעקב סדיר זה דורש זמן, ידע ומיומנות[2].
בעולם בכלל ובארצות הברית בפרט, העלייה המהירה והעקבית במספר האנשים החיים עם סוכרת עולה על היכולות של טיפול על ידי מומחים-אנדוקרינולוגים בלבד. לציין, כי מומחים באנדוקרינולוגיה, פעמים רבות, מעדיפים להתמקצע בתחומים אחרים הקשורים באנדוקרינולוגיה ולא בסוכרת[8].
בישראל, בשלבים הראשונים של המחלה, האבחנה והטיפול נעשים (על פי רוב) על ידי הרופאים והצוותים במרפאות הראשוניות. צוותים אלו מכירים את המטופל, משפחתו ומכלול הגורמים שיכולים לסייע או להפריע באיזון המטבולי של המטופל. מחקר ישראלי שפורסם ב-2015 על ידי פוגלמן, גולדפרכט וכרכבי בדק את הידע, הגישה והמיומנות בטיפול בסוכרת אצל רופאי המשפחה בישראל, המשתתפים בתוכניות לימודי המשך ברפואה. במחקר זה, שנערך בין השנים 2012–2013 ענו 362 רופאי משפחה בעלי הכשרות שונות (מומחים ברפואת המשפחה, מתמחים ברפואת המשפחה ורופאים ראשוניים ללא התמחות) על שאלון המתייחס לטיפול בחולי סוכרת. בין תוצאות המחקר, דיווחו 60 אחוזים מכלל המשיבים על העדר ידע אישי מספק בנושא המלצות תזונתיות, כ-50 אחוזים השיבו כי מטופלים עם סוכרת נוטים יותר לא להתמיד בטיפול תרופתי לעומת חולים אחרים, כ-40 אחוזים הדגימו חוסר ידע לגבי תרופות חדשות בטיפול בסוכרת, כשליש מהרופאים דיווחו כי הם מנהלים את המעקב אחרי מטופליהם המשתמשים באינסולין וכשליש דיווחו כי הם מפנים מטופלים להתחלת טיפול באינסולין למרפאות יועצות. לפי המחברים, ייתכן וההסברים לתוצאות השאלון מרמזים על עמדה שיפוטית/דעה קדומה הקשורה בטיפול בחולי סוכרת וכן בחוסר ידע או בחוסר ביטחון בטיפול מצד הרופא המטפל. בסיכום העבודה מציינים המחברים את הצורך באסטרטגיות להענקת ידע, יכולות וביטחון לרופא המשפחה לטיפול בחולי הסוכרת[9].
עם הזמן, חלק משמעותי מחולי הסוכרת, בין אם בגלל קושי באיזון המחלה ובין אם בשל הופעת סיבוכים, יזדקקו לייעוץ ו/או טיפול של רופאי עם הכשרה יותר מעמיקה בתחום הסוכרת - רופא סוכרת ו/או טיפול במרפאות/מכוני הסוכרת. גם בישראל, רוב רופאי הסוכרת הם אנדוקרינולוגים או פנימאים בהכשרתם, ובעוד שמספר חולי הסוכרת בארץ הולך ועולה, מספר האנדוקרינולוגים/מומחים ברפואה פנימית/רופאי משפחה המתמקצעים בטיפול בסוכרת אינו עולה באותו יחס (לפי נתוני הרישום לאגודה הישראלית לאנדוקרינולוגיה, בישראל כ-200 אנדוקרינולוגים, כאשר בכל שנה נוספים כ-10 אנדוקרינולוגים, מספר שאינו שונה בהרבה מהפורשים לגמלאות בכל שנה)[1]. בשל חוסר הזמינות, ההמתנה לתור לייעוץ בנושא סוכרת, היא ארוכה - מספר שבועות עד מספר חודשים, ברפואה הציבורית בכלל ובאזורי הפריפריה בפרט.
ניתן, לפיכך, לסכם כי מצד אחד קיים צורך ומחסור גדול ברופאים המסוגלים לנהל את הטיפול בחולי הסוכרת הרבים בארץ ומצד שני - כמות הידע הנדרשת מהרופאים בתחום זה היא רבה ועולה במהירות. ההיכרות המעמיקה של הרופא הראשוני והצוותים הראשוניים עם החולה ומערכות התמיכה שלו יכולים להוות יתרון משמעותי לטיפול מיטבי בחולי הסוכרת על ידי הרופאים והצוותים הראשוניים. כל זאת אם יוכשרו לכך ויזכו לתמיכה המערכתית הנכונה לביצוע משימה מורכבת זו. נדגיש את חוזקה של הרפואה הראשונית בישראל, מודל לרפואה ראשונית לעולם כולו. חוזקה שמאפשרת את הטלת משימת הטיפול ברוב חולי הסוכרת בישראל אל פתחה.
ההכשרות הקיימות בעולם
גם בשנת 2021 אין בספרות מידע רב על הכשרות "רופאי סוכרת". התמקצעות בסוכרת קיימת במספר מקומות. להלן שתי דוגמאות לצרכים ולפתרונות: ארצות הברית והולנד.
- בארצות הברית, גרמו מספר סיבות ליצירת התמחות על בסוכרת (Diabetes fellowship). עלייה במספר החולים, שאינה בהלימה למספר המומחים - אנדוקרינולוגים. בנוסף, הטיפול העיקרי נעשה על ידי שירותי הרפואה הראשונית, עם דגש לאוכלוסיות מיעוטים ואוכלוסיות המרוחקות פיזית ממרכזי סוכרת גדולים שהסיכוי שיגיעו למומחים קטן אף יותר. מכאן התובנה כי רוב חולי הסוכרת יקבלו טיפול על ידי הרופא הראשוני שלהם, לפי אחת ההערכות - 85 אחוזים מחולי הסוכרת מטופלים שלא על ידי אנדוקרינולוג, ובאופן הפוך, פחות מ-50 אחוזים מהמטופלים על ידי אנדוקרינולוגים פונים בשל סוכרת. בקרב רופאי הרפואה הראשונית קיימת תחושה של חוסר מוכנות או חוסר במשאבים לתת מענה מלא לצורכי המטופלים. נקודה נוספת - חלה עלייה משמעותית במגוון הטיפולים לסוכרת. לפי המחברים, ייתכן והעדר הכשרה מתאימה של הרופא (מכל התמחות) לטיפול בתחלואה הנלוות לסוכרת גורמת לכך שרק כ-50 אחוזים מהמטופלים מגיעים ליעדי איזון גליקמי רצויים ופחות מ-20 אחוזים ליעדים מטבוליים כוללניים מומלצים[8][10][11][12].
- מבחינה היסטורית, ראשית התפתחות ההכשרה בסוכרת (בשנות ה-20 של המאה הקודמת) חלה כאשר רופאים הגיעו להתמקצע בסוכרת ב-Joslin clinic באוניברסיטת הרווארד בבוסטון ואחרי שרכשו ידע ומיומנות במשך כשנה, חזרו למרכזיהם הראשוניים והכשירו את עמיתיהם - כל זאת ללא הכרה פורמלית בהכשרה זו[8].
- נכון לסקירה מ-2017, התקיימו בארצות הברית 2 התמחויות-על מוכרות: בצפון קרולינה ובאוהיו. ב~2 התוכניות מדובר בהתמחות-על של שנה במשרה מלאה בבית חולים, עם חשיפה למגוון הנושאים הקשורים בטיפול בסוכרת, בבית חולים ובקהילה והשתתפות פעילה בסמינרים, בדיוני מקרים, במעקב אחר מטופלים, בייעוצים וכדומה. במהלך ההתמחות מעודדים את המתמחים להשתלב בפעילות מחקרית[12].
- בסקירה שפורסמה ב-2020 מספר תוכניות ההכשרה עלה ל-6 וכ-50 רופאים ראשוניים השלימו התמחות בסוכרת (Diabetes fellowship). מחקר שאלונים בקרב 39 מהם הראה שביעות רצון מההכשרה, במיוחד מנושאים הקשורים בטיפול תרופתי ופחות מנושא פיתוח צוות ונושאי התאמה תרבותית. המחקר הראה מסירות לטיפול ספציפי בחולי סוכרת וביצועים יפים בטיפול זה (מעל 77 אחוזים מהמשיבים דיווחו כי מעל 75 אחוזים מזמנם מושקע בטיפול בחולי סוכרת). לפי הסקר, הרופאים שהשלימו מסלול הופכים למובילים בתחום באזורם ומעורבים בפעילויות שונות בקידום הנושא, כולל הוראה בתחום בבתי ספר לרפואה, בבתי חולים ובתוכניות התמחות. הבעיות שהוצגו על ידי המשתלמים כללו הכרה, כיסוי ביטוחי, מחסור בזמן לטיפול כוללני ואתגרים כלכליים[8][10][11].
- בינואר 2020 התקיים מפגש מטעם ADA בסן פרנסיסקו, של מובילי התוכנית ויצאו המלצות לתוכנית אחידה להכשרות אלו והצעות לפתרון של הבעיות שהוצגו לעיל. ההכשרה מיועדת למומחים ברפואה פנימית או רפואה המשפחה. מדובר בתוכנית הכשרה של שנה אחת, בה הרופאים ילמדו מגוון של מיומנויות קליניות. המיומנויות יכללו יכולת אבחון בין סוגי הסוכרת, מיומנויות לסיוע למטופלים בטיוב אורח חיים, ראיון מוטיבציוני, שיפור אבחון וטיפול בסיבוכי סוכרת, שיפור הטיפול התרופתי בסוכרת, שיפור הידע והשימוש בטכנולוגיה וטיפול בחולי סוכרת במהלך אשפוז. המשתלמים משתלבים כחלק מצוות רפואי במערך של בית חולים. באותו מפגש פותח קוריקולום בסיסי שכולל השתלמות קלינית, רוטציה במגוון מרפאות המעניקות טיפול לחולי סוכרת (למשל מרפאות פצעים), נוכחות בהרצאות עיוניות והשתתפות בישיבות ומחקרים. הוגדרו גם תנאים בסיסים למרכז שמכשיר: מי אחראי על ההכשרה, צוות המרכז, הגיוון באוכלוסייה שלה ניתן השירות, תוכנית חינוכית שתלווה את ההכשרה ומטלות אקדמיות שהמשתלם יצטרך לעמוד בהן. במפגש הציעו כי בסוף ההכשרה המשתלם יצטרך לעבור מבחן מסכם[8].
- האתגרים שעדיין אין להם מענה: אקרדיטציה, העסקה, ענייני ביטוח, ההכרה על ידי אנדוקרינולוגים וקולגות והתגמול הכלכלי. ההכרה והאקרדיטציה צריכה להתייחס לצורך של המעסיק לתגמל נכון את הרופאים כדי להבדילם מעמיתיהם שלא עברו את ההכשרה ועל ידי כך לעודד עוד רופאים לצאת להכשרה זו. הקבלה על ידי אנדוקרינולוגים - מחקר שאלונים בקרב אנדוקרינולוגים הראה כי רק 48 אחוזים מתוך 84 אנדוקרינולוגים תומכים בהכשרה זו. ההכרה על ידי עמיתים - הועלה חשש על ידי רופאים ראשוניים שמטופלים שלהם יעזבו אותם לטובת בוגרי ההכשרה[8][10][11].
- לסיכום: אתגרים אלו, הוצעה בין היתר הגדרה ברורה של התואר, סמכויות בוגר התואר, פעולות להכרה של הציבור ומערכות הרפואה לגבי התמחות זו ותמיכה בעבודה בקהילה. בנוסף הודגש כי זהו רק אחד הפתרונות ל-"מגפת הסוכרת"[8][12]. בניגוד להכשרה בישראל המתוארת בפרק זה, ההכשרה בארצות הברית דורשת מהמשתלם להתנתק מעבודתו הקודמת למשך שנה שלמה - ובכך ממעיטה משמעותית את מספר הרופאים שיכולים להשתתף בהכשרה זו. מכאן, שיכולתה של ההכשרה האמריקאית לענות על הצרכים היא לדעתנו נמוכה יחסית להכשרה הישראלית המוצגת בפרק זה
- בהולנד, הטיפול בסוכרת מתקיים ביחידות הנקראות Diabetic care groups האחראיות על איכות הטיפול ועל אספקטים כלכליים של הטיפול. יחידות אלו דורשות מומחים מהרפואה הראשונית שינהלו אותן. לכן, מ-2006 נערך קורס שמטרותיו להכשיר מומחה סוכרת, ביוזמת ובחסות איגוד רופאי המשפחה. מטרת הקורם להכשיר רופא מיומן בכל הקשור בטיפול בסוכרת, מיומן בקריאה ביקורתית ובלימוד עצמי, בעל יכולת לסייע בהכשרת יתר אנשי הצוות, בעל יכולת לבצע הערכת איכות של עבודת הצוות ובעל יכולת לבנות רשת אזורית לשיפור הטיפול בסוכרת. הרופאים עוברים קורס של שנתיים - יום בשבוע וכן סדנאות וכנסים של מספר ימים. במהלך הקורס רוכשים, מעבר לידע, גם מיומנות בקריאה ביקורתית, בבניית תוכנית הכשרה מקומית, בהעברת מצגות וכתיבת מאמר מדעי ובניהול משא ומתן (הכוונה העיקרית מול חברות הביטוח). רוב מסיימי הקורס עובדים היום במרכזי הסוכרת[13]
הכשרת "רופאי סוכרת" בישראל - חבלי לידה והתקדמות מעשית
קיימו הכשרות קצרות ומקומיות לרופאים ביוזמתם של רופאים "משוגעים לדבר", קופות החולים, חברות תרופות וגופים אחרים. הכשרות אלו התקיימו ברובן ללא תוכנית לימודים אחידה בין ההכשרות השונות, ללא התנסויות מעשיות וללא בדיקה של מידת הטמעת התכנים על ידי הלומדים והשפעתן. הן נועדו בעיקר לספק למשתלמים ידע עדכני בנושאים הקשורים בסוכרת. אולם יכולתן של הכשרות קצרות אלו, שהיו ברובן תאורטיות ללא תרגול ויישום מיומנויות בקליניקה, לקדם משמעותית את הטיפול הרב צוותי בחולי הסוכרת, הוטל לא פעם בספק.
לאור הצורך המשמעותי שתואר לעיל, התפתחה בישראל הכשרה מוסדרת של "רופא סוכרת". הרעיון התחיל לקרום עור וגידים במקביל במספר גופים שונים. בשנת 2015 הוא נכלל בתוכנית הלאומית לטיפול בסוכרת של המועצה הלאומית לסוכרת שקיבלה גיבוי עקרוני של סגן שר הבריאות.
ב-2016 גובשה ואושרה תוכנית ההכשרה, במסגרת שיתוף פעולה של נציגים מהאגודה הישראלית לאנדוקרינולוגיה והמועצה הלאומית לסוכרת ובתמיכה וסיוע של איגוד רופאי המשפחה בישראל והאיגוד הישראלי לרפואה פנימית. הוקמה ועדה אקדמית מטעם האגודה הישראלית לאנדוקרינולוגיה והמועצה הלאומית לסוכרת ובמסגרתה גובשה תוכנית להכשרת "רופאי סוכרת".
מטרת-העל של הכשרת "רופא סוכרת" - ליצור הכשרה ספציפית בנושא הסוכרת שבסופה, הרופא העובר הכשרה זו יהיה בעל ידע ומיומנויות לטיפול בסוכרת (בדגש על סוכרת מסוג 2) בכל שלבי המחלה, כולל המעבר מטרום סוכרת לסוכרת ואף מניעה מוקדמת יותר. הכוונה להכשיר כ-1,000-800 רופאים ראשוניים להיות "רופאי סוכרת" מוכרים על ידי המועצה המדעית של ההסתדרות הרפואית ומשרד הבריאות, כל זאת מתוך מטרה להיטיב את הטיפול באנשים הסובלים ממחלת הסוכרת בישראל.
עם התחלת הכנת התוכנית התחלנו במגעים מול הוועדה המדעית של הר״י (ההסתדרות הרפואית בישראל) לצורך קבלת אישור מטעמם לתוכנית. התוכנית הוצגה מספר פעמים הן לוועדה המדעית (עד שזכתה לברכתה של הוועדה המדעית) והן לוועד הפועל של הר״י, שגם הוא נתן לתוכנית את ברכתו העקרונית. בחודש אוקטובר 2019 המועצה המדעית של ההסתדרות הרפואית אישרה את ההכשרה בסוכרת, כשבסיומה הונפק לבוגרים תעודה "רופא סוכרת" מהמועצה המדעית[14][15].
דרישות הבסיס להשתלבות בהכשרה זו: על הרופא להיות בעל מומחיות ברפואת המשפחה, רפואה פנימית או גריאטריה העובד לפחות 50 אחוזים משרה בקהילה, בבית חולים או בשילוב ביניהם[14].
הגדרת מטרות ההכשרה כפי שהתקבלו על ידי הר״י - ההכשרה תעניק למשתלם ידע ומיומנות בתחומים הבאים[14]:
- אבחון וניהול עצמאי של הטיפול בלוקים במחלת הסוכרת במרפאת/מכון סוכרת או במרפאה ראשונית
- הובלת צוות רב מקצועי
- הכרת כל הדרכים לטיפול במחלת הסוכרת לסוגיה ויישומן
- הכרה מעמיקה של שאר ההפרעות במאזן הפחמימות כגון טרום סוכרת, השמנה ושאר מרכיבי התסמונת המטבולית
- הכרת גורמי הסיכון הקרדיווסקולריים המלווים את המצבים הנ״ל, על מנת שיוכלו לטפל בחולים ואף להדריך רופאים ראשוניים בתחום
- הכרה מעמיקה של שימוש במיומנויות בכל ההמלצות לשינוי אורחות חיים, התרופות והטכנולוגיות העדכניות, והתרגול שלהם
- הכרה מעמיקה של כלים להשגת שיתוף פעולה והנעת המטופל לטיפול עצמי לאורך זמן, והגברת הצמדות לטיפול (כגון Motivational interview)
- מניעה של סיבוכי הסוכרת והטיפול בהם
- בקיאות בכל ההיבטים החוקיים והרגולטורים של המחלה
מבנה ההכשרה
ההכשרה כוללת שני שלבים: קורס עיוני והכשרה מעשית. שלבים אלו יכולים להתנהל בו זמנית, או השתתפות קורמת בקורס העיוני ואחרי כן בשנה המעשית.
שנה עיונית
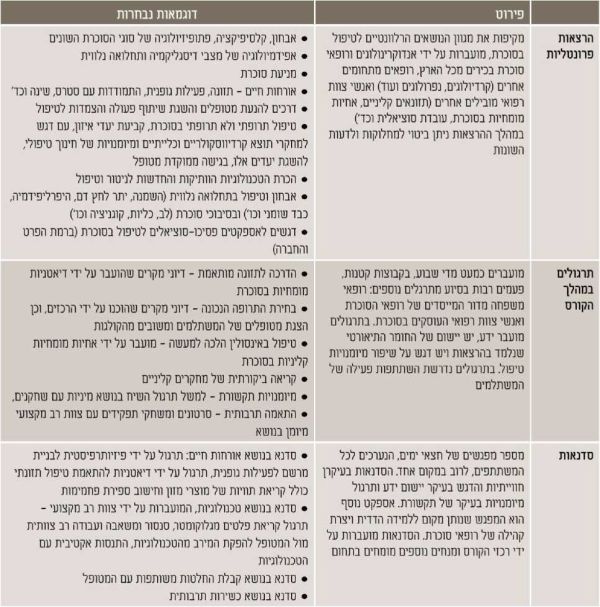
שנה של קורס עיוני בבתי הספר ללימודי המשך של אחת הפקולטות לרפואה בארץ הנמשך שנה שלמה (2 סמסטרים) בהיקף של כ-140 שעות אקדמיות. את הקורס מרכזים אנדוקרינולוגים/רופאי סוכרת בכירים עם ניסיון קליני עשיר בתחום הסוכרת. תוכנית הלימוד מורכבת מהרצאות פרונטליות, הניתנות על ידי רופאים ואנשי מקצוע מומחים בכירים מכל הארץ, הן מעולם הסוכרת והן מהתמחויות מתממשקות וממקצועות הבריאות השונים. בנוסף המשתלמים משתתפים בתרגולים בקבוצות קטנות, מציגים למנטור ולעמיתים מטופלים, מגישים תרגילי בית וסדנאות בנות חצי יום. לכל קבוצה יש מנטור (שמתחלף במהלך הקורס), שנמצא בקשר עם המשתלמים גם בין השיעורים. המשתלמים מקבלים סילבוס מפורט עם רשימת ספרות חובה ומומלצת לקריאה (לפי הנחיות ה-ADA). בנוסף יש לקורס מודול באתר הפקולטה ובו הקלטות של ההרצאות, המצגות, התרגילים וחומרי הקריאה. כדי להשלים שלב זה, על המשתלם להיות נוכח ב-80 אחוזים או יותר מההרצאות, להגיש מטלות ולהציג מטופלים במהלך הקורס, ולעבור מבחן מסכם בכתב בציון 60 לכל הפחות. בטבלה הבאה מוצגים עיקרי שיטות הלימוד בקורס עם דוגמאות נבחרות:
שנה מעשית
בשלב המעשית, המשתלמים משתלבים במרפאות ובמכוני הסוכרת בארץ (בקהילה או בבית החולים), שהוכרו על ידי המועצה המדעית של הרי כמתאימות להכשרה זו. הדרישות ממרפאה המכשירה משתלמי סוכרת כוללות[15]:
- יחידה המאושרת אדמיניסטרטיבית על ידי הגוף המוסמך לכך (משרד הבריאות, קופת חולים, וכדומה)
- המרכז פעיל בהיקף של עשר שעות שבועיות לפחות
- לפחות 2 רופאים מומחים באנדוקרינולוגיה, רפואה פנימית או רפואת המשפחה, המועסקים ב-25 אחוזים משרה, מירב עיסוקם בתחום ההכשרה ואחד מהם מנהל היחידה
- במרכז עובד צוות רב מקצועי (רופאים, אחיות, תזונאים וכדומה) המטפל בחולים המופנים לייעוץ מקצועי ייעודי בסוכרת
- במרכז נעשה שימוש באמצעים אבחוניים, מעבדתיים וטיפוליים רב-תחומיים הקיימים במרכז עצמו או במרכז רפואי סמוך. לדוגמה: תוכנות לקריאת נתונים ממשאבות וממדי סוכר כולל מדי סוכר רציפים
- במרכז מתקיימים ישיבות ודיונים קליניים אינטר-דיסציפלינריים הנוגעים לבירור וטיפול בסוכרת
במהלך ההכשרה רוכש המשתלם ידע נוסף וניסיון ומיישם את מה שנלמד בשנה העיונית. משך ההכשרה יום בשבוע במשך שנה שלמה (כ-380 שעות מעשיות). ההכשרה מורכבת מ-100 שעות בהן המשתלם יושב עם צוותי המרפאה (רופא, אחות דיאטניות) ובהמשך ההכשרה - קבלה ומעקב אחרי מטופלים באופן עצמאי אך מפוקח. לכל משתלם יש רופא אחראי (לרוב מנהל המרפאה/מכון) שעוקב אחר הכשרתו (כולל נוכחותו) ואחראי למתן משוב בסיום ההכשרה. בנוסף, במהלך השנה המשתלמים:
- נדרשים להיות שבועיים ברוטציה בבתי חולים במטרה להיחשף לחולי סוכרת מורכבים, טיפולים מורכבים בסיבוכים ומעקב אחרי חולי סוכרת באשפוז ותהליך שחרורם להמשך טיפול בקהילה
- נדרשים להשתתף בישיבות צוות ודיונים על מטופליהם במסגרת המרפאה
- מוזמנים להשתתף בסדנאות של הקורס העיוני ובקורס מתקדם (ראו המשך)
המיומנויות להם נחשף המשתלם בשנה זו כוללות:
מבחינת הטפול הכוללני, רב מקצועי, עדכני בחולה הסוכרת:
- טיוב הטיפול באנשים עם טרום סוכרת, סוכרת, תסמונת מטבולית וכדומה
- הערכת גורמי סיכון קרדיווסקולריים וסיבוכי סוכרת (חריפים וכרוניים) וטיפול מתאים
- התווית תוכנית טיפול ובירור מותאמת למטופל, יישום התוכנית ומעקב אחר ביצועה
דיונים קליניים:
- בנושא מטופלים עם אתגר באבחון או טיפול
- בנושא מאמרים והנחיות קליניות
- התמקצעות בתחומי הטכנולוגיה בתחום הסוכרת
- חשיפה לחוזקות ולתרומה של כל הצוות הרב מקצועי לטיפול מיטבי, עם כוונה להכשרה להובלת צווה רב מקצועי בעתיד
נתונים מספריים
נכון לחודש מאי 2021, השתלבו במסלול ההכשרה כ-280 רופאים.
הקורס העיוני: הושלמו 4 מחזורים של הקורס העיוני. בסך הכול השתלמו 279 רופאים, כ-50 אחוזים מהם - מומחים ברפואת המשפחה, כ-20 אחוזים מומחים ברפואה פנימית והיתר רופאים מהתמחויות אחרות, כולל מתמחים באנדוקרינולוגיה. לפי נתונים פנימיים, בקרב המשתלמים בקורס יש ביטוי למגוון המגזרים, יש הטרוגניות בוותק המקצועי של הרופאים, בפיזור של מקומות העבודה בין קופות החולים השונות ובתי החולים ובפיזור הגאוגרפי של המשתלמים - מאילת כולל הבקעה ועד לגליל העליון ולרמת הגולן. מעל 90 אחוזים מהמשתתפים ניגשו למבחן הסופי ומעל 90 אחוזים עברו את המבחן המסכם בהצלחה.
להלן טבלה המתארת את פריסת השנתונים של הקורס העיוני:
| הפקולטה לרפואה האחראית על הקורס | סך משתלמים | |
|---|---|---|
| מחזור א', תשע"ח, 2018-2017 | טכניון | 47 |
| אוניברסיטת תל אביב | 52 | |
| מחזור ב', תשע"ט, 2019-2018 | אוניברסיטת בן-גוריון, באר שבע | 20 |
| אוניברסיטת תל אביב | 45 | |
| מחזור ג; תש"פ, 2020-2019 | טכניון | 36 |
| אוניברסיטת תל אביב | 31 | |
| מחזור ד; תשפ"א, 2021-2020 | טכניון | 48 |
| סך הכל לומדים בקורסים העיוניים 2017–2021 | 279 |
באופן כללי, ממשובים פנימיים, קיימת שביעות רצון גבוהה מתוכן הקורס, איכות ההרצאות, התרגולים והסדנאות.
אתגר הקורונה: כמו כל העולם, גם אנחנו נדרשנו להתאים את עצמנו לעולם החדש והחל ממרץ 2020 ובעיקר במחזור ד' - חל שינוי במתכונת הקורס. הקורס הועבר בצורה וירטואלית בזום, עם התאמה של התכנים והתרגולים. במחזור ד' השנתון חולק ל-5 קבוצות תרגול, ובכל מפגש נערך תרגול על החומר שנלמד בשיעור קודם והצגות של מטופלים על ידי משתתפי הקורס. לכל קבוצת תרגול היה מנטור מבין רכזי הקורס שליווה אותם באופן אישי וקבוצתי במהלך התרגולים והקורס בכלל. המנטורים התחלפו בין הקבוצות כך שכל אחד מהלומדים נחשף במהלך השנה לעד שלושה מנטורים שונים מקרב רכזי הקורס. בסך הכול הייתה לדעתנו ולפי משובי המשתתפים התמודדות טובה עם אתגרי הטכנולוגיה, כולל העברת חלק מהסדנאות במתכונת וירטואלית. חלק מהמשתתפים אף ציינו כי הצטרפו לקורס רק בשל היותו מקוון. ההכשרה המעשית: החלו 105 משתלמים את ההתנסות המעשית במרפאות/מכוני הסוכרת. את חלוקת המשתלמים מבחינת מקום ביצוע ההשתלמות המעשית בין מרפאות קופות החולים ובתי החולים, ניתן לראות בטבלה הבאה כאשר כשני שלישים מהמשתלמים השתלמו במרפאות הקופות ועוד כשליש השתלמו בבתי החולים השונים.
| מקום השתלמות | |||||
|---|---|---|---|---|---|
| מרפאות קופת חולים | בית חולים של שירותי בריאות כללית | בית חולים ממשלתי | בית חולים עירוני - איכילוב | הדסה - בית חולים פרטי | סך הכל |
| 62 | 21 | 14 | 6 | 2 | 105 |
את החלוקה המדויקת של המשתלמים במחזורים השונים לפי קופות החולים או בתי החולים בהם הם עובדים ולפי המרפאות או המכונים בהם בוצעה ההשתלמות ניתן לראות בטבלה הבאה. ניתן לראות שמעל מחציה מהרופאים שהשתלמו עובדים בשירותי בריאות כללית. המשתלמים שובצו במרפאות בהתאם לקופה בה הם עובדים, מלבד בתי החולים שאינם שייכים לשירותי בריאות כללית - בהם שובצו להשתלמות רופאים מכל הקופות. כרגע אנו בעיצומם של השיבוצים של מחזור ג' - כאשר לאחר שיבוץ של כ-20 רופאים עוד כ-15 רופאים ממתינים לשיבוץ להשתלמות המעשית. הקושי העיקרי הוא במציאת מרפאות להשתלמות וזאת במיוחד לאור העובדה שחלק משמעותי מהמשתלמים נאלצו לעצור את השתלמותם במהלך מגפת הקורונה וכך נוצר עיכוב משמעותי ביותר במקומות לצורך שיבוץ המחזור השלישי.
| מקום עבודה עיקרי של המשתלם: | מכבי | מאוחדת | כללית | לאומית | בית חולים | סך הכל | |
|---|---|---|---|---|---|---|---|
| מחזור ההשתלמות | מקום השתלמות | ||||||
| א' | מרפאות קופת חולים | 6 | 3 | 21 | 30 | ||
| בתי חולים של כללית | 5 | 1 | 7 | ||||
| בתי חולים ממשלתיים | 5 | 2 | 1 | 8 | |||
| בית חולים עירוני | 1 | 2 | 3 | ||||
| הדסה - בית חולים פרטי | 1 | 1 | 2 | ||||
| ב' | מרפאות קופת תולים | 8 | 1 | 9 | 18 | ||
| בתי תולים של כללית | 10 | 10 | |||||
| בית חולים ממשלתי | 3 | 1 | 1 | 5 | |||
| בית חולים עירוני | 1 | 1 | 1 | 3 | |||
| ג' | מרפאות קופת חולים | 5 | 1 | 6 | 1 | 1 | 14 |
| בתי חולים של כללית | 2 | 1 | 1 | 4 | |||
| בית חולים ממשלתי | 1 | 1 | |||||
| סך הכל | 22 | 12 | 61 | 5 | 5 | 105 | |
כל מרפאות הסוכרת המשתתפות בהכשרה עברו באופן מרוכז באמצעות הצוות שלנו תהליך רישום במועצה המדעית של הר״י.
שבועיים השתלמות בבתי החולים: מתגבשת תוכנית ההכשרה של שבועיים בבתי חולים שונים בארץ ומסיימי ההשתלמות המעשית שובצו או ישובצו לביצוע השתלמות זו. עם סיום שבועיים אלו יעמדו המשתלמים בכל חובות ההשתלמות כפי שנקבעו על ידי המועצה המדעית של הר״י ואנו מקווים שראשוני הבוגרים שלנו אכן יוכרו על ידיי הר״י כ-"רופאי סוכרת".
קורס מתקדם: עולם הסוכרת הולך ומתפתח בקצב מהיר ולכן יש צורך תמידי בשימור הידע ושיפור המיומנות הטיפוליות במקביל יש למנוע שחיקה אצל המטפלים. משנת הלימודים תשפ"א, ניתנה אפשרות לבוגרי המחזורים העיוניים להצטרף לקורס מתקדם בסוכרת שנערך במתכונת של מפגש אחת ל-4 שבועת באוניברסיטת תל אביב (כאמור בשנה זו בצורה וירטואלית בזום). המטרות בקורס זה:
- העברת עדכוני ידע בצורה של הרצאות על ידי מומחים בתחום
- לעורר דיונים לגבי סוגיות טיפול ומאמרים בנושאים שונים שחלקם מוצגים על ידי המשתתפים עצמם, במליאה ובקבוצות קטנות
- העברת סדנאות לשיפור מיומנות טיפוליות
- יצירת קהילה של בוגרים החולקת מניסיונה ויוצרת שיתופי פעולה
- בניית דור מנהיגים מובילים בתחום הסוכרת עם עזרה של המנחים בקידום רעיונות ופרויקטים
בין התכנים שהועברו השנה: הרצאות בנושא תרופות לסוכרת, חידושים בטיפול באי ספיקת לב בחולי סוכרת, חידושים בנושא טיפול בחולים עם פגיעה כלייתית על רקע סוכרת, קורונה וסוכרת, סוגיות בנושא תזונה וסוכרת, דיון בהנחיות לטפול בסוכרת, הרצאות וסדנאות בנושא בניית פרויקטים, סדנא בנושא קריאת פלטים של סנסורים ומשאבות, סדנה בנושא תקשורת, סדנא בנושא טלמדיסין ועוד.
לקורס זה נרשמו 93 רופאים בוגרי הקורס העיוני וחלקם אף סיימו את החלק המעשי או בוגרים בוגרי או משתתפים בו. בכל אחד ממפגשי הקורס המתקדם נכחו מעל 80 משתתפים, שהתמידו "להגיע" אף על פי שאין בו חובת נוכחות. בסך הכול המשובים לקורס טובים, ואנו בהליכי בניית מתכונת לקורס של שנה הבאה שיתקיים ככל הנראה במתכונת היברידית (וירטואלית ופרונטלית).
לכל מחזור ולכל קורס קיימת קבוצת ווטסאפ של רוב המשתתפים ומועברים בה עדכונים לגבי כנסים, מאמרים ומתנהלים בה מפעם לפעם דיונים לגבי מטופלים ואתגרים נוספים שהמשתלמים נתקלים במהלך עבודתם היום יומית.
המצב מול הקופות/משרד הבריאות
רוב הקופות הביעו בעבר את תמיכתן בתוכנית וחלקן אף מממנות באופן חלקי או מלא את עלות ההשתלמות העיונית לרופאים הנוטלים בו חלק. כמו כן, ההשתלמות המעשית מבוצעת בתיאום מול קופות החולים השונות, הן בבתי חולים של שרותי בריאות כללית והן במרפאות הסוכרת השונות של הקופות וזאת בנוסף לבתי החולים הממשלתיים הנושאים גם הם בחלק מהעומס. אחת מהשאלות הפתוחות והחשובות לעתיד, היא שאלת העסקתם העתידית של בוגרי הקורס בקופות השונות. כאן יהיה צריך להגיע להסדרים ספציפיים מול הקופות השונות ולעיתים אף ספציפית לגבי הרופאים בוגרי הקורס - לפי רצונותיהם ויכולתם. חלק מבוגרי הקורסים העיוניים והמעשיים מועסקים על ידי הקופות כיועצי סוכרת, וזאת אף לפני שניתנה להם תעודה סופית על ידי הר״י. אנו מקווים שהקופות ילמדו להעריך את הסטנדרטיזציה והעומק של ההשתלמות ויבחרו להקצות שעות עבודה ייעודיות ו/או תקנים ייעודיים ולהעסיק את בוגרי הקורס, וזאת במסגרת של עבודת צוות מותאמת (אחיות, תזונאים ועוד), תוך הבטחת זמן מספיק לטיפול המורכב ואף תגמול ראוי. מן הראוי להדגיש שוב, שבעוד שבכל שנה מסיימים התמחות כ-10 אנדוקרינולוגים בכל הארץ, מסלול זה נותן אפשרות להכשרה והעסקה של עשרות רופאי סוכרת מצוינים, בדגש על אזורי הפריפריה והמגזרים השונים.
משרד הבריאות, כרגולטור ומפקח, צריך לתמוך במהלך חשוב זה אשר יכול להבטיח זמינות גבוה יותר של שירותי רפואה טובים לכלל האנשים הלוקים בסוכרת באשר הם ואף במצבים מקדימי סוכרת בכל אזורי הארץ. בחינה מדוקדקת של אומדנים מוגדרים להצלחת התוכנית ובחינה של שינויים אמיתיים ומדד תוצאים קונקרטיים שהתוכנית יכולה לחולל הן במניעה ובטיפול בסוכרת והן בהשפעה כלכלית עתידית - יכולות ללא ספק לעזור מאוד בגיוס התמיכה הן מצדם של המבטחים (קופות החולים) והן מצידו של הרגולטור (משרד הבריאות). אכן אנו עמלים על מחקר מלווה שיבדוק את השפעתה של התוכנית להכשרת "רופאי סוכרת" על כלל חולי הסוכרת בארצנו.
הצרכים/נושאים להמשך
תוכנית ההכשרה העיונית מישומת החל מ-2018, בשנה האחרונה במתכונת וירטואלית, ואנחנו בשלבים של סיום שיבוץ בוגרי מחזור ג׳ לשנה המעשית. בימים אלו מתחילים הסבבים בני שבועיים בבתי החולים השונים ברחבי הארץ. במקביל אנו מתכוננים לקראת השנה החמישית של הקורס העיוני וכן לקורס עדכון לבוגרי השנים הקודמות.
נושאים המהווים אתגר להמשך הדרך בטווח המיידי ובעתיד הרחוק יותר:
- הבטחת מקומות השתלמות מעשית איכותיים ובכמות מספקת, בפריסה ארצית, ומעקב אחר המשתלמים בשנה המעשית
- תגמול למרפאות ולמנחים בשנה המעשית
- מעקב אחר תוצאי ההכשרה בטווח הקרוב הארוך
- הכרת קופות החולים ומשרד הבריאות ברופאים אלו, תקנון ושילובם במערך הסוכרת הארצי
- הכוונה של הרגולטור להעסקה בתחום הסוכרת של אנדוקרינולוגים, רופאים שיוגדרו כאבות המקצוע ובוגרי מסלול ההכשרה בלבד
- המשך הקשר והמעקב אחר "רופאי הסוכרת" ותפקודם בקהילה, כולל הבטחת התעדכנות תקופתית
- המשך בניית הקהילה של בוגרי הקורס ו-"ניצול" מושכל של יכולותיהם לשיפור מערך הסוכרת בארץ
- שילוב מומחים מתחומים נוספים למסלול הכשרה זה כדוגמת גניקולוגים, קרדיולוגים, נפרולוגים וכדומה
החזון לעתיד
חזון "רופא הסוכרת" בישראל נועד לענות על צורך קיומי שאנו כעובדים בתחום הסוכרת חשים שנים רבות - חוסר משווע בכוח אדם ייעודי רב מקצועי בכלל וברופאים בפרט, אשר יוכלו לטפל כראוי וכנדרש באנשים הרבים הסובלים ממחלת הסוכרת וממצבים מקדימי סוכרת. צורך זה לא יכול להיות ממולא על ידי קומץ הרופאים המסיימים מדי שנה את ההתמחות באנדוקרינולוגיה ורבים מביניהם בוחרים לעסוק גם, או אף בעיקר, בתחומים אחרים של האנדוקרינולוגיה (עצם, תירואיד, היפופיזה ותחומים נוספים). חוסר זה בולט אף יותר בפריפריה, שם נאלצים לעיתים קרובות הסובלים ממחלת הסוכרת להמתין חורשים רבים עד לפגישה המיוחלת (שהיא לעיתים קרובות קצרה מדי) עם המומחה בתחום זה. זאת כאשר במקביל בורכה ארצנו בהכשרה מצוינת בתחום הרפואה הראשונית - הן של רופאי משפחה והן של רופאים פנימאים ולעיתים קרובות רופאים מצוינים אלו זמינים לחולים בצורה קלה ופשוטה בהרבה ואף מוכשרים לטיפול מתמשך ורציף וראייה כוללנית יותר של החולה, סביבתו ומחלתו כחלק מרצף חייו הכללי.
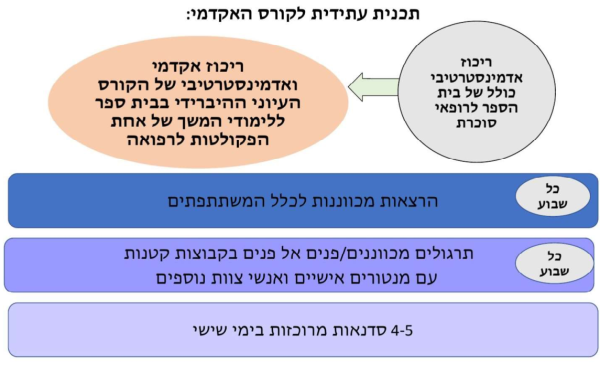
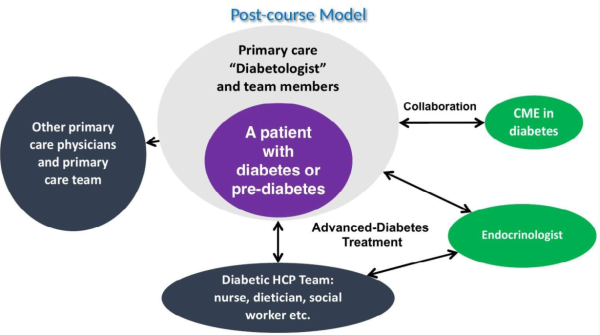
חלומנו המשותף הוא (כמודגם בתרשים מספר 1) לאפשר הכשרה אקדמית מצוינת ואחידה לכל הארץ, וזאת על ידי עירוב של הוראה פרונטלית ווירטואלית, במקביל לתרגול בקבוצות קטנות של יישום הידע והטכניקות הנלמדות. אנו מקווים להכשיר בדרך זו כ-1,000 רופאי סוכרת במהלך עשר השנים הקרובות ובכך לשנות לחלוטין את הטיפול באנשים עם סוכרת או קדם סוכרת בארצנו. המטרה לעתיד (כפי שמתואר בתרשים מספר 2) היא שבכל מרפאה ומרפאה בקהילה, בכל חלקי הארץ, יהיה רופא שעבר את ההשתלמות המקיפה המפורטת פה בתחום הסוכרת. רופא אשר מרכז את הטיפול בחולי הסוכרת במרפאתו. רופא אשר יעבור בצוות רב מקצועי בעל הכשרת על בתחום יחד עם אח/ות הקהילה אשר קבלה הכשרה מתאימה, תזונאי/ת, עובר/ת סוציאלי וגורמים נוספים שיעברו כולם הדרכה ייעודית במסגרת קורסים על בסיסיים ייעודיים ו/או קורסים למומחים קליניים בתחום. במקביל, רופא הסוכרת הראשוני ישמש כיועץ ומורה דרך לרופאים הראשוניים האחרים במרפאתו - יהווה עבורם מקור של מידע ותמיכה ומינה ומיידית ואיש קשר למרפאות הסוכרת האזוריות - משם יוכל לקבל הוא עצמו תמיכה ולהפנות אליהם רק את אותם חולים ספציפיים הזקוקים לטיפול מורכב אף יותר (כגון חולי סוכרת מסוג 1, חולים עם סיבוכי סוכרת קשים, חולים עם קשיים ספציפיים באיזון הסוכרת וכדומה). אנו אף מקווים כי בוגרי ההכשרה יהוו גם את עתודת יוזמי ומבצעי מחקרי שטח בתחום הסוכרת בישראל.
"חלום רופא הסוכרת" מלווה רבים מאיתנו העוסקים בתחום הסוכרת ודואגים לעתידו שנים רבות. לראות את התגבשותו של חלום זה למציאות, ולו אף חלקית - גורם לרבים מאתנו אושר רב ורצון להמשיך ולרתום יחדיו כוחות להגשמת החלום במלואו.
סיכום
תוכנית הכשרת "רופאי סוכרת" נובעת מהכרח לאומי דוחק בשל מגפת מחלת הסוכרת, האתגר הטיפולי המורכב והמתעדכן תכופות של הטיפולים בחולי הסוכרת ומיעוט הרופאים המוכשרים להתמודדות עם משימה זו. בתכנון מסלול ההכשרה הושקעה מחשבה רבה להתאמתו לצרכים וליכולות של המערכות הקיימות. ההכשרה היא שיתוף פעולה הדוק ופורה בין האגודה הישראלית לאנדוקרינולוגיה, המועצה הלאומית לסוכרת, איגוד רופאי המשפחה בישראל והאיגוד הישראלי לרפואה פנימית. התהליך נמצא בראשית דרכו, אולם כבר עתה ניתן לשמוע משובים חיוביים מצד המשתתפים, כולל דיווח על השפעה משמעותית על עבודתם הקלינית. הדרך לשינוי המיוחל בטיפול בחולי הסוכרת במדינתנו, באמצעות תוכנית הכשרה זו, עוד ארוכה. הצלחתה של התוכנית תלויה בהמשך שיתוף הפעולה ובמיוחד בהטמעתה לתוך מערכות הבריאות הקיימות על ידי המבטחים ומשרד הבריאות. חשוב להגדיר מדדי בקרה שילוו את הקורס בבחינה מדוקדקת של הצלחתו ומידת השפעתו על תוצאים רפואיים וכלכליים משמעותיים של שיפור הטיפול בחולה הסוכרת. ההצלחה טומנת בחובה תקווה כי תהיה חוד החנית להובלת רעיון זה ומודל לחיקוי למקומות רבים בעולם.
חשוב לזכור - השתלמות "רופאי סוכרת" לרופאים מומחים ברפואת המשפחה ובפנימית
- הטיפול הכוללני בסוכרת, בסיבוכיה ובתחלואה הנלווית אליה מצריך מהמטפל ידע רב, הכרה מעמיקה של המטופל וכן מיומנויות בתקשורת עם המטופל ועם צוות רב מקצועי
- בעוד שחלה עלייה בשכיחות ובהמצאות מחלת הסוכרת, אין עלייה הולמת במספר הרופאים המסיימים התמחות באנדוקרינולוגיה ומיועדים לטיפול באנשים עם סוכרת
- המחסור העיקרי ברופאים מיומנים לטיפול בסוכרת פוגע בעיקר באוכלוסיות מוחלטות ובפריפריה. עד לפני מספר שנים התקיימו הכשרות קצרות ומקומיות בנושא סוכרת, ללא שילוב של התנסות מעשית
- במסגרת שיתוף פעולה של נציגים מהאגודה הישראלית לאנדוקרינולוגיה והמועצה הלאומית לסוכרת ובתמיכה וסיוע של איגוד רופאי המשפחה בישראל והאיגוד הישראלי לרפואה פנימית, הוקמה בשנת 2016 ועדה שהחלה בכתיבת תוכנית להכשרה מעמיקה של רופאים מומחים ברפואת המשפחה ובפנימית בתחום הסוכרת
- בשנת 2019 הוכרה התוכנית על ידי הוועדה המדעית והוועד הפועל של ההסתדרות הרפואית בישראל. מטרת-העל של הכשרת "רופא סוכרת": ליצור הכשרה כוללנית בתחום הסוכרת שבסופה, הרופא העובר הכשרה זו יהיה בעל ידע ומיומנויות לטיפול בסוכרת (בדגש על סוכרת מסוג 2) בכל שלבי המחלה כולל המעבר מטרום סוכרת לסוכרת וכן המניעה והטיפול בסיבוכי הסוכרת
- הכוונה להכשיר כ-1,000-800 רופאים ראשוניים להיות "רופאי סוכרת" מוכרים על ידי המועצה המדעית של ההסתדרות הרפואית ומטרד הבריאות
- דרישות בסיסיות להשתלב בהכשרה זו: רופא מומחה ברפואת המשפחה, רפואה פנימית או גריאטריה שעובד לפחות ב-50 אחוזי משרה בקהילה, בבית חולים או בשילוב ביניהם. מבנה ההכשרה:
- שנה עיונית, קורס ייעודי במסגרת לימודי המשך באחת מהפקולטות לרפואה בארץ
- שנה מעשית, יום בשבוע במסגרת מרפאת/מכון סוכרת שהוכר ככשיר למתן ההדרכה
- השנה העיונית כוללת הרצאות פרונטליות, תרגולים בקבוצות קטנות וסדנאות. הנושאים הנלמדים מקיפים את כל התחומים הקשורים בהתאמת אורחות חיים, באבחון וטיפול בסוכרת, סיבוכי סוכרת ותחלואה נלווית. בשנת תשפ״א נערך כמעט כל הקורס במתכונת וירטואלית בזום
- השנה המעשית כוללת התנסות עם מכלול אנשי הצוות במרפאה ובהמשך קבלה עצמאית של מטופלים וסבב של שבועיים בבית חולים
- התקיימו ארבעה מחזורים של השנה העיונית (279 משתלמים) ו-104 רופאים סיימו את ההכשרה המעשית. הרופאים המשתתפים מגיעים מכל קצוות הארץ ועובדים בכל קופות החולים ובתי החולים
- משנת תשפ״א מתקיים במקביל קורס מתקדם לבוגרי המסלול, הכולל הרצאות, דיוני מקרים, סדנאות וקריאה ביקורתית של מאמרים
- בתוכנית העתידית לקיים קורס במתכונת היברידית (הרצאות בזום ותרגולים פרונטלים), להמשיך בהכשרה המעשית ובקורס המתקדם
- תהליך הכשרת רופאי סוכרת צובר תאוצה גם מבחינת עליה בכמות המשתתפים והמסיימים וגם מבחינת ההכרה של הר״י
- הגיע זמן של כל הגורמים המעורבים - המועצה הלאומית לסוכרת וכלל האיגודים המעורבים, לשנס מותניים בעבודה מול:
- קופות החולים - להכרה בהכשרה ובבוגריה, ולשלבם במערך הצוותים המטפלים באנשים עם סוכרת
- משרד הבריאות כרגולטור, להעסקה בתחום הסוכרת של אנדוקרינולוגים, רופאים שיוגדרו כאבות המקצוע ובוגרי מסלול ההכשרה בלבד
ביבליוגרפיה
- ↑ 1.0 1.1 1.2 Improving care and promoting health in populations: Standards of medical care in diabetes-2021. Diabetes Care. 2021;44 (S1)(January):S7-14
- ↑ 2.0 2.1 Comprehensive medical evaluation and assessment of comorbidities: Standards of medical care in diabetes-2021. Diabetes Care. 2021:44 (S1)(January):S40-52
- ↑ International Diabetes Federation. 9th editio. International Diabetes Federation. Belgium: International Diabetes Federation; 2019
- ↑ Saeedi P, Salpea P, Karuranga S, Petersohn I, Malanda B, Gregg EW, et ai. Mortality attributable to diabetes in 20-79 years old adults, 2019 estimates: Results from the International Diabetes Federation Diabetes Atlas, 9th edition. Diabetes Research and Clinical Practice [Internet], 2020:162:108086. Available from: https://doi.Org/10.1016/j.diabres.2020.108086
- ↑ Ben-Yehuda A, Horowitz E, Wolf-Sagie Y. National program for community medicine quality indicators 2016-2018. 2019:177- 261
- ↑ התוכנית הלאומית לסוכרת: נתונים עדכניים על מחלת הסוכרת והשמנה בארץ ובעולם, מחברים - מערכת מדנט, אתר האגודה הישראלית /2017/11/116749/https://sukeret.mednet.co.il לסוכרת, פרסום 2017, גישה ב-3/7/21
- ↑ Baum HBA. Clinical excellence in endocrinology. Journal of Clinical Endocrinology and Metabolism. 2018;103(7):2430-5
- ↑ 8.0 8.1 8.2 8.3 8.4 8.5 8.6 Shubrook JH, Ramirez BF, Healy AM, Salzberg L, Ahmed S, Feinberg H, et al. Primary Care Diabetes Fellowship Programs: Developing National Standards. Clinical Diabetes. 2021;39(1):88-96
- ↑ Fogelman Y, Goldfracht M, Karkabi K. Managing Diabetes Meliitus: A Survey of Attitudes and Practices Among Family Physi- cians. Journal of Community Health [Internet]. 2015;40(5):1002-7. Available from: http://dx.doi.org/10.1007/s10900-015-0024-2
- ↑ 10.0 10.1 10.2 Healy AM, Shubrook JH, Schwartz FL, Cummings DM, Drake AJ, Tanenberg RJ. Endocrinologists' opinions of diabetology as a primary care subspecialty. Clinical Diabetes. 2018;36(2):168-73
- ↑ 11.0 11.1 11.2 Healy AM, Tanenberg RJ, Schwartz FL, Shubrook JH. Diabetes fellowship in primary care: A survey of graduates. Journal of the American Osteopathic Association. 2018:118(8):538-43
- ↑ 12.0 12.1 12.2 Sadhu AR, Healy AM, Patil SP, Cummings DM, Shubrook JH, Tanenberg RJ. The Time Is Now: Diabetes Fellowships in the United States. Current Diabetes Reports. 2017:17(11)
- ↑ Hart HE, Rutten GEHM. A training course for experts in diabetology in primary care. Primary Care Diabetes [Internet]. 2015;9(1):68-70. Available from: http://dx.doi.Org/10.1016/j.pcd.2013.12.002
- ↑ 14.0 14.1 14.2 הכשרה בסוכרת [Internet], 2019. Available from: https://www.ima.org.il/userfiles/image/diebetisHachsharaSyllabus2019.pdf
- ↑ 15.0 15.1 קריטריונים להכרה במרכז למתן הכשרה בסוכרת [Internet], 2019. p. 2019. Available from: https://www.ima.org.il/userfiles/image/ diebetisCriteriaSyllabus2019.pdf
המידע שבדף זה נכתב על ידי
- ד"ר רונית קלמנוביץ-דיקשטין, מנהלת יחידת סוכרת, הקריה הרפואית זבולון ואחראית תחום סוכרת, שרותי בריאות כללית, מחת חיפה וגליל מערבי
- פרופסור איתמר רז, יו"ר המועצה הלאומית לסוכרת
- ד"ר אילנה הרמן בהם, מרכזת תחום סוכרת, שרותי בריאות כללית מחוז דרום
- ד"ר ליאת ברזילי-יוסף, מרכז רפואי מאיר, כפר סבא והפקולטה לרפואה, אוניברסיטת תל-אביב
- ד"ר עידית פ. ליברטי, מנהלת תחום סוכרת, המרכז הרפואי אוניברסיטאי סורוקה והפקולטה לרפואה של אוניברסיטת בן גוריו! בנגב, באר שבע
- ד"ר יואל טולדנו, מומחה ברפואה פנימית ובאנדוקרינולוניה, יחידת אם ועובר, בי"ח לנשים ע"ש הלן שניידר, מרכז רפואי רבין־קמפוס בילינסון. מנהל תחום סוכרת ואנדוקרינולוניה, מאוחדת
- ד"ר יונתן ארבל, יועץ על אנדוקרינולוגיה וסוכרת, מכבי שרותי בריאות
- פרופסור מיכה רפופורט, מנהל מחלקה פנימית נ' והשרות לסוכרת, מרכז רפואי אסף הרופא (שמיר), צריפין
- פרופסור נעים שחאדה, מנהל המכון לאנדוקרינולוניה, סוכרת ומטבוליזם, רמב"ם - הקריה הרפואית לבריאות האדם והפקולטה לרפואה, הטכניון, חיפה. נשיא האגודה הישראלית לסוכרת
- ד"ר ריאד טאהר, רופא בכיר במכון לאנדוקרינולוגיה ופנימית ה', רמב"ם - הקריה הרפואית לבריאות האדם ורכז אנדוקרינולוגיה וסוכרת, שירותי בריאות כללית, מחוז שרון שומרון, הפקולטה לרפואה בטכניון
- ד"ר נחמה צוקרמן־לוין, מרפאת סוכרת ילדים, המכון לאנדוקרינולוניה, סוכרת ומטבוליזם, רמב"ם - הקריה הרפואית לבריאות האדם, הפקולטה לרפואה ע"ש רות וברוך רפפורט, טכניון, חיפה
- פרופסור אבי קרסיק, הפקולטה לרפואה ע"ש סאקלר, אוניברסיטת תל אביב
- פרופסור גיל ליבוביץ, מנהל היחידה לסוכרת המחלקה לאנדוקרינולוגיה ומטבוליזם, בית החולים האוניברסיטאי הדסה עין כרם והפקולטה לרפואה באוניברסיטה העברית, ירושלים, יו"ר האגודה הישראלית לאנדוקרינולוניה
- פרופסור קרן תורגמן, מנהלת מרפאות המכון לאנדוקרינולוגיה, מטבוליזם ויתר לחץ דם, המרכז הרפואי תל אביב והפקולטה לרפואה ע"ש סאקלר, אוניברסיטת תל אביב
- ד"ר עופרי מוסנזון, מנהלת המרכז למחקר קליני בסוכרת, היחידה לסוכרת, המחלקה לאנדוקרינולוגיה ומטבוליזם, בית החולים האוניברסיטאי הדסה עין כרם והפקולטה לרפואה באוניברסיטה העברית, ירושלים


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק