המדריך לטיפול בסוכרת - נוירופתיה סוכרתית - נוירופתיה סנסורית, אוטונומית ומוטורית והטיפול בה - Diabetic neuropathy - sensory, autonomic and motor neuropathy
המדריך לטיפול בסוכרת
מאת המועצה הלאומית לסוכרת, משרד הבריאות. עורכים מדעיים: ד"ר עופרי מוסנזון, פרופ׳ איתמר רז
| המדריך לטיפול בסוכרת | ||
|---|---|---|

| ||
| שם המחבר | ד"ר יוספה בר דיין, פרופ' דניאלה יעקובוביץ, ד"ר חוליו וינשטיין | |
| שם הפרק | נוירופתיה סוכרתית נוירופתיה סנסורית אוטונומית ומוטורית והטיפול בה | |
| מאת | המועצה הלאומית לסוכרת, משרד הבריאות |
|
| מועד הוצאה | 2013 | |
| מספר עמודים | 354 | |
לערכים נוספים הקשורים לנושא זה, ראו את דפי הפירושים: – נוירופתיה, סיבוכי סוכרת
נוירופתיה סוכרתית מוגדרת כנוכחות של תסמינים ו/או סימנים של תפקוד לקוי של העצבים ההיקפיים במטופלים הלוקים בסוכרת, לאחר שלילתן של סיבות אחרות העלולות לגרום לנוירופתיה[1].
נוירופתיה סוכרתית היא הנוירופתיה השכיחה ביותר בעולם המערבי והיא מהווה בנוסף את הסיבוך השכיח ביותר של מחלה זו. נוירופתיה קלינית ותת-קלינית מוערכת בכ-10–100 אחוזים בקרב חולי הסוכרת, בתלות בקריטריוני האבחנה ובאוכלוסייה הנבדקת. שכיחות המחלה תלויה במשך הסוכרת. כ-50 אחוזים מכלל חולי הסוכרת יפתחו נוירופתיה סוכרתית ובמועד אבחון מחלת הסוכרת קיימת ב-10–18 אחוז מהמטופלים עדות לנזק עצבי, ועל כן ההנחיה היא שיש לאתר נוירופתיה סוכרתית בכל חולה עם אבחנה חדשה של סוכרת מסוג 2 ובכל חולה עם סוכרת מסוג 1 כעבור 5 שנות מחלה[2][3][4]. נוירופתיה סוכרתית חושפת לתחלואה ניכרת הכוללת זיהומים חוזרים בגפים התחתונות, התכייבויות וכריתת גפיים. הסיכון המצטבר לכריתת גף תחתון נאמד במחקר אחד בכ-11 אחוז כעבור 25 שנים ממועד אבחון הסוכרת[5].
פתופיזיולוגיה
היפרגליקמיה וחסר אינסולין הם גורמים התורמים להתפתחותה של נוירופתיה סוכרתית[6][7][8]. גם גורמים דוגמת יתר לחץ דם, היפרליפידמיה ומשקל עודף נמצאו כקשורים להתפתחותה של נוירופתיה סוכרתית. נתונים ממחקרים מעבדתיים תומכים בכך שגורמים מטבוליים ווסקולריים מעורבים בפתוגנזה, כאשר קיומה של היפרגליקמיה גורם לתהליכים אנזימטיים אוקסידטיביים מחד[9], וכן להתקשרותו של עודף הגלוקוזה בתהליכים שאינם אנזימטיים לחלבוני העצב. תהליכים אלה גורמים לאובדן מתמשך של סיבי העצב ולתסמינים השונים המופיעים בנוירופתיה סוכרתית.
קליניקה
נוירופתיה סוכרתית נחלקת למספר תסמונות קליניות (טבלה 1), כאשר השכיחות מביניהן כוללות:
- פולינוירופתיה סימטרית סנסורית-מוטורית דיסטלית
- נוירופתיה אוטונומית
- מחלת שורש העצב הטורקלי והלומברי הגורמים לפולירדיקולופתיה
- מעורבות קרניאלית או היקפית הגורמת למונונוירופתיה, והשכיחות מביניהן הן מונונוירופתיה המערבת את העצב הקרניאלי האוקולומוטר (iii) ואת העצב ההיקפי העצב המדיאני (Median nerve)
- מעורבות אסימטרית של עצבים היקפיים רבים המכונה גם מונונוירופתיה מולטיפלקס
פולינוירופתיה סימטרית סנסורית-מוטורית דיסטלית
קליניקה: הנוירופתיה הסוכרתית השכיחה ביותר (מעל 80 אחוזים מכלל מקרי הנוירופתיה הסוכרתית) ופעמים רבות כאשר מדברים על נוירופתיה סוכרתית מתכוונים למעשה לנוירופתיה זו. היא מאופיינת על ידי אובדן מתקדם סימטרי של התחושה הדיסטלית המשקפת את הפגיעה בעצבים התחושתיים, כאשר בשלבים המוקדמים היא מערבת את הגפיים התחתונות בחלקן הדיסטלי. כאשר אובדן התחושה מתקדם ומערב כשליש מהשוק, יופיע בדרך כלל גם אובדן התחושה בידיים ועל כן התלונה האופיינית להסתמנות זו היא אובדן תחושה בצורת ״גרביים וכפפות״ - ״Stocking glove״. במקרים חמורים יותר מתלווה לאובדן התחושה גם חולשה מוטורית המשקפת את הפגיעה בעצבים המוטוריים. התסמינים עליהם יתלונן החולה כוללים כאב חד טורדני, נימול, העדר תחושה, תחושה מופחתת או תחושה לא תקינה בכפות הרגליים. פעמים רבות הסימפטומים בולטים יותר בלילה. גם מטופלים הלוקים בקדם סוכרת יכולים להסתמן עם כאב חד בכפות הרגליים כביטוי לנזק הנגרם לעצבים, גם כאשר רמת הסוכר היא בתחום הקדם סוכרת.
בבדיקה הגופנית ניתן למצוא אובדן של תחושת ויברציה, התחושה הפרופריוצפטיבית, שינוי בתחושה או העדר תחושת כאב, מגע וטמפרטורה. הפחתה או העלמות של החזרי הקרסול אופיינית לשלבים המוקדמים של המחלה וככל שזו מתקדמת אובדים גם רפלקסים נוספים ועלולה להופיע גם חולשת שרירים מוטורית, אם כי ההפרעה המוטורית היא בדרך כלל מזערית וקיומה מחייב חיפוש אחר פתולוגיה נוספת.
פעמים רבות נוירופתיה סוכרתית היא א-תסמינית אולם היא עלולה לגרום להיווצרותם של כיבים בכפות הרגלים וכן לשינויים מבניים בכפות הרגליים (Claw-toe deformity) אשר גם הם בפני עצמם חושפים להיווצרות כיבים.
אבחנה: אבחנת נוירופתיה זו מתבססת על אנמנזה ובדיקה גופנית. ניתן להדגימה גם באמצעות בדיקה אלקטרופיזיולוגית אולם היא אינה הכרחית לאבחנה. אם אכן נעשית, ניתן להדגים בה ירידה במהירות ההולכה וכן ירידה באמפליטודת התגובה של העצבים המעורבים[10]. בדיקה זו מאששת את האבחנה ושוללת מצבים נוספים הניתנים לטיפול. עם זאת, מחד, פעמים רבות יש עדות לנוירופתיה בבדיקה זו עוד טרם הופעת התסמינים, ומאידך בשלבים המוקדמים של המחלה לאור המעורבות של סיבי העצב הקטנים בלבד הבדיקה האלקטרופיזיולוגית יכולה להיות תקינה, ורק בשלב מאוחר יחסית בו מעורבים סיבי עצם גדולים יותר תהיה עדות אלקטרופיזיולוגית לקיומה של נוירופתיה.
על מנת לאבחן נוירופתיה סוכרתית בסבירות גבוהה פותחו 2 תבחיני סקר לשימוש בקליניקה. התבחין הראשון מכונה תבחין הסקר של בריטניה United Kingdom screening test[11]. התבחין מבוסס על ניקוד המתקבל הן מהאנמנזה והן מהבדיקה הגופנית.
האנמנזה כוללת 5 שאלות ולכל תשובה ניתן ניקוד בהתאם:
- מהי ההרגשה בכפות הרגליים - בעירה, נימול, דגדוג (2 נקודות), חולשה, עווית או כאב (1 נקודה) - סך הכל: 2 נקודות לשאלה זו
- מהו המיקום של התסמינים - כפות רגליים (2 נקודות), סובכים (1 נקודה), אחר (0 נקודות) - סך הכל: 2 נקודות לשאלה זו
- האם תסמינים אילו העירו אותך מהשינה - כן - 1 נקודה
- מתי התסמינים מופיעים - במהלך הלילה (2 נקודות), מופיעים ביום ובלילה (1 נקודה), במהלך היום (0 נקודות). בסך הכל: 2 נקודות
- כיצד התסמינים מוקלים - בזמן הליכה (2 נקודות), בזמן עמידה (1 נקודה), בזמן ישיבה, שכיבה או לא מוקלים כלל (0 נקודות). בסך הכל: 2 נקודות
הניקוד המתקבל מהשאלון:
2-0 - ללא נוירופתיה
4-3 - נוירופתיה קלה
6-5 - נוירופתיה בינונית
9-7 - נוירופתיה קשה.
ניקוד נוסף מתקבל גם מהבדיקה הגופנית:
- בדיקת החזר גיד האכילס - חסר (2 נקודות עבור כל אחד מכפות הרגליים), מוחלש (ניתן להפיקו רק באמצעות בדיקות שונות ומכוונות) (1 נקודה עבור כל כף רגל)
- בדיקת תחושת הויברציה (חסרה או מופחתת) - 1 נקודה עבור כל כף רגל
- בדיקת התחושה המתקבלת מדקירת סיכה Pin prick (חסרה או מופחתת) - 1 נקודה עבור כל כף רגל
- בדיקת תחושת הטמפרטורה (מופחתת) - 1 נקודה עבור כל כף רגל
הניקוד המתקבל מהבדיקה הגופנית:
2-0 - ללא נוירופתיה
5-3 - נוירופתיה קלה
8-6 - נוירופתיה בינונית
10-9 - נוירופתיה קשה.
אבחנת נוירופתיה תעשה על סמך הניקוד הכללי הבא:
- 1 נקודות ויותר המתקבלים בבדיקה הגופנית (גם אם המטופל אינו מתלונן על תסמינים כלשהם), או ניקוד של 5 ויותר בשאלון האנמנזה וניקוד של 3 ויותר בבדיקה הגופנית
- ניקוד בבדיקה הגופנית של 8 ויותר משקף סיכון מוגבר לפתח כיבים
- תבחין סקר נוסף שפותח לצורך אבחנת נוירופתיה הוא תבחין הסקר של מישיגן Michigan Neuropathy Screening Instrument[12]
בתבחין זה נבחנים הפרמטרים הבאים:
- האם ניתן לראות בכפות הרגליים יובש, קאלוס, חתכים, זיהום או רפורמציה. קיום של אחד מהם בבדיקה מקבל נקודה אחת. אם יש גם כיב מתווספת נקודה נוספת
- מהי תחושת הוויברציה על פני חלקם הדורזלי של הבחנים - מופחתת (חצי נקודה), חסרה (1 נקודה)
- בדיקת החזר גיד האכילס. חסר (1 נקודה), (ניתן להפיקו רק באמצעות בדיקות שונות ומכוונות) (חצי נקודה)
- ניקוד הגבוה מ-2, מאבחן נוירופתיה בסבירות גבוהה מאוד
- בדיקה אלקטרופיזיולוגית - יש לבצע בדיקה זו כאשר ההסתמנות הקלינית אינה אופיינית לנוירותפיה סוכרתית, ועל כן יכולה להצביע על אטיולוגיה אחרת
הסתמנות שאינה אופיינית לנוירופתיה סוכרתית כוללת:
- אסימטריה של התסמינים באנמנזה או בבדיקה הגופנית
- קליניקה התחלתית בולטת יותר של חולשת שרירים ולא העדר תחושה
- תסמינים וסימנים פרוקסימאלים יותר מדיסטלים
- מהלך מחלה דוהר
אבחנה מבדלת: האבחנה המבדלת כוללת נוירופתיה כרונית דלקתית דמיליניטיבית (Chronic inflammatory demyelinative neuropathy), מחלות אוטואימוניות הפוגעות במערכת העצבים דוגמת זאבת, חסרים תזונתיים, חשיפה לאלכוהול, גידולים ופאראפרוטאינמיה.
יש נוירופתיות שאינן סוכרתיות השכיחות יותר בקרב מטופלי סוכרת, כדוגמת נוירופתיה כרונית דלקתית דמיליניטיבית, נוירופתיה עקב חסר של ויטמין B12, נוירופתיה עקב תת פעילות בלוטת התריס וכן נוירופתיה עקב אורמיה.
נוירופתיה אוטונומית
שכיחה בחולים סוכרתיים. הסתמנותה הקלינית היא רב גונית בתלות במערכות המעורבות במחלה, אשר יכולות לכלול, בין היתר, את המערכת הקרדיווסקולרית, הגסטרואינטסטינלית והגניטואורינרית.
נוירופתיה אוטונומית קרדיווסקולרית מעלה את הסיכון לתמותה ללא קשר לקיומם של גורמי סיכון, והיא יכולה להסתמן בקיומה של טכיקרדיה במנוחה, אובדן השונות של קצב הלב (Beat to beat variability) בתגובה לשינויים פיזיולוגים, תת לחץ דם תנוחתי ועלייה בסיכון לאוטם לבבי א-תסמיני.
נוירופתיה אוטונומית גסטרואינטסטינלית גורמת לפגיעה בפריסטלטיקה שהיא בדרך כלל א-תסמינית, לעיתים עלולה לגרום גם לתחושת מלאות ולעיתים נדירות יותר אף להקאה. איזון הסוכרת עלול להשתבש עקב איטיות ספיגת הפחמימות, שאינו מסונכרן עם הטיפול המיועד להיפרגליקמיה הפוסט-פראנדיאלית. שלשול מימי יכול להופיע בלילה או לאחר ארוחות. לחלופין יכולה להופיע גם עצירות, אולם הופעת עצירות חדשה מחייבת שלילת תהליך תופס מקום לפני שתיוחס למחלת הסוכרת.
נוירופתיה אוטונומית גניטואורינרית יכולה לגרום לזיהומים חוזרים ולשארית שתן עקב שלפוחית שתן נוירוגנית. אין אונות היא סיבוך שכיח בגברים.
גם התגובה לאירועי היפוגליקמיה עלולה להיפגע בסוג זה של נוירופתיה לאור הפרשה מופחתת של גלוקגון ועיכוב בהפרשת אדרנלין.
אבחנתה נעשית על דרך השלילה, ולאחר שלילתן של סיבות אחרות הגורמות להסתמנות הקלינית.
פולירדיקולופתיה
נוירופתיה המערבת את שורשי העצבים בגובה טורקאלי או לומברי. הסתמנות זו מופיעה בדרך כלל בחולי סוכרת מבוגרים יותר וביטוייה הקליניים הם חולשה ואטרופיה באזור העצב המעורב.
נוירופתיה סוכרתית המערבת את שורשי העצב הלומברי ואת העצבים ההיקפיים מכונה גם אמיוטרופיה סוכרתית והיא מהווה את ההסתמנות הקלינית השכיחה ביותר בתת-קבוצה זו. ביטויה הקליני הוא כאב חד, אסימטרי מקומי המלווה לאחר מכן בחולשה פרוקסימלית של הגף התחתון, כשל אוטונומי בהתאם למעורבות העצבים הפגועים ואובדן משקל. ההסתמנות עלולה להופיע גם בגף הנגדי ימים ואף שנים לאחר ההתקף הראשון. התאוששות חלקית תופיע במרבית החולים במהלך החודשים שלאחר תחילת ההתקף. אין טיפול מוכח יעיל להסתמנות זו.
פולירדיקולופתיה טורקלית שכיחה פחות מזו הלומברית. ההסתמנות האופיינית היא כאב בטן חד. פעמים רבות עוברים המטופלים בירור גסטרואינטסטינלי נרחב לחיפוש אחר האטיולוגיה.
נוירופתיה קכקטית סוכרתית - Diabetic neuropathic cachexia - היא הסתמנות נוספת הכוללת פולירדיקולופתיה דיפוזית המשולבת עם נוירופתיה היקפית קשה. ההסתמנות הקלינית כוללת אובדן במשקל ודיכאון. מופיעה בעיקר בחולי סוכרת מסוג 2 בגילאי הביניים או המבוגרים יותר, המטופלים בתכשירים פומיים. מרבית החולים משתפרים תוך 12–24 חודשים. אץ טיפול תרופתי מסוים למחלה.
מונונוירופתיה סוכרתית
קיימים 2 סוגים האופייניים לנוירופתיה זו: הקרניאלית וההיקפית.
המונונוירופתיה הקרניאלית השכיחה ביותר היא זו המערבת את שריר העיניים ובעיקר את העצבים האוקולומוטור (III), האבדוסנס (VI) והטרוכלאר (IV). מטופלים להם אופטלמופתיה סוכרתית מתאפיינים בכאב חד עיני, צניחת עפעף, ראייה כפולה והעדר תגובה אופיינית של האישון. שיתוק על שם בל של העצב השביעי מופיע בשכיחות גבוהה יותר בחולי סוכרת.
המונונוירופתיה ההיקפית השכיחה ביותר היא זו המערבת את העצב המדיאני במפרק שורש כף היד. שכיחותה בקרב חולי הסוכרת בהסתמנותה הקלינית והתת קלינית מגעת עד כרבע ועד כשליש מכלל החולים. מונונוירופתיה של העצב הפרונאלי יכולה לגרום לצניחת כף הרגל (Drop foot).
מונונוירופתיה מולטיפלקס
מונונוירופתיה המערבת עצבים שונים. מכונה גם פולינוירופתיה אסימטרית.
מניעה של נוירופתיה סוכרתית
איזון ערכי הסוכר - שיפור באיזון הגליקמי מביא לשיפור בתפקודם של תאי העצב. בנוסף קיימות עדויות ממחקרים שונים שאתון מיטבי של רמת הסוכר מונע או מעכב את התפתחותה של נוירופתיה סוכרתית במטופלים עם סוכרת מסוג 1 ויכולים להאט את התקדמותה של נוירופתיה בקרב מטופלים עם סוכרת מסוג 2[6][7][8][13].
שמירה על כפות הרגליים - לאור העובדה כי שכיחותה של נוירופתיה סוכרתית הולכת וגדלה ככל שמשך מחלת הסוכרת ארוך יותר, וכן לאור סיבוכיה הקשים יש לנקוט במדיניות של איתור אקטיבי וגילוי מוקדם[14]. מדיניות זו כוללת בדיקת כפות רגליים בכל חולה עם סוכרת מסוג 1 אחרי 5 שנות מחלה ובכל חולה עם סוכרת מסוג 2 עם אבחנת המחלה. בהמשך מומלצת בדיקת כפות הרגליים פעם בשנה לפחות על ידי איש צוות רפואי, וחינוך המטופל לבדיקת כפות רגליים מדי יום והדרכה לאופן השמירה הרצוי על בריאות כפות הרגליים[1]. בדיקה זו מהותית עוד יותר כאשר למטופל מאובחנת נוירופתיה על מנת למנוע התכייבויות, זיהומים וכריתה.
הטיפול בנוירופתיה סוכרתית
איזון ערכי הסוכר - קיים קשר ישיר בין היפרגליקמיה ומידת התקדמות המחלה, כאשר כל עלייה של 1 אחוז ברמת ההמוגלובין המסוכרר קשורה להאטה במהירות ההולכה העצבית ב-1.3 מטר/שניה[13]. חשיבותו של האיזון הגליקמי בטיפול ושיפור בתסמינים של נוירופתיה סוכרתית אינה ברורה דיה. מספר קטן של מחקרים, מרביתם אינם מבוקרים, מראים כי תסמיני הנוירופתיה עשויים להשתפר תחת איזון גליקמי קפדני[12][13][15][16][17], לכן גם בנוירופתיה סימפטומטית ההמלצה של האגודה האמריקאית לסוכרת היא לחתור לאיזון גליקמי אופטימלי[1][16][17][18][19][20][21][22].
טיפול בנוירופתיה כואבת - רק לחלק קטן מהחולים להם נוירופתיה סוכרתית יש הסתמנות של כאב. בחולים אלה יש לטפל באופן מובנה ושלבי. נוירותפיה כואבת פוגעת באיכות החיים של הלוקים בה, עלולה להפחית את מידת הניידות ואף להיות מלווה בתסמיני דיכאון.
הטיפול בכאב כולל את התכשירים הבאים: תכשירים ממשפחת נוגדי הדיכאון כדוגמת Amitriptyline (אלטרול), Duloxetine (סימבלטה), Venlafaxine (אפקסור); תכשירים ממשפחת נוגדי פרכוסים: Pregabalin (ליריקה), Valproate (דפלפט) ו-Gabapentin (נוירונטין); ותכשירים נוספים ממשפחות שונות כדוגמת: משחת קפסאיצין, מדבקות המכילות לידוקאין, חומצה אלפא-ליפואית (נוירובטיק), תרסיס מקומי של Isosorbide dinitrate וסימולציה חשמלית של העצב (Transcutaneous Electrical Nerve Stimulation ,TENS).
יעילות הטיפולים השונים בנוירופתיה סוכרתית דומה. בשל היעילות הדומה של הטיפולים השונים ההנחיות הקליניות לטיפול בכאב נוירופתי של ה-(EFNS) European Federation of the Neurological Societies מציעות כקו ראשון את כל הטיפולים התרופתיים ממשפחת נוגדי הדיכאון ונוגדי הפרכוסים, למעט טיפול ב-Tramadol ובאופיאטים, המומלצים כטיפול קו שני בשל תופעות הלוואי. הבחירה בין הטיפולים מתבצעת, בין היתר, בהתאם לפרופיל המטופל, מחלות הרקע בהן הוא לוקה ונוכחות דיכאון נלווה[21].
גם האקדמיה האמריקאית לנוירולוגיה, בשיתוף עם האיגוד האמריקאי לרפואה נוירומוסקולרית ואלקטרודיאגנוסטית והאקדמיה לרפואת השיקום, פרסמו בשנת 2011 הנחיות לטיפול בנוירופתיה סוכרתית כואבת[23][21][24][25]. הנחיות אלו, המבוססות על סקירת ספרות נרחבת, מגדירות את הטיפולים השונים באופן הבא: Pregabalin במינון של 300–600 מיליגרם ליום יעיל כטיפול, באשר ליתר התכשירים הבאים ההגדרה שנתנה על ידם היא שהם ככל הנראה יעילים כטיפול: Gabapentin 3,600-900 מיליגרם ליום, Valproate 1,200-500 מיליגרם ליום, Amitriptyline 1,000-20 מיליגרם ליום, Duloxetine 120-60 מיליגרם ליום, Venlafaxine 225-75 מיליגרם ליום, מורפיום במינון עולה עד 120 מיליגרם ליום, אוקסיקודון 37 מיליגרם ליום עד מינון מקסימלי של 120 מיליגרם ליום, Tramadol 210 מיליגרם ליום, קפסאיצין 0.075 אחוז 4 פעמים ביום, תרסיס Isosorbide dinitrate וסימולציה חשמלית של העצב למשך 3–4 שבועות. תכשיר נוסף שהוגדר כייתכן ויעיל הוא מדבקת לידוקאין.
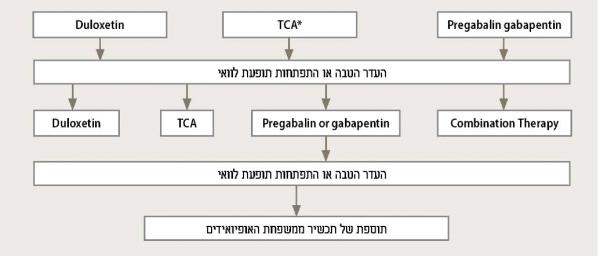
בחירה בין הטיפולים השונים - על פי ההנחיות של ה-American Diabetes Association קו הראשון לטיפול בנוירופתיה כואבת כולל את אחד מהתכשירים הבאים: Pregabalin ,Duloxetine או Gabapentin[14][26].
במטופלים שאינם מגיבים לאחר פרק זמן ניתן להחליף לתכשיר אחר. במטופלים שעדיין אינם מגיבים לטיפול בתרופה יחידה ניתן לשלב 2 תכשירים מקבוצות פרמקולוגיות שונות כשלב מתקדם בטיפול. במטופלים המפתחים תופעות לוואי לתכשירים שצוינו ניתן להמליץ על משחת קפסאיצין, מדבקות לידוקאין, חומצה אלפא-ליפואית, תרסיס מקומי של Isosorbide dinitrate או TENS (ראו אלגוריתם טיפולי). השימוש בתכשירים אופיואידים הוא הפחות מומלץ לאור העדר מחקרים התומכים ביעילותם, והסיכון בפיתוח של תלות והתמכרות (טבלה 2).
כל הטיפולים התרופתיים המקובלים הם סימפטומטיים בלבד ומטרתם להקל על סבלם של החולים. הטיפולים אינם גורמים להתחדשות של תאי העצב אשר נפגעו. המחקר הרפואי ממשיך לחתור במרץ אחר חיפוש ומציאת טיפול יעיל יותר עבור סיבוך קשה זה של הסוכרת, הן מסוג 1 והן מסוג 2.
לסיכום: למרות המגוון הרחב של תכשירים לטיפול בנוירופתיה סוכרתית, פעמים רבות אין הטבה מלאה בכאב בקרב מטופלי סוכרת, ועל כן יש לשאוף לטיפול המקל על התסמינים במידת האפשר תוך מיעט בגרימה של תופעות לוואי.
אלגוריתם טיפולי מומלץ לטיפול בנוירופתיה סוכרתית כואבת
* TCA - Tricyclic antidepressants
** מבוסס על המלצות ה-NICE
| טבלה 1. חלוקה ומדרג של נוירופתיה סוכרתית |
|---|
קבוצה 1 - נוירופתיה תת-קלינית:
|
קבוצה 2 - נוירופתיה קלינית:
|
| טבלה 2. ההמלצות לטיפול בנוירופתיה סוכרתית כואבת* | |
|---|---|
| Level A*** | Pregabalin 300-600 milligram/day |
| Level B*** | Gabapentin 900-3600 milligram/day Valproate 500-1200 milligram/day** Amitriptyline 25-100 milligram/day Venlafaxine 75-225 milligram/day Duloxetine 60-120 milligram/day Morphine, titrated to 120 milligram/day Tramadol 210 milligram/day Oxycodone, mean 37 milligram/day, max 120 milligram/day Capsaicin ointement, 0.075%QD Isosorbid dinitrate spray Transcutaneous electrical nerve stimulation |
| Level C*** | Lidocain cream |
* מבוסס על ההנחיות של האקדמיה האמריקאית לנוירולוגיה, בשיתוף עם האיגוד האמריקאי לרפואה נוירומוסקולרית ואלקטרודיאגנוסטית והאקדמיה לרפואת השיקום[1].
** ולפרואט הוא טרטוגני, לכן אינו מומלץ לנשים בגיל הפוריות, יתרה מזאת לאור השפעותיו על עלייה במשקל והאיזון הגליקמי אינו מומלץ כתכשיר לטיפול מקו ראשון.
A*** = established as effective
B*** = probably effective
C*** = possibly effective
חשוב לזכור - נוירופתיה סוכרתית
- פולינוירופתיה סוכרתית היא הנוירופתיה השכיחה ביותר בעולם המערבי
- יש לאתר נוירופתיה סוכרתית בכל חולה עם אבחנה חדשה של סוכרת מטיפוס 2 ובכל חולה עם סוכרת מטיפוס 1 כעבור 5 שנות מחלה
- האבחנה נעשית בנוכחות תסמינים/סימנים של פגיעה בעצבים היקפיים בחולי סוכרת, ולאחר שנשללו סיבות אחרות לפגיעה
- בדרך כלל אין צורך בביצוע של בדיקות אלקטרופיזיולוגיות לצורך אישוש האבחנה, אלא במקרים בהם ההסתמנות הקלינית אינה אופיינית
- ההסתמנות הקלינית של נוירופתיה סוכרתית מגדירה את סוג הנוירופתיה. הנוירופתיות השכיחות ביותר בסוכרת הן פולינוירופתיה סימטרית דיסטלית ונוירופתיה אוטונומית. נוירופתיות נוספות הן פולירדיקולופתיה של האזור הטורקלי והלומברי, מונוירופתיה קרניאלית (עצב האוקולומוטור) והיקפית (העצב המדיאני) ומעורבות אסימטרית של מספר עצבים היקפים (מונונירופתיה מולטיפלקס)
- פולינוירופתיה סימטרית דיסטלית מתבטאת בתסמינים תחושתיים. פגיעה מוטורית אינה אופיינית ואם בולטת יש לחפש אטיולוגיה נוספת. תסמיני נוירופתיה זו מערבים בעיקר את כפות הרגליים ובהמשך חלקים פרוקסימליים של הגפיים התחתונות. נוירופתיה זו אינה נוטה להשתפר והיא מתקדמת בהדרגה או שנותרת יציבה
- תסמיניה של פולינוירופתיה סימטרית דיסטלית מתבטאים באובדן התחושה בעיקר של כאב וטמפרטורה, ובהופעת כאב ופאראסטזיות. אולם היא יכולה להיות א-תסמינית ולהתגלות בבדיקה גופנית
- איזון גליקמי קפדני הוכח כמפחית באופן משמעותי את הסיכון להתפתחות נוירופתיה סוכרתית וייתכן שאף משפר את תסמיניה, ולכן איזון גליקמי מומלץ כטיפול בה
- קיימות אפשרויות טיפוליות שונות הכוללות תכשירים ממשפחת נוגדי הדיכאון ונוגדי הפרכוסים וכן תכשירים נוספים. השימוש בהם יכול להקל על תסמיני המחלה, אולם אינו משנה את מהלכה, ולחלק מהם יש תופעות לוואי המגבילות את השימוש בהם לאורך זמן. יתרה מזאת, המחקרים השונים שנעשו היו לפרקי זמן קצרים יחסית, והשפעתם על איכות החיים ותפקוד החולים מעבר להשפעתם על מידת הכאב לא תמיד נבחנה
ביבליוגרפיה
- ↑ 1.0 1.1 1.2 1.3 Boulton AJ, Vinik AI, Arezzo JC, Bril V, Feldman EL, Freeman R, Malik RA, Maser RE, Sosenko JM, Ziegler D; American Diabetes Association. Diabetic neuropathies: a statement by the American Diabetes Association. Diabetes Care. 2005 Apr;28(4):956-62.
- ↑ Dyck PJ, Kratz KM, Karnes JL, et al. The prevalence by staged severity of various types of diabetic neuropathy, retinopathy, and nephropathy in a population-based cohort: the Rochester Diabetic Neuropathy Study. Neurology 1993; 43:817.
- ↑ Dyck PJ, Litchy WJ, Lehman KA, et al. Variables influencing neuropathic endpoints: the Rochester Diabetic Neuropathy Study of Healthy Subjects. Neurology 1995; 45:1115.
- ↑ Edwards JL, Vincent AM, Cheng HT, Feldman EL. Diabetic neuropathy: mechanisms to management. Pharmacol Ther 2008; 120:1.
- ↑ Humphrey LL, Palumbo PJ, Butters MA, et al. The contribution of non-insulin-dependent diabetes to lower-extremity amputation in the community. Arch Intern Med 1994; 154:885.
- ↑ 6.0 6.1 Genuth S. Insights from the diabetes control and complications trial/epidemiology of diabetes interventions and compli- cations study on the use of intensive glycemic treatment to reduce the risk of complications of type 1 diabetes. Endocr Pract 2006; 12 Suppl 1:34
- ↑ 7.0 7.1 Dyck PJ, Davies JL, Wilson DM, et al. Risk factors for severity of diabetic polyneuropathy: intensive longitudinal assessment of the Rochester Diabetic Neuropathy Study cohort. Diabetes Care 1999; 22:1479
- ↑ 8.0 8.1 Hanssen KF. Blood glucose control and microvascular and macrovascular complications in diabetes. Diabetes 1997; 46 Suppl 2:5101
- ↑ Amara F, Hafez S, Orabi A, et al Review of Diabetic Polyneuropathy: Pathogenesis, Diagnosis and Management According to the Consensus of Egyptian Experts. Curr Diabetes Rev. 2019 Feb 26.
- ↑ Greene DA, Brown MJ, Braunstein SN, et al. Comparison of clinical couse and sequential electrophysiological tests in dia- betics with symptomatic polyneuropathy and its implications for clinical trials. Diabetes 1981; 30:139.
- ↑ Young MJ, Boulton AJ, MacLeod AF, et aL A multicentre study of the prevalence of diabetic peripheral neuropathy in the United Kingdom hospital clinic population. Diabetologia 1993; 36:150
- ↑ 12.0 12.1 Feldman EL, Stevens MJ, Thomas PK, et al. A practical two-step quantitative clinical and electrophysiological assessment for the diagnosis and staging of diabetic neuropathy. Diabetes Care 1994; 17:1281
- ↑ 13.0 13.1 13.2 The effect of intensive diabetes therapy on the development and progression of neuropathy. The Diabetes Control and Complications Trial Research Group. Ann Intern Med 1995; 122:561
- ↑ 14.0 14.1 American diabetes association guidelines - 2019.
- ↑ Effect of intensive diabetes treatment on nerve conduction in the Diabetes Control and Complications Trial. Ann Neurol 1995; 38:869
- ↑ 16.0 16.1 Reichard P, Berglund B, Britz A, et al. Intensified conventional insulin treatment retards the microvascular complications of insulin-dependent diabetes mellitus (IDDM): the Stockholm Diabetes Intervention Study (SDIS) after 5 years. J Intern Med 1991; 230:101
- ↑ 17.0 17.1 Amthor KF, Dahl-J0rgensen K, BergTJ, et al. The effect 0f8years ofstrict glycaemic control on peripheral nerve function in IDDM patients: the Oslo Study. Diabetologia 1994; 37:579
- ↑ Boulton AJ, Drury J, Clarke B, Ward JD. Continuous subcutaneous insulin infusion in the management of painful diabetic neuropathy. Diabetes Care 1982; 5:386
- ↑ Tolaymat A, Roque JL, Russo LS Jr. improvement of diabetic peripheral neuropathy with the portable insulin infusion pump. South Med J 1982; 75:185
- ↑ White NH, Waltman SR, Krupin T, Santiago JV. Reversal of neuropathic and gastrointestinal complications related to diabetes mellitus in adolescents with improved metabolic control. J Pediatr 1981; 99:41
- ↑ 21.0 21.1 21.2 Attal N, Cruccu G, Baron R, Haanpaa M, Hansson P, Jensen TS, Nurmikko T; European Federation of Neurologi- cal Societies. EFNS guidelines on the pharmacological treatment of neuropathic pain: 2010 revision. Eur J Neurol. 2010 5ep;17(9):1113-e88
- ↑ Azmi S, Petropoulos IN, Ferdousi M, Ponirakis G, et al. An update on the diagnosis and treatment of diabetic somatic and autonomic neuropathy. FWOORes. 2019 Feb 15;8
- ↑ Bril V, England J, Franklin GM, et al. Evidence-based guideline: Treatment of painful diabetic neuropathy: report of the American Academy of Neurology, the American Association of Neuromuscular and Electrodiagnostic Medicine, and the Ameri- can Academy of Physical Medicine and Rehabilitation. Neurology 2011; 76:1758
- ↑ Neuropathic pain: The pharmacological management of neuropathic pain in adults in non-specialist settings, www.nice.uk/ guidance/CG96
- ↑ Partanen J, Niskanen L, Lehtinen J, et al. Natural history of peripheral neuropathy in patients with non-insulin-dependent diabetes mellitus. N Engl J Med 1995; 333:89
- ↑ Finnerup NB, Attal N, Haroutounian 5, et al. Pharmacotherapy for neuropathic pain in adults: a systematic review and meta-analysis. Lancet Neurol 2015;14:162-173
המידע שבדף זה נכתב על ידי ד"ר יוספה בר דיין, פרופ׳ דניאלה יעקובוביץ׳ וד"ר חוליו וינשטיין, היחידה לסוכרת, המרכז הרפואי ע׳יש א. וולפסון, חולון


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק