הפרעה דו-קוטבית - גישות פסיכותרפויטיות חדישות לטיפול - Bipolar disorder - new psychotherapeutic approaches for treatment
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
| הפרעה דו-קוטבית - גישות פסיכותרפויטיות חדישות לטיפול | ||
|---|---|---|
| Bipolar disorder - new psychotherapeutic approaches for treatment | ||
| יוצר הערך | גב' אירנה נתנאל, פרופ' לאון גרינהאוס
|
|
הטיפול המקובל בהפרעה הביפולרית כולל שילוב של טיפול תרופתי וטיפול פסיכותרפויטי. מחקרים קליניים רבים שמתייחסים למהלך המחלה הביפולרית מראים כי למרות הטיפול התרופתי לא מושגת יציבות אפקטיבית מספיק טובה. למרות הטיפול התרופתי, אצל חולים אלו עדיין קיימים בשכיחות גבוהה סימפטומים של מניה, של דיכאון ופגיעה תפקודית משמעותית מאוד. מחקרים רנדומליים שפורסמו בשנים האחרונות, מראים שלגישות פסיכותרפויטיות, נוסף על הטיפול התרופתי, יש השפעה חיובית משמעותית על מהלך המחלה הביפולרית. המאמר הנוכחי סוקר מחקרים רנדומליים TCR (Randomized Controlled Trials) שבדקו גישות שונות בפסיכותרפיה בשילוב טיפולים תרופתיים.
הגישות נבחנו לפי מספר קריטריונים:
- שלב המחלה שבו התחילה ההתערבות הטיפולית
- משך הטיפול הפסיכותרפויטי
- משך המעקב אחרי גמר הטיפול
- מידת היעילות של הגישה עבור אפיזודה מנית או אפיזודה דפרסיבית
- שיפור שחל מבחינת התפקוד הפסיכו-סוציאלי
נבדקו ארבע גישות עיקריות:
- גישה התנהגותית-קוגניטיבית TBC (Cognitive Behavior Treatment)
- טיפול ממוקד משפחה TFF (Family-Focused Treatment)
- גישה פסיכו-חינוכית וטיפול בין-אישי
- תרפיה של השגרה החברתית TRSPI (Interpersonal and Social Rhythm Therapy)
עובדות מרכזיות המתייחסות להפרעה הביפולרית
מעקב רב שנתי אחרי חולים שאובחנו כסובלים מהפרעה ביפולרית מראה שכ-60%-40% סובלים מהישנות המחלה תוך שנתיים ורק 25% מהחולים מגיע לרמיסיה מלאה (1). מחקר שעקב אחרי חולים ביפולרים יותר מעשור, הראה שהמטופלים מעבירים 47% משבועות המעקב במצב סימפטומטי מני או דיכאוני, במיוחד במצב הדיכאוני (2). נוסף על כך, רק 40% מהמטופלים מתמידים בטיפול במשך שנה לאחר יציאה מהפאזה הביפולרית (3). מחקרים אלו מחזקים את הרושם הקליני שהמחלה הביפולרית מורכבת לטיפול ושעדיין יש סוגיות רבות לא מובנות במחלה זו.
מספר עובדות נוספות על ההפרעה הביפולרית ממחישות את המורכבות הקלינית והטיפולית:
- עד כ-4%-3% מהאוכלוסייה מאובחנים כסובלים מהפרעה ביפולרית.
- להפרעה ביפולרית נטייה משפחתית.
- הסיכוי לחלות שוב, ללא טיפול יעיל, מגיע ל-80%-70%.
- בהפרעה ביפולרית צד מני וצד דיכאוני, לכן חולים אלו סובלים מכפל גלים של מחלה.
- להפרעה ביפולרית כמות גדולה יותר של גלים מאשר בדיכאון קליני רגיל.
- הפרעה ביפולרית יכולה להופיע בכל גיל, כולל ילדים ובני הדור השלישי.
- אובדנות היא שכיחה בהפרעה ביפולרית.
כפי שציינו ההפרעה הביפולרית יכולה לגרום לפגיעה תפקודית אישית וכלכלית משמעותית ביותר. לעתים קרובות השינוי במצב הרוח מקשה מאוד על תפקוד תקין בעבודה, בחיי המשפחה או בחיי חברה בכלל. הסובלים יכולים לאבד סכומים גבוהים של כסף, לפגוע במשפחה ובזוגיות עקב פרשיות אהבים לא מבוקרות, לעבור עבירות תנועה, עברות פליליות ועוד. לפיכך, נראה שנחוצים מאוד טיפולים שישפרו את הפרוגנוזה המסויגת של ההפרעה הביפולרית.
גישות טיפוליות ומחקרים
טיפול יעיל נגד המחלה הביפולרית החל רק עם הכנסת הליתיום לשימוש בסוף שנות ה-50 של המאה הקודמת, לפני כ-60 שנה. כיום המבחר של תרופות יעילות לטיפול המחלה הביפולרית התרחב מאוד, אך כפי שצוין בפתיח, טיפולים אלו לא שיפרו מספיק את מהלך המחלה. למרות השימוש בתרופות מייצבי מצב רוח, מספר רב של חולים חווים הישנות של סימפטומים בתדירות גבוהה (7-5). אם כך, נשאלת השאלה: האם קיים טיפול פסיכותרפויטי יעיל להפרעה הביפולרית ובאיזו מידה טיפול זה יכול לשפר את הפרוגנוזה?
במבט קרוב לגישות הפסיכותרפויטיות המומלצות לטיפול בהפרעה ביפולרית ניתן לזהות הבדלים בולטים מאוד ביניהן. הגישות נבדלות זו מזו בהתייחסות לתחומים טיפוליים שונים, למטרות שונות ובאיזה תחום של פיתוח מיומנויות שליטה של החולה הן מתמקדות. כך למשל, קיימות גישות שמדגישות חשיבות של הקניית מיומנויות זיהוי של סימנים מקדימים של ההפרעה ושליטה מוקדמת בהם כדי למנוע את החמרת המצב. בו-זמנית, גישות אחרות מדגישות את החשיבות של היחסים הבין-אישיים ומתמקדות בהקניית מיומנויות לתקשורת טובה ושליטה ביכולות תקשורתיות. יש גישות שטוענות שהכי יעיל להתחיל טיפול בעיצומה של האפיזודה, לעומת הגישות האחרות שטוענות שהכי יעיל להתחיל מיד לאחר שהאפיזודה החריפה חלפה, לעומת זאת יש גישות שמציעות תחילת התערבות במהלך השיקום או בתקופת הרמיסיה.
במאמר זה נבחן מחקרים שנעשו בתחומים הבאים:
- טיפול התנהגותי-קוגניטיבי TBC (10-8)
- טיפול קבוצתי ממוקד משפחה TFF (Family-Focused Treatment) (11,21)
- טיפול פסיכו חינוכי למניעת הישנות גלי מניה ודיכאון (14,13)
- תרפיה בין-אישית TRSPI (Interpersonal and Social Rhythm Therapy) של אלן פרנק (18-15)
נדון במספר שאלות עיקריות:
- מהם העקרונות הטיפוליים של הגישה?
- כמה זמן הגישה מאפשרת שמירה על יציבות הנפש של החולה?
- לאיזה פאזה של המחלה השיטה מיועדת, בדיכאון, במניה או בשתיהן?
- באיזה תפקודים השיטה יעילה יותר?
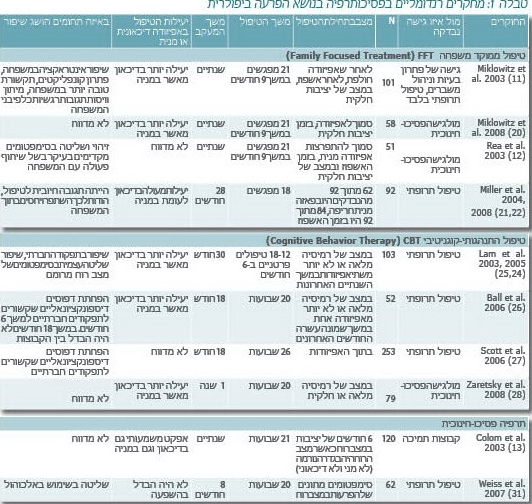
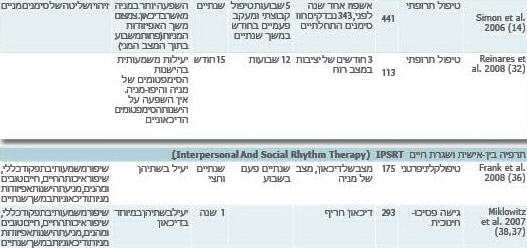
לצורך ההמחשה ניתן להיעזר בטבלה 1 המצורפת שמתארת את המחקרים הרנדומליים העדכניים בתחום הפסיכותרפיה בהפרעה ביפולרית.
פסיכותרפיה ממוקדת משפחה FFT (Family-Focused Treatment)
- מטרות הטיפול ממוקד המשפחה
- התמקדות בהסברים פסיכו-חינוכיים של המחלה.
- פיתוח מיומנויות ודרכי התמודדות ושליטה במחלה, תוך שיתוף בני משפחה וגורמי תמיכה אחרים.
- פיתוח מיומנויות של ויסות רגשות.
- פיתוח מיומנויות לשיפור קומוניקציה בין-אישית ומניעת קונפליקטים.
- זיהוי סימנים מקדימים של המחלה והפעלת מיומנויות של ניהול עצמי.
מחקרים עם מעקב של שנתיים (טבלה 1) מראים יעילות של הטיפול כתוספת לטיפול התרופתי במניעת הישנות ההפרעה ובשיפור התפקוד, שיפור קומוניקציה בין-אישית ומיומנויות של פתרון בעיות. נוסף על כך, נמצא שטיפול ממוקד משפחה יעיל במיוחד לטיפול באפיזודות דיכאוניות לעומת מניות (22-19). ייתכן שניתן להסביר תוצאות אלה בשל העובדה שהטיפול התחיל בזמן שסביב הפאזה של מניה חריפה (סמוך להתפרצותה, בזמן התפרצותה או במהלך האשפוז לאחר התפרצות המניה החריפה).
פסיכותרפיה התנהגותית-קוגניטיבית (CBT)
- מטרות ה-CBT
- לסייע בקבלת ההפרעה והצורך בטיפול.
- לצמצם את הסימפטומים ושינוי מצבי הרוח היום-יומיים.
- לזהות ולשלוט בלחצים פסיכו-סוציאליים ובבעיות בין-אישיות.
- ללמוד אסטרטגיות של CBT להתמודדות יעילה עם דיכאון ועם דפוסי חשיבה והתנהגות בעייתיים.
- לזהות דפוסי חשיבה לא אדפטיביים ומחשבות אוטומטיות לא פונקציונליות.
- לזהות הנחות ואמונות בסיס לא אדפטיביות.
- לעודד התמדה בטיפול התרופתי הנדרש.
- להימנע משימוש לרעה בחומרים.
- ללמוד לזהות סימפטומים מקדימים של הישנות המחלה ולפתח מיומנויות התמודדות ושליטה בסימפטומים.
- במצבים של פאזות חריפות מושם דגש על הפחתת הסימפטומים עד להשגת יציבות במצב ויציבות מנטלית.
- למספר חולים ביפולרים יש מחשבות פסימיות מאוד בפאזות דיכאוניות ומחשבות אופטימיות מאוד אפילו באופן קיצוני מאוד בזמן אפיזודה מנית או היפו-מנית. דפוסי חשיבה אלה הם מטרות טיפוליות בגישה התנהגותית-קוגניטיבית (23).
מספר מחקרים (28-24) הוכיחו יעילות של CBT משולב בתרופות במניעת הישנות המחלה לעומת הטיפול התרופתי בלבד. בקבוצת CBT נמצא שיפור משמעותי של התפקוד הכללי, היו פחות אשפוזים ומשך אשפוז קצר יותר, היה שיפור בתפקוד החברתי לעומת הקבוצה שקיבלה טיפול תרופתי בלבד. טיפול CBT נמצא יעיל במיוחד עבור אפיזודות דיכאוניות בצמצום משך האפיזודה ו-18 חודשים ללא גלים דיכאוניים (טבלה 1) (25). החוקרים מסבירים הצלחה זו במיומנויות השליטה במחלה שנלמדו במהלך הטיפול. החולים למדו היבטים פסיכו-חינוכיים ורפואיים של המחלה, הבינו את חשיבות ההיצמדות לטיפול וההתמדה בטיפול התרופתי, השפעות רעות של שימוש בחומרים (סמים ואלכוהול), למדו לשמור על שגרת החיים ולמדו לזהות סימנים מקדימים של פאזות דיכאוניות ומניות ומיומנויות שליטה כדי למנוע הישנות של ההפרעה. עם זאת, החוקרים מציינים כי הגישה לא הייתה אפקטיבית עבור הסובלים עם מספר רב של אפיזודות חוזרות. מסקנת החוקרים היא ש-CBT יעיל עבור מטופלים לא כל כך מורכבים עם מעט אפיזודות בעבר (עד 12 אפיזודות קודמות) או מטופלים בשלבים התחלתיים של המחלה (26).
תרפיה פסיכו-חינוכית
גישה זו מניחה שמה שמאריך את משך היציבות ומונע הישנות הסימפטומים זה הקניית ידע על המחלה שמאפשרת שליטה. במהלך הטיפול חולים מפתחים מיומנויות שכוללות ידע רפואי ופסיכו-חינוכי על ההפרעה הביפולרית, לומדים לבנות תוכנית שמונעת הישנות, לדבוק בטיפול התרופתי, לשמור על שגרת היום ועל שעות קבועות של שינה-התעוררות (29). הממצאים מראים את יעילות הגישה בשיפור תפקודים חברתיים, שיפור איכות החיים והגברת שביעות רצון מהטיפול (32-30) (טבלה 1).
הגישה מעודדת שיתוף פעולה עם משפחות החולים ועם גורמים תומכים אחרים. עבודה בשיתוף עם המשפחה הראתה תוצאות טובות יותר מאשר הטיפול הפרטני (34,33). אפילו מטופלים בעלי קונפליקטים רבים במשפחותיהם ובעלי מיומנויות נמוכות לפתרון בעיות חוו מחצית מהאפיזודות הדיכאוניות במשך שנה לעומת אלה שקיבלו רק טיפול תרופתי. עם זאת, לא היה הבדל בין הקבוצות בהופעת אפיזודות של מניה.
תרפיה בין-אישית ושגרת החיים IPSRT Interpersonal and Social) Rhythm Therapy) של אלן פרנק
- מטרות ה-IPSRT
- הטיפול מתמקד בזיהוי הקשר בין סימפטומים של מצב הרוח לאיכות של יחסים חברתיים, תפקידים חברתיים.
- חשיבות השמירה של סדר יום קבוע ומובנה.
- חשיבות השמירה על שגרת היום-יום.
- זיהוי וניהול של סכנות פוטנציאליות שעלולות להפריע לשגרה.
- ההיבט הבין-אישי שאב בעיקר מהגישה הבין-אישית ומתמקד בפתרונות של קשיים בתחום של האינטראקציות הבין-אישיות (כעסים בלתי פתורים, ויכוחים בין-אישיים, מעבר בתפקיד, חסכים ביחסים הבין-אישיים וכו').
- פיתוח מיומנויות למניעת בעיות עתידיות בתחומים שקשורים לאינטראקציות בין-אישיות.
- הגישה הבין-אישית ושגרת החיים מתבססת על שתי הנחות עיקריות
- הפרעה הביפולרית פוגעת ביכולת לנהל יחסים חברתיים בצורה תקינה גם בזמן האפיזודה הדיכאונית וגם בזמן האפיזודה המנית.
- שיבושים בשגרת היום-יום ואי-יציבות במחזוריות של שינה- ערות יכולים לגרום לזירוז של הופעת האפיזודות המניות. שיבוש בשגרת היום-יום היא סימן להתחלת התפרצותה של הפאזה הביפולרית (38-35). לפיכך, לגישה זו יש שתי מטרות:
- פתרון של בעיות בין-אישיות על ידי לימוד של מיומנויות תקשורת בין-אישית.
- עיצוב שגרת החיים (חולים ביפולרים מאופיינים בין היתר בשגרת חיים כאוטית).
הטיפול מתחיל לאחר אפיזודה חריפה ומטופלים נדרשים לעצב שגרת חיים כך שלא יהיו בה מצבים מסכנים שעלולים להביא להתפרצות המניה, למשל, לשנות או לצמצם שעות עבודה. ממציאה של השיטה, פרופ' אלן פרנק, נשאלה אם שיטה זו לא גורמת לחיים מאוד משעממים. תשובתה לשאלה זו דוגמת את תמצית השיטה: "חולים ביפולרים יכולים ליהנות כמה שהם רוצים בתנאי שהם הולכים לישון בשעה קבועה ומתעוררים בשעה קבועה".
המחקר העדכני ביותר שנערך על ידי פרופ' אלן פרנק וחבריה (36) בדק 175 חולים ביפולרים שחלקם היו במצב של דיכאון וחלקם במצב של מניה. הוא הראה שגישת ה-IPSRT מאפשרת שנתיים וחצי של יציבות, ושהיא יעילה בשני המצבים גם עבור סימפטומים מניים וגם עבור סימפטומים של דיכאון (טבלה 1). מתוך המחקרים הנוספים על גישת IPSRT (73,83) ניתן לראות שיפור משמעותי בתפקוד הכללי, שיפור באיכות החיים של החולים למשך כשנתיים. לפיכך, ניתן לראות שמחקרים שנעשו בתחום של גישה זו הם פריצת דרך בתחום התרפיה בהפרעה ביפולרית. המחקרים מראים הצלחה טיפולית גם בפאזות החריפות של דיכאון ושל מניה וגם בשלב של התחזוקה (38-35,18-15,4).
ממצא רפואי בהפרעה ביפולרית הוא שאנשים הסובלים מהפרעה זו נמצאים בקבוצת סיכון של מחלות גופניות רבות ובמיוחד מחלות לב וכלי דם, סוכרת, בעיות ריאות (40,39). אלן פרנק וחבריה מצאו שלמטופלים שעברו טיפול תרופתי משולב עם IPSRT היו פחות תלונות על מחלות גופניות ופחות ביקורים אצל רופאים גם בשלב החריף וגם בשלבים התחזוקתיים בין הפאזות.
המחקרים של אלן פרנק וחבריה (15,17) הם המחקרים הגדולים שנעשו עד היום בתחום חקר שיטות טיפול משולבות של פסיכותרפיה וטיפול תרופתי בטיפול בחולים שסובלים מהפרעה ביפולרית. מספר המשתתפים ומשך המעקב במחקרים אלה מייחד אותם באופן משמעותי מאוד משאר המחקרים שנעשו בתחום (טבלה 1).
סיכום, מסקנות והמלצות
הפרעה ביפולרית היא מחלה כרונית, שמשבשת את מהלך החיים. הגישות הטיפוליות הקיימות אינן מספקות פתרון לשמירת היציבות לזמן ממושך. המחקרים שסקרנו מבשרים על השפעה חיובית של חלק מהשיטות על מהלך המחלה. למרות זאת, יש לקחת בחשבון שהמחלה הביפולרית היא Life Long Disease, ואין מחקרים על פסיכותרפיה עם מעקב שמשכו יותר משנתיים וחצי.
- מסקנות נוספות מסקירה זו
- CBT מתאים יותר עבור מטופלים עם הפרעה ביפולרית התחלתית, לא מורכבת ועם פחות גלים.
- הגישה הפסיכו-חינוכית יעילה יותר בצמצום אפיזודות מניות מאשר דיכאוניות.
- על פי כל הגישות, מוסכם שזיהוי סימנים מקדימים של המחלה ובניית אסטרטגיות ומיומנויות של ניהול עצמי מצמצמים באופן משמעותי את הסיכון להישנות התפרצויות עתידיות של המניה והדיכאון.
- הטיפול ממוקד המשפחה, הגישה הבין-אישית והשמירה על שגרת החיים נמצאו כשיטות היעילות ביותר במניעת הישנות, כאשר הטיפול התחיל מיד לאחר התקף חריף. לעומת זאת, CBT וקבוצות של גישה פסיכו-חינוכית הראו תוצאות טובות יותר כאשר הטיפול התחיל בזמן השיקום.
- גישה פסיכו-חינוכית ושמירה על שגרת חיים היו יעילות
יותר עבור פאזות מניות מאשר לפאזות דיכאוניות. לעומת זאת, טיפול ממוקד משפחה ו-CBT היו אפקטיביים יותר עבור סימפטומים דיכאוניים מאשר מניים.
לפי המחקרים, ניתן לזהות מספר גורמים שעלולים להקשות את המהלך הטיפולי, ומובילים לפרוגנוזה גרועה יותר בהפרעה ביפולרית:
- היסטוריה של אפיזודות רבות (יותר מ-12) מקטינה את יעילות הטיפול ומגבירה סיכוי להישנות.
- ירידה קוגניטיבית שיכולה להתלוות להפרעה, מקשה את הטיפול.
- הפרעות נוספות, כמו הפרעת אישיות גבולית, שימוש באלכוהול או בסמים (41).
- יחסים בעייתיים בתוך המשפחה (קונפליקטים בין הורים לילדים, בעיות בזוגיות, ביקורתיות, עוינות, חוסר מיומנויות לפתרון בעיות, קשיים בוויסות רגשות ועוד) (42).
על סמך הסקירה המחקרית וניסיון קליני רב שהצטבר בתחום של טיפול בהפרעה הביפולרית, מומלץ ללא ספק לשלב טיפול תרופתי בפסיכותרפיה. חולים ביפולרים חייבים להיות במעקב צמוד של אנשי מקצוע המיומנים בתחום. חשוב ביותר לפתח אצל החולה מיומנויות של שליטה עצמית במחלה שכרוכה בזיהוי הגורמים המעוררים האישיים של האפיזודות ושינוי אורח החיים בהתאם. חשוב ביותר שהמטפלים ישימו לב לניהול של שגרה קבועה של יום ולילה אצל החולים הביפולרים. נוסף על כך, חשוב לנהל מעקב קבוע של מצב רוח ושינויים רגשיים של החולה. המשפחה יכולה להיות מקור תמיכה משמעותי עבור החולה הביפולרי. ההתמודדות עם המחלה היא יום-יומית, והיא מציבה אתגרים רבים עבור אנשי המקצוע והחולים בה כאחד.
ביבליוגרפיה
- Miklowitz D. Adjunctive Psychotherapy for Bipolar Disorder: State of the Evidence. Am J Psychiatry 2008;165:1408-1419
- Judd LL, Akiskal HS, Schettler PJ, et al. The long-term natural history of the weekly symptomatic status of bipolar I disorder. Arch Gen Psychiatry 2002;59:530-537
- Colom F, Vieta E, Tacchi MJ, et al. Identifying and improving non-adherence in bipolar disorders. Bipolar Disord 2005;7:24-31
- Frank E, Miklowitz D, Otto M, et al. Psychosocial Treatments For Bipolar Depression A 1-Year Randomized Trial From The Systematic Treatment Enhancement Program. Arch Gen Psychiatry?2007;64(4):419-426
- Maj M, Pirozzi R, Kemali D. Long-term outcome of lithium prophylaxis in patients initially classified as complete responders. Psychopharmacology (Berl) 1989;98:535-538
- Tohen M, Waternaux CM, Tsuang MT. Outcome in mania: a 4-year prospective follow-up of 75 patients utilizing survival analysis. Arch Gen Psychiatry 1990;47:1106-1111
- Markar HR, Mander AJ. Efficacy of lithium prophylaxis in clinical practice. Br J Psychiatry 1989;155:496-500
- Lam DH, Hayward P, Watkins ER, et al. Relapse prevention in patients with bipolar disorder: cognitive therapy outcome after 2 years. Am J Psychiatry 2005;162:324-329
- Scott J, Paykel E, Morriss R, et al. Cognitive behaviour therapy for severe and recurrent bipolar disorders: a randomised controlled trial. Br J Psychiatry 2006;188:313-320
- Lam DH, Watkins ER, Hayward P, et al. A randomized controlled study of cognitive therapy for relapse prevention for bipolar affective disorder outcome of the first year. Arch Gen Psychiatry?2003;60:145-152
- Miklowitz DJ, George EL, Richards JA, et al. A randomized study of family-focused psychoeducation and pharmacotherapy in the outpatient management of bipolar disorder. Arch Gen Psychiatry 2003;60:904-912
- Rea MM, Tompson M, Miklowitz DJ, et al. Family focused treatment vs. individual treatment for bipolar disorder: results of a randomized clinical trial. J Consult Clin Psychol 2003;71:482-492
- Colom F, Vieta E, Martinez-Aran A, et al. A randomized trial on the efficacy of group psychoeducation in the prophylaxis of recurrences in bipolar patients whose disease is in remission. Arch Gen Psychiatry 2003;60:402-407
- Simon GE, Ludman EJ, Bauer MS, et al. Long-term effectiveness and cost of a systematic care program for bipolar disorder. Arch Gen Psychiatry
2006;63:500-508
- Frank E, Kupfer DJ, Thase ME, et al. The Role of Interpersonal and Social Rhythm Therapy in Improving Occupational Functioning in Patients with Bipolar Disorder. Am J Psychiatry 165:12, December 2008
- Fagiolini A, Kupfer DJ, Masalehdan A, et al. Functional impairment in the remission phase of bipolar disorder. Bipolar Disord 2005;7:281-285
- Miklowitz DJ, Otto MW, Frank E, et al. Psychosocial treatments for bipolar depression: a 1-year randomized trial from the Systematic Treatment Enhancement Program. Arch Gen Psychiatry 2007;64:419-427
- Miklowitz DJ, Otto MW, Frank E, et al. Intensive psychosocial intervention enhances functioning in patients with bipolar depression: results from a 9-month randomized controlled trial. Am J Psychiatry 2007;164:1340-1347
- Miklowitz DJ, George EL, Richards JA, et al. A randomized study of family-focused psychoeducation and pharmacotherapy in the outpatient management of bipolar disorder. Arch Gen Psychiatry 2003;60:904-912
- Miklowitz DJ, Axelson DA, Birmaher B, et al. Family-focused treatment for adolescents with bipolar disorder: results of a 2-year randomized trial. Arch Gen Psychiatry 2008;65:1053-1061
- Miller IW, Solomon DA, Ryan CE, et al. Does adjunctive family therapy enhance recovery from bipolar I mood episodes? J Affect Disord 2004;82:431-436
- Miller IW, Keitner GI, Ryan CE, et al. Family treatment for bipolar disorder: family impairment by treatment interactions. J Clin Psychiatry 2008;69:732-740
- Johnson SL. Life events in bipolar disorder: towards more specific models. Clin Psychol Rev 2005;25:1008-1027
- Lam DH, Watkins ER, Hayward P, et al. A randomized controlled study of cognitive therapy of relapse prevention for bipolar affective disorder: outcome of the first year. Arch Gen Psychiatry 2003;60:145-152
- Lam DH, Hayward P, Watkins ER, et al. Relapse prevention in patients with bipolar disorder: cognitive therapy outcome after 2 years. Am J Psychiatry 2005;162:324-329
- Ball JR, Mitchell PB, Corry JC, et al. A randomized controlled trial of cognitive therapy for bipolar disorder: focus on long-term change. J Clin Psychiatry 2006;67:277-286
- Scott J, Paykel E, Morriss R, et al. Cognitive behaviour therapy for severe and recurrent bipolar disorders: a randomised controlled trial. Br J Psychiatry 2006;188:313-320
- Zaretsky A, Lancee W, Miller C, et al. Is cognitivebehavioural therapy more effective than psychoeducation in bipolar disorder? Can J Psychiatry 2008;53:441-448
- Fristad MA, Gavazzi SM, Mackinaw-Koons B. Family psychoeducation: an adjunctive intervention for children with bipolar disorder. Biol Psychiatry 2003;53:1000-1009
- Colom F, Vieta E, Martinez-Aran A, et al. A randomized trial on the efficacy of group psychoeducation in the prophylaxis of recurrences in bipolar patients whose disease is in remission. Arch Gen Psychiatry 2003;60:402-407
- Weiss RD, Griffin ML, Kolodziej ME, et al. A randomized trial of integrated group therapy versus group drug counseling for patients with bipolar disorder and substance dependence. Am J Psychiatry 2007;164:100-107
- Reinares M, Colom F, Sánchez-Moreno J, et al. Impact of caregiver group psychoeducation on the course and outcome of bipolar patients in remission: a randomized controlled trial. Bipolar Disord 2008;10:511-519
- Miller IW, Solomon DA, Ryan CE, et al. Does adjunctive family therapy enhance recovery from bipolar I mood episodes? J Affect Disord 2004;82:431-436
- Miller IW, Keitner GI, Ryan CE, et al. Family treatment for bipolar disorder: family impairment by treatment interactions. J Clin Psychiatry 2008;69:732-740
- Fagiolini A, Kupfer DJ, Masalehdan A, et al. Functional impairment in the remission phase of bipolar disorder. Bipolar Disord 2005;7:281-285
- Frank E, Kupfer DJ, Thase ME, et al. Two-year outcomes for interpersonal and social rhythm therapy in individuals with bipolar I disorder. Arch Gen Psychiatry 2005;62:996-1004
- Miklowitz DJ, Otto MW, Frank E, et al. Psychosocial treatments for bipolar depression: a 1-year randomized trial from the Systematic Treatment Enhancement Program. Arch Gen Psychiatry 2007;64:419-427
- Miklowitz DJ, Otto MW, Frank E, et al. Intensive psychosocial intervention enhances functioning in patients with bipolar depression: results from a 9-month randomized controlled trial. Am J Psychiatry 2007;164:1340-1347
- Angst F, Stassen HH, Clayton PJ, et al. Mortality of patients with mood disorders: follow-up over 34-38 years. J Affect Disord 2002;68:167-181
- Kilbourne AM, Cornelius JR, Han X, et al. Burden of general medical conditions among individuals with bipolar disorder. Bipolar Disord 2004;6:368-373
- Kessler RC, Chiu WT, Demler O, et al. Prevalence, severity, and comorbidity of 12-month DSM-IV disorders in the National Comorbidity Survey Replication. Arch Gen Psychiatry 2005;62:617-627
- Heru AM. Family psychiatry: from research to practice. Am J Psychiatry 2006;163:962-968
קישורים חיצוניים
המידע שבדף זה נכתב על ידי גב' אירנה נתנאל, המרכז לטיפולים מתקדמים, מיינד קליניק, תל אביב; פרופ' לאון גרינהאוס, מנהל בפועל של המרכז הירושלמי לבריאות הנפש, הפקולטה לרפואה ע"ש סאקלר, אוניברסיטת תל אביב


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק