גנטיקה בסוכרת מסוג 1 - Genetics of type 1 Diabetes
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
| גנטיקה בסוכרת מסוג 1 | ||
|---|---|---|
| Genetics of type 1 Diabetes | ||
| יוצר הערך | ד"ר אילנה בלך, ד"ר סמיר קאסם, פרופ' בנימין גלזר
|
|
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – סוכרת
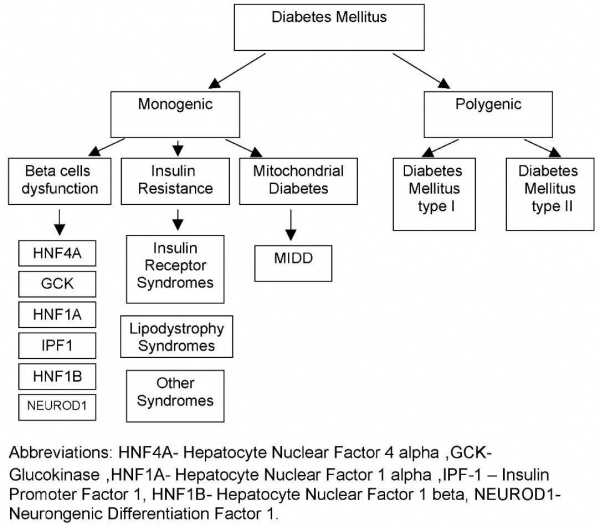
מבחינה גנטית ניתן לחלק את חולי הסוכרת לשתי קבוצות עיקריות: סוכרת פוליגנית וסוכרת מונוגנית. מרבית מקרי המחלה משתייכים לקבוצה הפוליגנית, תוצרי אינטראקציה בין מספר גדול של שינויים גנטיים.
מחלת הסוכרת נחשבת למגיפה של המאה ה-21. על פי נתוני הפדרציה הבינלאומית לסוכרת כ-230 מיליון בני אדם סובלים מהמחלה, ובשנת 2025 מספר חולי הסוכרת בעולם צפוי לעלות לכ-350 מיליון. במזרח התיכון, בדרום-מזרח אסיה ובאפריקה מספר חולי הסוכרת עלול להכפיל את עצמו עד שנת 2025 (מידע נוסף באתר הפדרציה העולמית לסוכרת: www.idf.org). סוכרת הנה מחלה רבת-גורמים, שבהתפתחותה מעורבים גורמים גנטיים וגורמים סביבתיים. מההיבט הגנטי הסוכרת מהווה דוגמה למחלה פוליגנית (1). דגם תורשה זה הנו תוצר של אינטראקציה בין מספר גדול של שינויים גנטיים. כל שינוי גנטי מהווה מרכיב סיכון, או הגנה, בפני המחלה באופן חלקי בלבד. הצטברות של מספר מסוים של מרכיבי סיכון כאלה, שהנם בעלי השפעה מתונה כאשר הם מבודדים כל אחד לעצמו, גורמת להופעת המחלה בתנאים סביבתיים מתאימים. חשיבותה של הסוכרת נובעת מהסיבוכים המרובים אשר מחלה זו עלולה לגרום. הפרת המאזן המטבולי גורמת לפגיעה באיברים חיוניים ויכולה להוריד באופן משמעותי את תוחלת החיים. מחלת הסוכרת היא כיום הסיבה מספר אחת לנפרופתיה, נוירופתיה ורטינופתיה. כמו כן, חולי סוכרת מהווים קבוצת סיכון למחלות קרדיו-וסקולריות, מחלות צרברו-וסקולריות ומחלות כלי דם היקפיים. על כן, יש חשיבות למחקרים העוסקים בגילוי הרקע הגנטי של הסוכרת, לאפיון המחלה, לזיהוי אוכלוסיות בסיכון לפתח סוכרת, למניעת המחלה וסיבוכיה, ולצרכים טיפוליים בחולים שכבר פיתחו את המחלה. לדוגמה, וריאנטים גנטיים מסוימים של סוכרת יכולים לנבא תגובה טובה יותר לתכשירים מסוימים. המידע הגנטי יכול בהמשך לעזור לקלינאי להתאים טיפול לחולה תוך שיפור איזון הסוכרת, הפחתת תופעות לוואי ומניעת הסיבוכים של המחלה. מידע גנטי רחב יכול להוות נדבך חשוב ולסייע לחוקרים בפיתוח תכשירים וגישות חדשניים לטיפול במחלה זו בעתיד. מבחינה גנטית ניתן לחלק את חולי הסוכרת לשתי קבוצות עיקריות: סוכרת פוליגנית וסוכרת מונוגנית (תרשים מס׳ 1). מרבית מקרי הסוכרת משתייכים לקבוצה הפוליגנית, הכוללת בתוכה סוכרת מסוג 1 (סוכרת תלוית אינסולין) וסוכרת מסוג 2 (סוכרת בלתי תלוית אינסולין).
סוכרת מסוג 1
סוכרת מסוג 1 מהווה 10%-5% מכלל חולי הסוכרת ומתאפיינת בחסר מוחלט של אינסולין. סוג זה של סוכרת מתחלק לשתי תת-קבוצות. רוב החולים משתייכים לתת הקבוצה A ומציגים תהליך אוטו-אימוני, הגורם להרס ספציפי של תאי ביתא בלבלב על ידי תאי מערכת החיסון (1). תת-הקבוצה B היא מחלה נדירה הרבה יותר ומרבית המקרים המדווחים בספרות מקורם בדרום-מזרח אסיה ובאפריקה (3). בחולים מתת-הקבוצה B המנגנון מאחורי המחלה אינו ידוע ואין בחולים אלה סימנים לתהליך אוטו-אימוני העומד מאחורי המחלה.
כאמור, הרוב המוחלט של מקרי הסוכרת מסוג 1 משתייכים לתת-הקבוצה A, ועליה נמקד את הדיון בפרק זה. מרכיבים גנטיים ומרכיבים סביבתיים משחקים תפקיד מרכזי בנטייה לסוכרת מסוג 1. מספר רב של גורמים סביבתיים יוחס להתפתחות סוכרת מסוג 1, כגון נגיפים ממשפחת הקוקסאקי ונגיף האדמת, פורמולות על בסיס חלב בקר, וכימיקלים שונים (4). הגורמים הסביבתיים הללו יכולים לגרום להתלקחות סוכרת מסוג 1 בנוכחות רקע גנטי מתאים.
הוכחות לתפקיד הנטייה הגנטית
סוכרת מסוג 1 הנה, כאמור, מחלה פוליגנית, וישנן הוכחות לתרומה משמעותית של מרכיבים גנטיים להתפתחות המחלה. ניתן לכמת את ההשפעה הגנטית באמצעות מספר דרכים, דוגמת מבחני תאומים. במבחנים אלה משווים את מידת ההתאמה בהופעת המחלה בין תאומים זהים גנטית
טבלה מס' 1 - הארעות סוכרת בקרובי משפחה של חולים Approximate Risk* (%) General population 0.4 5 Father with DM 8 15 Mother with DM 3 15 Father DM + Mother DM 30 70 Sibling with DM 6 10 Concordant for both HLA alleles 13 Concordant for 1 HLA allele 5 HLA discordant 2 Monozygotic twins, concordance 30-50 90 Dizygotic twins, concordance 10 10
- Estimates taken from multiple sources and apply to the western Caucasian population. Relative risks are similar in different populations.
Abbreviations: DM- Diabetes Mellitus; T1DM- Type 1 DM; T2DM - Type 2 DM; HLA- Human Leukocyte Antigen.
(מונו-זיגוטיים) ותאומים זהים למחצה (די-זיגוטיים). התאמה גבוהה יותר בהופעת המחלה אצל תאומים מונו-זיגוטיים, בהשוואה לזאת אצל תאומים די-זיגוטיים, מעידה על תרומה של פקטורים גנטיים לנטייה לפתח את המחלה, מאחר ששני הסוגים של תאומים נוטים להיות באותה סביבה. היעדר התאמה מלאה בהופעת המחלה בתאומים מונו-זיגוטיים מצביע על כך שגם פקטורים לא-גנטיים משחקים תפקיד בנטייה למחלה.
ישנן מספר עדויות כי הנטייה הגנטית משחקת תפקיד חשוב בהתפתחות מחלת הסוכרת מסוג 1: מבחני תאומים. מבחני תאומים בחולי סוכרת מסוג 1 הראו מידת התאמה של 50%-30% בתאומים מונו-זיגוטיים בהשוואה לכ-10% בתאומים די-זיגוטיים (5, 6), (טבלה מס׳ 1). שכיחות המחלה בקרובי משפחה של חולים. באוכלוסייה הלבנה הסיכון לפתח את המחלה הוא כ-0.4%, אך הוא גבוה הרבה יותר בפרטים בעלי היסטוריה משפחתית של סוכרת מסוג 1. למשל, הסיכון של אחים או אחיות של אנשים חולים לפתח סוכרת מסוג 1 הוא כ-5% בממוצע. הסיכון של ילד לאבא חולה לפתח את המחלה הוא בסביבות 8%, ואילו הסיכון לילד לחלות במקרה של אימא חולה הוא כ-3% (7). הבדלים בשכיחות המחלה בין קבוצות אתניות שונות. ישנה שונות ניכרת בשכיחות הופעת המחלה באוכלוסיות ממוצא אתני שונה. לדוגמה, השכיחות הנמוכה ביותר מדווחת אצל הסינים (0.57 מקרים ל-100,000 לשנה באוכלוסייה הצעירה מגיל 18), ואילו בבריטניה, שכיחות הופעת המחלה גבוהה בערך פי 30 (20-18 מקרים ל-100,000 לשנה) וכמעט פי 100 בפינלנד ובסרדיניה (49-48 מקרים ל100,000 לשנה). ניתן לראות, ששכיחות סוכרת מסוג 1 משתנה גם בהתאם לקבוצות אתניות החיות באותו אזור גיאוגרפי. קבוצה ממוצא אתני בעלת סיכון נמוך להתפתחות סוכרת ממשיכה ליהנות מ״הגנה״ בפני המחלה גם כאשר היא עוברת לאזור בעל שכיחות גבוהה, וזאת יחסית לאוכלוסייה המקומית (8).
אתרי סוכרת על פני הגנום
אזורים רבים בגנום יוחסו לסוכרת מסוג 1. מבחני אסוציאציה באוכלוסיות שונות הצביעו על קיומם של לפחות 20 אתרים שונים בגנום האנושי, הנמצאים בקשר עם המחלה, כאשר התרומה של רובם מתונה יחסית (טבלה מס׳ 2). אין הוכחה מוחלטת לכך שבכל האתרים הללו ישנם גנים המעורבים בסיכון להתפתחות סוכרת מסוג 1, הואיל ומדובר במבחני תאחיזה ואסוציאציה. אף על פי כן, בניגוד למחלות פוליגניות אחרות, כולל סוכרת מסוג 2, זוהו בחולי סוכרת מסוג 1 שני אתרים מרכזיים על פני הגנום בעלי קשר חזק ביותר לסיכון בהתפתחות המחלה. האתר הראשון באזור סיווג הרקמות - HLA region - שנקרא IDDM1, והשני באזור הגן לאינסולין, שנקרא IDDM2. בשנות השבעים נמצאה תאחיזה חזקה בין סוכרת מסוג 1 לבין האללים DQ- DR באתר המקודד ל-11 HLA class. אזור ^HLA מהווה קבוצת גנים הממוקמים בתוך אזור המקודד למולקולות סיווג הרקמות 3.6Mb) MHC class II) בכרומוזום 6p21.3.
אנטיגנים המשתייכים לקבוצת HLA הם גליקופרוטאינים, הנמצאים על פני שטחם של התאים הלבנים, וניתן למיין בני אדם בהתבסס על אנטיגנים אלה. קבוצת הגנים של HLA מתחלקת לשלושה צברים עיקריים: class III- class II ,class I. צבר הגנים class I מכיל בתוכו מספר גדול של גנים שונים, כולל HLA-- HLA-B ,HLA-A C, ואילו צבר הגנים החשוב הנוסף, class II, מכיל את -HLA HLA-DR ,HLA-DQ ,DP (תרשים מס׳ 2). צבר הגנים class II מכיל את גורמי הנטייה החזקים ביותר לסוכרת מסוג 1, וההערכה היא, שכ-50% מהסיכון המורש להתפתחות המחלה נתרם על ידי קבוצת אללים המשתייכים לקבוצה זו (9).
האללים DR3, DR4 נחשבים להפלוטיפים המרכזיים שזוהו המעמידים את נשאיהם בסיכון להתפתחות המחלה. 50%-40% מכלל האוכלוסייה הלבנה הם נשאים לאללים DR3 ו/או DR4, ואילו שכיחות האללים הללו בקרב חולי סוכרת מסוג 1 באותה אוכלוסייה מגיעה ל-90%. אנשים הנושאים בו זמנית את האללים DR3 ,DR4 נמצאים בסיכון מרבי להתפתחות המחלה. כ-30% מהחולים נושאים בו זמנית את שני האללים, ולעומת זאת, רק 6%-1% מהאנשים ללא מחלה באותה אוכלוסייה נושאים את השילוב הזה. בשנים האחרונות נמצא שישנה גם חשיבות רבה לאללים מסוימים הנמצאים בקבוצת הגנים HLA-DQ, שבחלקם קשורים לסיכון יתר להתפתחות המחלה. ישנה קבוצת אללים המשתייכים גם לקומפלקס של סיווג הרקמות, המקנים עמידות בפני המחלה, כגון HLA-DR2 והפלוטיפים מסוימים בקבוצת HLA-DQ (9).
האזור השני בחשיבותו בקשר לסיכון בהתפתחות סוכרת מסוג 1 הנו אזור המכיל את הגן לאינסולין ומכונה אזור IDDM2. כ-10% מהנטייה הגנטית להתפתחות סוכרת מיוחסת לאזור זה בגנום. המנגנון שבו פולימורפיזם באזור זה של הגנום מעלה את הסיכון להתפתחות המחלה טרם נודע (10). כאמור, ישנם אזורים נוספים רבים שנקשרו לנטייה לסוכרת מסוג 1, אך רובם ככולם בעלי תרומה נמוכה יחסית להתפתחות המחלה. טבלה מס׳ 2 מסכמת את האתרים הגנטיים הקשורים לנטייה לסוכרת מסוג 1.
טבלה מס' 2 - אתרים בגנום האדם שנמצאו באסוציאציה עם נטיה לפתח סוכרת מסוג 1 Name Chromosomal region Defined by marker IDDM1 6p21.3 HLA-DQB IDDM2 llpl5.5 INS-VNTR IDDM3 15q26 D15S107 IDDM4 llql3 FGF3 IDDM5 6q25 ESRl IDDM6 18q21 D18S64 IDDM7 2q31 D2S152 IDDM8 6q27 D6S264 IDDM9 3q21-q25 D3S1576 IDDM10 10 cen D10S193 IDDM11 14q24.3 D14S67 IDDM12 2q33 CTLA4 IDDM13 2q34 D2S301 IDDM14 Not published IDDM15 6q21 D6S283 IDDM16 Not published IDDM17 10q25 IDDM18 5q33-q34 IL12B - 14ql2-q21 D14S70-76 - 16q22-q24 D16S515-520 - 19pl3 D19S247-226 - 19ql3 D19S225 - lq D1S1644-AGT - Xpl3-pll DX1068
- הזרוע הקצרה של הכרומוזום - p הזרוע הארוכה של הכרומוזום - q
- VNTR — Variable Number of Tandem Repeats
לסיכום
- סוכרת מסוג 1 היא מחלה רבת-גורמים, המושפעת מגורמים רבים, גנטיים וסביבתיים. שכיחותה באוכלוסייה הלבנה כ-0.4%.
- סוכרת מסוג 1 היא מחלה פוליגנית, בה מעורבים גנים רבים בעלי תרומה משתנה. אף לא אחד מהגנים הללו גורם למחלה באופן ישיר.
- הסיכון הממוצע לפתח סוכרת מסוג 1 בקרובים מדרגה ראשונה של חולים הוא פי 10 מהאוכלוסייה הכללית.
- יותר מ-20 אזורים שונים בגנום האנושי נמצאו באסוציאציה עם סוכרת מסוג 1 והחשובים ביניהם הם אזור הקומפלקס לסיווג רקמות HLA ואזור הגן לאינסולין.
- רוב האנשים בעלי גורמי סיכון גנטיים לא יחלו בסוכרת מסוג 1. תנאים סביבתיים מסוימים יכולים להתניע את התפתחות המחלה.
- תרשים מס' 1 - חלוקה של תת-סוגי הסוכרת מההיבט הגנטי
ביבליוגרפיה
- Malecki MT. Genetics of type 2 diabetes mellitus. Diabetes Res Clin Pract. 2005; 68 Suppl 1:S10-21.
- Devendra D, Liu E, Eisenbarth GS. Type 1 diabetes: recent developments. Bmj. 2004;328:750-754.
- Abiru N, Kawasaki E, Eguch K. Current knowledge of Japanese type 1 diabetic syndrome. Diabetes Metab Res Rev. 2002;18:357-366.
- Gillespie KM. Type 1 diabetes: pathogenesis and prevention. CMAJ. 2006;175:165-170.
- Kaprio J, Tuomilehto J, Koskenvuo M, et al. Concordance for type 1 (insulin-dependent) and type 2 (non-insulin-dependent) diabetes mellitus in a population-based cohort of twins in Finland. Diabetologia. 1992;35:1060-1067.
- Redondo MJ, Rewers M, Yu L, et al. Genetic determination of islet cell autoimmunity in monozygotic twin, dizygotic twin, and non-twin siblings of patients with type 1 diabetes: prospective twin study. BMJ. 1999; 318:698-702.
- Atkinson MA, Maclaren NK. The pathogenesis of insulin-dependent diabetes mellitus. N Engl J Med. 1994;331:1428-1436.
- Daneman D. Type 1 diabetes. Lancet. 2006;367:847-858.
- Melanitou E, Fain P, Eisenbarth GS. Genetics of type 1A (immune mediated) diabetes. J Autoimmun. 2003;21:93-98.
- Barratt BJ, Payne F, Lowe CE, et al. Remapping the insulin gene/IDDM2 locus in type 1 diabetes. Diabetes. 2004;53:1884-1889.
- Matsuda A, Kuzuya T. Diabetic twins in Japan. Diabetes Res Clin Pract. 1994;24 Suppl:S63-67.
- Newman B, Selby JV, King MC, et al. Concordance for type 2 (non-insulin-dependent) diabetes mellitus in male twins. Diabetologia. 1987;30:763-768.
- Poulsen P, Kyvik KO, Vaag A, et al. Heritability of type II (non-insulin-dependent) diabetes mellitus and abnormal glucose tolerance-- a population-based twin study. Diabetologia. 1999;42:139-145.
- Klein BE, Klein R, Moss SE, et al. Parental history of diabetes in a population-based study. Diabetes Care. 1996;19:827-830.
3 Eriksson J, Franssila-Kallunki A, Ekstrand A, et al. Early metabolic defects in persons at increased risk for non-insulin-dependent diabetes mellitus. N Engl J Med. 1989;321:337-343.
- Knowles NG, Landchild MA, Fujimoto WY, et al. Insulin and amylin release are both diminished in first-degree relatives of subjects with type 2 diabetes. Diabetes Care. 2002;25:292-297.
- Bennett P. Epidemiology of diabetes mellitus. Ellenberg and Rifkin's Diabetes Mellitus, Rifkin, H, Porte, D Jr (Eds). 1990; p. 363.
- Keen H, Jarrett RJ, McCartney P. The ten-year follow-up of the Bedford survey (1962-1972): glucose tolerance and diabetes. Diabetologia. 1982;22:73-78.
- Leslie RD, Volkmann HP, Poncher M, et al. Metabolic abnormalities in children of non-insulin dependent diabetics. Br Med J (Clin Res Ed). 1986;293:840-842.
- Groop LC, Tuomi T. Non-insulin-dependent diabetes mellitus-- a collision between thrifty genes and an affluent
society. Ann Med. 1997;29:37-53.
- Knowler WC, Pettitt DJ, Saad MF, et al. Diabetes mellitus in the Pima Indians: incidence, risk factors and pathogenesis. Diabetes Metab Rev. 1990;6:1-27.
- Doris PA. Hypertension genetics, single nucleotide polymorphisms, and the common disease: common variant hypothesis. Hypertension. 2002;39(2 Pt 2):323-331
- Ioannidis JP, Ntzani EE, Trikalinos TA, et al. Replication validity of genetic association studies. Nat Genet. 2001;29:306-309.
- Vieland VJ. The replication requirement. Nat Genet. 2001;29:244-245.
- Risch N, Merikangas K. The future of genetic studies of complex human diseases. Science. 1996;273:1516-1517.
- Tattersall RB, Fajans SS. A difference between the inheritance of classical juvenile-onset and maturity-onset type diabetes of young people. Diabetes.1975;24:44-53.
- Dussoix P, Vaxillaire M, Iynedjian PB, et al., Diagnostic heterogeneity of diabetes in lean young adults: classification based on immunological and genetic parameters. Diabetes. 1997;46:622-631.
- Fajans SS, Bell GI, Polonsky KS. Molecular mechanisms and clinical pathophysiology of maturity-onset diabetes of the young. N Engl J Med. 2001; 345:971-980.
- Huopio H, Otonkoski T, Vauhkonen I, et al. A new subtype of autosomal dominant diabetes attributable to a mutation in the gene for sulfonylurea receptor 1. Lancet. 2003;361:301-307.
- Gloyn A, Pearson ER, Antcliff JF, et al. Activating mutations in the gene encoding the ATP-sensitive potassium-channel subunit Kir6.2 and permanent neonatal diabetes. N Engl J Med. 2004;350:1838-1849.
- Ballinger SW, Shoffner JM, Hedaya EV, et al. Maternally transmitted diabetes and deafness associated with a 10.4 kb mitochondrial DNA deletion. Nat Genet. 1992; 1:5-11.
- Maassen JA, van Essen E, van den Ouweland JM, et al. Molecular and clinical aspects of mitochondrial diabetes mellitus. Exp Clin Endocrinol Diabetes. 2001;109:127-134.
- Frayling TM, Evans JC, Bulman MP, et al. beta-cell genes and diabetes: molecular and clinical characterization of mutations in transcription factors. Diabetes. 2001;50 Suppl1:S94-100.
המידע שבדף זה נכתב על ידי ד"ר אילנה בלך, השירות לאנדוקרינולוגיה ומטבוליזם, האגף לרפואה פנימית, ביה״ס לרפואה של הדסה והאוניברסיטה העברית בירושלים; ד"ר סמיר קאסם, השירות לאנדוקרינולוגיה ומטבוליזם, האגף לרפואה פנימית, ביה״ס לרפואה של הדסה והאוניברסיטה העברית בירושלים; פרופ' בנימין גלזר, מנהל השירות לאנדוקרינולוגיה ומטבוליזם, האגף לרפואה פנימית, ביה״ס לרפואה של הדסה והאוניברסיטה העברית בירושלים


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק