פעילות גופנית וסוכרת - Exercise and diabetes mellitus
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
| המדריך לטיפול בסוכרת | ||
|---|---|---|

| ||
| שם המחבר | ד"ר דליה נבות-מינצר, פרופ' נעמה קונסטנטיני | |
| שם הפרק | פעילות גופנית וסוכרת | |
| מוציא לאור | המועצה הלאומית לסוכרת, משרד הבריאות |
|
| מועד הוצאה | 2013 | |
| מספר עמודים | 354 | |
לערכים נוספים הקשורים לנושא זה, ראו את דפי הפירושים: – סוכרת, פעילות גופנית
פעילות גופנית (פ"ג) מהווה מרכיב מרכזי בטיפול בסוכרת ובמניעת סוכרת מסוג 2. עיסוק קבוע בפ"ג מסייע בשליטה על רמות הגלוקוז בדם, מפחית רמת המוגלובין מסוכר (HbAic) ומעלה רגישות לאינסולין. בנוסף, עיסוק בפ"ג סדירה מונע מחלות לב וכלי דם, משפר את השליטה בלחץ הדם וברמות שומני הדם, תורם לירידה ולשמירה על משקל ומשפר את איכות החיים, מצב הרוח והיכולת התפקודית של חולי הסוכרת. למרות היתרונות המוכחים של העיסוק בפ"ג, מרבית חולי הסוכרת אינם פעילים.
חשוב להתאים את סוג הפעילות, עוצמתה ומשכה תוך התחשבות במצבו, ביכולתו, בטיפול התרופתי ובהעדפותיו של כל חולה.
בפרק זה נציג את הפעילות המומלצת למניעה ולטיפול בסוכרת, נתייחס לסוגיית הבדיקות המקדימות הדרושות ונפרט עקרונות למתן תוכנית פעילות מותאמת.
פעילות גופנית ורמות הסוכר בדם
קליטת הגלוקוז לשריר בזמן מנוחה נעשית בעיקר בהשפעת אינסולין. בעת פעילות מביא כיווץ השריר עצמו לעלייה בקליטת הגלוקוז1. קליטת הגלוקוז תלוית הכיווץ לשריר נשארת תקינה גם כאשר הקליטה תלוית האינסולין פגומה (עמידות לאינסולין, סוכרת מסוג 2). קליטת הגלוקוז תלוית כיווץ השריר נשארת גבוהה עד מספר שעות לאחר סיום הפ"ג, אימון אחד מביא לעלייה בפעילות האינסולין ולשיפור הסבילות לגלוקוז למשך 24 עד 72 שעות ופ"ג מול התנגדות מביאה לירידה ברמת הגלוקוז בדם ל-24 שעות לפחות[1].
בחולי סוכרת מסוג 2 קיימת ירידה ברגישות לאינסולין, ככל הנראה בשל ירידה בתפקוד קולטנים וטרנספורטרים של גלוקוז, פגיעה בתפקוד אנזימתי תוך תאי, ירידה יחסית בניצול חומצות השומן בשריר ובתצרוכת חמצן מירבית (V02max). בתגובה לפעילות סדירה משתפרים הרגישות לאינסולין, השליטה ברמות הגלוקוז בדם וניצול חומצות השומן בשריר[1][2][3].
פעילות גופנית למניעת סוכרת
קליטת הגלוקוז לשריר בזמן מנוחה נעשית בעיקר בהשפעת אינסולין. בעת פעילות מביא כיווץ השריר עצמו לעלייה בקליטת הגלוקוז1. קליטת הגלוקוז תלוית הכיווץ לשריר נשארת תקינה גם כאשר הקליטה תלוית האינסולין פגומה (עמידות לאינסולין, סוכרת מסוג 2). קליטת הגלוקוז תלוית כיווץ השריר נשארת גבוהה עד מספר שעות לאחר סיום הפ"ג, אימון אחד מביא לעלייה בפעילות האינסולין ולשיפור הסבילות לגלוקוז למשך 24 עד 72 שעות ופ"ג מול התנגדות מביאה לירידה ברמת הגלוקוז בדם ל-24 שעות לפחות[1].
בחולי סוכרת מסוג 2 קיימת ירידה ברגישות לאינסולין, ככל הנראה בשל ירידה בתפקוד קולטנים וטרנספורטרים של גלוקוז, פגיעה בתפקוד אנזימתי תוך תאי, ירידה יחסית בניצול חומצות השומן בשריר ובתצרוכת חמצן מירבית (V02max). בתגובה לפעילות סדירה משתפרים הרגישות לאינסולין, השליטה ברמות הגלוקוז בדם וניצול חומצות השומן בשריר[1][2][3].
פעילות גופנית למניעת סוכרת
פ"ג סדירה מפחיתה את הסיכון לסוכרת ולתסמונת מטבולית[4][5][6]. במחקר DPP (Diabetes Prevention Program) נמצא כי שינוי באורח החיים שכלל 150 דקות פעילות בעצימות בינונית בשבוע והפחתה במשקל במשך 2.8 שנים בממוצע הביא לירידה של 58% בסיכון לפתח סוכרת בקרב הלוקים באי-סבילות לגלוקוז. במחקר DPPOS (Diabetes Prevention Program Outcomes study) נמצא כי השפעת השינוי באורח החיים נשמרה במהלך עשר שנים לפחות, פ"ג דחתה הופעת סוכרת בארבע שנים בעוד שמטפורמין (metformin) דחה את הופעתה בשנתיים בלבד[1][7].
במחקרים התערבותיים נוספים נמצא כי הסיכון לפתח סוכרת פחת ב-60%-40% בקרב אנשים הסובלים מהפרעה ברמת הגלוקוז בצום שביצעו שינוי באורח חיים[8].
קיימות עדויות לכך שפ"ג במהלך ההריון יכולה להפחית סיכון לסוכרת הריונית[1].
לסובלים מהפרעה ברמת הגלוקוז בצום IFG impaired Fasting Glucose)), הפרעה בסבילות לגלוקוז IGT impaired Glucose Tolerance)) ואלה שנמצאו בדמם רמות HbAic בערכים שבין 5.7% ל-6.4% מומלץ לעסוק בפ"ג סדירה בעצימות בינונית (טבלה 1) למשך 150 דקות בשבוע לפחות, בשילוב עם תוכנית תזונה הכוללת הפחתה קלורית והפחתה בתצרוכת השומן9, בדומה למומלץ לכלל האוכלוסייה[4].
פעילות גופנית לסובלים מסוכרת
פעילות גופנית מהווה מרכיב חיוני בטיפול בסוכרת ומשפרת את איזון הסוכרת. פ"ג למשך שמונה שבועות מפחיתה HbAic ב-0.66% בממוצע[9]. במטא-אנליזה מטעם האיגוד הקרדיולוגי האמריקאי AHA (American Heart Association)[4] נמצא שעיסוק בפ"ג מוריד HbAic ב-0.8% בממוצע. שיפור זה, משמעותו דומה לזו של טיפול תרופתי בהפחתת הסיכון לסיבוכי סוכרת. פ"ג משפרת איזון גליקמי, רגישות לאינסולין ופרופיל שומנים גם ללא ירידה במשקל או הפחתה באחוזי השומן בגוף. עיסוק סדיר בפ"ג מפחית את הסיכון של חולי סוכרת ללקות במחלת לב כלילית ובאירוע מוחי ולעומת זאת, חוסר פעילות קשור לעלייה בתמותה מוקדמת בקרב חולי סוכרת מסוג 2 [10][11].
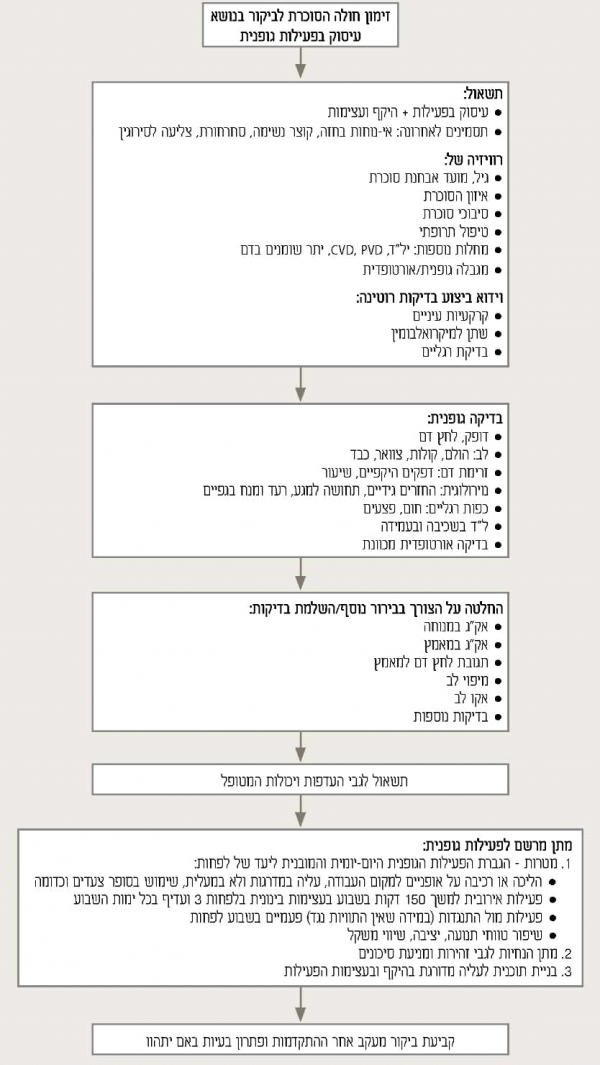
מה צריך לבדוק לפני מתן ההמלצה/המרשם לפעילות לחולה סוכרת?
היתרונות בעיסוק בפ"ג בסוכרת עולים על הסיכון הכרוך בה[12], הדאגה העיקרית היא לגבי קיום מחלה כלילית סמויה[10]. קיימות המלצות שונות לגבי מה נחוץ לבדוק טרם יתחיל חולה הסוכרת לעסוק בפעילות סדירה. בשנים האחרונות, עם העלייה בהכרה ביתרונות הפעילות הגופנית והיעדר הוכחות ברורות לכך שסקירה מוקדמת מונעת מקרי מוות הקשורים למאמץ, קיימת נטייה להפחית בדרישות לבדיקות טרום פעילות וזאת כדי להוריד מחסומים ולאפשר ליותר חולים לעסוק בפ"ג.
על פי מסמך העמדה של ADA מ-2012 [9] על הרופא להפעיל שיקול דעת קליני. יש לעודד חולים המצויים בסיכון גבוה להתחיל בפעילות בעצימות נמוכה ולפרקי זמן קצרים ולהעלות את העצימות והמשך בהדרגה. על הרופא לבדוק קיום של בעיות היכולות להוות הוריית נגד לפעילויות מסוימות או לחשוף את החולה לפגיעות, דוגמת יל"ד שאינו נשלט, נוירופתיה אוטונומית קשה, נוירופתיה היקפית קשה או היסטוריה של כיבים ברגליים ורטינופתיה שגשוגית לא יציבה. יש להתחשב בגיל וברמת הפעילות והכושר הגופני של החולה.
לבירור מחלת כלי דם כליליים (CAD) מקיף יותר מועמדים חולים שלהם תלונות לבביות אופייניות או לא-אופייניות ומי שתרשים האק"ג שלו במנוחה אינו תקין.
מומלצת הערכה שנתית של גורמי הסיכון למחלת לב וכלי דם (CVD) בכל חולה סוכרת. איזון מיטבי של גורמי סיכון ל-CVD מומלץ בכל מקרה.
מסמך עדכני זה שונה לחלוטין ממסמך העמדה שלהם ושל ה-ACSM שפורסם ב2010-[1] בו הומלץ על ביצוע מבחן מאמץ לפני תחילת פ"ג לחולי סוכרת שלהם סיכון של 10% או יותר לפתח CVD ב-10 השנים הבאות.
מעקב מומלץ אחר חולה סוכרתי העוסק בפ"ג סדירה
מומלץ להעריך כל חולה סוכרת אחת לשנה[13]. לחולים המטופלים באינסולין ובתרופות היפוגליקמיות מומלץ לשמור על משטר ארוחות קבוע ועל שעה קבועה ביום בה מבוצעת הפעילות, ולבדוק את רמת הגלוקוז לפני ולאחר פעילות, בעיקר בתחילת העיסוק בפ"ג. ביצוע פעילות מדי יום ולא רק מספר פעמים בשבוע מקל על התכנון[11], משמר את השיפור בקליטת הגלוקוז בשריר ואת הרגישות לאינסולין[10].
הפעילות המומלצת
בהנחיות הממשל האמריקאי לכלל האוכלוסייה[4] מומלץ לאנשים מעל גיל 18 לעסוק בפעילות בעצימות בינונית 150 דקות בשבוע או בפעילות בעצימות גבוהה 75 דקות בשבוע או בכל שילוב בין השתיים. בנוסף מומלץ עיסוק בפעילות לחיזוק שרירים המערבת את כל קבוצות השרירים הגדולות פעמיים או יותר בשבוע. לאנשים הסובלים ממחלות כרוניות מומלץ לבצע אותה פעילות ובאותו היקף ואם אינם יכולים, לעסוק בפעילות כפי יכולתם[4][9]. פעילות ממושכת או עצימה יותר מביאה לתועלת גדולה יותר[1][4][10]. שילוב של אימונים מול התנגדות ושל אימונים אירוביים יעיל יותר מעיסוק בכל אחד מסוגי הפעילות בנפרד[9][10].
בנוסף לעיסוק בפ"ג מובנית מומלץ לחולי סוכרת להעלות גם את הפ"ג במסגרת פעילותם היום-יומית. מומלץ להעדיף הליכה ברגל או נסיעה על אופניים למקום העבודה, עלייה במדרגות ולא במעלית וכדומה. שימוש במכשירי מדידה דוגמת סופר צעדים (pedometer) מביא להגברה של הפ"ג במהלך היום[1].
מניעת סיכונים
יש להימנע ככל הניתן מסיכונים הכרוכים בביצוע פ"ג. המלצות מובאות בטבלה 2.
פעילות בנוכחות איזון גליקמי לא אופטימלי
היפרגליקמיה - לפי המלצות ADA משנת 2012[9], אין להתחיל בפעילות עצימה בנוכחות קטוזיס, מציאות קטונים בדם או בשתן. רמות גלוקוז גבוהות ללא עדות לקטוזיס לא מחייבות דחייה של הפעילות, כל עוד החולה חש בטוב. על החולים להקפיד על הידרציה ולשים לב לתסמיני קטוזיס דוגמת עייפות, חולשה, השתנת יתר, יובש בפה ונשימה עם ריח מוזר[1][13].
היפוגליקמיה - בסיכון להיפוגליקמיה מצויים חולי סוכרת המטופלים באינסולין או בתרופות המעודדות הפרשת אינסולין[13] בסיכון מיוחד נמצאים אלה שלהם רמות גלוקוז נמוכות או בלתי יציבות בדם, הסובלים מסוכרת תקופה ארוכה, חולים עם BMI נמוך ומי שהמודעות שלו להיפוגליקמיה מופרעת[10]. ניטור עצמי של רמת הגלוקוז בדם היא השיטה היעילה ביותר למניעת היפוגליקמיה[10], על חולה הסוכרת ללמוד להכיר את תגובותיו האישיות ולהתאים את הארוחות ואת הטיפול התרופתי לפעילות אותה הוא מבצע. למטופלים באינסולין או בתרופות המעודדות הפרשת אינסולין מומלץ לבדוק את רמת הגלוקוז בדם לפני ומיד לאחר הפעילות, זאת בעיקר בתקופה הסמוכה לתחילת העיסוק בפ"ג או לאחר שינוי במשך או בתדירות הפעילות. לחולי סוכרת המטופלים באינסולין או בתרופות המעודדות הפרשת אינסולין מומלץ לאכול פחמימה (15 גרם)[1] לפני תחילת הפעילות אם רמת הגלוקוז בדמם שווה או נמוכה מ-100 מ"ג%[8]. למי שרמת הגלוקוז בדמו נמוכה מ-70 מ"ג% מומלץ לא להתחיל בפעילות[12]. לחולים שאינם מטופלים בתרופות אלו, לא מומלץ לרוב לבדוק את רמת הגלוקוז בדם לפני הפעילות[9].
בשל החשש לירידה ברמות הסוכר לאחר פעילות לא מומלץ לבצע את האימון היומי לפני השינה. אם הפעילות אכן מבוצעת כך יש לצרוך תוספת פחמימות. לחולים המטופלים באינסולין לא מומלץ להזריק בגפיים לפני פעילות כיוון שיש סיכון שספיגתו תואץ[13].
פעילות גופנית לסובלים מסיבוכי סוכרת
רטינופתיה
לסובלים מדימום רשתית פעיל או לאלה שקיבלו טיפול לייזר לרשתית לאחרונה לא מומלץ לבצע פ"ג[12]. לסובלים PDR או severe NPDR מומלץ לא לבצע פעילות עצימה[9][13]. לחולים הסובלים ממחלת רשתית סוכרתית לא מומלץ לבצע פעילות המעלה ל"ד, דוגמת הרמת משקולות. לחולים הסובלים ממחלת רשתית שגשוגית לא מומלצות גם ריצה, קפיצה וכדומה אלא פעילות מתונה דוגמת שחיה או הליכה[11].
נוירופתיה היקפית
לסובלים מנוירופתיה היקפית מותר[1][9] לעסוק גם בהליכה בעצימות בינונית. עליהם לנעול נעליים רחבות שאינן לוחצות על כפות הרגליים ולבדוק את הרגליים מדי יום. לחולי סוכרת שלהם כיבים או פצעים ברגליים לא מומלץ לעסוק בפעילות נושאת משקל[9]. פ"ג קלה-בינונית יכולה למנוע נוירופתיה היקפית[1].
נוירופתיה אוטונומית
נוירופתיה אוטונומית יכולה להעלות את הסיכון בעת פעילות עקב עלייה בסיכון למחלה קרדיווסקולרית, ירידה בתגובת הלב למאמץ, תת לחץ דם תנוחתי, הפרעה בוויסות חום הגוף, ירידה בראיית לילה ושינוי בספיגת פחמימות. על הסובלים מנוירופתיה אוטונומית לעבור בדיקה רפואית לפני תחילת העיסוק בפ"ג, לעבור בירור לבבי ולעיתים מיפוי לב, לפני שיתחילו בפעילות גופנית עצימה יותר מזו שהם רגילים לה[1][9]. בחולים אלה מומלץ להעריך את תגובת הדופק ולחץ הדם לפעילות ולהרגילם להשתמש גם בתחושת הקושי ולא רק בדופק לצורך ויסות עצימות הפעילות[11][13].
אלבומינאוריה ונפרופתיה
פ"ג יכולה להגביר הפרשת חלבון בשתן. עם זאת, אין הוכחות לכך שפעילות מעלה את קצב ההתקדמות של מחלת כליות סוכרתית והיא משפרת תפקוד ואיכות חיים של חולי כליות. ככל הנראה אין צורך בהגבלת פעילות לסובלים ממחלת כליה על רקע סוכרת[9]. לפני שיתחילו בפ"ג מומלץ לחולים אלה לעבור בדיקה רפואית ויתכן שגם מבחן מאמץ לשלילת מחלה כלילית והפרעה בתגובות לחץ הדם או הדופק[1]. רצוי להתחיל את הפעילות בהדרגה ולהימנע מפעולות שיכולות להעלות ל"ד באופן חריג[1].
אלגוריתם פעילות לחולי סוכרת
מחלת כלי-דם היקפית
לעיסוק בפ"ג השפעה מיטיבה על זרימת הדם, הניידות, התפקוד, הכאבים ואיכות החיים של חולים עם מחלת עורקים היקפית1. חשוב למזער את הסיכון לחבלות בכפות הרגליים. למניעת פגיעה יש להמנע מפעילות עם עומס גבוה על-ידי הורדה של מהירות ההליכה, הפחתה של המשקל הנישא בעזרת הליכה במים, נסיעה על אופניים, נעליים מתאימות או שימוש במדרסים המעבירים את הלחץ מנקודות רגישות. לחולים אלה מומלץ לבדוק את הרגליים באופן סדיר[10].
מחלה כלילית
קיומה של מחלה כלילית לא מהווה הוריית נגד מוחלטת לפ"ג. לחולי סוכרת הסובלים מאנגינה, לאחר MI, ומוגדרים בסיכון בינוני-גבוה מומלץ להתחיל בפ"ג תחת השגחה, במסגרת שיקום לב[1].
עקרונות מתן מרשם לפעילות גופנית סדירה
על המרשם לכלול את סוג, משך, עצימות ותדירות הפעילות ובנוסף להגדיר את קצב ההתקדמות. יש להתאים את המרשם לכל חולה באופן אישי תוך התחשבות בכושרו הגופני, בטיפול התרופתי אותו הוא נוטל, בסיבוכים מהם הוא סובל, בסדר היום, במגבלות ובהעדפות האישיות. רצוי להגדיר יעד ברור מבחינת משך ועוצמת הפעילות ולהתוות קווים להתקדמות המצופה. את משך ועוצמת הפעילות יש להעלות בהדרגה על פני מספר שבועות ובמקרים של חולים עם סיבוכים או מי שאינם עוסקים בפעילות כלל על פני מספר חודשים.
לחולים ללא מגבלות או סיבוכים משמעותיים יש להמליץ על עיסוק בפעילות אירובית ובפעילות מול התנגדות ורצוי לכלול גם מרכיבי גמישות, שווי משקל ואימונים תפקודיים[14].
הנחיות לפעילות אירובית
סוג: פעילות המערבת שימוש בקבוצת השרירים הגדולות באופן ריתמי והמשכי (דוגמת הליכה, שחיה, ריצה, רכיבה על אופניים), לפי העדפה אישית.
תדירות: 7-3 פעמים בשבוע, רצוי להימנע משני ימים רצופים או יותר ללא פעילות.
עצימות: 70%-50% מהדופק המירבי (הערה 1) או מהדופק המירבי המוערך על פי הגיל או בדרגת קושי של 4-3 (קל למדי - קשה במקצת) בסולם שבין 0 (אין מאמץ) ל-10 (מאמץ מירבי) (סולם בורג) .
משך: 60-20 דקות ברצף או במקטעים של 10 דקות לפחות. יש להגיע לסך של לפחות 150 דקות פעילות בעצימות בינונית או 75 דקות של פ"ג בעצימות גבוהה או שילוב של השתיים כל שבוע. עיסוק ממושך יותר עם הוצאה אנרגטית גבוהה יותר יכול להביא לתועלת בריאותית נוספת[1][10][13]. למי שאינו יכול להגיע למטרות אלו, מומלצת פעילות כפי יכולתו[4][10].
קצב ההתקדמות: יש להתחיל בפעילות למשך 15-10 דקות בשלושה ימים בשבוע ולעלות בהדרגה לפעילות של 60-45 דקות במרבית ימות השבוע[11][13]. יש להתחיל בפעילות בעצימות "קלה למדי", 3 בסולם בורג, או בדופק של כ-50% מהדופק המירבי[11][14].
| טבלה 1. קביעת עצימות הפעילות, הערכה לפעילות הנמשכת 60 דקות (לפי מקור [14]): | ||
|---|---|---|
| פעילות אירובית | ||
| עצימות | % מהדופק המירבי | RPE, סקלת בורג סקלה ישנה / סקלה חדשה |
| קלה מאוד | 50> | 2 / 10 |
| קלה | 63-50 | 3 / 11-10 |
| בינונית | 76-64 | 4 / 13-12 |
| קשה (מאומצת) | 93-77 | 5 / 16-14 |
| קשה מאוד | >94 | 8-6 / 19-17 |
| מירבית | 100 | 10-9 / 20 |
| סקלת בורג- BORG, מפרטת את דרגת הקושי של המאמץ על פי תחושה. 3.5 = MET- Metabolic Equivalent, 1 MET מ"ל חמצן לק"ג לדקה, הערך המקובל של צריכת חמצן במנוחה. | ||
| טבלה 2. ניהול סיכונים לחולה סוכרת טרם ביצוע פ»ג ובזמן ביצועה (בעזרת מקור [11]): | |
|---|---|
| טרם יוחל בפ"ג סדירה | תשאול, בדיקה גופנית, בדיקות מעבדה |
| איתור מחלות נלוות \ נוספות | |
| הערכת דרגת סיכון למחלות לב וכלי דם | |
| איתור בעיות אורטופדיות | |
| ביצוע מבחן מאמץ, על פי ההנחיות כמפורט בגוף הטקסט | |
| בדיקות רוטינה | |
| בדיקת קרקעיות עיניים | |
| בדיקת מיקרואלבומין בשתן | |
| בדיקת רגליים | |
| מתן הנחיות | |
| הסבר על שימוש במדדים לדרגת הקושי (RPE, דופק) | |
| עלייה מדורגת בעוצמת ובמשך הפעילות | |
| חימום לפני כל אימון ושחרור בסיומו | |
| הסבר על בדיקות נחוצות, סיכונים ודרך מניעתם | |
| לפני ובמהלך האימונים יש | לשאת תג זיהוי של חולה סוכרת |
| לשאת חטיף פחמימתי מהיר פעולה | |
| לשמור על כפות רגליים יבשות, להשתמש בגרבי כותנה | |
| לבדוק את כפות הרגליים באופן סדיר | |
| להקפיד על נעליים רחבות ומתאימות | |
| להימנע מפ"ג בתנאי מזג אויר קיצוניים | |
| להפסיק פעילות במידה ומופיעות דפיקות לב, חולשה, סחרחורת, קוצר נשימה, אי-נוחות/לחץ/כאב בבית החזה, בזרועות, בצוואר או בלסת | |
| לבדוק את רמת הסוכר בדם/לאכול חטיף פחמימתי מהיר פעולה בכל מקרה של שינוי לרעה בהרגשה, הופעת זיעה קרה, תחושת סחרור או תחושות אחרות המצביעות על היפוגליקמיה | |
| להקפיד על שתיה, 250 מ"ל מים לכל 20 דקות פעילות. בפעילות של מעל שעה החלפת המים במשקה פחמימתי | |
| שיקולים מיוחדים | בחולים המשתמשים באינסולין או בתרופות היפוגליקמיות: לבדוק את רמת הגלוקוז בדם לפני ובסיום הפעילות |
| בחולים עם נוירופתיה אוטונומית: לשקול ביצוע מיפוי לב | |
| בחולים עם מחלת רשתית: לסובלים ממחלת רשתית לא שגשוגית קשה או ממחלת רשתית שגשוגית לא מומלץ לעסוק בפ"ג אירובית עצימה, בפעילות מול התנגדות, בקפיצה או בריצה. מומלץ להם לעסוק בפ"ג מתונה כמו הליכה או שחיה | |
| בחולים עם נוירופתיה היקפית: מי שאינם סובלים מכיבים/פצעים ברגליים מותר לעסוק גם בהליכה, עליהם לבדוק את הרגליים מדי יום לסובלים מכיבים/פצעים ברגליים מומלצת פעילות שאינה נושאת משקל (שחיה/רכיבה על אופניים) | |
הנחיות לפעילות מול התנגדות
פעילות מסוג זה מומלצת כאשר אין התווית נגד (יל"ד לא בשליטה, רטינופתיה או טיפול בלייזר לאחרונה) .
תדירות: פעמיים בשבוע לפחות.
סוג: 5 תרגילים לפחות המפעילים את כל קבוצות השרירים הגדולות. רצוי להתאים לכל חולה את התרגילים באופן אישי. יש להקפיד על ביצוע נכון ועדיף להימנע מתרגילים סטטיים ופעולת ולסלווה.
עצימות: סט אחד לפחות של 15-10 חזרות מול התנגדות של 75%-60% מההתנגדות המירבית שהושגה (1-RM, הערה 2). בין הסטים מומלצת הפסקה של 2 דקות[1][9][10]. קצב ההתקדמות: רצוי להגביר את העומס באופן הדרגתי10. יש להעלות קודם את ההתנגדות, בשלב שני את מספר החזרות ולאחר ההגעה ליעד להעלות את מספר הסטים. הגעה לשני אימונים בשבוע הכוללים 10-8 תרגילים שבהם מבוצעים 3 סטים של 15-10 חזרות בעומס של 75%-60% ^1-RM שישה חודשים לאחר תחילת האימונים, סבירה[1].
בכל יחידת אימון מומלץ לכלול
- חימום הכולל פעילות אירובית קלה ותרגילי גמישות במשך 15-10 דקות[15].
- חלק עיקרי הכולל פעילות אירובית במשך 60-10 דקות או פעילות מול התנגדות במשך 30-15 דקות.
- שחרור הכולל פעילות בעצימות קלה מאוד ותרגילי גמישות 10-5 דקות.
- התחלה של עיסוק בפ"ג בהדרכת מאמן מומלצת ובעיקר לאימוני התנגדות[1].
הטמעת העיסוק בפ"ג סדירה
הצלחה בשינוי ובהתמדה באורח החיים תלויה בגורמים רבים דוגמת הורדת חסמים (זמן, כסף, נגישות וכדומה), שכנוע ביכולת האישית להשפיע על מהלך החיים, רצון, ניסיון קודם, תמיכה סוציאלית, תמיכה מקצועית, נגישות המתקנים והצוות המלווה ומצב נפשי. ליווי אישי, פגישות מעקב, מעקב טלפוני, קבוצות תמיכה, ראיון מוטיבציוני, התערבות ברמת הקהילה ושיטות נוספות נמצאו יעילים בשיפור המוטיבציה וההתמדה בעיסוק בפ"ג סדירה[10].
ביבליוגרפיה
- ↑ 1.00 1.01 1.02 1.03 1.04 1.05 1.06 1.07 1.08 1.09 1.10 1.11 1.12 1.13 1.14 1.15 1.16 1.17 1.18 1.19 1.20 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה1- ↑ 2.0 2.1 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה2- ↑ 3.0 3.1 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה3- ↑ 4.0 4.1 4.2 4.3 4.4 4.5 4.6 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה4- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה5- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה6- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה7- ↑ 8.0 8.1 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה8- ↑ 9.00 9.01 9.02 9.03 9.04 9.05 9.06 9.07 9.08 9.09 9.10 9.11 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה9- ↑ 10.00 10.01 10.02 10.03 10.04 10.05 10.06 10.07 10.08 10.09 10.10 10.11 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה10- ↑ 11.0 11.1 11.2 11.3 11.4 11.5 11.6 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה11- ↑ 12.0 12.1 12.2 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה12- ↑ 13.0 13.1 13.2 13.3 13.4 13.5 13.6 13.7 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה15- ↑ 14.0 14.1 14.2 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה18- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה14
קישורים חיצוניים
המידע שבדף זה נכתב על ידי ד"ר דליה נבות-מינצר, רופאת משפחה וספורט, מרכז רפואי העמק ומחוז צפון, שרותי בריאות כללית. האקדמיה למצוינות בספורט, מכון וינגייט. ופרופ׳ נעמה קונסטנטיני, רופאת משפחה וספורט, FACSM, המרכז לרפואת ספורט-הדסה אופטימל, מחלקה אורטופדית, מרכז רפואי אוניברסיטאי הדסה, ירושלים


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק