אי נקיטת שתן בילדים - הגדרות - Enuresis in children - definitions
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – אי נקיטת שתן בילדים
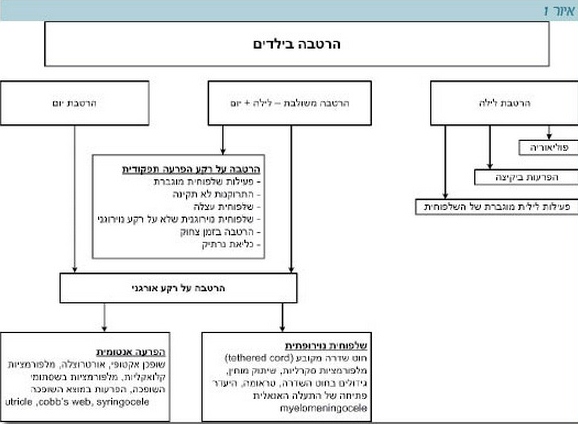
ב-2006 פורסמו המלצות של איגוד ה-ICCS (International Children's Continence Society)[1] ובהן הגדרות של התסמונות והתסמינים הקשורים לאי שליטה בצרכים (DES, Dysfunctional Elimination Syndrome) והגדרות חדשות בנושא תסמינים של אי שליטה במתן שתן: הרטבות יום, הרטבות לילה והשילוב ביניהן וכן, בריחת צואה.
קבוצות שונות של חוקרים הגדירו בעבר באופן שונה הסתמנויות דומות, כגון: חוסר שליטה בשתן במהלך היום, הרטבת לילה, שלפוחית רגיזה (OAB, Overactive Bladder) ותגובה לטיפול. עקב כך התכנסה ועדה בין-לאומית רב תחומית של ה-ICCS שקבעה מונחים וקווים מנחים לתסמינים אלו. הוועדה השכילה להבין ולציין כי התסמינים בילדים שונים במהותם מאלו שבמבוגרים, ותופעות המקובלות בגיל מסוים, כגון הרטבת לילה, הן פתולוגיות בגיל מאוחר יותר.
ילדים רוכשים את המיומנות בשליטה בצרכים בהדרגה: תחילה על יציאות במהלך הלילה ומאוחר יותר במהלך היום. לקראת השנה השנייה לחיים, הילדים מתחילם לשלוט במתן השתן במהלך היום, ובהמשך גם בשעות לילה. להתפתחות מערכת העצבים המרכזית בשנים הראשונות לחיים חשיבות רבה ברכישת מיומנויות אלו בכלל, ובשליטה במתן שתן בפרט.
הטיפול בילדים מרטיבים בארץ ובעולם מתבצע על ידי רופאים (רופאי ילדים, אורולוגים, נפרולוגים) ומטפלים מהמקצועות הפארא-רפואיים (טיפולים פסיכולוגיים וביהביוריסטיים).
אחידות בהגדרות של אי שליטה בצרכים תעזור לתקשורת בין המטפלים השונים, תשפר את הטיפול בילדים הסובלים מאי שליטה במתן שתן ותאפשר להגיע לאחידות בפרסומים השונים בנושא זה כך שתתאפשר הגדרה ברורה וחדה יותר של הקבוצות השונות וטיפול אופטימלי בקבוצות אלו. ישנה חשיבות ביצירת אחידות בגישה ובטיפול בהפרעות בדרכי השתן התחתונות בקרב המטפלים השונים בארץ.
כדי לתאר את תבנית מתן השתן ב-24 שעות מפרידים בין שעות היום ללילה ומשתמשים במושגים של יום או לילה (Daytime vs Nighttime). המושג יממה (Diurnal) אינו נמצא יותר בשימוש (לדוגמה: הרטבת יום ולילה תיקרא Daytime incontinence ו-Nighttime incontinence ולא Diurnal enuresis כפי שהוגדר בעבר). האטיולוגיות להרטבות יום, לילה והרטבה משולבת מובאות באיור 1.
בתהליך מתן השתן קיימים שני שלבים עיקריים: שלב האחסון (Storage) שבו השלפוחית מתמלאת בשתן, ושלב ההתרוקנות (Voiding). הוועדה חילקה את התסמינים לפי השתייכותם לאחד משני השלבים.
תסמיני אחסון השתן (Storage symptoms)
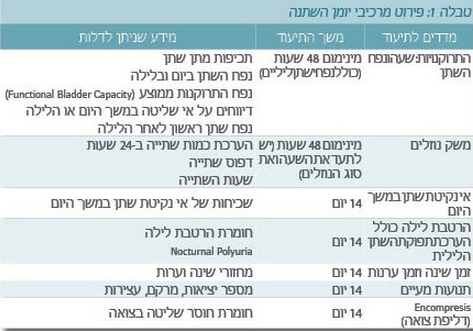
- תכיפות במתן שתן - Frequency of urination
הערכת תדירות מתן שתן היא מעשית החל מגיל 5 שנים או לאחר שהילד שולט במתן השתן (Attainment of bladder control), הקודם מביניהם. תדירות תקינה בילד ששולט במתן השתן היא 3-7 פעמים במהלך יממה[2]. מכאן ניתן להגדיר:
- תכיפות מוגברת במתן שתן (Increased frequency) - הטלת שתן יותר מ-8 פעמים ביממה
- תכיפות מופחתת במתן שתן (Decreased frequency) - הטלת שתן פחות מ-3 פעמים ביממה. תופעה זו נקראת גם Infrequent voiding. קבוצה זו של ילדים נחלקת לשתי תת-קבוצות:
- ילדים עם פתולוגיה שלפוחיתית (Underactive bladder), שביטויה חוסר יכולת התכווצות ספונטנית של שלפוחית השתן
- ילדים הנמנעים מללכת לשירותים ונוקטים תרגילי השהיה (Voluntarily holding urine). חלק מילדים אלו סובלים מהרטבות יום או מזיהומים בדרכי השתן
מקובל היה להשתמש במונח תכיפות במתן שתן כשהכוונה הייתה לתכיפות מוגברת, כלומר מעל 8 פעמים במהלך 24 שעות. כעת רצוי להשתמש במינוחים תכיפות מוגברת או מופחתת במתן השתן, עם התייחסות למספר הפעמים שהילד נתן שתן ביממה.
- דחיפות במתן שתן - Urgency of urination
רצון פתאומי מלווה בצורך מיידי להטיל שתן. מושג זה תקף החל מגיל 5 שנים או לאחר שהילד שולט במתן השתן, הקודם מביניהם.
- חוסר שליטה במתן שתן, אי נקיטת שתן - Urinary incontinence
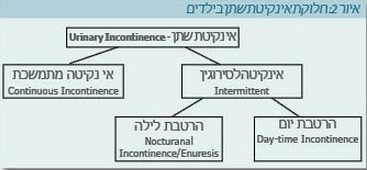
בניגוד למבוגרים שאצלם החלוקה הינה לאי נקיטת שתן שבדחיפות (Urge incontinence), אי נקיטה שבמאמץ (Stress incontinence) ואי נקיטה שבגלישה (Overflow incontinence), בילדים החלוקה שונה במהותה וכוללת אי נקיטת שתן לסירוגין (Intermittent incontinence) ואי נקיטת שתן מתמשכת (Continuous incontinence), שהחליפה את המושג Total incontinence (איור 2).
- אי נקיטת שתן מתמשכת - Continuous incontinence
- דליפת שתן תמידית. מצב נדיר זה יבוא לידי ביטוי בילדים עם שופכנים אקטופיים (שופכנים שאינם מתנקזים לשלפוחית) או במקרים של פגיעה, לרוב טראומטית, בצוואר שלפוחית השתן[3].
- אי נקיטת שתן לסירוגין - Intermittent incontinence
- דליפת שתן לעתים ולא באופן רציף. קבוצה זו נחלקת משנית לפי שעות ערנות ושינה:
- Daytime incontinence - אי נקיטת שתן ביום
- Nocturnal incontinence/enuresis - אי נקיטת שתן בלילה או הרטבת לילה. על פי ההגדרות החדשות, הרטבת לילה היא Enuresis כמו גם Nocturnal incontinence
Nocturnal/Nighttime enuresis - הרטבת לילה
הרטבת לילה נגרמת מדליפת שתן לא רצונית (אי נקיטת שתן) תוך כדי שינה. ישנן עדויות ברורות לכך שילדים עם הרטבת לילה בלבד, תבנית השתנה תקינה ביום וללא תסמינים נוספים במשך היום, שונים באופן מהותי מבחינה קלינית מילדים עם תסמינים נוספים המתבטאים במהלך היום[4]. כדי להבדיל בין קבוצות הילדים השונות משתמשים בהגדרות הבאות:
- הרטבת לילה חד-תסמינית - Monosymptomatic nocturnal enuresis
הרטבת לילה חד-תסמינית (Monosymptomatic) היא תסמונת דליפת שתן לא רצונית תוך כדי שינה, בילדים מעל לגיל חמש שנים, עם תבנית השתנה תקינה (התואמת את גיל הילד). הרטבת לילה חד-תסמינית היא שכיחה, ואליה משתייכים רוב הילדים הסובלים מהרטבות לילה.
- הרטבת לילה רב-תסמינית - Polysymptomatic nocturnal enuresis
נקראת גם הרטבת לילה פוליסמפטומטית. מדובר בילדים, שנוסף על הרטבה בלילה, תבנית ההשתנה שלהם במהלך היום אינה תקינה לגילם. לילדים אלו יש תלונות נוספות, כגון: הרטבת יום, דחיפות מוגברת, תכיפות, היסוס בתחילת מתן שתן, זרם חלש, זרם מקוטע, הרגשת חוסר התרוקנות או טפטוף סופי.
- הרטבת לילה שניונית - Secondary enuresis
ילד שהתחיל להרטיב אחרי תקופה של לפחות חצי שנה שבה היה יבש במהלך השינה בלילה[5].
בדו"ח של ICCS לא צוין מה נחשב להרטבת לילה בגילאים השונים, אך ישנן הגדרות ממקורות אחרים שבהם נעשה שימוש נרחב במחקרים שונים.
DSM IV (Diagnostic and Statistical Manual of Mental Disorders - מדריך לאבחון וסטטיסטיקה של הפרעות נפשיות) מגדיר הרטבת לילה כלפחות שני לילות רטובים בשבוע במשך שלושה חודשים רצופים.
- הרטבת לילה לא תכופה - Infrequent bedwetting
בספרות הרפואית מתואר מושג זה המגדיר הרטבת לילה המתרחשת בתדירות של פחות משני לילות בשבוע.
- אי נקיטת שתן לילית חמורה - Severe nocturnal enuresis
מספר מאמרים משתמשים במושג זה כדי לתאר שלושה או יותר לילות רטובים בשבוע.
- מתן שתן לילי - Nocturia
הטלת שתן לילית, כאשר במהלך הלילה עולה צורך במתן שתן הגורם לילד להתעורר. מושג זה תקף מגיל 5 שנים. הטלת שתן לילית היא תופעה נפוצה בקרב ילדים בגיל בית ספר, ואינה מעידה בהכרח על בעיית תפקוד בדרכי השתן.
- הרטבת יום - Daytime incontinence
אי שליטה במתן שתן במהלך היום. הרטבת יום הינה תלוית גיל: בגיל שנתיים ל-50% מהילדים יהיו הרטבות יום, בעוד בגילאי טרום-חובה (3-4 שנים) כ-3% מהילדים ירטיבו ביום. בגיל 7 שנים כ-1-2% מכלל הילדים סובלים מאי נקיטת שתן ביום. זאת לעומת כ-0.2% מהבנים ו-0.7% מהבנות בגיל 17, שיסבלו מאי נקיטת שתן ביום, בתדירות של לפחות אחת לשבוע. ילדים הסובלים מזיהומים בדרכי שתן אינם נכללים בקבוצה זו. תופעה זו פחות שכיחה מהרטבות לילה. הרטבות יום חולפות בגיל צעיר יותר. מבין הגורמים להרטבות יום: שלפוחית רגיזה ותבנית השתנה לא תקינה, כמו Infrequent voiding.
תסמיני ריקון השתן (Voiding symptoms of urination)
- היסוס התחלתי - Hesitancy of urination
קושי בהתחלת מתן השתן או כאשר על הילד להמתין פרק זמן ממושך עד שמתחיל זרם השתן. מושג זה תקף החל מגיל 5 שנים או לאחר שהילד שולט במתן השתן, הקודם מביניהם.
- מאמץ בזמן מתן שתן - Straining of urination
העלאת הלחץ התוך-בטני על ידי כיווץ שרירי דופן הבטן כדי להתחיל ולשמר את רציפות זרם השתן.
- זרם שתן חלש - Weak stream of urination
תצפית סובייקטיבית בה נראה כי זרם השתן חלש. ניתן להשתמש במושג זה בכל גיל, גם ביילודים. כדי לאמת תלונה זו יש לבדוק את זרימת השתן (Urinary flow).
- זרם שתן מקוטע - Intermittency of urination
זרם השתן הנוצר אינו רציף. ממצא זה יכול להיות פיזיולוגי עד גיל 3 שנים.
- תמרונים לדחיית מתן שתן - Holding maneuvers of urination
צורת התנהגות שנועדה לדחות את מתן השתן או לדכא התכווצויות בלתי רצוניות של שלפוחית השתן: עמידה על קצות אצבעות, הצלבת הרגליים בכוח, כריעה (Squatting) או ישיבה על העקבים כך שהעקב לוחץ על השופכה באזור הפרינאום.
- תחושת חוסר התרוקנות בתום מתן השתן - Feeling of incomplete emptying
לעתים קרובות מלווה במתן שתן נוסף סמוך לתום ההתרוקנות הקודמת. לרוב מדווח בילדים החל מגיל ההתבגרות מכיוון שילדים צעירים יותר אינם יודעים להגדיר תחושה זו.
- טפטוף סופי - Post micturation dribble
הופעת דליפת שתן לא רצונית בסוף ההתרוקנות. ניתן להתייחס להגדרה זו רק לאחר גיל 5 שנים. הטפטוף הסופי יכול להופיע בנוכחות רפלוקס שתן לנרתיק, היצרות בשופכה ועוד.
מדדים לניטור
כדי לאבחן את הגורמים לאי שליטה במתן שתן ולתסמיני דרכי השתן התחתונות יש לנטר 4 מדדים:
- נוכחות אי שליטה במתן שתן (Incontinence)
- תכיפות מתן שתן (Voiding frequency)
- נפח השתן (Voided volume)
- כמות שתייה (Fluid intake)
הפרעות ריקון שונות
- פעילות מוגברת של שלפוחית - שלפוחית רגיזה (OAB, Overactive Bladder)
המונח נקרא גם בעבר Bladder instability. הביטוי הקליני הינו על פי רוב דחיפות במתן שתן. לעתים קרובות שלפוחית רגיזה מלווה גם בחוסר שליטה בשתן במהלך היום ובתכיפות מוגברת במתן שתן (מעל 8 פעמים ביממה). מרבית הילדים עם שלפוחית רגיזה ידגימו פעילות יתר של שלפוחית השתן - Detrusor overactivity (ניתן להוכיח בבדיקה אורודינמית). לילדים אלו נפח השתנה תפקודי (FBC, Functional Bladder Capacity) קטן לגיל הילד.
- תת-פעילות של השלפוחית - Underactive bladder
מחליף את המושג הקודם Lazy bladder. ילדים עם תכיפות מופחתת במתן שתן, חוסר יכולת התרוקנות ספונטנית של השלפוחית וצורך בהפעלת לחץ תוך-בטני גבוה כדי להגיע להתרוקנות. בדיקה אורודינמית, אם תבוצע, תדגים ברוב הילדים הללו שלפוחית שתן שכמעט ואינה מתכווצת. נוסף על כך, ניתן למצוא בחלק גדול מקבוצת ילדים זו נפח שארית (Residual volume) גבוה לגילו של הילד.
- דחייה או עיכוב במתן שתן - Voiding postponement
דחיית מתן השתן מתבצעת בעזרת תנוחות שונות. לעיתים קרובות לילדים אלו תכיפות מתן שתן מופחתת (פחות מ-3 פעמים ביממה). ישנם ילדים שלמדו להפחית בשתייה כדי להפחית את מספר ההתרוקנויות ביום. לילדים מקבוצה זו לעתים קרובות ניתן לשייך הפרעות התנהגותיות ופסיכולוגיות.
- התרוקנות לא פונקציונלית - Dysfunctional voiding
התכווצויות בלתי רצוניות של ספינקטר שלפוחית השתן בזמן מתן שתן. כדי לבסס אבחנה זו יש צורך בביצוע בדיקות Uroflow (בדיקות זרימת השתן) חוזרות המדגימות Staccato Curves (עקומות סְטָקָטוֹ) או הוכחה באורודינמיקה.
- תדירות השתנה מוגברת ביום - Extraordinary daytime urinary frequency
מתן שתן בתדירות של שעה או אף פחות, בנפחים הקטנים מ-50% מנפח השלפוחית המשוער, מותאם לגיל הילד.
כלים לאבחנה
היסטוריה רפואית מהווה את הכלי החשוב הראשון להערכת תסמינים בדרכי השתן בילדים. לעתים קרובות ניתן להגיע לאבחנה מדויקת מנטילת אנמנזה רפואית יסודית.
יומן השתנה
תיעוד של מתן שתן ותסמינים נלווים הינו חשוב מאוד בהערכת תפקוד דרכי השתן התחתונות בילדים. קיימים פרוטוקולים שונים והנחיות שונות כיצד למלא יומן השתנה.
לפי ההגדרות של ICCS, יומן השתנה צריך לכלול את כל המדדים המופיעים בטבלה 1. פרוטוקולים קצרים יותר שאינם מכילים את כל המידע נקראים Frequency-volume charts.
מדידות זרימת השתן (Urine flow measurements)
לבדיקת זרם השתן שני שלבים. בשלב הראשון הילד מטיל שתן למכשיר (Uroflow) המודד את קצב זרימת השתן ובשלב השני מתבצעת מדידת שארית שתן על ידי סונר נייד. המדדים החשובים שנקבל מבדיקת Uroflow: נפח השתן בהתרוקנות (Voided volume), זרימת שתן מקסימלית (QMax), זרימת שתן ממוצעת (QAve), משך זמן מתן שתן וצורת עקומת זרם השתן כפונקציה של הזמן.
יש לבצע שתי בדיקות במועדים שונים. אם תוצאות שתי הבדיקות אינן דומות יש לבצע בדיקה שלישית. אם בדיקה זו אינה תקינה, כלומר זרם השתן חלש או קיימת שארית שתן גדולה, יש לעתים צורך לבצע בדיקה אורודינמית, שהיא בדיקה פולשנית. ביצוע בדיקת רשמת שרירים חשמלית (EMG, Electromyography) במשולב עם בדיקת ה-Uroflow מספק את מרבית המידע הדרוש להערכת תפקוד דרכי השתן התחתונות של הילד.
- קצב זרימת השתן - Urinary flow rate
המדד החשוב ביותר המתקבל מבדיקת ה-Uroflow הוא זרימת השתן המקסימלית (QMax). ריבוע של זרימת השתן המקסימלית [2(ml per second)] צריך להיות שווה או גדול מנפח השתן (Voided volume) באופן תקין[6].
- Voided volume - נפח השתן בהתרוקנות המותאם לגיל הילד
ניתן לחישוב לפי הנוסחה הבאה: נפח השתן בהתרוקנות = (גיל בשנים + 1)X 30. לצורך המחשה מספרית: בילד בן 6 שנים נפח שלפוחית שתן משוער (1+6)X 30 = 210 מ"ל (מיליליטר). אם זרם השתן המקסימילי (QMax) > 14.5 מ"ל/שנייה, זרם השתן ייחשב לתקין.
- עקומת זרם השתן - Urine flow curve
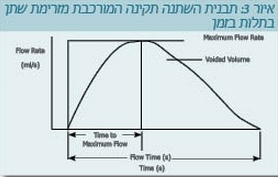
ניתן ללמוד מצורת העקומה על סוג ההפרעה במתן השתן. צורת עקומת זרם השתן תלויה בהתכווצות שרירי שלפוחית השתן, בהפעלת שרירי הבטן ובמוצא שלפוחית השתן. עקומה תקינה הינה בעלת צורת פעמון (איור 3).
- Tower flow curve: במקרים של התכווצויות לא רצוניות של השלפוחית מתקבלת עקומה עם אמפליטודות גבוהות וקצרות
- Plateau-shaped curve: ילד עם חסימת מוצא שלפוחית השתן יראה עקומה בעלת אמפליטודה נמוכה
- Staccato flow curve: עקומה זו תתקבל בילד עם התכווצויות בלתי רצוניות של צוואר שלפוחית השתן בזמן התכווצות תקינה של שלפוחית השתן
- Interrupted flow curve: ילדים הסובלים מ-Underactive bladder אינם מצליחים להתרוקן באופן עצמוני, ומשיגים זרימת שתן על ידי הפעלת שרירי דופן הבטן והעלאת הלחץ התוך-בטני מעל ללחץ שיוצר הספינקטר. בזמן הרפיית דופן הבטן הזרימה נעצרת, ויש צורך להפעיל שוב את שרירי הבטן לשם חידוש זרם השתן
- שארית שתן - Residual volume
שארית שתן אמורה להימדד עד חמש דקות מסוף מתן השתן. שארית שתן הקטנה מ-5 מ"ל נחשבת לתקינה, ושארית מעל 20 מ"ל נחשבת לפתולוגית. אם נמדדת שארית בתחום 5-20 מ"ל, רצוי לחזור על הבדיקה.
אורודינמיקה
אורודינמיקה היא בבדיקה פולשנית הכוללת הכנסת צנתר לשופכה (רצוי בקוטר דק ככל הניתן) וצנתר לפי הטבעת. בקצה כל אחד מהצנתרים ממוקם חיישן למדידת לחצים. החיישן מודד את הלחץ בתוך שלפוחית השתן וכן את הלחץ ברקטום (המבטא את הלחץ התוך-בטני). ההפרש בין לחצים אלו מבטא את הלחץ שיוצר שריר שלפוחית השתן (Detrusor). כאשר המטופל משתעל בזמן הבדיקה הלחץ התוך בטני עולה, עקב כך הלחץ התוך-שלפוחיתי יעלה באותה מידה. ההפרש בין שתי מדידות אלו, המבטלות אחת את השנייה, מראה כי שריר שלפוחית השתן למעשה לא התכווץ.
לבדיקה האורודינמית שני שלבים:
- שלב מילוי שלפוחית השתן - שלב זה נקרא Filling cystometry. בשלב זה נמדדים מספר פרמטרים: תחושה, פעילות שריר הדטרוזור, היענות השלפוחית ונפח השלפוחית
- שלב ההתרוקנות - בשלב זה, נבדקת פעילות שלפוחית השתן בשלב ההתרוקנות. מבצעים בדיקות הכוללות Pressure Flow Studies (PFS)
כדי לבצע בדיקה זו ביעילות, יש חשיבות רבה לסביבת הבדיקה, הצוות המטפל ותמיכת ההורים.
מילוי השלפוחית (Filling cystometry)
לקצב מילוי שלפוחית השתן חשיבות רבה. אם קצב המילוי מהיר מדי תיתכן הופעת התכווצויות בלתי רצוניות של השלפוחית שאינן מופיעות בזמן מילוי פיזיולוגי. מילוי פיזיולוגי מוגדר על ידי ה-ICCS כמילוי בקצב איטי יותר מאשר קצב היצור המרבי של השתן על ידי הכליות, וזאת על פי החישוב:
קצב מילוי (מיליליטר/דקה) = משקל הגוף (קילוגרם)/4 [Filling Rate (ml/min) = Body Weight (kg)/4]. קצב מילוי שלפוחית הגבוה מקצב היצור המרבי יקרא קצב מילוי לא פיזיולוגי.
דרך חישוב נוספת הינה שימוש בקצב מילוי המבטא 5-10% מנפח השלפוחית הידוע או המשוער [נפח שלפוחית - (גיל+1)X30] ומבוטא גם הוא במ"ל/דקה[7].
לדוגמה: בילד בן 5 השוקל 20 ק"ג (קילוגרם), יש למלא את השלפוחית בקצב של עד 5 מ"ל/דקה לפי הנוסחה התלויה במשקל הילד או בקצב של עד 9 מ"ל/לדקה לפי הנוסחה הנעזרת בנפח שלפוחית משוער.
מילוי השלפוחית
- תחושת ההתרוקנות בזמן מילוי השלפוחית - Bladder sensation during filling cystometry
לתחושת ההתרוקנות חשיבות ניכרת במבוגרים, אשר מבטאים במילים את הרצון להטיל שתן ומסוגלים לכמת ולדרג את עוצמת הצורך להתרוקן. בילדים, לעומת זאת, יכולת הגדרת התחושה אינה מדויקת דייה.
ירידה בתחושת הרצון להתרוקנות בילדים (Reduced bladder sensation) מוגדרת כחוסר תחושה ורצון להטיל שתן בנפחי שלפוחית העולים על נפח השלפוחית המשוער לפי גיל הילד.
- פעילות הדטרוזור בזמן מילוי השלפוחית - Detrusor function during filling cystometry
התכווצות של שלפוחית השתן במהלך שלב מילוי השלפוחית נחשבת לא תקינה. אם הודגמו התכווצויות של השלפוחית ועלייה בלחץ הדטרוזור ביותר מ-15 סנטימטר מים (CmH2O) מדובר בפעילות יתר של הדטרוזור (Detrusor overactivity) (ממצא אובייקטיבי בבדיקת האורודינמיקה, זאת בניגוד לשלפוחית רגיזה, שהינו תסמין סובייקטיבי).
- פעילות יתר של הדטרוזור ממקור נוירולוגי - Neurogenic detrusor overactivity
כאשר קיימת בעיה נוירולוגית ידועה, לדוגמה: שדרה שסועה (Spina bifida). מושג זה מחליף את המושג הקודם Detrusor hyperreflexia.
- פעילות יתר אידיופתית של הדטרוזור - Idiopathic detrusor overactivity
היעדר בעיה נוירולוגית או מבנית ידועה (רוב המקרים). מושג זה מחליף את המושג הקודם Detrusor instability.
- היענות וקיבולת השלפוחית בזמן מילויה - Bladder compliance and bladder capacity during filling cystometry
היענות השלפוחית: מחושבת לפי הנוסחה (ml/cmH2O) C=ΔV/ΔPdet [היענות=Δנפח/Δלחץ דטרוזור (מיליליטר/סנטימטר מים)]. היענות שלפוחית השתן הינה ביטוי ליחס בין שינוי בנפח המילוי של שלפוחית השתן לבין השינוי בלחץ שמפעיל שריר שלפוחית השתן. היענות נמוכה משמעה ששלפוחית השתן אינה יכולה להכיל את נפח השתן הרצוי, ובתגובה לעלייה בנפח תופיע עלייה משמעותית בלחץ בשלפוחית. היענות נמוכה יכולה להוביל לתופעות, כגון: אי נקיטת שתן, רפלוקס של שתן מהשלפוחית לשופכנים ופגיעה בתפקודי כליה - בין שבתפקודים אבוביתיים (Tubular) ובין שבתפקודים פקעיתיים (Glomerular).
ישנו שוני בהיענות השלפוחית בגילאים השונים, ובילדים לא קיימות נומוגרמות (Nomograms) המציגות את היענות השלפוחית בהתאם לגיל הילד. נהוג לצטט כי בילדים היענות מעל 10 סנטימטר מים נחשבת לתקינה[8].
תבחיני לחץ זרימה (Pressure flow studies)
תבנית השתנה תקינה מאופינת בהתכווצות רציפה של שריר הדטרוזור, הרפיה של שרירי רצפת האגן והספינקטר הרצוני. בסוף התהליך שלפוחית השתן צריכה להיות ריקה משתן.
- תת-פעילות של הדטרוזור - Detrusor underactivity
מושג המבטא ירידה בעוצמת ההתכווצות של השלפוחית, הגורמת לזמן השתנה ארוך והפרעה בהתרוקנות של השלפוחית עם או בלי נפח שארית גבוה. התמונה הקלינית לעיתים תתבטא כחוסר יכולת להתרוקן, כלומר, תת-פעילות של השלפוחית (Underactive bladder). מושג זה מחליף את המושג הקודם, Lazy bladder.
בילדים נהוג למדוד את תפקוד שרירי רצפת האגן ב-EMG על ידי מדבקות המונחות על העור משני צדי השופכה.
- השתנה לא פונקציונאלית - Dysfunctional voiding
ממצא אורודינמי המתבטא בהתכווצות בלתי רצונית של שריר משורטט של רצפת האגן והספינקטר של השופכה בזמן התכווצות הדטרוזור. מושג זה בשימוש בילדים בהיעדר הפרעות נוירולוגיות.
- דיסינרגיה של הדטרוזור והספינקטר - Detrusor-sphincter dyssynergia
ממצא אורודינמי בילדים עם בעיה נוירולוגית המתבטא בהתכווצות של הדטרוזור בד בבד עם התכווצות של הספינקטר.
חוסר שליטה במתן צואה (הצטאות) ועצירות
קיימת שכיחות גבוהה של השילוב של אי נקיטת שתן וצואה עם ביטויים קליניים שונים, ולכן רצוי להשתמש במושגים ספציפיים המתארים את התסמינים השונים. לדוגמה: ילד יכול לסבול ממספר תסמינים - הרטבת לילה, הרטבת יום ואי נקיטת צואה - במקום להשתמש במושג הכללי - אי שליטה בצרכים.
- אי נקיטת צואה - Fecal incontinence
סל של הגדרות המכיל בתוכו כל סוג של מתן צואה באופן לא רצוני או במקום לא מתאים, פונקציונלי או אורגני.
- אי נקיטת צואה ממקור אורגני - Organic fecal incontinence
נובע מבעיות נוירולוגיות או מבניות, סך הכל רק 5% מהמקרים של אי נקיטת צואה הם ממקור אורגני.
- אי נקיטת צואה פונקציונאלית - Functional fecal incontinence (Encopresis)
מהווה 95% מהמקרים של אי נקיטת צואה. מתייחס לכל מצב שבו יש יציאה רצונית או לא רצונית במקום לא מתאים, בילד מעל גיל 4, לאחר שנשללו בעיות נוירולוגיות או מבניות.
לפי הגדרות של ICD-10 - לפחות פעם בחודש למשך 6 חודשים.
לפי הגדרות של DSM-IV - לפחות פעם בחודש למשך 3 חודשים.
ניתן לחלק לשתי תת-קבוצות עיקריות לפי הגדרות של DSM-IV: Encopresis עם עצירות, Encopresis ללא עצירות.
- עצירות - Constipation
לא קיימת הגדרה אחת טובה לעצירות. לא ניתן להגדיר רק את השכיחות של היציאות אלא גם את הסימנים והתסמינים הנלווים לתופעה זו: כאב בזמן הטלת צואה, גוש בטני של צואה, צואה באמפולה בזמן בדיקה רקטאלית, הרחבה של המעי בבדיקת אולטרסאונד (US, Ultrasound).
הגדרות שונות לעצירות:
- North american society of pediatric gastroenterology and nutrition
- איחור או קושי ביציאות הנמשכים לפחות שבועיים וגורמים אי נוחות למטופל
- Rome-II criteria
- צואה קשה, דמוית חלוקי אבן, פעמיים בשבוע או פחות לאחר שנשללו בעיות מבניות, אנדוקריניות או מטבוליות
- Paris consensus on childhood constipation terminology group
- הגדרה של עצירות כרונית בתנאי שמתקיימים שניים מהבאים במשך 8 שבועות אחרונים:
- פחות משלוש תנועות מעיים בשבוע
- לפחות אירוע אחד של אי נקיטת צואה בשבוע
- צואה ברקטום או מישוש צואה בבדיקת בטן
- העברת צואה בנפח גדול
- כאבים בזמן הטלת צואה
הגדרות טיפוליות
על מנת לטפל באי נקיטת שתן בילדים בצורה מיטבית, חשוב להכיר את ההגדרות והקווים המנחים לגבי הטרמינולוגיה של צורות הטיפול השונות, גם אם ללא ההתוויות המתאימות לכל טיפול.
הטיפול בילדים עם הפרעות בהטלת שתן מתייחס לכל פעולה שנועדה להקל על התסמינים או לפתור את הבעיה לחלוטין. הטיפול מתחיל ברגע שהמטפל רואה את המטופל לראשונה. פעולות כגון: בדיקה, השלמת יומן השתנה ומדידת זרימת שתן נחשבים לטיפול.
הטיפול לרוב נעשה באופן מדורג כך שצורות הטיפול הראשונות המוצעות הן הצורות הפחות פולשניות, בעלות פוטנציאל נמוך לתופעות לוואי. מדובר בצורות טיפול התנהגותיות וחינוכיות שבמידה ויש הקפדה על ההוראות, יכולות להביא לאחוזי הצלחה גבוהים. אם דרך זו לא צלחה, מתחילים בטיפול תרופתי, ולבסוף במקרים מסוימים טיפול ניתוחי.
ה-ICCS חילקה את ההגדרות הטיפוליות לשלוש צורות טיפול עיקריות:
- 1. Urotherapy
מוגדר כטיפול שאינו תרופתי ואינו ניתוחי בתסמינים של מערכת השתן התחתונה (LUTS, Lower Urinary Tract Symptoms). מושג זה מקביל למושג הנמצא בשימוש במבוגרים ונקרא LUT Rehabilitation.
מדובר במגוון רחב של שיטות טיפול שונות, שניתן לחלקן לשתי תת-קבוצות:
- טיפול סטנדרטי (Standard therapy)
מידע והסבר על צורות תפקוד תקינות של דרכי השתן התחתונות, הנחיות לגבי הרגלי הטלת שתן וצואה, הרגלי חיים לגבי שתייה ומניעת עצירות, תיעוד של תסמינים והרגלי השתנה בעזרת רישום ביומני השתנה, תמיכה ועידוד על ידי מעקב סדיר - התערבות מיוחדת (Specific intervention)
אימון שרירי רצפת אגן, ביופידבק (Biofeedback), שינויים התנהגותיים, קתטריזציות (Catheterization) וטיפול על ידי גירוי חשמלי
- 2. טיפול באמצעות אזעקה - Alarm treatment
שיטה זו מתבססת על מכשיר המספק גירוי סנסורי חזק, לרוב אקוסטי, מיד לאחר הופעת חוסר שליטה. לרוב בשימוש במשך הלילה
- 3. טיפול תרופתי וניתוחי - Pharmacological and surgical therapy
הגדרות של תוצאות טיפול
מטרת חידוד ההגדרות הינה להגדיר סטנדרט אחיד לגבי ההגדרות של הצלחת טיפול כדי שתהיה אפשרות השוואה בין מחקרים שונים. העקרונות הבסיסיים שהחוקר צריך להכיר הם:
- הערכת הצלחת הטיפול צריכה להתבסס על תיעוד מדויק של שכיחות התסמינים לפני הטיפול
- תיעוד מדויק של שכיחות התסמינים תוך כדי ולאחר הטיפול
- הפרדה ברורה בין תסמינים תוך כדי טיפול לתסמינים לאחר הפסקת הטיפול
- הצלחה ראשונית (Initial success) - הכוונה לשיעור השיפור בתסמינים במהלך הטיפול
- חוסר תגובה (Nonresponse) – הפחתה בתסמינים ב-0-49%
- תגובה חלקית (Partial response) - הפחתה בתסמינים ב-50-89%
- תגובה (Response) - הפחתה בתסמינים ב-> 90%
- תגובה מלאה (Full response) – הפחתה של 100% מהתסמינים או פחות מתסמין אחד בחודש
הצלחה לטווח ארוך (Long-term success):
- הישנות (Relapse) – הישנות של יותר מתסמין אחד בחודש
- הצלחה מתמשכת (Continued success) – ללא תסמינים במשך 6 חודשים מהפסקת הטיפול
- הצלחה מלאה (Complete success) – ללא תסמינים שנתיים לאחר הפסקת טיפול
ביבליוגרפיה
- ↑ Nevéus T, Von Gontard A, Hoebeke P, et al. The Standardization of Terminology of Lower Urinary Tract Function in Children and Adolescents: Report from the Standardisation Committee of the International Children’s Continence Society. J Urol 2006;176(1):314-324
- ↑ Hellstrom A, Hansson E, Hansson S, et al. Incontinence and micturition habits in 7-year-old Swedish school entrants. Eur J Pediatr 1990;149:434-437
- ↑ Yeung CK, Godley ML, Ho CKW, et al. Some new insights into bladder function in infancy. Br J Urol 1995;76:235-240
- ↑ Butler RJ, Holland P. The three systems: a conceptual way of understanding nocturnal enuresis. Scand J Urol Nephrol 200:34:270-277
- ↑ # Von Gontard A, Mauer-Mucke K, Pluck J, et al. Clinical behavioral problems in day- and night-wetting children. Pediatr Nephrol 1999;13:662-667
- ↑ Szabo L, Fegyvernski S. Maximum and average flow rates in normal children: the Miskolc nomograms. Br J Urol 1995;76:16-20
- ↑ Hjalmas K. Urodynamics in normal infants and children. Scand J Urol Nephrol Suppl 1988;114:20-27
- ↑ Gilmour RF, Churchill BM, Steckler RE, et al. A new technique for dynamic analysis of bladdercompliance. J Urol 1993;150:1200-1203
קישורים חיצוניים
- אי שליטה במתן שתן: הגדרות, מדיקל מדיה
המידע שבדף זה נכתב על ידי ד"ר עמוס נאמן, ד"ר שירה שטיין, ד"ר גלית פומרנץ, ד"ר רועי נדלר, ד"ר ענת אלקיים, ד"ר לימור פרידנזון, ד"ר אבנר כהן, פרופ' אבישלום פומרנץ; השירות לאורולוגיה ילדים, המרפאה לטיפול באי שליטה במתן שתן ביום ובלילה, והיחידה למחלות כליה בילדים של מרכז רפואי מאיר, כפר סבא; מרכז לבריאות הילד, שירותי בריאות כללית, פתח תקווה


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק