טיפול ראשוני בהרטבת לילה חד-תסמינית של ילדים - נייר עמדה
הופניתם מהדף הרטבת לילה חד-תסמינית בילדים לדף הנוכחי.
|
| |
|---|---|
| הנחיות כלליות לטיפול ראשוני בהרטבת לילה חד-תסמינית של ילדים | |
| תחום | אורולוגיה |
| 250px | |
כתם שתן על מצעים
| |
| האיגוד המפרסם |  איגוד האורולוגים הישראלי |
| קישור | באתר איגוד האורולוגים |
| תאריך פרסום | דצמבר 2013, עודכן באוגוסט 2016 |
| יוצר הערך | ראו חברי הוועדה |
| ניירות עמדה מתפרסמים ככלי עזר לרופא/ה ואינם באים במקום שיקול דעתו/ה בכל מצב נתון. כל הכתוב בלשון זכר מתייחס לשני המגדרים. | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – הפרעות במתן שתן
הקדמה
למרות העובדה שאחוז גבוה מהילדים סובל מהרטבת לילה, נראה כי ההבנה בנושא זה אינה מלאה ורבים מילדים אלה מטופלים באופן שאינו מיטבי. מדובר בבעיה רפואית המצריכה התייחסות רפואית וטיפול רפואי. לצורך בחירת ההיבטים השונים בטיפול בילד הסובל מהרטבת לילה, הוקמה ועדה מקצועית. הוועדה כללה מומחים, הבקיאים ומנוסים בטיפול בהרטבת לילה, ממקצועות הרפואה השונים: אורולוגיית ילדים (Pediatric Urology), נפרולוגיית ילדים (Pediatric Nephrology), רופאי ילדים ואחיות.
במסמך זה, מוצגות המלצות הוועדה לאבחון הרטבת לילה חד-תסמינית ולטיפול בה.
- דרגות המלצה לטיפול
- Level A – המלצה הנתמכת על ידי ספרות מקצועית מבוססת ומוסכמת על כל חברי הוועדה
- Level B – המלצה הנתמכת על ידי ספרות מקצועית ומוסכמת על רוב חברי הוועדה
הגדרות[1]
- הרטבת לילה ראשונית – הרטבה, שבה הילד מרטיב בלילה מאז ומתמיד, ולא היה יבש במשך תקופה של מעל 6 חודשים
- הרטבת לילה שניונית – הרטבת לילה שהחלה לאחר תקופה, שבה הילד היה יבש במשך 6 חודשים ומעלה
- הרטבת לילה חד-תסמינית – הרטבת לילה ללא תסמינים של הפרעה בדרכי השתן התחתונות
- הרטבת לילה רב-תסמינית – נוסף להרטבת הלילה, יש תסמינים של הפרעה בדרכי השתן התחתונות (דחיפות, תכיפות, דליפת שתן והתאפקות) ושל הצטאות (עצירות ובריחת צואה)
- נפח שלפוחית שתן משוער לפי גיל (Expected Bladder Capacity, EBC)
EBC = (Ageyear +1) X 30
Nocturnal polyuria – נפח שתן לילי הגדול מ-130 אחוזים לפי חישוב EBC
מספר הטלות שתן תקין הוא 3–8 הטלות ביום
הצלחה של טיפול– מעל 14 ימים רצופים ללא הרטבה. ילד שמתעורר בלילה כדי להטיל שתן ובבוקר מתעורר יבש, נחשב לילד שהטיפול בו הצליח.
ICCS (International Children’s Continence Society) פרסם בשנת 2006 מסמך ובו פירוט של כל ההגדרות הרלוונטיות[1].
מטרה
הצגת מידע עדכני המבוסס על ועדות בין-לאומיות [ICCS, ESPU (European Society for Paediatric Urology) ועוד], לצורך מתן טיפול מיטבי לילדים הסובלים מהרטבת לילה חד-תסמינית.
הצגת קונצנזוס לגישה מעשית (Practical) ורציונלית לטיפול בהרטבת לילה.
הצגת כלים (שאלונים, יומנים, תרשימי זרימה ועוד), שמטרתם לסייע להבדיל בין הרטבת לילה חד-תסמינית "פשוטה" לבין הרטבות לילה מורכבות ומתן אינדיקציות (Indication) להפניית הילדים למרפאת מומחים.
מי אמור לטפל בהרטבת לילה? טיפול ראשוני יינתן על ידי רופא ילדים, רופא משפחה, אורולוג או נפרולוג, המתמצאים בטיפול בהרטבת לילה.
- במקרים הבאים יש להפנות את הילד למרפאת מומחים:
- הרטבה רב-תסמינית
- לאחר כישלון של טיפול ראשוני בהרטבה חד-תסמינית
- הרטבה שניונית
- ילד הסובל מתחלואה נלווית [לדוגמה: ADHD (Attention Deficit Hyperactivity Disorder), דום נשימה בשינה, מומים מולדים בדרכי השתן]
- ילד שמזוהה אצלו מצוקה נפשית ורגשית
כמו כן, יש להפנות למרפאת מומחים כל ילד הסובל מהרטבה חד-תסמינית שהרופא הראשוני סבור שאין לו את התנאים המיטביים לטיפול בו.
מרפאת מומחים: מרפאה המנוהלת על ידי רופא וצוות מקצועי, הבקיאים ומנוסים בטיפול בהרטבת לילה.
גיל התחלת טיפול: מעל גיל 5.
אפידמיולוגיה
שכיחות הרטבת לילה בגילאי 5 עומדת על 15–20 אחוזים ובגילאי 7 על כ-7–10 אחוזים; בגילאי 18 ומעלה, 0.5–2 אחוזים מכלל האוכלוסייה מרטיבים[2][3].
למעלה מ-100,000 ילדים בישראל סובלים מהרטבת לילה.
- גורמי סיכון
- סיפור משפחתי (Level A) - כשלהורה אחד יש היסטוריה של הרטבת לילה, הסבירות שהילד ירטיב היא 43 אחוזים. כששני ההורים סבלו מהרטבת לילה, הסיכוי שילדם יסבול מהבעיה הוא 77 אחוזים. במשפחה שבה ילד אחד מרטיב, הסיכוי שאחיו ירטיב עומד על 40 אחוזים
- הפרעת קשב וריכוז (ADHD) – הטיפול בילדים הסובלים מהפרעת זו פחות יעיל
- עצירות – עצירות היא גורם מנבא שלילי להצלחת הטיפול בהרטבת לילה
- תסמונת דום נשימה ושקד שלישי – נושא זה שנוי במחלוקת בספרות. במחקרים מסוימים, נמצא שיפור בהרטבת לילה לאחר ניתוח לכריתת שקד שלישי ובמחקרים אחרים לא נמצא שיפור כזה
- ההשפעה של הרטבת לילה על הילד ועל משפחתו
הרטבת לילה פוגעת בדימוי העצמי של הילד ובהישגים הלימודיים שלו[4]. לאחר טיפול מוצלח בהרטבת לילה, ניתן לצפות לשיפור בדימוי העצמי ולשיפור הקשר בין הילד למשפחתו. טיפול בהרטבת לילה בזמן ובאופן מיטבי, יכול להפחית את הסיכוי שילד הסובל מהרטבת לילה ימשיך להרטיב גם כמבוגר (2–3 אחוזים מאוכלוסיית המבוגרים סובלים מהרטבת לילה)[5][6].
- פתופיזיולוגיה
הפתופיזיולגיה (Pathophysiology) של הרטבת לילה היא מולטיפקטוריאלית (Multifactorial).
שלושה גורמים עיקריים המובילים להרטבת לילה:
- הפרעה בבשלות מערכת העצבים ורפלקס (Reflex) השליטה על השתן בזמן השינה
- ריבוי שתן לילי עקב חוסר בהורמון הוזופרסין (Vasopressin Hormone) או, ליתר דיוק, הפרעה במעגל הסרקדיאני (Circadian rhythm) של הפרשת הורמון זה[7]
- הפרעה בנפח שלפוחית השתן – נפח שלפוחית השתן קטן יחסית באופן כללי, או שאינו יכול להכיל את נפח יצור השתן הלילי
לעיתים קרובות, ניתן למצוא אצל ילד אחד שילוב של שניים או אפילו שלושה גורמים.
בירור ואבחנה
נלקחת אנמנזה (Anamnesis) מכוונת (נספח 1).
אנמנזה
מצב בריאותי כללי: מחלות רקע, היסטוריה משפחתית, תרופות, ניתוחים
הרגלי שתייה: הערכת נפח השתייה והתפלגות השתייה במהלך היום
הרגלי הטלת שתן: דחיפות ותכיפות במתן שתן, הרטבת יום, התאפקות ותנועות הימנעות, צריבה במתן שתן
יציאות: עצירות, הצטאות (נספח 2 ותמונות של עצירות)
אפיון הרטבת הלילה: מספר לילות רטובים בשבוע, מספר הרטבות בלילה, הערכת נפח הרטבת הלילה, שעת הרטבת הלילה, הרטבה בשנת צהריים, הרטבה ראשונית/שניונית, טיפול קודם בהרטבת לילה
תבנית שינה: מה עומק השינה?
פסיכולוגי/נוירולוגי (Neurological)/התנהגותי: הפרעת קשב וריכוז, הפרעות התפתחות מוטוריות (Motoric) וקוגניטיביות (Cognitive), חרדות, טראומה (Trauma), מוטיבציה (Motivation) של הילד להפסקת הרטבה
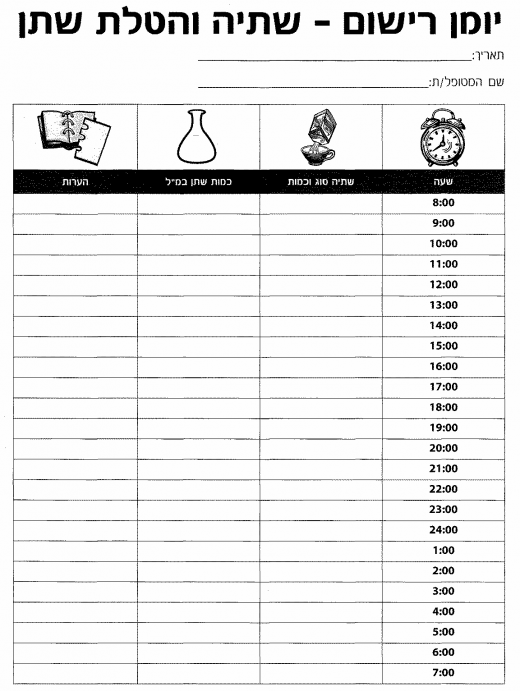
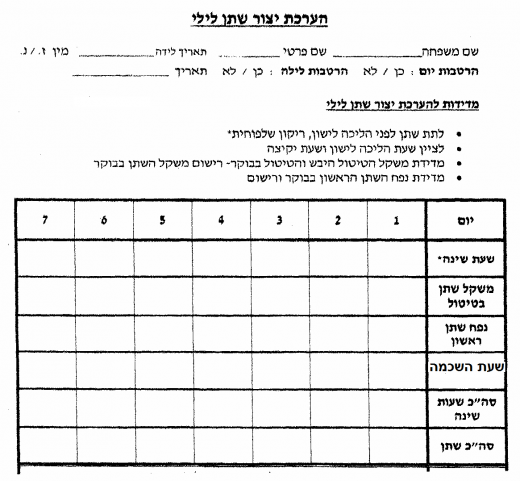
יומן השתנה: הוועדה קבעה שמילוי יומן השתנה מספק אינפורמציה רבה, החיונית להחלטות על המשך הטיפול. עם זאת, בשל המורכבות במילוי יומן השתנה, מילוי יומן ההשתנה בבירור הראשוני הוא אופציונלי ואינו מחויב. יומן רישום שתייה והטלת שתן (נספח 2) ויומן הערכת ייצור שתן לילי (נספח 3) מבסס את המידע האנמנסטי, מסייע לאבחן הפרעות בהטלת שתן, מספק מידע לגבי צריכת הנוזלים היומית ועוזר באבחון פולידיפסיה (Polydipsia) לילית.
בדיקה גופנית
- בדיקת בטן (גושי צואה, מלאות שלפוחית שתן).
- גניטליה (Genitalia) חיצונית.
- תצפית עמוד שדרה מותני/גבי.
- בדיקה נוירולוגית מכוונת לפלג גוף תחתון.
בדיקות מעבדה
טיפול
אין התייחסות בקווים מנחים אלו להרטבת לילה פוליסימפטומטית (Polysymptomatic) המתגלה באנמנזה או ביומן השתנה. טיפול בתסמינים של דרכי השתן התחתונות וטיפול בעצירות צריך להקדים את הטיפול בהרטבת הלילה, או לפחות להתבצע במקביל.
הטיפול בהרטבת לילה חד-תסמינית מתחלק לשתי קבוצות עיקריות: טיפול תרופתי (Minirin, Desmopressin acetate - Level A) וטיפול התנייתי (פעמונית/זמזם - Level A). חשוב להתאים את הטיפול לאחר שנלקחו בחשבון שיקולים שונים (כמו: שאלון רפואי ובדיקה גופנית) והעדפותיהם של הילד המטופל ומשפחתו.
- הנחיות כלליות
- שתייה – מומלץ להקפיד על כך שהתפלגות צריכת השתייה תהיה כזו, שרוב צריכת הנוזלים תיעשה עד לשעות אחר צהריים ובשעות אחר הצהריים והערב, יצרוך הילד כמות מינימלית של נוזלים. בכל מקרה, יש להפסיק לשתות כשעה לפני השינה. יש להקפיד על צריכת נוזלים מיטבית במשך שעות היום (ילד בן 6 צריך לצרוך כ-1,400 מיליליטר ביום)
- כלכלה – רצוי להימנע ממשקאות המכילים Caffeine ו-Theine וממאכלים מתוקים, חריפים ומלוחים בשעות הערב (Level B)
- יש להקפיד על הטלת שתן יזומה לפני השינה
- יש להגביר את המוטיבציה של הילד ולהשתמש בחיזוקים חיוביים ולא בשיטת ענישה
- האם להעיר את הילדים בלילה? אין בנושא זה מסקנות חד-משמעיות בספרות. הוועדה סבורה שיקיצה לילית אינה מזיקה, אך אין הוכחות לכך שהיא עוזרת לפתור את בעיית ההרטבה לטווח רחוק
- האם כדאי להשתמש בחיתולים? אפשר להשתמש בתחתוני לילה סופגים, בתנאי שהילד אינו מתנגד לכך
- יש לעודד את הילד להיות חלק פעיל מהטיפול בבעיה. שינויים בהרגלי ההתנהגות (כמו הפסקת שתייה לפני השינה, הימנעות מאכילת שוקולד וכולי), אינם מוקנים באמצעות ענישה
מינירין - Minirin (Level A)
המינירין הוא אנלוג סינתטי (Synthetic Analog) של Arginine vasopressin, ההורמון האנטידיורטי (Antidiuretic hormone, ADH) העיקרי בגוף. בניגוד להורמון הטבעי Vasopressin, למינירין אין אפקט וסופרסורי (Vasopressor effect) והשפעתו האנטידיורטית ארוכת טווח (זמן מחצית חיים ארוך).
- צורות נטילה
כדורים במינון 0.1 או 0.2 מיליגרם. המינון ההתחלתי המומלץ: 0.2 מיליגרם.
טבלית Minirin melt – הטבלית ניתנת במינון של 120 או 240 מיקרוגרם. את הטבלית מניחים מתחת ללשון והתרופה נמסה תוך שניות אחדות ללא צורך בשתיית מים או בבליעה.
מינירין בתרסיס הוצא משימוש לטיפול בהרטבות לילה.
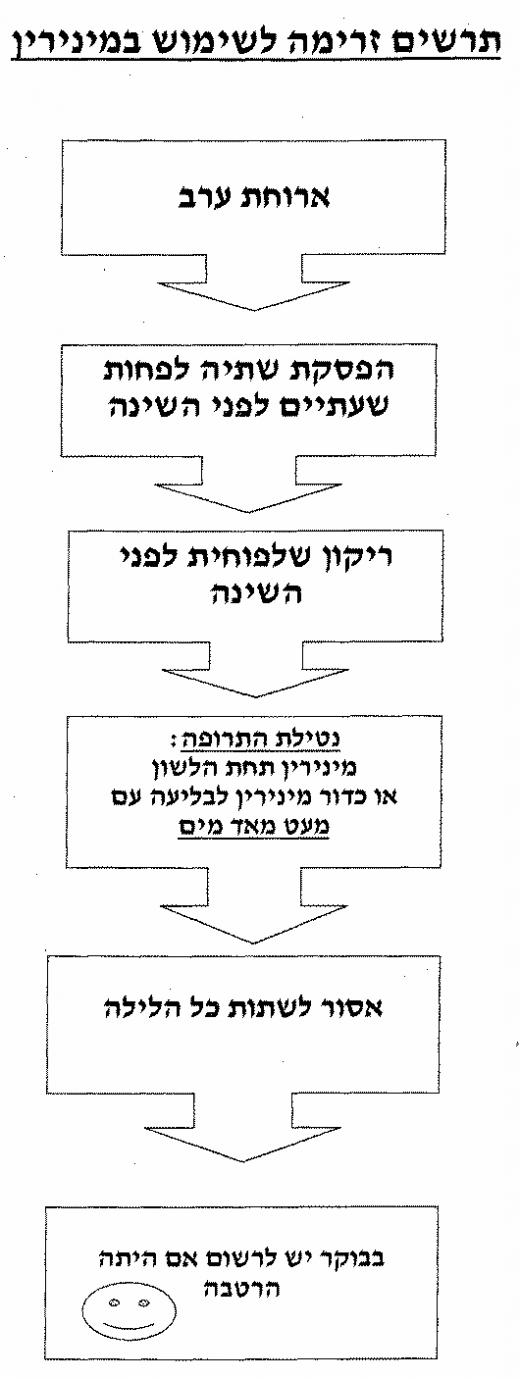
הוראות שימוש במינירין (נספח 4) – יש להפסיק שתייה כשעתיים לפני השינה ועד הבוקר. יש ליטול את המינירין כשעה לפני השינה. שתייה מופרזת לאחר נטילת המינירין מעלה את השכיחות של היפונתרמיה (Hyponatremia).
משך הטיפול במינירין הוא 3 חודשים לפחות.
ככל הנראה, יש יתרון בהפסקה הדרגתית של המינירין בהשוואה להפסקה פתאומית[8].
התוויית הנגד היחידה לטיפול במינירין היא Habitual polydipsia.
במקרה שהילד חולה (שלשולים, חום), אין ליטול את התרופה באותו לילה.
התרופה בטוחה מאוד לטיפול ושיעור תופעות הלוואי שלה נמוך ביותר. אין צורך במעקב שגרתי אחר אלקטרוליטים (Electrolytes). הביטוי הקליני הראשוני של היפונתרמיה הוא כאב ראש.
במקרים מורכבים, שבהם הילד אינו מגיב לטיפול ראשוני, יש להפנות אותו למרפאת מומחים.
פעמונית (Level A)
הסברה היא שטיפול בפעמונית מבוסס על התניה[9]. ייתכן שהפעמונית משפיעה גם על הגדלת נפח שלפוחית השתן ועל תבנית השינה[10].
חשוב להדריך את הילד ואת ההורים לשימוש נאות ועקבי בפעמונית – כאשר היא מצפצפת, הילד צריך להתעורר ולהשלים את הטלת השתן בשירותים; אם הילד אינו מתעורר לבדו, על ההורה להעירו ולהוליכו לשירותים. להבהיר להם שמדובר באחריות משותפת של התא המשפחתי.
השימוש בפעמונית עלול להיות תהליך קשה מאוד עבור משק הבית ועשוי לדרוש מחויבות משמעותית מבחינת זמן ומאמץ. המשפחה חייבת להתגייס למטרה ולדבוק בטיפול זה.
התגובה לטיפול בפעמונית אינה מידית ומומלץ להתמיד בטיפול 2–3 חודשים עד שקובעים אם הטיפול מוצלח או לא מוצלח. אם הטיפול מצליח, מומלץ להתמיד בו במשך חודשיים נוספים.
הטיפול בפעמונית מתאים פחות לילדים המרטיבים כמה פעמים בלילה או לילדים מעל גיל 7, והוא מיועד בעיקר לילדים קטנים יותר.
אם אין תגובה לטיפול במשך כמה שבועות, יש לשקול התחלת טיפול תרופתי.
כישלון טיפול ראשוני
במקרים שבהם נמצאת עמידות לטיפול יש להרחיב את הבירור. בכ-30 אחוזים מהמקרים הללו, ניתן למצוא באנמנזה מדוקדקת תסמינים נוספים אצל הילד (פוליסימפטומטי). יש לשקול ביצוע הדמיה כדי לשלול מומים מולדים בדרכי השתן ועצירות. חשוב למלא יומן השתנה במקרים אלה.
אפשרויות הטיפול הן טיפול משולב במינירין ובפעמונית וטיפול תרופתי קו שני (תרופות Anticholinergic, TCA (TriCyclic Antidepressant)].
טיפול תרופתי קו שני
- טיפול אנטיכולינרגי
ניתן לשלב טיפול זה עם טיפולי קו ראשון.
לטיפול האנטיכולינרגי יש תפקיד מרכזי בטיפול בתסמינים של דרכי השתן התחתונות. בהרטבת לילה חד-תסמינית, הטיפול באנטיכולינרגים נחשב עדיין לקו שני, ויש תמיכה בספרות לכך שטיפול באנטיכולינרגים, בילדים הסובלים מהרטבת לילה עמידה לטיפול קו ראשון, הוא יעיל[11]. נמצא יתרון יחסי בשימוש בתרופות אלה, בקרב ילדים הסובלים מהרטבת לילה והפרעות קשב וריכוז.
תופעות לוואי אפשריות ושכיחות, יחסית, בקבוצת תרופות זו הן: עצירות ויובש בריריות. תופעות לוואי נדירות יותר הן: אצירת שתן, דפיקות לב ושינוי בהתנהגות.
חשוב להסביר להורים שתופעות הלוואי חולפות לאחר הפסקת הטיפול.
- Tricyclic antidepressant
טיפול זה מקצר את שלב ה-REM (Rapid Eye Movement), מרפה את שריר הדטרוסור (Detrusor) ומגביר את הפרשת הורמון ה-ADH. רצוי להשתמש במינון הנמוך ביותר האפקטיבי. תופעת הלוואי המסוכנת של תרופה זו היא קרדיוטוקסיות (Cardiotoxicity), ולכן לפני התחלת הטיפול יש לבצע ECG (Electrocardiography).
מומלץ להפסיק את הטיפול למשך שבועיים, כל שלושה חודשים, כדי להקטין את הסיכוי לעמידות לתרופה.
טיפול זה יינתן רק במרפאת מומחים.
טיפולים משלימים
קיימת עדות חלשה התומכת ביעילות של טיפול בהיפנוזה (Hypnosis), דיקור, כירופרקטיקה ותרופות סיניות. טיפולים אלה מומלצים לאחר דיון עם המשפחה, במקרים שבהם השיטות הנהוגות לא היו יעילות.
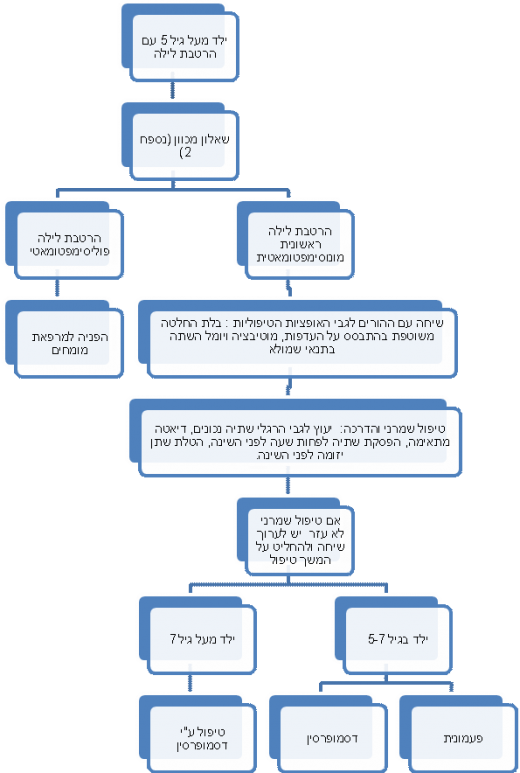
תרשים זרימה, המסכם את הבירור הראשוני ואת טיפול קו ראשון בהרטבת לילה, מוצג בנספח 5.
סיכום
הרטבת לילה היא תופעה נפוצה בקרב ילדים ויש לה השלכות חברתיות, התנהגותיות ובריאותיות. לדעת הוועדה, יש צורך בהערכה ראשונית (עם או בלי יומן השתנה) של הילד הסובל מהרטבת לילה, בהסבר והדרכה למשפחה ולילד לגבי אפשרויות הטיפול השונות ובהתאמת טיפול לפי אפיון ההרטבה והעדפת ההורים והילד. טיפול במינירין או בפעמונית נחשב לטיפול קו ראשון (ניתן גם לשלב ביניהם).
חשוב להפנות ילדים הסובלים מהרטבת לילה מורכבת למרפאת מומחים המתמחה בהרטבת לילה.
נספחים
נספח 1
נספח 2
נספח 3
נספח 4
נספח 5
ביבליוגרפיה
- ↑ 1.0 1.1 Neveus, T, von Gontard, A, Hoebeke, P, et al.: The standardization of terminology of lower urinary tract function in children and adolescents: report from the Standardisation Committee of the International Children's Continence Society. J Urol, 176:314 , 2006
- ↑ Butler, R. J, Heron, J. The prevalence of infrequent bedwetting and nocturnal enuresis in childhood. A large British cohort. Scand J Urol Nephrol, 42: 257, 2008
- ↑ Chiozza, M. L, Bernardinelli, L, Caione, P, et al. An Italian epidemiological multicentre study of nocturnal enuresis. Br J Urol, 81 Suppl 3: 86, 1998
- ↑ Ertan, P, Yilmaz, O, Caglayan, M, et al. Relationship of sleep quality and quality of life in children with monosymptomatic enuresis. Child Care Health Dev, 35: 469, 2009
- ↑ Hagglof, B, Andren, O, Bergstrom, E, et al. Self-esteem in children with nocturnal enuresis and urinary incontinence: improvement of self-esteem after treatment. Eur Urol, 33 Suppl 3: 16, 1998
- ↑ Longstaffe, S, Moffatt, M. E, Whalen, J. C. Behavioral and self-concept changes after six months of enuresis treatment: a randomized, controlled trial. Pediatrics, 105: 935, 2000
- ↑ Rittig, S, Jensen, A. R, Jensen, K. T, et al. Effect of food intake on the pharmacokinetics and antidiuretic activity of oral desmopressin (DDAVP) in hydrated normal subjects. Clin Endocrinol (Oxf), 48: 235, 1998
- ↑ Marschall-Kehrel, D, Harms, T. W. Structured desmopressin withdrawal improves response and treatment outcome for monosymptomatic enuretic children. J Urol, 182: 2022, 2009
- ↑ Butler, R. J, Holland, P, Gasson, S, et al.: Exploring potential mechanisms in alarm treatment for primary nocturnal enuresis. Scand J Urol Nephrol, 41: 407, 2007
- ↑ Oredsson, A. F, Jorgensen, T. M. Changes in nocturnal bladder capacity during treatment with the bell and pad for monosymptomatic nocturnal enuresis. J Urol, 160: 166, 1998
- ↑ Austin, P. F, Ferguson, G, Yan, Y, et al. Combination therapy with desmopressin and an anticholinergic medication for nonresponders to desmopressin for monosymptomatic nocturnal enuresis: a randomized, double-blind, placebo-controlled trial. Pediatrics, 122: 1027, 2008
חברי הוועדה
- ד"ר עמוס נאמן – מנהל היחידה לאורולוגית ילדים, המרכז הרפואי אסף הרופא, צריפין
- פרופ' אבישלום פומרנץ – מנהל יחידת נפרולוגיית ילדים, בית חולים מאיר, כפר-סבא
- פרופ' אבנר כהן - מנהל מרכז בריאות הילד, פתח תקווה, ומנהל מרפאת הרטבת לילה, בית חולים שניידר
- פרופ' בוריס צרטין – מנהל מחלקת אורולוגיית ילדים, מרכז רפואי שערי צדק, ירושלים
- ד"ר יואל מץ – מנהל יחידת אורולוגיית ילדים וסגן מנהל המחלקה האורולוגית בבית חולים כרמל, חיפה
- ד"ר נתן איש שלום – מנהל יחידת נפרולוגיית ילדים וסגן מנהל מחלקת ילדים, בית חולים כרמל, חיפה
- ד"ר דוד בן מאיר – מנהל יחידת אורולוגיית ילדים, בית חולים שניידר, פתח תקווה
- גב' ציפי דון – אחות אחראית במרפאת הרטבת לילה, מרכז רפואי מאיר, כפר-סבא


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק