וושט על שם ברט - טיפול באמצעות הרס רקמה על ידי גלי רדיו - Barrett's esophagus - treatment with radiofrequency ablation
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – וושט על שם ברט
ושט על שם ברט הוא מצב טרום סרטני וגורם סיכון עיקרי לאדנוקרצינומה של הוושט. בשנים האחרונות פותחה שיטה חדשה לטיפול אנדוסקופי, לא ניתוחי, בוושט על שם ברט באמצעות הרס רקמה (אבלציה) על ידי גלי רדיו (Radiofrequency ablation, RFA)
בארבעת העשורים האחרונים עלתה שכיחותו של סרטן הוושט מסוג אדנוקרצינומה ב-500%, במקביל לעלייה דומה בשיעור התמותה במדינות המערב ובישראל[1] , [2]. סוג זה של סרטן הוושט מתפתח מתסמונת טרום סרטנית הידועה בשם ושט על שם ברט (וע"ב).
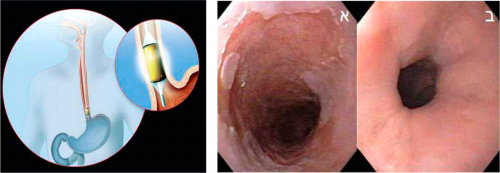
וע"ב מוגדרת כשינוי בוושט הרחיקני שבמהלכו מוחלפת הרירית הקשקשית הלבנבנה ברירית עמודית ורודה, כפי שמודגם בבדיקת אנדוסקופיה. בביופסיה מודגמת מטפלזיה אינטסטינלית (קיומם של תאי גובלט במקטע זה). בקבוצה קטנה של החולים יכולה להתפתח מוע"ב דיספלזיה בדרגה נמוכה או גבוהה ומעבר לאדנוקרצינומה[3].
טיפול בוושט על שם ברט
הטיפול בוע"ב תלוי בדרגת הדיספלזיה. עד לאחרונה הטיפול המקובל בחולים עם וע"ב היה זהה לטיפול בהחזר הוושט (GERD): ע"י מעכבי משאבת פרוטונים או פונדופליקציה ומעקב אנדוסקופי והיסטולוגי לפי תכנית המעקב המתבססת על דרגת הדיספלזיה. החולים בהם התפתחה דיספלזיה בדרגה גבוהה היו מטופלים ע"י ניתוח כריתת הוושט.
- לשיטה זו היו מספר מגבלות
- העלות הגבוהה של המעקב האנדוסקופי בנוכחות סיכון נמוך להתקדמות לדיספלזיה מדרגה גבוהה או לסרטן (0.13%-0.12% בשנה)[4] , [5].
- אבחנה אנדוסקופית של דיספלזיה היא קשה. בביופסיות האקראיות ניתן לפספס אה הדיספלזיה והבדיקה ההיסטולוגית המדויקת תלויה בבודק[6].
- ניתוח כריתת הוושט הינו פעולה פולשנית עם תחלואה ותמותה משמעותיות [7].
אי לכך הושקעו מאמצים רבים בפיתוח שיטות אנדוםקופיות לטיפול בווע"ב עם דיספלזיה.
סוגי הטיפול האנדוסקופי כוללים:
- הכחדה של הרירית הדיספלסטית על ידי כריתה תת-ריריתית (סוב-מוקוזלית - EMR) (Endoscopic Mucosal Resection). היתרון בשיטה זו הוא יכולת בדיקה היסטולוגית של כל הקטע הנכרת והחיסרון - שטח הטיפול מוגבל עקב שיעור גבוה של סיבוכים (פרפורציה, דימום, היצרות) בכריתות נרחבות.
- טיפולים הורסי רקמה כגון גלי רדיו - RFA (Radiofrequency ablation)[8], טיפול פוטודינמי[9], טיפול בארגון פלסמה - APC (Argon Plasma Coagulation)[10], קריותרפיה - Cryotherapy[11], צריבה חשמלית רב קוטבית - MPEC (Multipolar electrocoagulation) [12] או לייזר - Nd-YAG[13].
- שילוב של הכריתה האנדוסקופית (EMR) עם הרס רקמה ע"י אחת מהשיטות הנ"ל.
בין כל השיטות האנדוסקופיות לטיפול בווע"ב הטיפול בהרס רקמה ע"י גלי רדיו הוא הנחקר ביותר עם התוצאות הטובות ביותר ולכן המומלץ ביותר.
טיפול בגלי רדיו
המכשיר והטכניקה של הטיפול
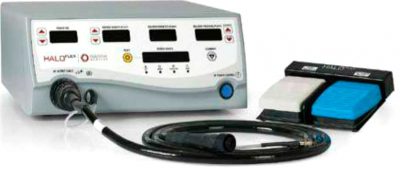
המכשיר לטיפול ב-RFA נקרא HALO Ablation System והוא מורכב מגנרטור המייצר אנרגיה של גלי רדיו המשולב עם קומפרסור לניפוח בלון למדידת קוטר הוושט ובלון וקטטר טיפוליים (תמונה 1).
ניפוח הבלון באמצעות אוויר וייצור האנרגיה מתבצעים ע"י לחיצה על דוושות רגליות.
קיימים שני סוגים עיקריים של קטטרים טיפוליים:
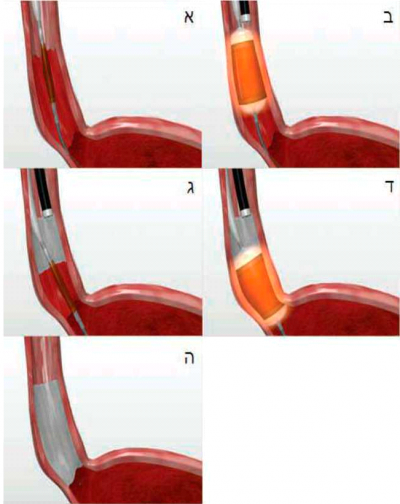
- 360 HALO - קטטר עם בלון ועליו 60 אלקטרודות בצורת טבעות המלופפות סביבו לאורך 3 ס"מ. קיימים מספר קטטרים בקטרים שונים של הבלון. הקטטר נועד לטיפול היקפי(המונה 2).
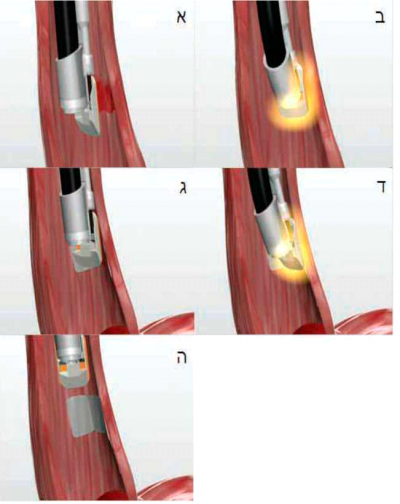
- HALO 90 - אלקטרודה דו-קוטבית (20 מ"מ X{כ}} 13 מ"מ) על פלטפורמה המאפשרת תזוזה שמאל-ימין וקדימה־אחורה. הקטטר נועד לטיפול מוקדי (תמונה 3).
הגנרטור מייצר אנרגיה של גלי רדיו בעוצמה וצפיפות קבועים שיחד עם הצורה הדו-קוטבית של האלקטרודה והגשה אוטומטית של האנרגיה גורמים להרס אחיד ומבוקר של רקמה לעומק עד כ-500 מיקרון. הטיפול מתבצע תוך מהן סדציה. אחרי מדידת קוטר הוושט ע"י בלון המדידה במספר נקודות לאורך הוושט נבחר הקטטר לטיפול ההיקפי עם קוטר הבלון המתאים לקוטר הוושט. הקטטר הטיפולי מוחדר וממוקם בתוך הוושט בגבול הקריבני של רירית ברט עם בקרה ישירה של האנדוסקופ. הבלון מתנפח לצורך מגע האלקטרודות עם הרירית ומופעלת האנרגיה של גלי הרדיו בעוצמה של 12J ו- 40w לסנטימטר רבוע. כמידה ואורך הווע"ב עולה על אורך הבלון הטיפולי (3 ס"מ) ניתן לקדם את הקטטר רחיקנית לצורך השלמת הטיפול של כל הקטע החולה (תמונה 4).
כחודשיים - שלושה אחרי הטיפול ההיקפי, במידה ובגסטרוסקופיה יש עדות למוקדים שלא טופלו ניתן לטפל בהם ע"י קטטר לטיפול מוקדי אשר מותקן על קצהו של האנדוסקופ ויכול לטפל בשטח של כ-13מ"מ X20מ"מ של רירית (תמונה 5). באותה הפרוצדורה מתבצע גם טיפול היקפי של ה- קו z (קו מעבר בין רירית הקשקשית לרירית העמודית) ע"י אותו הקטטר.
הרקע המדעי
השאלות החשובות בכל שיטת טיפול חדשה הן: האם הטיפול יעיל, האם תוצאותיו עמידות לטווח ארוך, האם הטיפול בטיחותי ומה היחם עלות-תועלה שלו.
יעילות הטיפול: בשנת 2009 פורסם ב-NEJM מאמר של .shaheen et al ששינה את הפרדיגמה הקיימת בטיפול בווע"ב[8]. זהו מחקר פרוםפקטיבי, רב מרכזי שכלל 127 חולים עם וע"ב. חולי וע"ב שטוח (ללא נגעים מורמים) ודיספלזיה בדרגה נמוכה או גבוהה חולקו באופן אקראי(ביחס 1:2) לשהי קבוצות - קבוצה הטיפול ע"י RFA וקבוצת הביקורת שעברו פעולת דמה (sham procedure). העליונות של הטיפול ב-RFA הודגמה בכל התוצאות העיקריות(primary end points) של המחקר:
- העלמות המוחלטת של דיספלזיה:
- ב-90.5% בקרב החולים עם דיםפלזיה בדרגה נמוכה בקבוצת הטיפול לעומת 22.7% בקבוצת הביקורת (0.001>P).
- ב-81% בקרב החולים עם דיספלזיה בדרגה גבוהה בקבוצת הטיפול לעומת 19.0% בקבוצת הביקורת (0.001>P).
- היעלמות מוחלטת של מטפלזיה אינטסטינלית (וע"ב) וצמיחה באזור של אפיתל קשקשי תקין ב-77.4% מהחולים בקבוצת הטיפול לעומת 2.3% בקבוצת הביקורת (0.001>p).
התקדמות המחלה נצפתה ב-16.3% מהחולים בקבוצת הביקורת לעומת 3.6% בקבוצת הטיפול (p=0.03)
הכללה של קבוצת הביקורת עם חלוקה אקראית של החולים, הערכה סמויה של התוצאות העיקריות של המחקר, שיעור נמוך של נשירה מהמחקר ושיטת ניתוח הנהונים לפי ITT intention to treat הפכו את המחקר לציון דרך בטיפול ב-RFA בווע"ב.
למחקר זה יש השלכות רבות על הטיפול בדיספלזיה בדרגה גבוהה בחולי ווע"ב
- התוצאות טובות בהרבה בהשוואה לשיטות הקיימות האחרות של הרס רקמה שנחקרו בהתוויה הזאת ובעיקר טיפול פוטודינמי[8] , [14] , [15]
- לפי הוצאות המחקר של shaheen et al. איננו אמורים להציע ניתוח באופן שגרתי לחולים עם וע"ב ודיספלזיה בדרגה גבוהה שכן מדובר בפעולה פולשנית מאוד, עם שיעור תמותה של כ-5%-3% ושיעור סיבוכים של כ-50%-40% עם איבוד קבוע של ושט מתפקד, לעומת הטיפול ב-RFA אשר מתבצע על בסיס אמבולטורי עם אחוז נמוך של סיבוכים. אם הטיפול ב-RFA נכשל, עדיץ קיימת האפשרות של ניתוח.
- בהתחשב בשיעור גבוה של התפתחות הסרטן מדספלזיה בדרגה גבוהה במעקב אנדוסקופי בלב (19% תוך 12 חודשים במחקר של.Shaheen et al) לא מוצדק לעקוב אנדוסקופית אחר החולים הללו כל 3 חודשים כפי שהיה מקובל לפני כן, כאשר 4-3 טיפולים בגלי רדיו יכולים לפתור את הבעיה.
במחקרים נוספים השיעור של היעלמות מוחלטת של דיספלזיה נע בין 79% ל-100% ושל מטפלזיה אינטסטינלית בין 54% ל-100%, כולל מחקר על טיפול בחולים במסגרת הקהילה[15] , [16] , [17] , [18] , [19].
תוצאות המחקרים הנ"ל מראות שהטיפול ב-RFA בחולים עם וע"ב יעיל הן מבחינת היעלמות הדיספלזיה והן מבחינה היעלמות הווע"ב.
יעילות הטיפול לטווח ארוך: ב-2011 פורסמו תוצאות ביניים של מחקר המשך של shaheen et al אשר בדק את יעילות ובטיחות הטיפול ב-RFA לטווח ארוך (Durability ו-Safety) בחולים עם וע"ב ודיספלזיה ובנוסף את יעילות ובטיחות הטיפול ב-RFA בדיספלזיה ומטפלזיה חוזרת, על מנה להקטין שכיחות סרטן הוושט[20].
בתום 12 חודשי המחקר המקורי הוצע לחולים מקבוצת הביקורת לעבור טיפול ב-RFA. בסה"כ טופלו 119 חולים ב-RFA ונכנסו למחקר המעקב של 3.05 שנים בממוצע.
אחרי שנתיים של מעקב (85% בניתוח ITT), היו 95% מהחולים היו ללא דיספלזיה ו-93% (83% בניתוח ITT) ללא מטפלזיה אינטסטיבלית. חשוב לציין ש-55% מהחולים קיבלו טיפול חוזר ב-RFA אחרי שנת המעקב הראשונה. הטיפול ב-RFA היה יעיל בשמירת ההפוגה, אך לא גרם לריפוי מלא של וע"ב ברוב החולים.
85% מהחולים עם דיספלזיה בדרגה גבוהה ו-90% מהחולים עם דסיפלזיה שהיו בדרגה נמוכה בתחילת המחקר נשארו ללא דיספלזיה במשך 3 שנים אחרי העלמות מוחלטת של דספלזיה, כך גם 75% מהחולים עם מטפלזיה אינטסטינלית.
מחקר זה ומחקרים נוספים מוכיחים את יעילות הטיפול ב-RFA לטווח ארוך (עד 5 שנים לפחות), בחולי וע"ב עם או בלי דיספלזיה ואת יעילותו כטיפול חוזר במקרה של חזרת המחלה[21] , [22].
בטיחות הטיפול: שיעור סיבוכי הטיפול ב- RFA נמוך. הסיבוך העיקרי הוא היצרות הוושט. שכיחותה מ-0% עד 7.6% ובד"כ ניתנת לטיפול ע"י הרחבה אנדוסקופית. סיבוכים ותופעות לוואי נוספים, קלים יותר, הם: כאבי חזה (מגיבים טוב לטיפול במשכבי כאב), בחילה, דימום (בד"כ לא משמעותי קלינית), האטה חולפת בקצב הלב, חום, פצע שטחי בוושט[19] , [20].
קיים חשש מהיווצרות "בלוטות קסדות" -מטפלזיה אינטםטינליה מכוסה ע"י האפיתל הקשקשי אשר נוצר לאחר הטיפול שעלולה להוות סיבה להתפתחות סרטן הושט. מצב זה נדיר ותואר בעיקר אחרי טיפול פוטודינמי. אחרי טיפול ב-RFA תוארו רק מקרים בודדים (פחות מ-1%). יתרה מזאת, מצב זה תואר אף לפני הטיפול ב-RFA [23] , [24] , [25]
שיפור התוצאות של טיפול ב-RFA: כאשר מדובר בנגע מורם מומלץ לכרותו בשיטת EMR ורק אח"כ להשלים אה הטיפול ע"י RFA. שילוב זה אינו מגביר סימן להיווצרות היצרויות או סיבוכים אחרים כמו נקב בוושט או דימום בהשוואה לטיפול ב-RFA בלבד[26] , [27] , [28].
גורמי סיכון לאי הצלחה הטיפול הם חשיפה להחזר חומצי ובקע סרעפתי גולש גדול, כאשר טיפול יעיל ע"י מעכבי משאבת פרוטונים או אף ניתוח פונדופליקציה עשויים להיטיב עם תוצאות הטיפול ב-RFA[29] , [30].
עלות תועלת: הטיפול ב-RFA בווע"ב עם דיספלזיה בדרגה גבוהה יעיל כטיפול ראשוני מבחינת יחס עלות-תועלת לעומת מעקב אנדוסקופי או טיפול ניתוחי.
לגבי דיספלזיה בדרגה נמוכה - אם האבחנה של דיספלזיה מוכחת היטב, היחס עלות-תועלת הוא לטובת הטיפול ב-RFA.
לגבי וע״ב ללא דיספלזיה, בהתחשב בשיעור נמוך מאוד של התקדמות לסרטן הוושט, הטיפול ב-RFA נמצא לא אפקטיבי מבחינת היחס עלות-תועלת[31].
סיכום והנחיות
הטיפול ב-RFA הוכח כיעיל, בטיחותי, ואפקטיבי מבחינת עלות-תועלת לטיפול ראשוני בווע"ב עם דיספלזיה.
ניירות העמדה האחרונים של האיגוד האמריקאי לגסטרואנטרולוגיה (AGA) ושל האיגוד האמריקאי לאנדוסקופיה גסטרואינטסטינלית (ASGE) בנושא הטיפול בווע"ב קובעים שרוב החולים (70%-80%) עם וע"ב ודספלזיה בדרגה גבוהה יכולים להיות מטופלים בהצלחה ע"י טיפול אנדוסקופי (בעיקר RFA עם או בלי EMR) המומלץ כטיפול ראשוני. בחולים עם וע"ב עם דיספלזיה בדרגה נמוכה הטיפול ב-RFA מומלץ כאפשרות טיפולית כמידה והאבחנה של דיספלזיה מוכחת ויציבה. בחולים עם וע"ב ללא דיספלזיה הטיפול ב-RFA מומלץ כאפשרות טיפולית בחולים נבחרים עם סיכון מוגבר להתפתחות לסרטן הוושט (סיפור משפחתי של סרטן הושט) [32] , [33] , [34]
ביבליוגרפיה
- ↑ Pohl H, Welch HG.The role of overdiagnosis and reclassification in the marked increase of esophageal adenocarcinoma incidence. J Natl Cancer Inst 2005;97:142-6.
- ↑ Eloubeidi MA, Mason AC, Desmond RA, El-Serag HB. Temporal trends (1973¬1997) in survival of patients with esophageal adenocarcinoma in the United States: a glimmer of hope? Am J Gastroenterol 2003;98:1627-33
- ↑ Spechler 5J. Barrett's esophagus. N Engl J Med 2002;346:836-42.
- ↑ Bhat S, Coleman HG, Yousef F, et al. Risk of malignant progression In Barrett's esophagus patients: results from a large population-based study. J Natl Cancer Inst 2011;103:1049-57.
- ↑ Hvid-Jensen F, Pedersen L, Drewes AM, et al. Incidence of adenocarcinoma among patients with Barrett's esophagus.NEngl J Med 2011,365:1375-83.
- ↑ Alikhan M, Rex D, Khan A, Rahmani E, Cummlngs O, Ulbright TM. Variable pathologic interpretation of columnar lined esophagus by general pathologists in community practice. Gastrointest Endosc 1999;50:23-6.
- ↑ Rice TW, Falk GW, Achkar E, Petras RE. Surgical management of high-grade dysplasia in Barrett's esophagus. Am J Gastroenterol 1993;88:1832-6.
- ↑ 8.0 8.1 8.2 5haheen NJ, Sharma P, Overholt BF, et al. Radiofrequency ablation in Barrett's esophagus with dysplasia. N Engl J Med 2009;360:2277-88.
- ↑ Overholt BF, Wang KK, Burdick JS, et al. Five-year efficacy and safety of photodynamlc therapy with photofrin In Barrett's high-grade dysplasia. Gastrointest Endosc, 2007; 66: 460-468.
- ↑ Byrne JP, Armstrong GR 8׳ Attwood SEA, Restoration of the normal squamous lining in Barrett's esophagus by argon beam plasma coagulation. Am J Gastroenterol, 1998; 93: 1810-1815.
- ↑ Johnston MH, Eastone JA, Horwhat JD et al. Cryoablation of Barrett's esophagus: a pilot study. Gastrointest Endosc, 2005; 62:842-848.
- ↑ Sharma P, WanI S, Weston AP, Bansal A, Hall M, Mathur S, Prasad A, Sampliner RE. A randomised controlled trial of ablation of Barrett's oesophagus with multipolar electrocoagulation versus argon plasma coagulation in combination with acid suppression: long term results. Gut. 2006 Sep;55(9):1233-9.
- ↑ High-energy laser therapy of Barrett's esophagus: preliminary results. Norberto L, Polese L, Angriman I, Errol F, Cecchetto A, D'Amico DF. World J Surg. 2004;28:350-4. Epub 2004 Mar 17.
- ↑ Overholt BF, Lightdale CJ, Wang KK, et al. Photodynamic therapy with porflmer sodium for ablation of high-grade dysplasia In Barrett's esophagus: international, partially blinded, randomized phase III trial. Gastrointest Endosc 2005;62:488-98. [Erratum, Gastrointest Endosc 2006:63:359.]
- ↑ 15.0 15.1 Gondrie JJ, Pouw RE, Sondermeijer CM, et al. Stepwise circumferential and focal ablation of Barrett's esophagus with high-grade dysplasia: results of the first prospective series of 11 patients. Endoscopy 2008;40:359-69,
- ↑ Ganz RA, Overholt BF, Sharma VK. et al. Circumferential ablation of Barrett's esophagus that contains high-grade dysplasia: a U.S. multicenter registry, Gastrointest Endosc 2008;68:35-40.
- ↑ Fleischer DE, Overholt BF, Sharma VK, et al. Endoscopic ablation of Barrett's e50phagus:a multicenter study with 2.5-year follow-up. Gastrointest Endosc 2008; 68:867-76.
- ↑ Sharma VK, Wang KK, Overholt BF, et al. Balloon-based, circumferential, endoscopic radiofrequency ablation of Barrett's esophagus: 1-year follow-up of 100 patients. Gastrointest Endosc 2007;65:185-95.
- ↑ 19.0 19.1 Lyday WD, Corbett FS, Kuperman DA, Kalvaria I, Mavrelis PG, Shughoury AB, Pruitt RE. Radiofrequency ablation of Barrett's esophagus: outcomes of 429 patients from a multicenter community practice registry. Endoscopy. 2010;42:272-8
- ↑ 20.0 20.1 Shaheen NJ, Overholt BF, Sampliner RE, et al. Durability of radiofrequency ablation in Barrett's esophagus with dysplasia. Gastroenterology 2011:141:460¬8.
- ↑ Fleischer DE, Overholt BF, Sharma VK, et al. Endoscopic radiofrequency ablation for Barrett's esophagus: 5-year outcomes from a prospective multicenter trial. Endoscopy 2010;42:781-789.
- ↑ Guarner-Argente, C, Buoncristiano T, Furth EE, Falk GW, Ginsberg GG. Long-term outcomes of patients with Barrett's esophagus and high-grade dysplasia or early cancer treated with endoluminal therapies with intention to complete eradication. Gastrointest Endoscopy 2013;77:190-199.
- ↑ Gray NA, Odze RD, Spechler SJ. Buried metaplasia after endoscopic ablation of Barrett's esophagus: a systematic review. Am J Gastroenterol 2011;106:1899-909.
- ↑ Titi M, Overhiser A, Ulusarac O, et al. Development of subsquamous high-grade dysplasia and adenocarcinoma after successful radiofrequency ablation of Barrett's esophagus. Gastroenterology 2012:143:564-66.el.
- ↑ Zhou C, Tsai TH, Lee HC, Kirtane T, Figueiredo M, Tao YK, Ahsen OO, Adler DC, Schmitt JM, Huang Q, Fujimoto JG, Mashimo H. Characterization of buried glands before and after radiofrequency ablation by using 3-dimensional optical coherence tomography Gastrointest Endoscopy 2012;76:32-40.
- ↑ Kim HP, Bulsiewicz WJ, Cotton CC, Dellon E5, 5pacek MB, Chen X, Madanick RD, Pasricha S, Shaheen NJ. Focal endoscopic mucosal resection before radiofrequency ablation is equally effective and safe compared with radiofrequency ablation alone for the eradication of Barrett's esophagus with advanced neoplasia. Gastrointest Endosc. 2012;76(4):7339־
- ↑ Pouw RE, Wirths K, Eisendrath P, Sondermeijer CM, Ten Kate FJ, Fockens P, Deviere J, Neuhaus H, Bergman JJ. Efficacy of radiofrequency ablation combined with endoscopic resection for barrett's esophagus with early neoplasia. Clin Gastroenterol Hepatol. 2010;8(1):23-9.
- ↑ Okoro Nl, Tomizawa Y, Dunagan KT, Lutzke LS, Wang KK, Prasad GA. Safety of prior endoscopic mucosal resection in patients receiving radiofrequency ablation of Barrett's esophagus. Clin Gastroenterol Hepatol. 2012;10
- ↑ Akiyama J, Marcus SN, Triadafilopoulos G. Effective intra-esophageal acid control is associated with improved radiofrequency ablation outcomes in Barrett's esophagus. Dig DI5 Sci. 2012;57(10):2625-32
- ↑ Krishnan K, Pandolfino JE, Kahrilas PJ, Keefer L, Boris L, Komanduri S. Increased risk for persistent intestinal metaplasia in patients with Barrett's esophagus and uncontrolled reflux exposure before radiofrequency ablation. Gastroenterology 2012;143(3
- ↑ Hur C, Choi SE, Rubenstein JH, Kong CY, Nishioka NS, Provenzale DT, Inadomi JM. The cost effectiveness of radiofrequency ablation for Barrett's esophagus, Gastroenterology 2012;143(3):567-75.
- ↑ Spechler SJ, Sharma P, Souza RF, Inadomi J, Shaheen NJ, Allen Jl, Brill JV, Pruitt RE, Kahrilas PJ, Peters JH, Nix K, Montgomery EA, Mitchell BD, Yao J. American Gastroenterological Association Medical Position Statement on the Management of Barrett's Esophagus. Gastroenterology 2011:140:1084-1091
- ↑ ASGE Standards of Practice Committee, Evans JA, Early DS, Fukami N, Ben-Menachem T, Chandrasekhara V, Chathadi KV, Decker GA, Fanelli RD, Fisher DA, Foley KQ, Hwang JH, Jain R, Jue TL, Khan KM, Lightdale J, Malpas PM, Maple JT, Pasha SF, Saltzman JR, Sharaf RN, Shergill A, Dominitz JA, Cash BD. The role of endoscopy in Barrett's esophagus and other premalignant conditions of the esophagus. Gastrointest Endosc. 2012;76(6):108794־.
- ↑ Sampliner RE. Management of nondysplastic barrett esophagus with ablation therapy. Gastroenterol Hepatol. 2011 ;7(7):461 -4.
המידע שבדף זה נכתב על ידי ד"ר בווים ספוז'ניקוב, מנהל היחידה לגםטרואנטרולוניה, ביה"ח השרון, המרכז הרפואי רבין, פתח תקווה ופרופ׳ ירון ניב, מנהל המערך לגמטרואנטרולוניה, מרכז רפואי רבין, פתח תקווה


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק