זיהום בדרכי השתן בנשים בגיל המעבר - Urinary tract infection in menopause
| זיהום בדרכי השתן בנשים בגיל המעבר - גורמי סיכון | ||
|---|---|---|
| Urinary tract infection in menopause - risk factors | ||
| יוצר הערך | פרופ' ראול רז |
|
לערכים נוספים הקשורים לנושא זה, ראו את דפי הפירושים: – גיל המעבר, זיהום בדרכי השתן
זיהום בדרכי השתן (UTI, Urinary Tract Infection) הוא הזיהום החיידקי השכיח ביותר בנשים באופן כללי ובנשים לאחר חידלון הווסת באופן ספציפי. קיימות שתי קבוצות של נשים קשישות עם זיהום חוזר בדרכי השתן (Recurrent UTI) שיש להבחין ביניהן מבחינת גיל ומצב כללי: נשים צעירות לאחר חידלון הווסת בגילאי 70-50 שנים, אשר אינן מצויות במוסדות (Non-institutionalized) וללא קטטר, לעומת קבוצת נשים מאושפזות במוסדות עם וללא קטטר. למרות שיעור ההיארעות הגבוה יותר של בקטריוריה (Bacteriuria - נוכחות חיידקים בשתן) בנשים קשישות, רוב המחקרים בנושא זיהום בדרכי השתן נעשו בנשים צעירות. ערך זה ידון במחקרים האפידמיולוגים אשר בדקו את גורמי הסיכון להתפתחות בקטריוריה בנשים קשישות. בקטריוריה בקשישות קשורה עם שיעורי תמותה גבוהים, אולם ברוב המקרים בקטריוריה היא אסימפטומטית ולא מהווה גורם סיבתי למוות.
אפדימיולוגיה
זיהום בדרכי השתן הוא הזיהום החיידקי השכיח ביותר בנשים. יש שלוש קבוצות של נשים עם זיהום חוזר בדרכי השתן שניתן לחלק לפי גיל: נשים לפני תקופת חידלון הווסת, נשים בריאות לאחר חידלון הווסת, בגילאי 70-50 שנים אשר לא מצויות במוסדות ולא עברו קטטריזציה וקבוצת נשים קשישות מאושפזות במוסדות, אשר לרוב מצויות עם קטטר.
בקטריוריה נמצאת בשכיחות גבוהה יותר בנשים עם בעיה תפקודית לעומת נשים ללא פגיעה תפקודית, כאשר נוכחות עקשנית (Persistent) של חיידקים בשתן שכיחה יותר בדיירות בתי אבות, בעוד שנוכחות זמנית של חיידקים בשתן (Transient bacteriuria) שכיחה יותר בנשים צעירות בריאות לאחר חידלון הווסת. רוב הנשים הקשישות עם נוכחות חיידקים בשתן הן אסימפטומטיות[1],[2] ואין צורך לטפל בהן באנטיביוטיקה. בנשים צעירות ועד גיל העמידה, שכיחות זיהום דרכי השתן נמוכה מחמישה אחוזים ועולה עם הגיל.
במחקרים אפידמיולוגים נמצא כי 20-15 אחוז מהנשים בגילאי 70-65 שנה יימצאו עם נוכחות חיידקים בשתן, לעומת 50-20 אחוז מהנשים מעל גיל 80 שנה.
גורמי סיכון
למרות שיעור ההיארעות הגבוה של בקטריוריה בנשים לאחר חידלון הווסת (צעירות ובנשים לאחר חידלון הווסת שמצויות במוסדות), רוב המחקרים על זיהום בדרכי השתן נעשו בנשים צעירות. לפיכך, רוב גורמי הסיכון השכיחים לזיהום בדרכי השתן בקרב נשים צעירות יותר ובריאות, כגון: יחסי מין תכופים, שימוש בקוטלי זרע, דיאפרגמה, שימוש בקונדומים, היסטוריה קודמת של זיהום בדרכי השתן ושימוש לאחרונה באנטיביוטיקה, לא נבדקו בנשים בגיל העמידה ובנשים קשישות[3]. גורמי סיכון שקשורים לזיהום בדרכי השתן חוזר בנשים קשישות לא תוארו בהרחבה בעבר. באנליזה רב משתנית נמצא כי אי נקיטת שתן, היסטוריה של זיהום בדרכי השתן לפני חידלון הווסת ומצב לא סקרטורי קשורים באופן הדוק עם זיהום חוזר בדרכי השתן בנשים צעירות לאחר חידלון הווסת.
מחקר אחר תיאר את שיעור ההיארעות וגורמי הסיכון לדלקת חריפה של כיס השתן (Acute cystitis) בקרב נשים לאחר חידלון הווסת עם וללא סוכרת. מנבאים בלתי תלויים לזיהום שנמצאו היו טיפול באינסולין והיסטוריה של זיהום בדרכי השתן בעבר. קשר גבולי נמצא עבור היסטוריה של שימוש בחודשים האחרונים בקרם אסטרוגן נרתיקי, היסטוריה של אבנים בכליות ובקטריוריה אסימפטומטית. גורם חשוב נוסף בנשים לאחר חידלון הווסת הוא העדר אסטרוגן ותפקידו הפוטנציאלי בהתפתחות בקטריוריה.
פוקסמן ושות' ערכו מחקר מקרה-בקרה ובדקו את השפעת התנהגות בריאה והיסטוריה מינית ורפואית על הסיכון לזיהום בדרכי השתן בקרב נשים בריאות בגילאי 65-40 שנה. על פי תוצאות מחקר זה, פעילות מינית לא נמצאה קשורה עם זיהום בדרכי השתן בקבוצת גיל זו, אך היסטוריה של זיהום בדרכי השתן בשנה הקודמת, אובדן שתן, שימוש באנטיביוטיקה בשבועיים שקדמו וחשיפה לקור בשבועיים שקדמו נמצאו קשורים באופן חיובי עם זיהום בדרכי השתן. בנוסף, שתיית מיץ חמוציות ונטילת ויטמין C הגנו באופן חלקי מפני זיהום בדרכי השתן[2]. מחקר מקרה-בקרה השווה 149 נשים לאחר חידלון הווסת עם היסטוריה של זיהום בדרכי השתן חוזר לעומת 53 נבדקות ביקורת ללא היסטוריה של זיהום בדרכי השתן שהותאמו לפי גיל. במסגרת המחקר נבדקו גורמי הסיכון בנשים בריאות, ללא קטטר, ושלא מצויות במוסדות. שלושה גורמים נמצאו קשורים באופן מובהק לזיהום בדרכי השתן חוזר: אי נקיטת שתן (41 אחוז מקבוצת המקרים לעומת תשעה אחוזים מנבדקות הביקורת, 0.001>p), קיום ציסטוצלה (Cystocele) (19 אחוז לעומת 0 אחוז, 0.001>p) ונפח שתן שאריתי לאחר התרוקנות (28 אחוז לעומת שני אחוזים, 0.000008>p). בעזרת אנליזה רב משתנית נמצא כי אי נקיטת שתן (0.0009=OR 5.79; 95% ci 2.05 - 16.42; p), היסטוריה של זיהום בדרכי השתן לפני חידלון הווסת (0.003>OR, 4.85; 95% ci: 1.7 - 13.84; p) ומצב לא סקרטורי (0.005=OR, 2.9; 95% ci.; 1.28 - 6.25; p) הם שלושת הגורמים הקשורים לזיהום בדרכי השתן חוזר בנשים לאחר חידלון הווסת[3].
ג'קסון ושות'[4] בדקו את שיעור ההיארעות וגורמי הסיכון לדלקת חריפה של שלפוחית השתן (Acute cystitis) בקרב נשים לאחר חידלון הווסת עם וללא סוכרת והשפעה האפשרית של אסטרוגן בנשים אלו. לאורך תקופת מעקב של 1,773 שנות אדם, תועדו 138 מקרי זיהום בדרכי השתן סימפטומטיים (היארעות 0.07 לשנת אדם). גורמים בלתי תלויים אשר מנבאים זיהום הם סוכרת תלוית אינסולין (95% 1.7-7.0 CI) והיסטוריה של זיהום בדרכי השתן (יחס סיכון עבור שישה זיהומים או יותר = 6.9, 95% 13.6 - 3.5 CI). לעומת זאת, קשר גבולי נמצא עבור היסטוריה של שימוש בחודשים האחרונים בקרם אסטרוגן נרתיקי (יחס סיכון = 1.8, 95% 3.4 - 1.0 CI) והיסטוריה של אבנים בכליות (יחס סיכון = 1.95, 95% 0.9-3.5 CI). לא נמצא קשר בין דלקת חריפה של שלפוחית השתן לבין פעילות מינית, אי נקיטת שתן, לידות, השתנה לאחר קיום יחסי מין, יובש בנרתיק, שימוש במיץ חמוציות, פלורת חיידקים בנרתיק ונפח שתן שאריתי בשלפוחית לאחר התרוקנות.
מור ושות' מצאו במחקרם כי קיום יחסי מין לאחרונה, כפי שתואר קודם בנשים צעירות, קשור באופן חזק לזיהום בדרכי השתן בנשים בריאות לאחר חידלון הווסת[5].
גורמי הסיכון החשובים ביותר לזיהום בדרכי השתן הם גיל מבוגר, שהות במוסדות, הימצאות קטטר שתן וירידה במצב תפקודי[6]. הסיכון לזיהום בדרכי השתן עולה דרמטית עם השימוש בקטטר.

בסיכום המחקרים נמצא כי בקטריוריה באופן כללי ואסימפטומטית באופן ספציפי היא ממצא שכיח הן בנשים בריאות לאחר חידלון הווסת והן בנשים שמאושפזות במוסדות. גורמים אורולוגיים, כמו אי נקיטת שתן, קיום דרגה כלשהי של ציסטוצלה ונפח שתן שאריתי לאחר התרוקנות, יחד עם זיהום בדרכי השתן קודם ומצב לא סקרטורי, קשורים עם זיהום בדרכי השתן חוזר באוכלוסיה זו.
חסר באסטרוגן
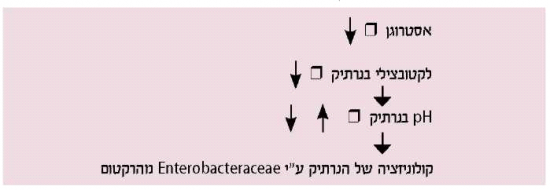
חידלון הווסת מאופיין בירידה מובהקת בהפרשת אסטרוגן מהשחלות, שלרוב מלווה באטרופיה של הנרתיק, המאופיין ביובש של הנרתיק, בגירוד, בכאב בקיום יחסי מין (Dyspareunia) ובאי נקיטת שתן. התמונה לעתים דומה לזיהום בדרכי השתן[8],[9]. אסטרוגן מעודד את השגשוג (Proliferation) של לקטובצילים (Lactobacillus) באפיתל הנרתיק, מוריד את רמת ומונע התיישבות (Colonization) של Enterobacteraceae בנרתיק, שהם הפתוגנים העיקריים במערכת השתן.
תרשים 1 מתאר את הקשר בין אסטרוגן והפלורה של הנרתיק וכן הפתופיזיולוגיה של זיהומים בדרכי השתן בקשישות[10].
בנוסף, העדר אסטרוגן גורם לירידה בנפח שרירי הנרתיק, מה שמוביל לרפיון הרצועות (Ligaments) אשר מחזיקות את רצפת האגן והשלפוחית, ולפיכך להתפתחות צניחה של איברי האגן. קיקוביק ושות'[11] מצאו כי שימוש בקרם נרתיקי הוריד את התלונות האורו-גניטליות שקשורות עם אטרופיה נרתיקית.
מניעה
אסטרוגן
מחסור באסטרוגן משחק תפקיד חשוב בהתפתחות בקטריוריה. מספר מחקרים הדגימו יעילות אסטרוגן (פומי ונרתיקי) במניעת זיהום בדרכי השתן. אולם ישנה מחלוקת בספרות בעניין זה ומחקרים אחרים לא הדגימו יתרון לשימוש באסטרוגן. העלייה המדאיגה באורופתוגנים (Uropathogens) אשר עמידים לתרופות (Multidrug resistant) מחייבת מציאת אסטרטגיות חלופיות. אחת מהן היא השבת הפלורה עם לקטובצילים בעזרת פרוביוטיקה ואפשרות אחרת בעזרת מיץ חמוציות, מרכיב תחרותי אשר מעכב קישור חיידקים למוקוזה של מערכת השתן ולפיכך מוריד שכיחות זיהום בדרכי השתן.
יש לפחות שני מחקרים שמדגימים יתרון לשימוש באסטרוגן בטיפול ומניעת בקטריוריה חוזרת בקשישות. מחקר אחד מצא כי קרם אסטרוגן נרתיקי מוריד את ערך pH מ-5.5 + 0.7 ל-3.6 + 1.0, מחזיר התיישבות לקטובצילים ומוריד מספר מקרים חדשים של זיהום בדרכי השתן. מחקר אחר דיווח על תוצאות דומות בעזרת טבעת אסטריול נרתיקית. אולם, קיימת מחלוקת ותוצאות סותרות בספרות. למשל, יש מחקרים אשר מצאו כי נרות נרתיקיים (Pessary) שמכילים אסטריול (Estriol) פחות יעילים מאשר טיפול פומי ב-Macrodantin במניעת זיהום בדרכי השתן בנשים לאחר חידלון הווסת. בשני מחקרים אחרים לא נמצא כל יתרון. יעילות שימוש באסטרוגן למניעת זיהום בדרכי השתן בנשים לאחר חידלון הווסת נותרה במחלוקת.
מחקר מבוקר אחר, רנדומלי, כפול סמיות הראה כי טיפול באסטריול בנרתיק הוא בעל השפעה דרמטית על זיהום בדרכי השתן חוזר בנשים לאחר חידלון הווסת. על פי תוצאות המחקר, נמצא כי שיעור היארעות זיהום בדרכי השתן בנשים שקיבלו אסטריול נרתיקי ירד ל-0.5 מקרים לשנה בהשוואה ל-5.9 מקרים לשנה בנשים שטופלו בפלצבו. בנוסף, לאחר חודש של טיפול, לקטובצילים נמצאו ב-60 אחוז מהנשים בקבוצת הטיפול לעומת 0 אחוז מהנשים בקבוצת הביקורת, ה-pH ירד מ-5.5 ± 0.7 לפני הטיפול ל-3.6 + 1.0 אחרי הטיפול[12].
מספר שנים אחר כך, תוצאות דומות התקבלו במחקרו של אריקסן, בעזרת שימוש בטבעת אסטרדיול (Estradiol) בנרתיק[13]. במחקר זה, נשים בקבוצת האסטרדיול נמצאו עם ירידה מובהקת בתדירות התסמינים של מערכת המין והשתן, כמו יובש בנרתיק ואי נקיטת שתן מסטרס ומדחיפות, ולאחר 36 שבועות של מחקר, 45 אחוז מהנשים אשר קיבלו אסטרדיול היו חופשיות מזיהום בדרכי השתן, בהשוואה ל-20 אחוז מהנשים אשר טופלו בפלצבו. עם זאת, קיימת מחלוקת בספרות. לדוגמה, מחקר אחר הראה כי נרות נרתיקיים המכילים אסטריול פחות יעילים מטיפול פומי ב-Macrodantin במניעת בקטריוריה בנשים לאחר חידלון הווסת. מחקר זה גם הדגים את כשלון הנרות הנרתיקיים המכילים אסטריול בשמירה על הלקטובצילים בנרתיק והורדת בנשים אלו[14].

ברואן ושות'[3],[15] העריכו את השפעת הטיפול ההורמונלי על תדירות זיהום בדרכי השתן ובדקו מהם גורמי הסיכון הפוטנציאליים. במסגרת המחקר נאספו נתונים מתוך
Health and Estrogen/Progesterone Replacement Study, מחקר רנדומלי, סמוי, שבדק השפעת טיפול הורמונלי על מחלת לב כלילית בקרב 2,763 נשים לאחר חידלון הווסת בגילאי 79-44 שנה עם מחלת לב כלילית. תדירות זיהום בדרכי השתן היתה גבוהה יותר בקרב הקבוצה שקיבלה טיפול הורמונלי (0.625 מ"ג אסטרוגן מצומד + 2.5 מ"ג
Medroxyprogesterone acetate או פלצבו, לאחר 4.1 שנים בממוצע). ההבדלים לא היו מובהקים סטטיסטית. גורמי סיכון מובהקים לזיהום בדרכי השתן שנמצאו באנליזה רב משתנית היו: נשים סוכרתיות בטיפול (אינסולין 2.34 - 1.4 ,OR 1.81, 95% ci); טיפול פומי (1.9 - 1.09 ,OR 1.44, 95% ci) ; בריאות ירודה (1.57 - 1.14 ,OR 1.34; 95% ci); גירוד בנרתיק (2.5 - 1.07 ,OR 1.63, 95% ci) ואי נקיטת שתן בשל דחיפות (OR 1.51, 95% ci, 1.30 - 1.75). מקרי זיהום בדרכי השתן בשנים שקדמו נמצאו קשורים עם זיהום בדרכי השתן (OR 7.00, 95% ci, 5.91 - 8.92) ועם מספר אפיזודות של זיהום בדרכי השתן (24.02 - 14.27 ,OR 18.51, 95% .I).
בנוסף, על פי מחקר Hearth & estrogen/progestin replacement study טיפול הורמונלי פומי לא הוריד את תדירות האירועים של זיהום בדרכי השתן בהשוואה לקבוצת הביקורת. גיקסון ושות׳ לא מצאו כי שימוש באסטרוגן נרתיקי או פומי הגן מפני זיהום בדרכי השתן חוזרים[4]. לסיכום, יעילות אסטרוגן במניעת זיהום בדרכי השתן בנשים לאחר חידלון הווסת נותרה במחלוקת. ההמלצה המקובלת לשימוש באסטרוגן (נרתיקי ולא פומי) היא בנשים לאחר חידלון הווסת, בעיקר כאלו עם זיהומים של חיידקים אורו-פתוגנים אשר עמידים למספר תרופות, מה שמגביל את אפשרויות הטיפול ויעילות טיפול אנטי-מיקרוביאלי מניעתי ובנשים עם תסמינים שקשורים באטרופיה נרתיקית[3].
דרכים חלופיות
העלייה במספר אורופתוגנים אשר עמידים לתרופות מעלה את הצורך במציאת אסטרטגיות חלופיות. שתיים מהן הן פרוביוטיקה ומיץ או קפסולות חמוציות. למרות שקיימים מספר מחקרים שמדגימים יעילות פרוביוטיקה וחמוציות בהורדת אפיזודות של זיהום בדרכי השתן, אין עדות חותכת כי שיטות אלו יעילות במניעת זיהום בדרכי השתן בנשים לאחר חידלון הווסת.
רייד ושות'[16] מצאו דרך למנוע זיהום של אורופתוגנים בעזרת לקטובצילים In vitro ובעזרת מספר מחקרים קליניים הראו כי 1-Rhamnosus Gr ו-L fermentum-Rc מסוגלים להתיישב בנרתיק, שלב ראשון במניעת בקטריוריה עדיין יש צורך ביותר מחקרים, בעיקר קליניים, כדי לקבוע תפקיד פרוביוטיקה במניעת זיהום בדרכי השתן.
אפשרות אחרת היא שימוש בחמוציות. מיץ חמוציות מכיל Proanthocyanidin אשר יכול למנוע התיישבות (Colonization) של E.coli במוקוזת הנרתיק ולהוריד תדירות בקטריוריה[17].
מקמורדו ושות'[18] השוו במחקר מבוקר רנדומלי בקרב קשישות את יעילות קפסולות חמוציות לעומת טיפול ב-Trimethoprim במניעת זיהום בדרכי השתן. התקופה עד להופעת הישנות ראשונה של זיהום בדרכי השתן לא היתה שונה בצורה מובהקת בין שתי הקבוצות. בנוסף, Trimethoprim נמצא עם יתרון מועט, בהשוואה לחמוציות, במניעת דלקת בדרכי השתן חוזר בנשים מבוגרות יותר אך גם נמצא עם יותר תופעות לוואי ומקרים של הפסקת טיפול. אולם, רק מעט מחקרים קליניים נערכו ובקבוצות אוכלוסיה קטנות והטרוגניות נמצא יתרון לשימוש בחמוציות, מיץ או כמוסות, במניעת בקטריוריה.
מחקר[19] אשר בדק אוכלוסיית קשישות עם בקטריוריה אסימפטומטית, מצא ירידה מובהקת בבקטריוריה ופיוריה (Pyuria) בנשים אשר קיבלו מיץ חמוציות בהשוואה לנשים שקיבלו פלצבו. אולם, כיוון שאין צורך בטיפול בבקטריוריה אסימפטומטית, לא ברור מהי החשיבות הקלינית של מחקר זה.
טיפול
מבחינת התרופה האופטימלית, מינון ואורך טיפול בזיהום בדרכי השתן בקשישות, אין מחקרים (נכון לשנת 2009) אשר משווים נתונים אלה עם הטיפול בנשים צעירות.
פרוגנוזה
נוכחות חיידקים בשתן נמצאה כמעלה תמותה בקשישים. במחקרים שנערכו באוכלוסיות יוונים, פינים ואמריקאים נמצא כי יש קשר בין זיהום בדרכי השתן לירידה באריכות ימים[20],[21],[15]. קשישים עם זיהום בדרכי השתן סבלו ממגוון מחלות שהן לא זיהום בדרכי השתן שאפשר כי הגבירו את רגישות המטופלים לזיהומים ולתמותה. נורדסטם ושות׳ בדקו אוכלוסיית מטופלים קשישים והשוו את אריכות הימים שלהם ביחס לנוכחות חיידקים בשתן[22]. לא נמצאה עלייה בתמותה במטופלים בריאים עם בקטריוריה. בקטריוריה כשלעצמה לא נמצאה כגורם סיכון לתמותה במטופלים עם תחלואה. נוכחות חיידקים בשתן נמצאה קשורה עם תמותה, אך לא היוותה הגורם למוות. גורם חשוב נוסף בנשים לאחר חידלון הווסת הוא החשיבות הפוטנציאלית של חסר באסטרוגן על התפתחות בקטריוריה. נשים לאחר חידלון הווסת מצויות לרוב עם תסמינים של מערכת המין והשתן, למחציתן הפרעות במערכת המין והשתן ו-29 אחוז עם אי נקיטת שתן[23].
ביבליוגרפיה
- Brown JS, Vittinghoff E, Kanaya AM, Agarwal SK, Hulley S, Foxman B. Urinary tract infections in postmenopausal women: Effect of hormone therapy and risk factors.
- ↑ 1.0 1.1 Raz R. Hormone replacement therapy or prophylaxis in postmenopausal women with recurrent urinary tract infection, J Infect Dis 2001; 183 (Suppl 1): S74-6.
- ↑ 2.0 2.1 Foxman B, Somsel P, Tallman P, Gillespie B, Raz R, Colodner R, Kandula D, Sobel JD. Urinary tract infection among women aged 40-65: behavioral and sexual risk factors.J of Clin Epidemiol 2001; 54:710-718
- ↑ 3.0 3.1 3.2 3.3 Raz R, Gennesin Y, Wasser J, Stoler Z, Rosenfeld S, Rottensterich E, Stamm WE. Recurrent urinary tract infections in postmenopausal women. CID 2000; 30: 152-156
- ↑ 4.0 4.1 Jackson SL, Boyko EJ, Scholes D, Abraham L, Gupta K, Fihn SD. Predictors of urinary tract infections after menopause: A prospective study. Am J Med 2004; 117: 903-911
- ↑ Moore EE, Hawes SE, Scholes D, Boyko EJ, Hughes JP, Fihn SD. Sexual intercourse and risk of symptomatic urinary tract infection in post-menopausal women. J Gen Intern Med 2008; 23(5): 595-9.
- ↑ Nicolle LE , Asymptomatic bacteriuria in the elderly. Infect Dis Clin North Am 1997; 11:647-662
- ↑ Raz R - Stamm W. Factors contributing to susceptibility of postmenopausal women to recurrent urinary tract infectionx, CID 1999 28: 723-5
- ↑ Haspels AA, Luisi M, Kocovic PM. Endocrinological and clinical investigations in postmenopausal women following administration of vaginal cream containing oestriol. Maturitas 1981; 3:321-7
- ↑ Thomas TM, Plymat KR, Blannin J et al. Prevalence of urinary incontinence. Br Med J 1980; 281: 1243-5
- ↑ Raz R, Intravaginal estriol and the bladder. JAMA 1999; Chapter 24 pages 1-3, The millennium review 2000. The management of the menopause.]
- ↑ Kicovic PM, Cortes-Prieto J, Milojevic S et al. The treatment of postmenopausal vaginal atrophy with ovestin vaginal cream or suppositories: clinical, endocrinologi-cal and safety aspects. Maturitas 1980; 2: 275-82
- ↑ Raz R, Stamm WE. A controlled trial of intravaginal estriol in postmenopausal women with recurrent urinary tract infections. N Engl J Med. 329(11): 753-6, 1993.
- ↑ Eriksen BC. A randomized, open, parallel-group study on the preventive effect of an estradiol-releasing vaginal ring (Estring) on recurrent urinary tract infections in postmenopausal women. Am J Obstet Gynecol 1999; 180: 1072-9
- ↑ Raz R, Colodner R, Rohana Y, Batino S, Rottensterich E, Wasser I, Stamm W Effectiveness of estriol-containing vaginal pessaries and nitrofurantoin macrocrystal therapy in the prevention of recurrent urinary tract infection in postmenopausal women. CID 2003; 36:1362-8
- ↑ 15.0 15.1 Platt R, Polk B, Murdock B, Rosner B. Mortality associated with nosocomial urinary tract infection. N Engl J Med 1982; 307: 637-642.
- ↑ Reid G, Burton J. Use of lactobacillus to prevent infection by pathogenic bacteria. Microbes Infect 2002; 4(3): 319-24
- ↑ Raz R. Urinary tract infectinin elderly women. Antimicrob Agents 1998; 10:177-179
- ↑ MaMurdo T. McMurdo M.E.T., Argo I, Phillips G, Daly F, Davey P. Cranberry or trimetoprim for the prevention of recurrent urinary tract infections? A randomized controlled trial in older women. J of Antimicrob Chemot. 2009; 63: 389-395.
- ↑ Avorn J, Monane M, Gurwitz JH, Glynn RJ, Choodnovskiy I, Lipsitz LA. Reduction of bacteriuria and pyuria after ingestion of cranberry juice. JAMA 1994; 271:751-4.
- ↑ Dontas A, Kasviki-Charvati P, Papanayiotou P, Marketos S. Bacteriuria and survival in old age. N Engl J Med 1981; 304: 939-943.
- ↑ Nordenstam G, Brandberg A, Oden A, Svanborg-Eden C, Svanborg A. Bacteriuria and mortality in an elderly population. N Engl J Med 1986; 314: 1152-1156.
- ↑ Nordenstam G, Sundh V, Lincoln K, Svanborg A, Svanborg-Eden C. Bacteriuria in representative population samples of persons aged 72 - 79 years.Am J Epidemiol 130: 1176 - 1186.
- ↑ Prevalence of genitor-urinary symptoms in the late menopause. Acta Obstet Gynecol Scand 1984; 63: 257-60.
קישורים חיצוניים
- מידע נוסף באתר האגודה הישראלית לגיל מעבר: http://www.menopause.org.il
המידע שבדף זה נכתב על ידי פרופ' ראול רז, מנהל היחידה למחלות זיהומיות, המרכז הרפואי העמק, עפולה


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק