תת-תזונה בקשישים - Malnutrition in the elderly
הופניתם מהדף חסר תזונתי בחולה הקשיש לדף הנוכחי.
| תת-תזונה בקשישים | ||
|---|---|---|
| Malnutrition in the elderly | ||
| יוצר הערך | לאה בכר ומורן בלייכפלד - דיאטניות קליניות 
|
|
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – תת-תזונה בקשישים
ההשלכות של ירידה במשקל ותת-תזונה הן רבות: ירידה בתפקוד, האטת תהליכי ריפוי פצעים, ירידה בעמידות לזיהומים, פגיעה בתפקוד מערכת הלב והעיכול, דיכאון, עלייה בהיארעות שברים וסיבוכיהם, עלייה בהיארעות פצעי לחץ, ועוד.
קשישים רבים לא מגיעים להמלצות התזונתיות משום שהם ממעיטים באכילה, אוכלים מזון באיכות תזונתית ירודה, ולעתים מקפידים על דיאטות מחמירות ומיותרות, כגון דיאטה דלת שומן או דלת קלוריות. יש חשיבות רבה לאיתור קשישים אלו והפנייתם לטיפול דיאטטי רציף. הטיפול בקשיש צריך להיות בשיתוף אח/ות, רופא/ה, דיאטנ/ית, פיזיותרפיסט/ית ועובד/ת סוציאלי/ת.
אפידמיולוגיה
תת-תזונה נפוצה מאוד בגיל המבוגר, בעיקר בקרב דיירי בתי אבות ומוסדות אחרים. בגיל זה קיים שיעור גבוה של קשישים הסובלים מירידה בתיאבון וירידה בצריכת המזון, מצב העלול להוביל להתפתחות היעדר תיאבון ואכילה פתולוגי ותת-תזונה.
מחקרים גדולים מראים שבממוצע משקל הגוף ומדד מסת הגוף (BMI - Body mass index) עולים במהלך החיים הבוגרים עד גיל 50-60, ומגילאים אלה ואילך מדדים אלו יורדים. חלק מהירידה במשקל ניתן לתלות בתמותת האנשים השמנים בטרם עת. כתוצאה מכך, השכיחות של ההשמנה יורדת אחרי גיל 65, ואילו השכיחות של תת-משקל עולה. לירידה במשקל יש השפעה שלילית גדולה מאד על הבריאות בגיל הזקנה, בעיקר אם מלכתחילה משקלם היה נמוך[1].
אטיולוגיה
ישנם גורמים שונים המשפיעים על התפתחות תת התזונה של הזקנה, כגון: שינויי תיאבון, שינויים בצריכת מזון ושינויים בהרכב הגוף. הגורמים הם רבים, משתלבים זה בזה, וחלקם לא הוסברו במלואם.
הגורמים לאיבוד ותת-משקל בקרב קשישים הם מגוונים. הסיבות יכולות להיות רפואיות (סרטן, מחלה דלקתית, זיהום), סביבתיות (עוני, מוגבלות), נפשיות (דיכאון, סרבנות, כעס), פיזיולוגיות, ועוד.
שינויים בהרכב הגוף
ככלל, בתהליך ההזדקנות הטבעי יש עלייה ברקמת שומן וירידה ברקמת הגוף הרזה, הנובעת בעיקר עקב איבוד מסת שריר. נמצא כי בממוצע מאבדים כ-3 ק"ג של מסת גוף רזה לעשור מעל גיל 50. כתוצאה מכך, בכל זמן נתון קשישים בכל משקל הם בעלי אחוז שומן גבוה יותר משל צעירים, כמעט פי 2 יותר בבני 75 יחסית לבני 20 באותו המשקל[2]. הגורמים לעלייה במסת השומן עם הגיל הם:
- ירידה בפעילות הגופנית כגורם עיקרי
- הפחתה בהפרשת הורמון גדילה
- ירידה בפעילות הורמוני המין
הסיבות לאיבוד מסת שרירי השלד הן רבות, ואינן ברורות לגמרי, אך ידוע שאיבוד שריר נרחב יכול להוביל לסרקופניה (Sarcopenia, ביוונית: "עוני הבשר" - Poverty of flesh - ניוון ואיבוד שרירים מתקדם תוך ירידה במסה ובכוח של השרירים) עד להפרעה תפקודית[1].
ירידה בתיאבון וצריכת מזון
באופן כללי, אנשים אוכלים פחות ככל שהם מזדקנים. מבוגרים בריאים, לעומת צעירים, הם פחות רעבים, מתמלאים מהר בארוחה, צורכים כמויות קטנות של אוכל, אוכלים לאט וממעטים באכילת ארוחות ביניים. ככל שמזדקנים, המזון הנצרך פחות מגוון ונפחו יורד בכ-30% מגיל 20 לגיל 80.
במחקר NHANES השלישי (National Health and Nutrition Examination Survey) נמצא כי חלה ירידה בצריכה האנרגטית של 1,321 קק"ל בגברים ו-629 קק"ל בנשים בגילים 20 עד 80[3]. יוצא אפוא, כי לרוב, הירידה בצריכה האנרגטית גדולה יותר מהירידה בהוצאה האנרגטית - וכך נגרמת ירידה במשקל. הירידה בתיאבון ובצריכת האנרגיה בזקנה הוגדרו כ"אנורקסיה של הזקנה"[1].
ירידה בשובע התחושתי
גורמים כמו ירידה בחוש הטעם והריח משפיעים על יכולת ההנאה שבאכילה. עם הגיל חלה עלייה טבעית בערך הסף של חוש הטעם, אך נוסף על כך, הירידה בחושים אלו יכולה להיות משנית למחלות כרוניות ואקוטיות או לנטילת תרופות. יש יותר עדויות מחקריות לכך שיש ירידה בחוש הריח מאשר ירידה בחוש הטעם, בייחוד אחרי גיל 50. כ-11% מהקשישים הנוטלים תרופות רבות מדווחים על ירידה בחוש הטעם. הירידה בחוש הריח והטעם מביאה לירידה בצריכת המזון בקשישים, ויכולה להשפיע על סוג המזון שנאכל ועל ידי כך לתזונה פחות מגוונת[4], [5].
באופן נורמלי, באדם צעיר קיימת ירידה בהנאה מטעמו של אוכל ספציפי במהלך הארוחה, ולכן יש מעבר למזון אחר. מנגנון זה מאפשר צריכת מזון מגוונת ומאוזנת תזונתית. בקרב קשישים היכולת לפתח תחושה זו, הנקראת "שובע תחושתי", היא מופחתת, כנראה עקב הפחתה בחוש הטעם והריח. תחושה מופחתת זו יכולה להוביל לצריכת מזון מגוון פחות וכך להתפתחות מחסור במיקרונוטריאנטים (Micronutrients)[6].
ויסות תיאבון
על ויסות התיאבון והאכילה משפיעים גורמים שונים, כגון: נוירו-פפטידים ממרכזי הרעב והשובע בבלוטת תת-הרמה (ההיפותלמוס), מנגנונים היקפיים, הורמונים, צריכת מזון ופעילות גופנית. קיים שיווי משקל בין גורמים אלו, אשר עוזרים בשיקום ובהתאוששות במצבי רעב ותת-תזונה.
עם הגיל, ההפחתה בתגובות ההומאוסטטיות (Homeostatic) והשינויים ברמות ההורמונים בגוף, עם הפחתה פיזיולוגית בתיאבון ובצריכת המזון, מובילה לכך שקשישים אינם מגיבים כמו צעירים לתת-תזונה חריפה. כתוצאה מכך, לאחר ניתוח קשה וירידה במשקל בעקבותיו, למשל, ייקח לקשישים יותר זמן להתגבר על איבוד המשקל ולחזור למשקל תקין, יחסית לצעירים. העיכוב בשיקום הופך אותם פגיעים יותר למחלות ולזיהומים[1].
איבוד תאים בוושט וירידה בנפח קיבה
במהלך ההזדקנות, יש איבוד תאים בוושט וירידה במהירות התגובה העצבית, דבר שיכול להוביל לירידת צריכת המזון דרך הדיכוי של הגירוי לאכילה. הקשישים מתלוננים לרוב על עלייה במלאות ושובע מוקדם במהלך הארוחה, ייתכן שעקב שינויים בתפקוד התחושתי של מערכת העיכול.
ההזדקנות קשורה בהפרעה בתחושה אישית של הרפיה של בסיס (Fundus) הקיבה. כתוצאה מכך, בעבור כל נפח קיבה, יש מלאות באנטרום (Antrum), התרחבות ושובע מוקדם. תגובה של הסתגלות מופרעת של הקיבה בקשישים יכולה להיות עקב עלייה בריכוז חמצן חנקתי (NO - Nitric oxide) בבסיס הקיבה. הצטברות זו גורמת להתרופפות של הקיבה, שגורמת להתרחבות של בסיס הקיבה, וכתוצאה מכך להאטה בקצב ריקון קיבה. לעומת זאת, נראה שההזדקנות כמעט אינה משפיעה על המעי הדק או על תנועתיות המעי הגס ועל זמן מעבר המזון במעי בקשישים בריאים[1].
תת-תזונה שניונית
אכילה מועטה בקרב קשישים יכולה להיות קשורה גם לגורמים פתולוגיים נוספים, אשר חלקם נפוצים יותר בזקנה.
חשוב לזכור כי רוב הפתולוגיות מגיבות לטיפול, ולכן איתור הבעיה הוא גורם חשוב ומשמעותי כדי לטפל ולמנוע תת-תזונה.
בדידות
קשישים רבים נמצאים הרבה לבד. היעדר חברה נקשר לירידה בצריכת המזון ואכילה בחברה נקשרה לעלייה בצריכת המזון בזקנה, לכן דאגה לחברה באכילת הקשיש יכולה להגדיל את צריכת המזון שלו[7].
דיכאון
ערך מורחב – דיכאון בקשישים - Depression in the elderly
דיכאון היא בעיה נפוצה בקשישים, היכולה להתבטא בירידת תיאבון וירידת משקל, כלומר, מהווה גורם חשוב לתת-תזונה בקשישים במוסד או בקהילה. תת-תזונה עצמה, אם היא מביאה, למשל, לירידה בחומצה פולית, יכולה להחמיר דיכאון, ולכן טיפול במחסורים התזונתיים יכול להביא לשיפור במצב הדיכאון.
בעיות שיניים
ערך מורחב – בריאות חלל הפה בקשישים - Oral health in the elderly
שיניים תותבות, בעיות בהתאמת השיניים או שיניים חסרות יכולות להביא לשינויי צריכת מזון ולהפחית צריכת חלבון. משום שיכולת הלעיסה נפגעת לרוב, הם צורכים רק מזון רך ודייסתי ומפחיתים את צריכת הקלוריות.
צריכת תרופות
תרופות רבות משפיעות על התיאבון ועל חוש הטעם והריח. יתכנו השפעות גומלין בין תרופות ונוסף על כך, יש מגבלות תזונתיות הקשורות לזמני נטילת התרופות. כל אלו עלולים להפחית את צריכת המזון עד לתת-תזונה.
קליניקה
ירידה לא מכוונת במשקל בקשישים יכולה להזיק, בייחוד אם היא מובילה לתת תזונה של אנרגיה וחלבון (Protein energy malnutrition), המובילה לדברים הבאים:
- תפקוד לקוי של שרירים
- ירידה במסת עצם
- ליקוי בתפקוד מערכת החיסון
- אנמיה
- ירידה בתפקוד קוגניטיבי
- ירידה בריפוי פצעים
- עיכוב בהחלמה מניתוח, ומכאן עלייה בתמותה
אבחנה
אין שיטה שמהווה תקן זהב (Gold standard) באבחון תת-תזונה בקשישים. יש לזכור שיש שני סימנים חשובים שמצביעים על עלייה בסיכון לתת-תזונה, תחלואה ותמותה בקשישים:
- משקל גוף נמוך
- איבוד משקל, בעיקר לא מכוון
קיימות שיטות רבות לאבחון תת-תזונה בקשיש. איתור הבעיה הוא שלב הכרחי וחשוב כדי לטפל ולמנוע סיבוכים בהמשך. קיימת חשיבות רבה להעלאת המודעות בקרב המטפלים בנוגע לאיתור תת-תזונה בקשיש ולאפשרות הטיפול התזונתי המקיף והפניה למעקב תזונתי רציף.
איתור הקשישים הסובלים מתת-תזונה יכול להתבצע באמצעות הצעדים הבאים:
- שקילת הקשיש: חשוב לשקול את הקשיש בקביעות. אם התגלתה ירידה של יותר מ-5% במשקל, זוהי נורה אדומה. מדד מסת גוף של מתחת ל-22 מרמז על תת-תזונה, ואילו מדד מסת גוף של פחות מ-18.5 מאבחן תת-תזונה בבירור, גם אם המשקל יציב
- בנוסף, יש לבצע הערכה תזונתית פשוטה וקצרה - לשאול את הקשיש אם חלה ירידה בתיאבון או ירידה בצריכת המזון. כמו כן, יש לערוך אנמנזה מפורטת כדי לנסות לקשור את הירידה בחוש הטעם לנטילת תרופות. דווח על יותר מ-250 תרופות שנקשרו להפרעה בחוש הטעם
- שימוש בשאלונים לאיתור קשישים בסיכון
שאלונים
כדי לאתר את הקשישים שנמצאים בתת-תזונה, נבנו ופותחו כמה שאלונים. אחד מהם הוא שאלון ה-MNA (Mini Nutritional Assessment) הבינלאומי. השאלון מורכב מ-18 מרכיבים. הוא מקיף וכולל, אך בפועל לא תמיד מילויו ישים, עקב חוסר זמן או בעיית ניידות של חלק מהקשישים.
השאלון אורך כ-15 דקות, והציון המירבי הוא 30. ציון 17-23.5 מעיד על סיכון לתת-תזונה, וציון נמוך מ-17 מעיד על תת-תזונה[8].
קיים גם שאלון MNA מקוצר. השאלון פותח מהגרסה הארוכה ומשמש ככלי סיקור לאיתור מצב תזונתי לקוי. שאלון זה מהיר וקל לביצוע ואורך כ-3 דקות[9] (נספח 1).
שאלון ה - SNAQ (Simplified Nutritional Appetite Questionnaire) הוא כלי פשוט, היכול להעריך ביעילות רבה וברמת דיוק גבוהה את מצבו התזונתי של הקשיש. השאלון מבוסס על ארבע שאלות בלבד. רמת הניקוד על כל תשובה מגדירה את רמת ההתערבות התזונתית או את רמת הטיפול והמעורבות של הדיאטנית הקלינית שנדרשת אצל כל קשיש[10] (נספח 2).
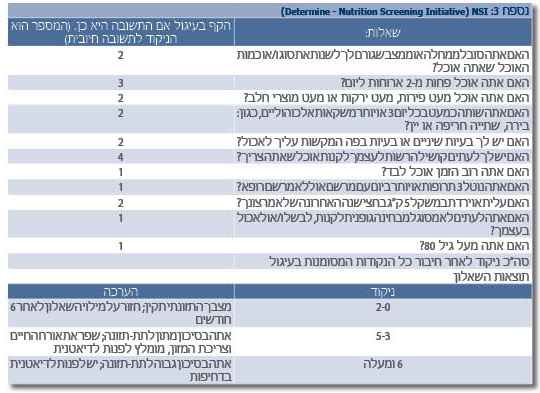
שאלון נוסף הוא שאלון ה-NSI (Determine Nutrition Screening Initiative). זהו כלי שפותח כדי לאתר קשישים עם מצב תזונתי ירוד. הכלי פותח על ידי האגודה האמריקאית לסוכרת, האיגוד האמריקאי של רופאי המשפחה והמועצה הלאומית לזקנה[11] (נספח 3).
כדי לאתר קשישים בסיכון לתת-תזונה, יש הממליצים להשתמש בשאלון ה-SNAQ, ומעדיפים להעביר את השאלון לכל קשיש המגיע לטיפול במרפאה הראשונית. אם מצבו התזונתי של הקשיש לא טוב, יש להפנות אותו לדיאטנית להמשך טיפול. שאלון ה-SNAQ הוא שאלון קצר ויעיל לאיתור קשישים בסיכון לתת-תזונה.
טיפול
לנושא חשיבות רבה. יש להתמקד באיתור ובאבחון מוקדם ויעיל של התופעה ובדרכי טיפול תזונתיות למנוע ולטפל בתת-תזונה בגיל המבוגר.
הטיפול בקשיש עם תת-תזונה צריך להתמקד בגורם הראשוני שהוביל לכך, במקביל לטיפול תזונתי ולמעקב דיאטנית הכולל ייעוץ, התאמת תפריט בהתאם להעדפות המטופל, טיפול בירידה בחוש הטעם והריח, העשרה קלורית, מתן תכשירי הזנה ומתן תוספת ויטמינים ומינרלים במידת הצורך. יש חשיבות רבה לשיתוף הפעולה בין הרופא המטפל, האחות והדיאטנית בזיהוי ובטיפול בקשיש עם תת-תזונה.
טיפול בבעיה הראשונית
- בעיות שיניים: יש להפנות את הקשישים לרופא שיניים או לטכנאי שיניים, להתאמה טובה של השיניים התותבות. אין להגיע למצב בו הקשיש מוותר על השיניים התותבות בשל כאב, וצורך רק מזון רך ודייסתי.
- דיכאון: יש לזהות דיכאון ולהפנות לגורם מטפל.
- טיפול בירידה בחוש הטעם: עד כה אין טיפול תרופתי מסוים ויעודי לירידה בחוש הטעם, אך יש מחקרים המצביעים על שיפור, במקרים מסוימים, לאחר תוספת אבץ במינון של 50 מ"ג ליום למשך 6 שבועות לפחות[12]. כמו כן, מומלצת תוספת של ויטמין A וויטמין B3 (ניאצין). אם הירידה בחוש הטעם נובעת מנטילת תרופות, ניתן להפחית את מינון התרופה או להחליף אותה.
במקרים מסוימים יש השפעה טובה כשאוכלים סוכריות מנטה, לועסים מסטיק נטול סוכר או שוטפים את הפה בסודה לשתייה. כאשר יש תחושות של טעם מר בפה, מומלץ להוסיף שוקולד או קפה בזמן האכילה ונטילת התרופות. כאשר יש ירידה בסף הטעם המתוק ניתן להוסיף סוכר, סוכרזית, דבש, ריבה. כאשר יש ירידה בסף הטעם המלוח ניתן להוסיף מלח או אבקת מרק.
הגברת הצריכה התזונתית
יש להפחית בחשיבות ההקפדה על דיאטות טיפוליות בהשמנה, סוכרת ודיסליפידמיה, כגון: דיאטה דלת שומן, דלת סוכר או דלת קלוריות.
כדי להגביר את צריכת המזון יש לשים דגש על -
- ריכוז המזון לנפח קטן יותר
- מתן מזונות עשירים באנרגיה וחלבון
- למתקשים בלעיסה - מתן כלכלה רכה או דייסתית
- שיפור בתנאי הסביבה: ניתן להציע יותר אוכל, לשפר את האווירה החברתית בזמן האכילה (אכילה בחברה), להגיש מזון בצורה אסתטית, להגביר את המגע ולעודד אכילה באופן כללי
תוספת ויטמינים ומינרלים
יש להתאים צריכת ויטמינים ומינרלים באמצעות תוספים. יש לשים לב במיוחד לויטמין B12, חומצה פולית, ויטמין D וסידן. ניתן להמליץ על תוסף מולטי ויטמין המתאים לקשישים (50% מהתצרוכת היומית המומלצת) או להמליץ על לקיחת מולטי ויטמין המספק 100% מהתצרוכת היומית המומלצת במינון של חצי כדור ביום, או כדור שלם יום כן-יום לא.
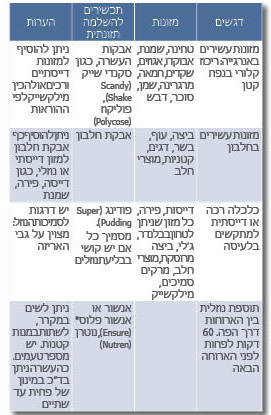
תוספת תכשירי הזנה נוזליים
אם לא מושגת עלייה במשקל כמצופה, או שהמחסור חמור מאוד, יש לספק תכשירי אנרגיה וחלבון נוזליים בין הארוחות על פי המלצת דיאטנית, בהתאם למצבים בריאותיים שונים. עדיף לבחור תכשירי הזנה המספקים לפחות 400 קק"ל ליום.
במטה-אנליזה של מחקרים מבוקרים בחנו את ההשפעה של תוספת תכשירי הזנה בקרב קשישים עם תת-תזונה. תוצאות המחקר מצביעות על עלייה במשקל, ללא תופעות לוואי והפחתת תמותה ב-34% בחולים שמאושפזים לטווח קצר בבית החולים[13],[14]. נמצא כי הדרך היעילה ביותר לנטילת תוספים אלה היא בין הארוחות. צריכת האנרגיה הכוללת גבוהה יותר כאשר נוטלים את התוספים בין הארוחות (כשעה ויותר לפני הארוחה הבאה) לעומת עם הארוחה, מכיוון שהשפעת האוכל על הצריכה של התוספים פוחתת, ופוחת דיכוי התיאבון[15].
בשוק קיימים מספר תוספי מזון נוזליים המותאמים למצבים בריאותיים שונים. התכשירים לרוב קיימים במספר טעמים, כגון: וניל, תות, שוקולד, קפה.
ניתן להשתמש בהזנה דרך צינור קיבתי אפי (Nasogastric tube) או צינורית קיבה (PEG - Percutaneous endoscopic gastrostomy) במקרים של תת-תזונה חריפה בהם ניתן להזין דרך הפה. הזנה דרך צינור קיבתי-אפי או צינורית קיבה נדרשת בעיקר כשמנגנון הבליעה לקוי.
תרופות מעוררות תיאבון
יש מחקרים המעלים את האפשרות בשימוש בתרופות מעוררות תיאבון לקידום העלייה במשקל בקשישים בתת-תזונה, אך תוצאות המחקרים מוגבלות[16].
- נמצא כי Megestrol acetate (הורמון מעודד ביוץ, Progestational agent) מגביר תיאבון וגורם לעלייה במשקל במקרים של אנורקסיה של חולי סרטן, נגיף הכשל החיסוני האנושי (HIV - Human immunodeficiency virus) ומצבים אחרים שמאופיינים בעליית ציטוקינים[16].
כשניתן Megestrol acetate במינון של 800 מ"ג ליום למשך 12 שבועות לחולי תת-תזונה בבתי אבות, לא הייתה עליית משקל משמעותית יחסית לביקורת - אך בתום 12 השבועות, נראתה עלייה משמעותית במשקל[17]. לרוב התכשיר נסבל היטב, אך ייתכנו תופעות לוואי בשימוש בו, כגון: צבירת נוזלים, האדמה, אי ספיקה כרונית של האדרנל ונטייה לקרישיות יתר. רמות הטסטוסטרון יורדות בגברים, ולכן לגברים יש לתת טסטוסטרון עם Megestrol acetate.
- מתן Dronabinol, נגזרת של צמח הקנביס, יכול לגרות תיאבון, לשפר את מצב הרוח ולהקל כאב. השפעתו על תת-תזונה בזקנה לא ברורה מספיק, והשימוש בו עלול לגרום להזיות ולבחילה. נמצא כי מתן Dronabinol למשך 6 שבועות במינון של 2.5 מ"ג פעמיים ביום בקשישים עם אלצהיימר הביא לעלייה הגדולה בכ-0.5-1 ק"ג מהעלייה בקבוצת האינבו (פלצבו)[18].
ייתכן ובהמשך, לאחר הבנת המנגנונים הספציפיים בתת התזונה של הזקנה, יפותחו טיפולים נוספים, כדוגמת אנטגוניסטים של CCK (Cholecystokinin) או אנלוגים של גרלין (Ghrelin).
המלצות
- יש לאתר קשישים בסיכון לתת-תזונה או ירידה במשקל, ירידה בהנאה מהאוכל, ירידה בתיאבון - מומלץ למלא את שאלון ה-SNAQ ולהפנות לדיאטנית במקרה שהמצב התזונתי לא תקין (נספח 2)
- יש לטפל בגורמי סיכון, כגון דיכאון, שיניים תותבות לא מתאימות
- העלאת המודעות לגבי תרופות המורידות את התיאבון ומשפיעות על חוש הטעם: ניתן להפחית מינונים או להחליף את התרופה
- יש להפחית בחשיבות ההקפדה על דיאטות טיפוליות בהשמנה, סוכרת ודיסליפידמיה, כגון דיאטה דלת שומן, דלת סוכר או דלת קלוריות
- ניתן להמליץ על תוספת תכשיר הזנה באופן מיידי, בעיקר תכשיר הזנה נוזלי בין הארוחות, ולהפנות לטיפול ומעקב דיאטן/ית
- יש להסב את תשומת לבם של בני המשפחה או של המטפל לגבי המצב התזונתי של הקשיש. יש להדריך את המשפחה או המטפל כיצד לעודד את הקשיש לאכול, על הדרכים להגברת הצריכה האנרגטית, להיות סבלנים, לעזור לו בעריכת הקניות ולהיות בחברתו
- יש לעודד את המוסדות המטפלים או המשפחה/מטפל לשפר את הגשת המזון מבחינה אסתטית וסביבתית
פרוגנוזה
ערך מורחב – ירידה בתיאבון בקרב קשישים כמדד פרוגנוסטי - Loss of appetite as a prognostic factor in the elderly
הסיכון לתחלואה ותמותה בתת-תזונה: במדד מסת גוף נמוך מ-22-23 יש עלייה בתמותה, בעיקר במדד מסת גוף הנמוך מ-18.5 בנשים, ומ-20.5 בגברים[19]. איבוד משקל של כ-5% ויותר במספר שנים, הוא נפוץ לאחר גיל 60. קשישים עם משקל התחלתי נמוך יחסית (מדד מסת גוף נמוך מ-23.6), שירדו יותר מ-1.6 ק"ג למ², היו עם שיעור תמותה של 22.6%, כמעט 20 פעם יותר מאלה שמדד מסת הגוף שלהם היה 23.6-28 ומשקלם נשאר קבוע. כמו כן, הם בעלי סיכוי גדול יותר לסרקופניה[1].
מחקרים אפידמיולוגיים הראו שתת תזונה של אנרגיה וחלבון היתה מנבאת עצמאית של תמותה בקשישים בבתי אבות או בבית חולים או בקהילה[20], [21].
דגלים אדומים
ביבליוגרפיה
- ↑ 1.0 1.1 1.2 1.3 1.4 1.5 . Ian MC. The anorexia of aging. Clin Geriatr Med 2007;23:735-756
- ↑ Prentic AM, Jebb SA. Beyond body mass index. Obes Rev 2001;2(3):141-147
- ↑ Briefel RR, Mcdowell MA, Alaimo K, et al. Total anergy intake of the US population: the third national health and nutrition examination survey, 1988-1991. Am j clin nutr 1995;62(5):1072-1080
- ↑ Doty RL, Shaman P, Applebaum SL, et al. Smell identification ability: changes with age. Science 1984;226(4681):1441-1443
- ↑ Schiffman SS. Taste and smell in disease. NEJM 1983;308:1275-1279
- ↑ Rolls BJ, Mcdermott TM. Effects of age on sensory specific satiety. Am J Clin Nutr 1991;54(6):988-996
- ↑ Walker D, Beauchence RE. The relationship of loneliness, social isolation and physical health to dietary adequacy of independently living elderly. J Am Diet Assoc 1991;91(3):300-304
- ↑ Guigoz Y, Lauque S, Vellas BJ. Identifying the elderly at risk for malnutrition. The Mini Nutritional Assessment. Clin Geriatr Med 2002;18(4):737-757
- ↑ Vellas B, Lauque S, Andriu S, et al. Nutrition assesment in the elderly. Curr Opin Clin Nutr Met Care 2001;4:5
- ↑ Wilson MM, Thomas DR, Rubenstein LZ, et al. Appetite assessment: simple appetite questionnaire predicts weight loss in community-dwelling adults and nursing home residents. Am J Clin Nutr 2005;82(5):1074-1081
- ↑ White JV, Ham RJ, Lipschitz DA, et al. Consensus of the nutrition screening initiative: risk factors and indicators of poor nutrition status in older Americans. JADA 1991;91:783
- ↑ Mahajan SK, Prasad AS, Lembujon, et al. Improvement of uremic hypogeusia by zinic: a double blind study. Am J Clin Nutr 1980;33:1517-1521
- ↑ Milne AC, Avenell A, Potter J. Meta-analysis: protein and energy supplementation in older people. Ann Intern Med 2006;144(1)37-48
- ↑ Milne AC, Potter J, Avenell A. Protein and energy supplementation in elderly people at risk from malnutrition. Cochrane Database Syst Rev 2005;(2):CD003288
- ↑ Wilson MM, Purushothaman R, Morley JE. Effects of liquid dietary supplements on energy intake in the elderly. Am J Clin Nutr 2002;75(5):944-947
- ↑ 16.0 16.1 Morley JE. Orexigenic and anabolic agents. Clin Geriatr Med 2002;18(4):853-866
- ↑ Yeh SS, Wu SY, Lee TP, et al. Improvement in quality-of-life measures and stimulation of weight gain after treatment with megestrole acetate oral suspension in geriatric cachexia: results of duble-blind, placebo-controlled study. J Am Geriatr Soc 2000;48(5):485-492
- ↑ Volicer L, Stelly M, Morris J, et al. Effects of dronabinol on anorexia and disturbed behavior in patients with Alzheiemer's disease. Int J Geriatr Psychiatry 1997;12(9):913-919
- ↑ Calle EE, Thun MJ, Petrelli JM, et al. Body-mass index and mortality in a prospective cohort of US adults. NEJM 1999;341(15):1097-105
- ↑ Campbell AJ, Spears GF, Brown JS, et al. Anthropometric measrments as predictors of mortality in a community population aged 70 years and over. Age Aging 1990;19(2):131-135
- ↑ Morley JE, Silver AJ. Nutritional issues in nursing home care. Ann Intern Med 1995;123(11):850-859
קישורים חיצוניים
- תת-תזונה בגיל המבוגר: מה עושים?, מדיקל מדיה
המידע שבדף זה נכתב על ידי לאה בכר ומורן בלייכפלד - דיאטניות קליניות מוסמכות, מסטרנטיות לתזונה באוניברסיטה העברית, ירושלים


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק