חשיפה לקרינה בהיריון - Radiation exposure during pregnancy
הופניתם מהדף חשיפה לקרינה בהריון לדף הנוכחי.
| חשיפה לקרינה בהיריון | ||
|---|---|---|
| Radiation exposure during pregnancy | ||
| יוצר הערך | פרופ' מיכאל קופרמינץ וד"ר דן שיפטר |
|
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – קרינה
חשיפה לקרינה (מודעת או לא מודעת) בזמן היריון ידועה כגורמת ללחץ נפשי כבד לנשים. החרדה עלולה לגרום לנשים לשקול הפסקת היריון גם כאשר אין כל סיבה אמיתית לכך.
יחידות
ברוב הספרים הדנים בנושא מופיעה יחידת הקרינה ראד (Rad). ראד היא כמות האנרגיה הנבלעת בחומר (ארג/גרם - Erg/gram). כשדנים באפקטים ביולוגיים, יש להשתמש ביחידת הקרינה הביולוגית רם (Rem) או ביחידה המקובלת בעולם, סיוורט (Sv, Sievert). בקרינת רנטגן, מקדם ההמרה הוא אחד, כלומר 1Rad מקביל ל-1Rem או 10mSV (miliSv), שהיא היחידה שבה יעסוק ערך זה.
קרינה והיריון
מחקרים שבוצעו בשורדים מהפצצה האטומית ביפן הראו באופן מוחלט כי חשיפה ברחם לקרינה במינון גבוה מעלה את הסיכון למיקרוצפליה (Microcephaly), לפיגור שכלי ולעצירה בגדילת העובר. קרינת הפצצה שונה מהקרינה המסוננת בבדיקות אבחנתיות. המרחק ממרכז הפצצה וגיל ההיריון בזמן החשיפה היו קשורים ישירות לסיבוכים אלה. הקבוצה הגדולה ביותר עם סיבוכים אלה הייתה זו כאשר בזמן החשיפה הייתה האישה ב-15 השבועות הראשונים להריונה או מוקדם יותר. מיקרוצפליה ופיגור שכלי היו קשורים עם קרינה של 0.5SV או יותר, כאשר 0.2SV הייתה המנה הנמוכה ביותר שגרמה למיקרוצפליה. למרות שבבעלי חיים תוארו מספר מומים הקשורים לקרינה, הרי שבבני אדם תוארו בעיקר מיקרוצפליה, פיגור שכלי ועצירה בצמיחה. במנות קרינה גבוהות מאוד אובחנו גם קטרקט, מיקורופתלמיה (Microphthalmia) ואיברי מין בלתי תקינים.
לפני השבוע השמיני להיריון, או מעל 25 שבועות היריון, לא תועדה בבני אדם עלייה בסיכון לפיגור שכלי גם במינונים מעל 0.5SV.
בין השבועות 15-8 העובר רגיש ביותר לקרינה. הסיכון לפיגור שכלי במנת קרינה 0.1SV הוא ארבעה אחוזים, והוא עולה ל-60 אחוז עם קרינה של 1.5SV. אך כפי שמופיע בטבלה 1, המנות האלו גבוהות פי עשרה עד מאה מהמנות המתקבלות מצילומים אבחנתיים.
התמותה העוברית הגבוהה ביותר כתוצאה מקרינה היא בשבוע הראשון לאחר ההפריה, למעשה מהביוץ עד היום של המחזור הצפוי. בתקופה זו העובר אינו רגיש למומים או לאפקטים אחרים של קרינה וחל הכלל של הכל או כלום. כלומר, אם העובר אינו מת, הוא צפוי להיות בריא. בתקופת יצירת האיברים, הקרינה עלולה לגרום למומי מערכת העצבים ולפיגור בצמיחה. בתקופה העוברית, הקרינה עלולה לגרום לפיגור שכלי ולהשפעות על מערכת העצבים המרכזית.
מגבלות מנת קרינה
היחשפות למנת קרינה של פחות מ-50mSv בזמן ההיריון לא הראתה שינוי בתוצאות ההיריון בהשוואה לקבוצת ביקורת שנחשפה לקרינת רקע בלבד ברמה מוערכת של פחות מ-1mSv בזמן ההיריון. מנה כזו אינה משפיעה על הפריון. על פי ה-NCRP (US National Council on Radiation Protection), הסיכון לעובר גדל ברמות חשיפה של יותר מ-150mSv.
הסיכון להפלה או לפגיעה בעובר כתוצאה מחשיפה למנות פחותות מ-50mSv הוא זניח ביחס לסיכון הרגיל להפלה או ללידת עובר פגום בנשים שלא נחשפו כלל. כיוון שמרבית החשיפות הן ברמות נמוכות הרבה יותר, לרוב אין כל חשש ואין צורך לנקוט בפעולות מיוחדות. מרבית החשיפות מבדיקות הדמיה הן ברמה הנמוכה בהרבה מרמת הסף של 50mSv. ההערכה הכללית היא שכ-85 אחוז מהחשיפה הכוללת של האוכלוסייה לקרינה במהלך החיים נובעים מקרינת רקע ורק כ-15 אחוז מהקרינה היא "מעשי ידי אדם" [הרוב המכריע, כ-97 אחוז מבדיקות CT (Computed Tomography)]. קרינה ישירה לעובר מתרחשת כאשר העובר נמצא ישירות בשדה הקרינה (לדוגמה, צילום בטן). קרינה לא ישירה מתרחשת כאשר העובר אינו בשדה הקרינה אך קרינת פיזור מגיעה לבטן (תמיד ברמה נמוכה בסדרי גודל מאשר הקרינה הישירה). כיוון שמנת הקרינה היא ביחס הפוך לריבוע המרחק ממקור הקרינה, הרחקה קטנה של העובר ממקור הקרינה תגרום לירידה גדולה במנה. מנת הקרינה לעובר מצילום גולגולת, ראש, צוואר, חזה, ידיים ורגליים של האם היא נמוכה ביותר (פחות מ-0.1mSv) בשל מנת קרינה נמוכה בבדיקות אלו והמרחק מהעובר.
מכאן ניתן להבין שרק בדיקות מרובות של CT יכולות להגיע למנת קרינה משמעותית לעובר (מעל 50mSv). גם הקרינה בגובה רב של אלה הטסים הרבה היא זניחה.
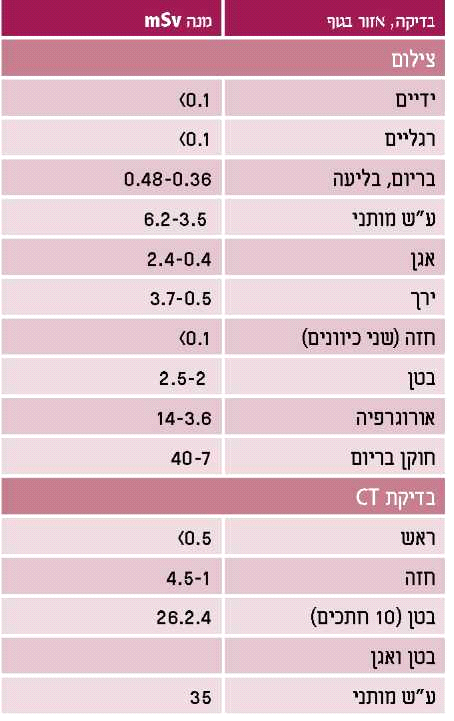
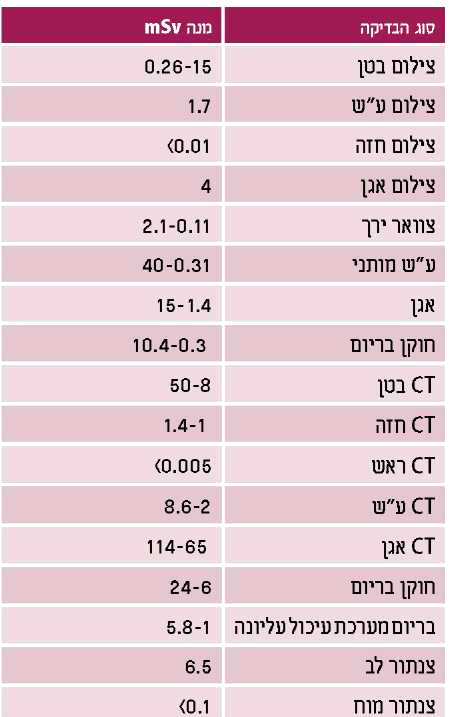
הצילומים האבחנתיים הרגילים כרוכים במנות קטנות מאוד של קרינה. לדוגמה, צלום חזה המבוצע מקדימה ומהצד - הצילום השכיח ביותר בהיריון - כרוך במנת קרינה של 0.1mSv בלבד, כמעט מאית מהמנה המקסימלית המותרת בהיריון. צילום בטן כרוך במנת קרינה של 2mSv. פילוגרפיה תוך ורידית (Intravenous pyelogram) כרוכה בקרינה שעלולה לעבור 10mSv ולכן מומלץ לעשות בהיריון צילום בודד לאחר הזרקת חומר הניגוד (Single shot). כפי שמציגה טבלה 1, מנת הקרינה בזמן בדיקת חוקן בריום משתנה לפי זמן הפעולה. כך גם לגבי צנתור לב ומוח.
בבדיקות CT מודרניות, אזורים שאינם מוקרנים ישירות נחשפים לפחות קרינה. כך למשל CT שמבוצע כדי לשלול תסחיף ריאתי (Spiral CT) שהוא הרבה יותר מדויק לאבחנה, גורם לפחות קרינה מאשר ביצוע פעולה אבחנתית בחשד לתסחיף ריאה של Ventilation-perfusion הנמדד עם טכנציום (Technetium) מסומן ועם קסנון (Xenon). חשיפתו של העובר בשניהם היא זניחה.
CT ראש הוא ה-CT השכיח ביותר בהיריון, בנשים עם רעלת היריון, חשד לדמם מוחי וכדומה. הקרינה המגיעה לעובר היא נמוכה ביותר.
CT בטן המבוצע לעתים לאבחנה של דלקת התוספתן אינו מקובל בדרך כלל בנשים הרות אך אם הוא מבוצע, מנת הקרינה הממוצעת לעובר היא כ-25mSv ואילו לנפגעי טראומה - 25-32mSv. למרות שמנות אלו גבוהות יחסית, הן אינן פוגעות בעובר ואינן מצדיקות הפסקת היריון.
תופעות לוואי
אפקטים מאוחרים של קרינה עלולים להופיע שנים לאחר הלידה. קיים ויכוח אם צילומים אבחנתיים מעלים את הסיכון ללוקמיה בילדים והנתונים התומכים בכך הם מעטים. לדוגמה, עלייה בסיכון ללוקמיה בילדים שנחשפו ברחם לקרינה בזמן צילומים של האגן, שהיו נהוגים בעבר למדידת האגן. אבל הסיכון קטן ביותר - 1:2,000 באלה שנחשפו לעומת 1:3,000 באלה שלא נחשפו. ההערכה היא סיכון תמותה מסרטן של 1:1,700 לכל חשיפה של 10mSv. כאמור, קיים ספק רב לגבי הנתונים.
קיים גם ויכוח לגבי מחקרים שהראו כי אם האב חשוף לקרינה, למשל במקום העבודה לפני ההיריון, עולה הסיכון ללוקמיה בילד. אולטרסאונד אינו יוצר קרינה וכמותו אינה מוגבלת בהיריון.
בדיקת תהודה מגנטית (MRI, Magnetic resonance imaging) אינה יוצרת קרינה. שימוש בחומר ניגוד (גדוליניום - Gadolinium) מותר בהיריון אך הוא אינו מומלץ בטרימסטר הראשון.
בחשיפה ליותר מ-150mSv בטרימסטר השני והשלישי, או ליותר מ-50 בטרימסטר הראשון, כאשר אז הסיכון גבוה יותר למומים נוירולוגיים, יש לשקול את סיום ההיריון.
מרבית הצילומים האבחנתיים הם בטוחים בהיריון בכל טרימסטר ואין צורך לסיים את ההיריון. מכל מקום, מובן שכאשר ניתן להוריד את כמות הקרינה לעובר, כגון על ידי כיסוי הבטן, חשוב לבצע זאת.
מיפויים שונים על ידי חומרים רדיואקטיביים משחררים רמות קרינה שונות. לדוגמה, במיפוי מוח בטרימסטר הראשון, הכמות שתגיע לעובר (רחם) היא 8.8mSv ובמיפוי עצם בטרימסטר הראשון עם טכנציום, מנת הקרינה היא 4.6mSv. במיפוי בלוטת התריס מנת הקרינה נמוכה יחסית, אך מיפוי לאחר השבוע ה-12 עם יוד רדיואקטיבי לאחר שבלוטת העובר נוצרה, יביא למנת קרינה משמעותית של 1.3Sv לבלוטה ולהרס הבלוטה.
המלצות
- חשיפה לקרינה בצילומים אבחנתיים אינה גורמת נזק לעובר. קרינה של פחות מ-50mSv אינה גורמת נזק, מומים או הפלות
- כאשר יש צורך בפעולות אבחנתיות ויש חשש מקרינה מרובה, ניתן להשתמש ב-MRI ובאולטרסאונד
- אולטרסאונד ו-MRI אינם כרוכים בתופעות לוואי לעובר
- כאשר נעשים צילומים מרובים, יש להתייעץ עם מומחה קרינה לחישוב מנת הקרינה שהגיעה לעובר
- שימוש באיזוטופים של יוד רדיואקטיבי אסור בהיריון
- חומרי ניגוד ל-MRI אינם גורמים נזק לעובר ויש להם תועלת אבחנתית. שימושם בהיריון ייקבע על פי התועלת הפוטנציאלית מול הסיכון הפוטנציאלי לעובר. מדובר בעיקר בשימוש בגדוליניום בטרימסטר ראשון אך אין כל בעיה בשימוש בו בטרימסטר שני או שלישי
הנתונים בטבלה 1 משקפים את מנת הקרינה לאם כתוצאה מהפעולות האבחנתיות שנעשו לה. מנת הקרינה לעובר כתוצאה מחלק מפעולות אלו מובאת בטבלה 2.
ביבליוגרפיה
- National Council on Radiation protection and Measurements (NCRP) - Report No. 054 - Medical Radiation Exposure of Pregnant and Potentially Pregnant Women.
- National Regulatory Commission (NRC), 1999 - Biological Effects of Radiation.
- Valentin J, Editor, Annals of the ICRP, Publication 84: Pregnancy and Medical Radiation, International Commission on Radiological Protection, Volume 30, No. 1. Tarrytown, New York: Pergamon, Elsevier Science, Inc., 2000.
- Osei EK, Faulkner K.Fetal doses from radiological examinations. Br J Radiol. 1999 Aug;72(860):773-80. PMID: 10624343
קישורים חיצוניים
המידע שבדף זה נכתב על ידי פרופ' מיכאל קופרמינץ, מנהל היחידה להיריון בסיכון גבוה, בית החולים ליולדות ע"ש ליס. ד"ר דן שיפטר, מנהל שירותי הקרינה, מכון הקרינה, המרכז הרפואי תל אביב


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק