המדריך לטיפול בסוכרת - טיפול נפשי בסוכרת - Psychiatric treatment of diabetes
הופניתם מהדף טיפול נפשי בסוכרת לדף הנוכחי.
המדריך לטיפול בסוכרת
מאת המועצה הלאומית לסוכרת, משרד הבריאות. עורכים מדעיים: ד"ר עופרי מוסנזון, פרופ׳ איתמר רז
| המדריך לטיפול בסוכרת | ||
|---|---|---|

| ||
| שם המחבר | עודד המרמן | |
| שם הפרק | הטיפול הנפשי בסוכרת | |
| עורך מדעי | ד"ר עופרי מוסנזון, פרופ׳ איתמר רז |
|
| מאת | המועצה הלאומית לסוכרת, משרד הבריאות |
|
| מועד הוצאה | 2022 | |
| מספר עמודים | 614 | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – סוכרת
לקראת סוף שנות ה-70 של המאה ה-20, בעקבות עבודותיהם של חוקרים כמו: George Engel ,Harold Wolff ועוד, החל המודל הביו-פסיכו-סוציאלי לצבור תאוצה בעולם הרפואי. לפי מודל זה, לא די במשתנים ביו-רפואיים בכדי למדוד ולהסביר מחלות ועל המדע להתחשב בתרכובת של גורמים שונים, הכוללים מדדים ביולוגיים, נטיות גנטיות, גורמים אישיותיים, חברתיים ותרבותיים אשר משפיעים יחדיו במכלול אחד על מצבו הרפואי של החולה[1]. גם במחלת הסוכרת, בדומה למחלות אחרות, מצבו הרפואי של החולה משפיע ומושפע ממצבו הנפשי. על כן, הבנה וטיפול נכון בסוגיות הנפשיות הקשורות בסוכרת יכולים להשפיע במידה רבה על מהלך המחלה, על פרמטרים פיזיולוגיים העומדים בבסיסה, על מידת שיתוף הפעולה של החולה ועל רמת תפקודו ואיכות חייו. פרק זה מבקש להציע לאנשי המקצועות הרפואיים והפרא-רפואיים המטפלים בחולי סוכרת מודל להתייחסות לממדים הפסיכו-סוציאליים המרכזיים במחלת הסוכרת, ובכך לסייע בתהליכי ייעוץ, הדרכה והפנייה. הפרק יתייחס לשלושה מוקדים בהתמודדות הנפשית עם הסוכרת:
- מתן אבחנה והסתגלות ראשונית למחלה
- החיים עם המחלה
- קשיים נפשיים הנלווים לסוכרת
בנוסף, מתוארים ההיבטים הטיפוליים הרלוונטיים ומתן כלים בסיסיים להערכה ולהמשך התערבות. לבסוף, מחלת הסוכרת מסווגת לסוכרת מסוג 1 ולסוכרת מסוג 2; קלסיפיקציה עם הבדלים מהותיים ומשמעותיים. עם זאת, במסגרת הכתיבה הנוכחית, יידונו בעיקר האספקטים הנפשיים אשר שותפים, במידה כלשהיא, לשני סוגי הסוכרת והפרק לא יתמקד בהבדלים שביניהם.
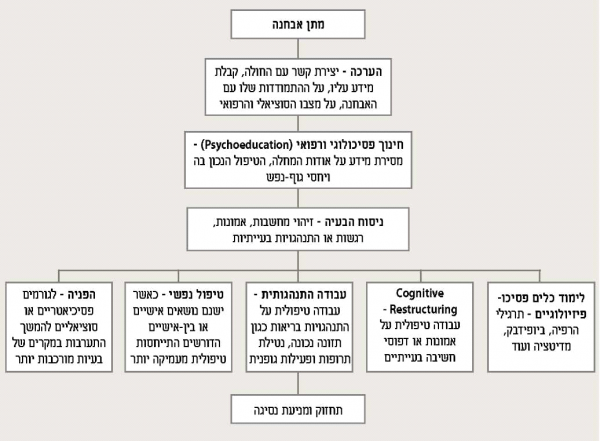
מתן אבחנה והסתגלות ראשונית למחלה
אדם המאובחן כחולה במחלת הסוכרת נאלץ להתמודד עם העובדה כי מרגע זה והלאה, חייו השתנו. עליו להתמודד עם עובדת היותו חולה במחלה כרונית, עובדה אשר עלולה להשפיע בצורות שונות על רגשותיו ועל תפיסת העצמי שלו. בנוסף על השינוי התפיסתי, מחלת הסוכרת מצריכה רמה גבוהה של מחויבות מצד החולה ומשפחתו לטיפול הרפואי. בשל כך, ההתמודדות עם המחלה כרוכה בהיכנסות לתוך מערכת חדשה של מגבלות, אתגרים והתנהגויות הקשורות בשמירה על אורח חיים בריא, אשר ייתכן ולא היו מוכרות לאותו אדם קודם לכן. שינויים אלה, בין אם התנהגותיים ובין אם תפיסתיים, עלולים להוביל למצבי רגש בלתי שגרתיים כגון חרדה, כעס, עצבנות, מתח ודכדוך ולחייב תקופת הסתגלות למחלה. במרבית המקרים, רגשות אלה אינם בעייתיים, אלא מהווים תגובה בריאה ונורמלית למצב חיים מורכב; האדם נאלץ להתמודד עם אובדן הבריאות[2] ולהתאבל על מה שאבד לו. במקרים בהם תגובתו של האדם קשה במיוחד, נמשכת זמן רב או מלווה בהפרעות חמורות בתפקוד, כדאי לפנות לאבחון מקיף יותר אצל איש מקצוע בבריאות הנפש כרי לקבל התייחסות טיפולית מקיפה ורגישה.
על כל פנים, חשוב שהצוות הרפואי יכיר כי לכל אדם סגנון התמודדות שונה כאשר הוא נתקל בקשיים בחייו. ישנם אנשים אשר מוצאים מקור תמיכה בקרב חברים ובני משפחה, יש כאלו אשר מנסים לשלוט על הבעיה באמצעות לימוד וקריאה או באמצעות מעבר בין רופאים שונים וכאלו אשר נעזרים במדיטציה, תפילה או רב/מדריך רוחני בחיפוש אחר משמעות עמוקה יותר למתרחש. כל אלו ועוד הם אמצעי התמודדות ראויים ובמקרים רבים הצוות המטפל יכול לעודד התמודדות פעילה ומתאימה. בנוסף, במקרים בהם הקשר בין איש הצוות למטופל מאפשר זאת, ניתן לתת מקום להתבוננות פנימית ולעודד את המטופל בתקופת הסתגלותו לשינויים כה גדולים המתרחשים בחייו, לשאול את עצמו שאלות כמו: "מה אני מרגיש עכשיו"? "מה אני חושב על מה שקורה לי"? "מדוע אני עושה את מה שאני עושה"? "איך הייתי רוצה שהעתיד ייראה ומה יידרש לשם כך"? "כיצד דברים אלו משפיעים על האנשים הקרובים לי"? בעזרת שאלות מעין אלו ניתן להבחין בחלק מהבעיות שעלולות לצוץ ביחס להתמודדות הרגשית עם הסוכרת. הזיהוי הראשוני מאפשר טיפול באותן בעיות, במקום שאלו יודחקו או שיצטברו פנימה.
מכיוון שקבלת האבחנה עלולה להיות קשה עבור החולה ולהצריך תקופת התמודדות, על אנשי המקצוע השותפים למתן האבחנה לדעת לווסת את מתן האינפורמציה ואת הטיפול הראשוני במחלה באופן שלא יעמיס על החולה ויאפשר לו הסתגלות הדרגתית. בשלבים הראשונים של מתן האבחנה חשוב שהרופא ייתן מקום לחששות ולדאגות החולה, תוך כדי העברת המסר שעל אף שהסוכרת היא מחלה רצינית הדורשת התייחסות אחראית, ניתן להמשיך ולחיות חיים מלאים ועשירים, ויותר מכך - שהאדם עצמו יכול לשלוט, במידה רבה, על השלכות המחלה. על הטיפול ומתן האינפורמציה הראשוניים להתמקד באיזון מטבולי ובהגעה ליציבות גליקמית בטווח הקצר, כאשר, עם הזמן, ניתן להקנות ידע מעמיק יותר וכלים להתמודדות ארוכת טווח עם הסוכרת[3]. קיימים מספר כללים למתן אינפורמציה לחולה בצורה יעילה, המעודדים היענות טובה[2]:
- היה מודע לאפקט הראשונות (Primacy) והאחרונות (Recency) - חולים נוטים לזכור בעיקר את הדברים הראשונים או האחרונים שנאמרים להם
- השתמש בשפה פשוטה ובהירה, ללא מונחים רפואיים
- הדגש את חשיבותו של המידע המועבר באמצעות מתן סיבה לחשיבותו
- תן הוראות ממוקדות ופרט הוראות מורכבות לחלקים קטנים
- חזור על דברים חשובים יותר מפעם אחת
- שאל בנוגע למילוי ההוראות בביקורי המשך
בנוסף על הקניית ידע לחולה הסוכרתי, חשוב כי הצוות הרפואי ידע גם לאסוף מידע על המטופל. בהתאם לגישה הביו-פסיכו-סוציאלית, איסוף מידע אודות מצבו הנפשי והחברתי של המטופל עלול לתרום רבות להבנת המקרה, ליצירת אווירה של שיתוף פעולה בין החולה לצוות הרפואי ולפתרון בעיות או אפילו מניעתן[4]. כאשר הדבר מתאפשר, עבודה עם צוות מולטי-דיסציפלינארי של מטפלים, כמו: רופא, אחות, דיאטנית ופסיכולוג רפואי עלולה לסייע רבות באיסוף מידע מגוון על החולה ובהסתגלות הראשונית של החולה למחלה תוך כדי מתן מענה רחב לקשיים פסיכו-סוציאליים שונים.
| תרשים 1. תחומי ידע חשובים בנוגע לחולה חדש אשר אובחן בסוכרת | ||
|---|---|---|
| מאפיינים רפואיים | מאפינים סביבתיים | מאפיינים אישיותיים |
|
|
|
החיים עם המחלה: ניהול אורח חיים בריא ושיתוף פעולה עם הטיפול הרפואי
גם לאחר ההתאקלמות הראשונית למחלה, ניהול נכון של הסוכרת דורש מהחולים הקצאה של משאבים פיזיים ונפשיים. שליטה גליקמית טובה לאורך זמן מסייעת בהפחתה משמעותית בכמות הבעיות המיקרו והמקרו ווסקולאריות הקשורות במחלת הסוכרת ומשפרת את בריאותם ואיכות חייהם של החולים. אולם, איזון גליקמי טוב תלוי במספר התנהגויות בריאות חשובות. ה-AADE (Association of American Diabetes Educators) קבע כי ישנם 7 תחומי התנהגות אשר נחוצות לניהול מיטבי של מחלת הסוכרת:
- תזונה נכונה
- פעילות גופנית
- התמדה בנטילת תרופות
- מעקב אחרי רמות הסוכר בדם
- סגנונות התמודדות בריאות
- יכולת פתרון בעיות
- הקטנת סיכונים[5]
על אף שדברים אלו ידועים היטב, מחקרים מראים שבמקרים רבים ניהול טוב של המחלה הוא מטרה קשה להשגה ומדדי החולים הם, לעיתים קרובות, רחוקים מהרצוי[6]. כחלק ממחקר Diabetes Attitudes, Wishes, and Needs) DAWN), שאלו Peyrot ועמיתיו[7] 5,104 חולים ו-3,827 מטפלים בסוכרת מ-13 מדינות שונות ברחבי העולם על איכות הטיפול הרפואי, רמת הניהול העצמי של החולים ובעיות פסיכו-סוציאליות הקשורות במחלה. החוקרים גילו כי גם שנים רבות לאחר האבחון, רופאים וחולים סוכרתיים מדווחים על קושי רב בניהול עצמי של המחלה, בייחוד בכל הקשור לתזונה ופעילות ספורטיבית, ועל קשיים פסיכו-סוציאליים רבים הקשורים למחלה ומסבכים את הטיפול בה. האתגרים שבניהול טוב של המחלה הם מורכבים וקשורים בגורמים שונים, חלקם חיצוניים - חברתיים או מערכתיים - שאינם בשליטת המטופל, וחלקם פנימיים ותלויים במטופל.
האלמנט הבסיסי ביותר החשוב בניהול נכון של המחלה הוא ידע. על החולה להכיר את התנהגויות הבריאות הרצויות ולהבין את הסיכונים הכרוכים בניהול לא נכון של המחלה[8]. מחקרים רבים מראים כי התערבויות המבוססות על חינוך והקניית ידע למטופלים מועילות בטווח הקצר לשיפור מדדי הסוכר (HbA1c), כאשר הפקטור המרכזי שנמצא משפיע על יעילותן של התערבויות אלו הוא כמות שעות ההדרכה שמקבלים המטופלים. משתנים אחרים, כגון: הדרכה פרטנית או קבוצתית, אורך הזמן בו נערכו ההדרכות וזהות המדריכים לא נמצאו כמשפיעים במידה רבה על יעילות ההתערבויות[9]. פותחו מספר טיפולים התנהגותיים מוצלחים לניהול הסוכרת, אשר אף ניתנים להעברה באמצעות המחשב באופן מקוון. תוכניות אלו מתמקדות לרוב בניטור התנהגויות ומתן פידבק בנוגע לניטור, מתן אינפורמציה בנוגע לסיכונים הכרוכים בניהול לא נכון של המחלה ולימוד שיטות לפתרון בעיות[5].
הבעיה בהתערבויות המבוססות על הקניית ירע בלבד היא שהן מסייעות ביצירת שינוי ראשוני, אולם האפקט המיטיב שלהן דועך בצורה הדרגתית[7][9]. מעבר לכך, בעידוד אורח חיים בריא בסוכרת ישנם קשיים ייחודיים, כגון: התמודדות עם כאבים נוירופתיים, דיכאון משני, תפיסות מחלה שגויות בנוגע לכדאיות של פעילות גופנית או התנהגויות בריאות אחרות ועוד[10][11]. מורכבויות מעין אלו מחייבות את המטפל בחולה הסוכרתי לקחת בחשבון אלמנטים נוספים בניהול עצמי של המחלה, מעבר להקניית ידע. שינוי ושמירה על התנהגויות בריאות בסיסיות, כגון אכילה ופעילות גופנית, כרוכים בהתייחסות לגורמים קוגניטיביים ואישיותיים בסיסיים המשפיעים על המוטיבציה של האדם ועל אופן התמודדותו עם מצבי חולי ודחק. ישנם מספר מושגים תאורטיים החשובים בהקשר זה, אשר הוכחו כמשפיעים על שינויים התנהגותיים בכלל, ועל שינויים בקרב חולי סוכרת בפרט. אחד מהם הוא המושג "מסוגלות עצמית J10Dru" (Perceived Self Efficacy) של Bandura .Albert Bandura ביקש להתייחם לפער בין ידע לביצוע בהתנהגות האנושית; קרי, מדוע אנשים יודעים מה רצוי שיעשו, אך אינם עושים זאת? לשם כך, טבע את המונח "מסוגלות עצמית נתפסת", אשר מוגדר כהערכת האדם את מידת יכולתו לבצע התנהגויות ההכרחיות להתמודדות עם מצב נתון. בנדורה תיאר את המסוגלות העצמית בקונספט דינאמי אשר משתנה ביחס למצב ספציפי, כך שאדם יכול להעריך ברמה גבוהה את יכולותיו ביחס לפעולה אחת, אך לחוש מסוגלות עצמית נמוכה ביחס לפעולה אחרת. הערכת אדם בנוגע ליכולותיו תשפיע על הפעילויות בהן יבחר להשתתף ועל מידת ההתמדה שלו בפעולות אלו, למרות מכשולים ואתגרים שעלולים לעמוד בדרכו. מסיבה זו, תחושת מסוגלות עצמית גבוהה היא גורם חשוב בהקשר של שימור (maintenance) שינויים התנהגותיים, והיא תקבע את מידת ההתמדה של האדם בשינוי המבוקש, גם לאחר נפילות ועיכובים[12][13]. לתחושת המסוגלות העצמית, אם כן, יש אפקט מעגלי מובנה של חיזוק עצמי. אדם בעל תפיסת מסוגלות עצמית גבוהה עשוי לבחור בפעולה מסוימת יותר ולהמשיך לבצע אותה למרות הקשיים הכרוכים בכך. מכיוון שהתמדה בפעולה מובילה, במקרים רבים, לביצוע מוצלח שלה, הצלחתו של אותו אדם צפויה להמשיך ולחזק את תחושת המסוגלות שלו בתהליך שחוזר על עצמו. ההבנה כי תחושת מסוגלות עצמית חינה חשובה מאוד לחולה הסוכרתי יכולה לסייע לאנשי טיפול בהקשרים שונים. בנדורה טען כי ניתן לחזק תחושת מסוגלות עצמית באמצעות לימוד כלים חדשים להתמודדות עם מצב נתון ומתן חוויות של הצלחה בביצוע מטלות (Mastery experiences) אשר מאוששות את יכולותיו. בטיפול ארוך טווח בסוכרת, חוויות אלו הן חיוניות לחולה, ואיש המקצוע ישתדל לנקוט בעמדה של יועץ, אשר שותף לתהליך ומנסה לעזור לחולה לחוות חוויות של הצלחה, במקום דמות סמכות אשר שופטת ומבקרת את החולה כאשר הוא איננו נענה להוראות.
מחקרים רבים הראו קשר חזק בין מסוגלות עצמית גבוהה לניהול טוב של הסוכרת[14], והתערבויות טיפוליות אשר מבוססות על חיזוק תחושת המסוגלות העצמית הוכחו כיעילות לשיפור מדדים סוכרתיים[15][16], לירידה במשקל[12] ולביצוע פעילות גופנית[17]. פרוטוקולים טיפוליים אלו נכנסים ברובם תחת הרובריקה של הגישה הקוגניטיבית-התנהגותית (Cognitive Behavioral Therapy - CBT); גישה תאורטית וטיפולית אשר שמה רגש על חשיבותן של מחשבות ואמונות כמשפיעות על התנהגות, ומשתמשת ביסודות אלו בכדי לסייע לאנשים לשנות דפוסים קוגניטיביים, רגשיים או התנהגותיים. הטיפול הקוגניטיבי- התנהגותי עושה שימוש יעיל במגוון טכניקות וכלים טיפוליים נוספים, מלבד המסוגלות העצמית, בכדי לסייע לחולי סוכרת לנהל בצורה טובה את מחלתם[18][19]. מספר משאבים נוספים שנקשרו במחקר לטיפול עצמי טוב בקרב חולי סוכרת הינם: וויסות רגשי, יכולת לבטא רגשות, תמיכה חברתית, היכולת למצוא רווחים גם במצבי חיים קשים ועוד[20].
| טבלה 1. כלים שונים אשר מופעלים בטיפול הקוגניטיבי-התנהגותי | |
|---|---|
| שם ההתערבות | מטרה |
| ניתוח תועלת מחיר | הגברת המודעות לסיכונים שבהתנהגויות לא יעילות |
| Cognitive Restructuring | זיהוי ושינוי טעויות חשיבה ודפוסי חשיבה לא יעילים |
| הפעלת תוכניות להגברת מוטיבציה ושימור שינויים התנהגותיים | |
| יומני ניטור | בקרה וניהול טוב יותר של התנהגויות כגון: אכילה, ספורט או מדידת רמות סוכר בדם |
| לים פסיכו-פיזיולוגיים שונים (תרגילי הרפיה, ביופידבק ומדיטציה) | שליטה על מתחים, ניהול כאב ופיתוח יכולת זיהוי ורגישות לתחושות גופניות |
קשיים נפשיים הנלווים למחלה: חרדה ודיכאון בסוכרת
מעבר למחויבויות השוטפות של המחלה, נאלץ החולה הסוכרתי לעיתים, להתמודד עם הפרעות נפשיות חמורות יותר, הקשורות למחלה באופן ישיר או עקיף. חולי סוכרת נמצאים בקבוצת סיכון לפתח קשיים נפשיים הנלווים לסוכרת, ובפרט חרדה ודיכאון.
הפרעות דיכאון וחרדה רווחות, יחסית, בקרב חולי הסוכרת ולמרות זאת, פעמים רבות אינן מאובחנות או מטופלות. מעבר לסבל הנפשי הרב, דיכאון וחרדה כרוניים בקרב חולי סוכרת עלולים להוביל לעלייה במשקל, הפסקת התנהגויות בריאות והיפרגליקמיה. במחקר מהשנה האחרונה נצפה כי ישנה קורלציה בין קיומה של הפרעת דיכאון מאז׳ורית (Major Depressive Disorder) לבין HbA1c או קיומה של הפרעת חרדה מוכללת (Generalized Anxiety Disorder) גבוה, (Body Mass Index) BMI גבוה, עישון ומיעוט בהתנהגויות בריאות חיוניות כגון מדידת ערכי סוכר בדם[21]. גם כאשר הן אינן משפיעות ישירות על התנהגות החולה, דיכאון וחרדה כרוניים ידועים כמגבירים תגובות דלקתיות של מערכת החיסון, מפעילים את מערכת העצבים הסימפתטית ומפחיתים את רגישות הגוף לאינסולין, כך שהאיזון הגליקמי מופר בצורה עקיפה[22]. יחסי הגומלין בין הסוכרת לדיכאון ולחרדה הם דו-צדדיים, ונוצר מעין "מעגל קסמים" שלילי בו הסוכרת עלולה להגביר דיכאון או חרדה, דבר המוביל להתמודדות פחות טובה, להחמרה של המחלה וחוזר חלילה[23]. כפי שצוין לעיל, במהלך ההתמודדות עם המחלה ייתכנו תגובות דיכאוניות תואמות אשר קשורות לתקופת הסתגלות, לאבדן הבריאות או להתמודדות עם מצבים רפואיים קשים. אמנם, כאשר ההפרעות במצב הרוח של החולה נמשכות תקופה ממושכת ומלוות באנהדוניה, הפרעות שינה ותיאבון, אנרגיה נמוכה ולאות, קשיים בריכוז ובקבלת החלטות, ערך עצמי ירוד או הרגשה של ייאוש וחוסר אונים - כדאי להפנות את החולה לאבחון מקיף יותר אצל איש מקצוע בבריאות הנפש[24]. גם חרדה עלולה להיות תגובה נורמאלית לסוכרת, אך כאשר מדובר בחרדה ממושכת המלווה בסבל נפשי ותחושת חוסר שליטה או שיוצרת התנהגויות הימנעות, כמו במקרה של אכילת יתר או חוסר נטילת אינסולין הנובעים מפחד מפני היפוגליקמיה, הדבר עלול להעיד על הפרעת חרדה חמורה יותר, הדורשת התייחסות טיפולית מורכבת ורגישה[3].
חשוב לזכור - הטיפול הנפשי בסוכרת
- במסגרת הגישה הביו-פסיכו-סוציאלית, על אנשי הצוות הרפואי להיות ערים להשפעת המצב הפסיכולוגי והחברתי של החולה על מצבו הרפואי
- מתן אבחנה
- מטופלים צריכים לקבל את העובדה שאובחנו במחלה רצינית, אך, עם זאת, יש להם שליטה רבה על השלכות המחלה
- על אנשי הצוות הרפואי לאפשר תקופת הסתגלות למחלה ולהתאים את הטיפול הראשוני במחלה למצבו הנפשי של החולה, במידת האפשר
- בתחילת הטיפול הרפואי, חשוב לאסוף מידע מגוון מתחומי חיים שונים (רפואיים, חברתיים ופסיכולוגיים) בכדי להכיר את המטופל בצורה מקיפה
- החיים עם המחלה
- טיפול בחולה הסוכרתי חייב לערב את החולה בניהול עצמי של מחלתו
- התערבויות טיפוליות המקנות ידע על התנהגויות בריאות ועל הסיכונים הכרוכים בחוסר-ניהול של המחלה הן יעילות בעיקר לטווח הקצר
- התערבויות טיפוליות אשר עובדות על תחושת המסוגלות העצמית של החולה, עוסקות בתוכניות מפורטות לשינויים התנהגותיים ועוזרות בפיתוח דרכי התמודדות אדפטיביים, כמו לימוד כלים פסיכו-פיזיולוגיים, הן יעילות יותר לטווח הארוך
- בעיות נפשיות נלוות בסוכרת
- הפרעות חרדה ודיכאון קיימות באחוזים גבוהים יותר בקרב חולי סוכרת
- חרדה ודיכאון משפיעים על המדדים הביולוגיים והרפואיים בסוכרת ומושפעים מהם בצורה של "מעגל קסמים"
- יש להבדיל בין תנודות טבעיות ונורמאליות במצב הרוח של החולה הסוכרתי לבין הפרעות. נפשיות חמורות יותר הדורשות התייחסות טיפולית מקצועית
ביבליוגרפיה
- ↑ Taylor, S. E. Health psychology. 2006; Boston, Massachusetts: McGraw-Hill
- ↑ 2.0 2.1 Price, P. E. Education, psychology and 'compliance'. Diabetes Metabolism Research and Reviews. 2008; 24:101-105
- ↑ 3.0 3.1 Jacobson, A. M. The psychological care of patients with insulin-dependent diabetes mellitus. New England Journal of Medicine. 1996; 334(19):1249-1253
- ↑ Bellar, C. & Deardorff, W. Clinical Psychology Assessment, in Clinical health psychology in medical settings: a practitioner's guidebook. 1999; American Psychological Association, pp: 39-67
- ↑ 5.0 5.1 van Vugt M, de Wit M, Cleijne WH, Snoek FJ.Use of behavioral change techniques in web-based self-management programs for type 2 diabetes patients: systematic review. Journal of Medical Internet Research. 2013; 15(12)
- ↑ Hayes, E" McCahon, C, Panahi, M. R" Hamre, T. & Pohlman, K. Alliance not compliance: coaching strategies to improve type 2 diabetes outcomes. Journal of the American Academy of Nurse Practitioners. 2008; 20:155-162
- ↑ 7.0 7.1 Peyrot, M., Rubin, R. R., Lauritzen, T., Snoek, F. J., Matthews, D. R. & Skovlund, S. E. Psychosocial problems and barriers to improved diabetes management: results of the cross-national diabetes attitudes, wishes and needs (DAWN) study. Diabetic Medicine. 2005; 22(10):1379-1385
- ↑ Welschen, L. M., Bot, S. D., Dekker, J. M., Timmermans, D. R., van der Weijden, T. & Nijpels, G.The@RISK study: risk communi- cation for patients with type 2 diabetes: design of a randomised controlled trial. BMC Public Health. 2010; 5(10):457
- ↑ 9.0 9.1 Improving care and promoting health in populations: Standards of Medical Care in Diabetes-2021. Diabetes Care 2021;44(Suppl.1);s7-s14
- ↑ Crews, R.T., Schneider, K.L., Ya 11 a, S.V., Reeves, N.D. & Vileikyte, L. Physiological and psychological challenges of increas- ing physical activity and exercise in patients at risk of diabetic foot ulcers; a critical review. Diabetes Metab Res Rev. 2016 Nov;32(8):791-804
- ↑ Bandura, A. Self efficacy mechanism in human agency. American Psychologist. 1982; 37(2): 122-147
- ↑ 12.0 12.1 Kreausukon, P., Gellert, P" Lippke, S., Schwarzer, R. J. Planning and self-efficacy can increase fruit and vegetable consump- tion: a randomized controlled trial. Journal of Behavioral Medicine. 2011; [Epub ahead of print] DOI 10.1007/510865-011 9373-1
- ↑ Serrano-Gil, M. & Jacob, S. Engaging and Empowering Patients to Manage Their Type 2 Diabetes, Part I: a Knowledge, Attitude, and Practice Gap? Advances in Therapy. 2010; 27(6);321-333
- ↑ Glasgow, R. E" Fisher, E. B., Anderson, B. J., LaGreca, A., Marrero, D., Johnson, S. B., Rubin, R. R. & Cox, D. J.. Behavioral science in diabetes: contributions and opportunities. Diabetes Care. 1999; 22(5):832-843
- ↑ Bodenheimer, T., Lorig, K., Holman, H. & Grumbach, K. Patient self-management of chronic disease in primary care. JAMA: The Journal of the American Medical Association. 2002; 288: 2469-2475
- ↑ Wu, S. F., Liang, S. Y" Wang, T. J., Chen, M. H., Jian, Y. M. & Cheng, K. C. A self-management intervention to improve quality of life and psychosocial impact for people with type 2 diabetes. Journal of Clinical Nursing. 2011; 20(17-18): 2655-2665
- ↑ Sniehotta, F. F" Scholz, U., & Schwarzer, R. Bridging the intention-behaviour gap: Planning, self-efficacy, and action control in the adoption and maintenance of physical exercise. Psychology and Health. 2005; 20,143-160
- ↑ Silverman, A. H., Hains, A. A., Davies, H. W. & Parton, E. A Cognitive Behavioral Adherence Intervention for Adolescents With Type 1 Diabetes. Journal of Clinical Psychology in Medical Settings. 2003; 10(2)
- ↑ McGrady, A. The effects of biofeedback in diabetes and essential hypertension. Cleveland Clinic Journal of Medicine. 2010;.77(3): S68-S71
- ↑ Huston, S.A., Blount, R.L., Heidesch, T. & Southwood, R. Resilience, emotion processing and emotion expression among youth with type 1 diabetes. Pediatr Diabetes. 2016 Dec;17(8):623-631
- ↑ Whitworth, S.R., Bruce, D.G., Starkstein, S.E., Davis, W.A., Davis, T.M. & Bucks, R.S. Lifetime depression and anxiety increase prevalent psychological symptoms and worsen glycemic control in type 2 diabetes: The Fremantle Diabetes Study Phase II. Diabetes Res Clin Pract. 2016 Nov 9;122:190-197
- ↑ Khuwaja, A. K., Lalani, S., Dhanani, R., Azam, 1. S., Rafique, G. & White, F. Anxiety and depression among outpatients with type 2 diabetes: a multi-centre study of prevalence and associated factors. Diabetology & Metabolic Syndrome. 2010; 2:72
- ↑ Robertson, S. M., Stanley, M. A., Cully, J. A. & Naik, A. D. Positive emotional health and diabetes care: concepts, measure- ment, and clinical implications. Psychosomatics. 2012; 53(1):1-12
- ↑ American Psychiatric Association.. Diagnostic and statistical manual of mental disorders (4th ed. Text revision). 2000; Arlington, VA: American Psychiatric Association
ראו גם
המידע שבדף זה נכתב על ידי עודד המרמן, פסיכולוג רפואי, היחידה למחקר קליני בסוכרת, המרכז הרפואי אוניברסיטאי הדסה עין כרם, ירושלים


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק