כאב בקשישים - Pain in the elderly
| כאב בקשישים | ||
|---|---|---|
| Pain in the elderly | ||
| 250px | ||
| יוצר הערך | ד"ר ורד סימוביץ 
|
|
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – כאב
ראו גם – טיפול בכאב בקשישים - Pain management in the elderly
מי מאיתנו לא ראה היום את חיים, הקשיש בן ה-78, שנכנס צולע לחדר בשל כאב במפרק ירך ימין ולאותו חיים יש ברקע סוכרת (די מאוזנת...), יתר לחץ דם וניתוח מעקפים לפני כך וכך שנים. והוא גם התאלמן. ומי לא ראה את יפה, 68, הנכנסת עם כאב חד באזור הצלעות כבר כמה ימים, ושהבת שלה ראתה שם פריחה עם שלפוחיות; ואת שוש, 82, שקשה לה לישון בלילה. היא נזכרת בסבל שעברה בשואה, באובדן שלה, זה חוזר אליה שוב ושוב, וכל הגוף כואב לה... ואת שי, 70, המבקש אישור לחדר כושר למרות כאב גב כרוני המטריד אותו לפרקים.
כולנו רואים אותם מדי יום. אותם ועוד רבים - דומים ושונים. הם באים אלינו, אצלנו הם מרגישים בנוח להביע את עצמם ואת מכאובם, להתבטא, ומאיתנו הם מצפים למזור. מאתנו ולא מאף יועץ אחר.
לפיכך החובה המוטלת עלינו, בעידן שבו האוכלוסייה מזדקנת ושבו לכל קשיש יש ריבוי תחלואה ותרופות - להכיר אותם לעומק, להכיר את הבעיות שלהם, לדעת לטפל בהם ולתת מענה הולם לבעיותיהם, תוך שימוש מושכל בתרופות ואמצעים נוספים, ובמטפלים ויועצים נוספים למען בריאותם.
כינוי לבעיה הוא "הצונאמי הכסוף". עד 2030 אוכלוסיית הקשישים תכפיל את עצמה ואף יותר מכך. בישראל מספר בני ה-65 ומעלה צפוי להכפיל את עצמו בעשור הקרוב; ומספר בני ה-85 ומעלה צפוי לגדול פי 2.5 לפחות. אוכלוסיית בני ה-65 ומעלה תצרוך בסביבות 40 אחוזים מסך הוצאות הבריאות בארץ. עד שנת 2035 אחוז הקשישים בארץ יעלה ב-32 אחוזים. כבר היום תוחלת החיים הממוצעת בארץ היא 81.7, שנתיים יותר מהממוצע ב-OECD (Organisation for Economic Co-operation and Development)[1][2] - מה שמחייב אותנו להיערכות ולידע מעמיק על גילאים אלו.
לגבי הכאב המצב עגום למדי. הקשישים הם האוכלוסייה הכאובה ביותר. לרובם כאב כרוני ממושך שאינו מאובחן ואינו מטופל כיאות. למעשה הגיל עצמו הוא גורם הסיכון המשמעותי ביותר להיעדר טיפול טוב בכאב. המספרים מדברים בעד עצמם: שיעור הסובלים מכאב כרוני באוכלוסייה הוא 17 אחוזים בקירוב בסקרים שונים בעולם, וכך גם בארץ. לעומת זאת, שיעור הקשישים הסובלים מכאב בקהילה נע בין 25 אחוזים ל-50 אחוזים. ובקרב הקשישים בבתי אבות המספרים אף מאמירים ל-50–80 אחוזים.[3]
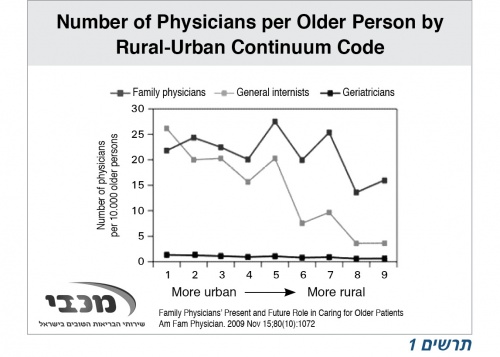
גם אצל המטפלים המצב אינו מזהיר, כפי שמודגם בתרשים 1: עם חלוף השנים וככל שמתרחקים ממרכז הארץ - הולך וקטֵן מספר הרופאים לכל 10,000 קשישים. כך זה בעולם וכך גם בקופת חולים מכבי: לכל אוכלוסיית מבוטחי מכבי יש, נכון למועד כתיבת מאמר זה, כ-30 גריאטריים, ובקהילה יש כ-1,300 רופאים ראשוניים[2].
הסיבות לכאב בגיל המבוגר רבות, אולם הן נמצאות בהתאמה לאותם סוגי כאב כמו בקרב שאר האוכלוסייה: כאב נוסיספטיבי (OA, Osteoathritis, כאב פוסט אופרטיבי, מצבי דלקת למיניהם, לאחר שברים, כוויות), כאב נוירופתי (PHN, Postherpetic neuralgia, כאב נוירופתי של סוכרת ולאחר CVA, Cerebrovascular Accident, ועוד) וכאבים מעורבים (סרטן, רדיקלופתיות ועוד). גורמי כאב נוספים בגיל המבוגר הם השיניים, חניכיים, מחלות כלי דם פריפריים, קונטרקטורות, בצקות, מחלת לב איסכמית, מחלות ריאה כרוניות ועוד[4][5].
השפעות של כאב לא מאוזן בגיל הזה הן רב ממדיות: ירידה תפקודית הנגרמת בשל נכות פיזית, שינויים במצב הרוח, הפרעות שינה, הפרעות בניידות ונפילות חוזרות, ריתוק לבית, בידוד חברתי, תלות גוברת במטפל עיקרי וכן עול גובר על המשפחה, צריכה מוגברת של שירות בריאות, עלייה בתחלואה ותמותה[6].
החסמים לטיפול בכאב בגיל הזה רבים, ונוגעים לכל האספקטים של הנוגעים בדבר.
הקשיש הסובל מלא אמונות ודעות שגויות באשר לכאב שלו - החל באמונה כי כאב הוא חלק בלתי נפרד ובלתי נמנע מהזקנה, אפילו בחזקת "עונש" על חטאיו בגיל צעיר; דרך המחשבה כי אין שום דרך לעזור לו ולטפל בכאב, וכי הכאב מעיד על מחלה קשה ובלתי נמנעת - מחלה של סוף החיים. כמו כן קיים לעיתים חשש מוגזם ומופרך מנטילת משככי כאבים ואף קשיי נגישות אמִתיים לשירותי רפואה ומזור. על כל אלו נוסיף עוד ירידה קוגניטיבית, קושי להימדד בשיטות הערכה מקובלות, ריבוי תרופות (ולעיתים גם ריבוי רופאים) והיענות ירודה.
הגיל המבוגר מציב בפנינו אתגרים אמִתיים בטיפול, ולו רק מעצם השינויים הפיזיולוגיים הקורים עם הגיל (שאותם יש להכיר היטב ולהתייחס אליהם בתוכנית הטיפולית): ירידה בפינוי הכלייתי, ירידה בספיגה במערכת העיכול, ירידה בזרימת הדם אל הכבד והאטה במטבוליזם הכבדי, ירידת כמות המים בגוף ועלייה בכמות השומן היחסי (משפיע על נפח הפיזור של תרופות), שינויים פרמקוקינטיים בכמות ובפעילות קולטנים שונים, ירידה ברזרבות פיזיולוגיות ותפקודיות המובילה לירידה הדרגתית ביכולת של כל מערכות האיברים לשמור על הומאוסטזיס במצבי סטרס (כולל כאב). יתרה מזאת, עם העלייה בגיל, השונות (פיזיולוגית, תפקודית, מורפולוגית, סוציולוגית, בריאותית ועוד) בין האנשים עולה, והיכולת לצפות לתגובה לטיפול יורדת.
בגיל המבוגר לא מפתיע להיתקל בכאב על רקע מחלות כרוניות שאינן בנות ריפוי, פתולוגיות שונות ובו זמניות הגורמות לכאבים, מחלות רקע - הן כסיבה לכאב והן כמגבילות אמצעי טיפול, ריבוי תרופות וסיכון לתגובות בין תרופתיות.
גם המטפלים אינם חפים מחסמים המונעים מתן טיפול אופטימלי. גם בהם רווחות אמונות שגויות שלפיהן כאב הוא חלק בלתי נמנע מהזקנה, אין אפשרות לטיפול. בגלל תחלואה משולבת או ריבוי תרופות או ירידה קוגניטיבית או בדידות, פחד מגרימת התמכרות על ידי טיפול מתאים, אמונה כי הכאב נובע ממחלה קשה, ויש עדיפות לטיפול במחלה על פני הטיפול בסימפטום, שהוא-הוא הגורם לסבל ולירידה התפקודית. למטפל יש קושי בהערכת כאב, מיעוט יחסי של מידע מבוסס ראיות, צורך ברכישה והעצמת הידע על הטיפול בכאב, ידע בטיפול פרמקולוגי (התאמות מינון, אינטראקציות וכדומה) והתמודדות על הצורך במשאב של זמן ופניות למול נהלים ומגבלות של המערכת והארגון שבו הם עובדים. תת-הערכה מובילה בהכרח לתת טיפול, המאפיין את הגישה והטיפול בכאב באוכלוסיית זו.
מטרות הטיפול בכאב אצל הקשיש
המטרות אינן שונות מאשר מטרות טיפול בכאב בכל גיל: הקלה על הכאב, שיפור בתפקוד ושיפור באיכות החיים. הדבר צריך לבוא לידי ביטוי במטרות ריאליות, לטווח קצר ולטווח ארוך, הרואות בהקלת כאב בטווחים של 50 אחוזים לכל יותר כטווחים משמעותיים ובני השגה, וכן התייחסות לשיפור במצב הרוח, איכות שינה ותפקוד חברתי ומשפחתי.
הגישה לטיפול בכאב בקשיש
קודם כול - מודעות, מודעות, מודעות וכן גישה פרו-אקטיבית. עקב אותן אמונות וחסמים, קשישים רבים לא ידווחו כלל על כאב בעת ביקור אצל רופא כלשהו, מכל סיבה שהיא.
מרכיבים ראשונים צריכים תמיד להיות מרכיבים של הערכה ואבחון: אנמנזה ייעודית על כאב, התייחסות למחלות רקע ותרופות קבועות, ביצוע הערכה פסיכולוגית (לדיכאון וחרדה), הערכה קוגניטיבית (אפשר לבצע אותה במבחנים ממוחשבים נגישים וקלים למילוי על ידי כל מטפל), הערכת גורמים סביבתיים - כולל גורמים מבניים וגורמי תמיכה, בדיקה גופנית ספציפית וכללית.
שיטות הטיפול רבות ומגוונות: מטיפולים לא תרופתיים כגון טיפולים פיזיקליים, טיפולים פסיכולוגיים (CBT, Cognitive Behavioural Therapy), התערבויות סוציאליות ו-Patient Education (הקניית מידע על המחלה, דרכי התמודדות, טיפים להתנהלות יום יומית, הדרכה על אביזרי עזר, הפניה למקורות מידע מהימנים, הדרכה לאורחות חיים בריאים והפנייה לקבוצות תמיכה), דרך אופציות לא מעטות של טיפולים תרופתיים: Acamol, אופטלגין, NSAID’S (Non-Steroidal Anti Inflammatory Drugs, בזהירות ובשימוש משוכל), אופיואידים, TCA (Tricyclic Antidepressant) אם בכלל להשתמש בהם בקשישים אז יש לשים לב לסיכון לתופעות לוואי אנטי כולינרגיות (הכוללות אורטוסטטיזם, הגדלת סיכון לנפילות וכן הארכת QT, דליריום, ירידה קוגניטיבית, יובש), SNRI (Serotonin and Norepinephrine Reuptake Inhibitors, תוך התאמה לתפקוד כלייתי), אנטי אפילפטיים.
עם זאת, בקשישים, בייחוד קשישים המצויים במצבי כאב בעוצמה גבוהה, יש לשקול בשלב מוקדם למדי אופציות טיפוליות באמצעות התערבויות פולשניות: הזרקות לנקודות טריגר (דיקור יבש, מאלחשים מקומיים), הזרקות למפרקים (מאלחשים מקומיים, סטרואידים, חומצה היאלורונית וכולי), הזרקות אקסיאליות, בלוקים עצביים, טיפול בגלי רדיו לשורשי עצבים ולעצבים פריפריים (עצב סופראסקפולרי לכאבי כתף, עצבים ג’ניקולריים לכאבי ברכיים וכולי), וטיפולים כירורגיים מתאימים[7].
כמה מילים על אופיואידים בקשישים: עקרונית תרופות הבחירה לכאב ממושך - בשימוש נכון ובבחירת החולים המתאימים - הן התרופות בטוחות לשימוש גם לתקופות ארוכות. בכולן פרופיל תופעות הלוואי זהה, ויש להכירו ולדעת להנחות את הקשיש או המטפל שלו ואת משפחה כיצד להתמודד עם התופעות - אלו שחולפות (נמנום, בלבול ועוד) ואלו שאינן חולפות (כמו עצירות ועוד). הסיכון להתמכרות בקשישים נמוך ביותר (0.04 אחוז) והסיכון לשימוש לרעה באופיואידים נמוך עוד יותר. למעשה הבעיה העיקרית היא תת-שימוש באופיואידים בקשישים לצורכי שיכוך כאב עז. יש להתאים מינונים לתפקודי כליות וכבד, להתחיל בטיטרציה עד להגעה למינון טיפולי מיטבי עם הכי פחות תופעות לוואי[7]. הטיפול מאתגר, ולו רק מהצורך להתגבר על חסמים הספציפיים לטיפול זה אצל מטפלים ומטופלים כאחד: פחד מהתמכרות, מחשבה כי טיפול כזה פירושו סוף החיים, חשש מביורוקרטיה, רגולציה ותביעות.
יש לדעת גם מאילו תרופות להימנע בקשישים: מלבד השימוש הזהיר מאוד (אם בכלל) ב-NSAID, בהקשר של אופיואידים יש להימנע מ-Meperidine ,(Talwin) Mixed agonist-antagonists Pentazocine ,Propoxyphene (שכבר אינו קיים על המדפים).
סיכום
אנחנו לא לבד בהתמודדות המאתגרת הזאת עלינו להכיר ולהיעזר בכל גורמי התמיכה שזמינים לנו: רפואה יועצת כגון גריאטרים, רופאי כאב, אורתופדים, נוירולוגים, מטפלים מתחום הפיזיותרפיה, ריפוי בעיסוק, רפואה משלימה ועובדים סוציאליים בקופות החולים ובשירותי הרווחה. לעבודת צוות אפקט חיובי הגדולה מסך חלקיה - הן למטפל ובעיקר למטופל.
ביבליוגרפיה
- ↑ מקור המידע של נתונים ארציים: קשישים בישראל, שנתון סטטיסטי 2008 - ברוקדייל, משאב ואשל
- ↑ 2.0 2.1 נתוני מכבי
- ↑ Family Physicians’ Present and Future Role in Caring for Older Patients Am Fam Physician. 2009 Nov 15;80(10):1072
- ↑ International Association for the Study of Pain. IASP Pain Terminology
- ↑ Raja et al. in Wall PD, Melzack R (Eds). Textbook of pain. 4th Ed. Edinburgh, UK: Harcourt Publishers Limited. 1999.;11-57
- ↑ Weiner DK, Pain Med, 2007:7;57-9, Gallagher RM, Pain Med, 2006:7;101-2
- ↑ 7.0 7.1 Ferrell, B., Argoff, C. E., Epplin, J., Fine, P., Gloth, F. M., Herr: Pharmacological management of persistent pain in older persons. Journal of the American Geriatrics Society, 57(8), 1331-1346, (2009)
קישורים חיצוניים
- על קשישים, כאב ורופא המשפחה, מדיקל מדיה
המידע שבדף זה נכתב על ידי ד"ר ורד סימוביץ - מנהלת מערך רפואה ראשונית וסגנית ראש אגף רפואה, מכבי שירותי בריאות, יו"ר החוג לטיפול בכאב של איגוד רופאי המשפחה


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק