טיפול בכאב סביב ניתוח - נייר עמדה
הופניתם מהדף כאב סביב ניתוח - טיפול לדף הנוכחי.
|
| |
|---|---|
| הטיפול בכאב סביב ניתוח | |
| תאריך פרסום | ינואר 2017 |
| יוצר הערך | ד"ר גור-אריה איתי - מנהל המכון לרפואת כאב, המרכז הרפואי ע"ש שיבא, תה"ש פרופסור איזנברג אילון - מנהל יחידת המחקר, המכון לרפואת כאב, הקריה הרפואית רמב"ם והפקולטה לרפואה, הטכניון, חיפה ד"ר בריל סילביו - מנהל המכון לטיפול בכאב המרכז הרפואי תל אביב פרופסור גוטמן מורדכי - יו"ר איגוד הכירורגים בישראל, מנהל מחלקת כירורגיה ב', המרכז הרפואי ע"ש שיבא, תה"ש פרופסור דוידסון אליעד - יו"ר האגודה הישראלית לכאב, מנהל היחידה לשיכוך כאב, המרכז הרפואי הדסה, עין-כרם ד"ר סימוביץ' ורד - יו"ר החוג לטיפול בכאב של איגוד רפואת המשפחה, מומחית ברפואת משפחה פרופסור סלעי משה - מנהל החטיבה האורטופדית, המרכז הרפואי תל אביב |
| ניירות עמדה מתפרסמים ככלי עזר לרופא/ה ואינם באים במקום שיקול דעתו/ה בכל מצב נתון. כל הכתוב בלשון זכר מתייחס לשני המגדרים. | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – כאב
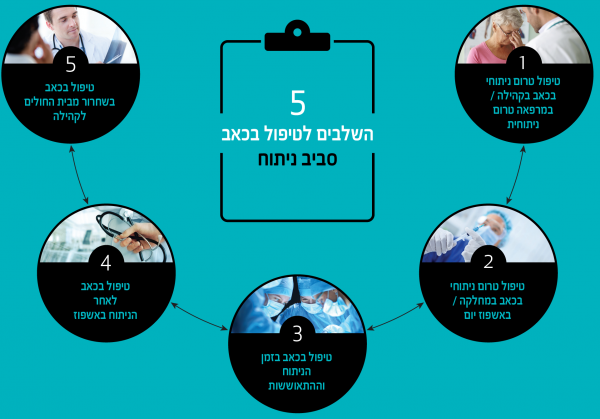
5 השלבים לטיפול בכאב סביב ניתוח
מטרות המסמך
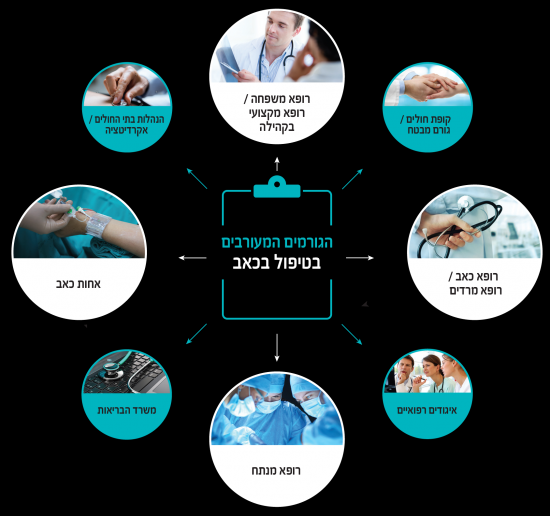
מסמך זה הוא יוזמה משותפת של מפגשים רב תחומיים ב-5 השנים האחרונות בשיתוף בין רופאי כאב, אורתופדים, כירורגים, מרדימים, רופאי משפחה, אחיות כאב וצוותים המטפלים בכאב.
- מטרותיו של מסמך זה הן
- העלאת המודעות לחשיבות הטיפול בכאב סביב ניתוח בבתי חולים ושמירת רצף הטיפול בית חולים-קהילה
- סיוע בבחירת טיפול יעיל בכאב סביב הניתוח בהתאם לסוג הניתוח
- התאמת הטיפול האנלגטי לפי עוצמות הכאב
- יצירת ממשקים בין כל הגורמים המטפלים בכאב, לצורך קבלת מידע והעברתו ביניהם, באמצעות מערכת מובנית וקשורה בין קופות החולים ובתי החולים
- מתן כלים לבניית פרוטוקולים לטיפול בכאב בבתי החולים ובקופות החולים
רקע כללי
כאב סביב ניתוח הוא תופעה פיזיולוגית "נורמלית", המייצגת נזק לרקמות והתפתחות תהליך דלקתי בעקבותיו. עוצמת הכאב מצויה בדרך כלל ביחס ישר לגודל הנזק ולזמן שחלף מעת היווצרו, עוצמתו בשיאה סמוך למועד הפגיעה ובאופן רגיל הולכת ופוחתת עם תהליך ההחלמה.
מלבד העובדה שכאב חד סביב ניתוח מלווה בסבל, הוא גורם למספר תופעות כמו הפעלת מערכת העצבים האוטונומית הסימפטטית, המתבטאת בעלייה בלחץ-הדם, בדופק וקצב הנשימה, לכיווץ שרירים והפחתה בתנועתיות הגוף (שיעול, ניידות). תופעות אלו עלולות לפגוע בהחלמה, לכן טיפול יעיל בכאב עוזר לקצר את זמן ההחלמה ועשוי לקצר את השהייה בבית החולים.
- המצב הנוכחי בטיפול בכאב לאחר הניתוח על פי הספרות בעולם
- יותר מ-80 אחוזים מהמנותחים חווים כאב אקוטי שלאחר ניתוח
- כ-75 אחוזים מתוכם חווים כאב בינוני עד חזק לאחר ניתוח
- כ-75 אחוזים מהמנותחים סובלים מאירוע כאב קשה לפחות פעם אחת ב-24 השעות הראשונות לאחר ניתוח
- כ-90 אחוזים מהמנותחים סובלים מאירוע כאב קשה במשך אשפוזם
- בין 2–10 אחוזים מהמטופלים שסובלים מכאב לאחר ניתוח מפתחים כאב כרוני מתמשך
- 79 אחוזים מהמנותחים סובלים מכאב משמעותי כשבועיים לאחר השחרור
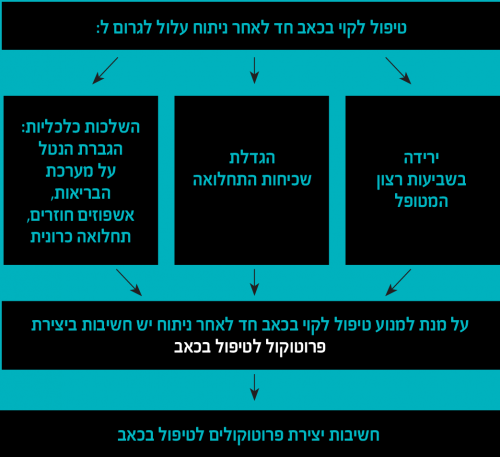
חשיבות יצירת פרוטוקולים לטיפול בכאב
- שיפור איכות חיים למטופל
- הגברת בטיחות ויעילות הטיפול
- מתן טיפול מושכל ומבוסס ספרות
- הצהרת כוונות טיפוליות להקלה על הכאב ורוטינת מעקב
- התייחסות לסוגי ניתוחים
- התייחסות לאוכלוסיות מגוונות (ילדים, קשישים)
- מתן טיפול משולב על ידי כלל צוות המחלקה
- שיפור התקשורת בין אנשי הצוות במחלקה ובין המחלקה לקהילה
- חיסכון למערכת הבריאות: פחות סיבוכים = פחות ימי אשפוז
לצורך השגת שיכוך כאב יעיל, יש להבטיח רצף טיפולי ולכן קיימת חשיבות ליצירת ממשקים בין כל הגורמים המעורבים בו.
הגורמים המעורבים בטיפול בכאב
שלב 1: טיפול טרום ניתוחי בכאב - בקהילה/מרפאה טרום ניתוחית
טיפול טרום ניתוחי
הטיפול הטרום ניתוחי רצוי שיכלול את הגורמים הבאים:
תחילת הטיפול בקהילה/במרפאה טרום ניתוחית
- העברת מידע על הניתוח ועל תקופת ההחלמה שלאחר ניתוח למטופל, לבני משפחתו ולאנשי הצוות הרפואי בקהילה, הכולל תיאום פיזיותרפיה, שיקום, עובדת סוציאלית, דיאטנית
- מתן הסבר בעל פה ובכתב לגבי הצפוי לקרות לאחר ניתוח בנושאי: כאב, משך ההחלמה, פעילות שיקומית, עזרה נחוצה בבית
- כתיבת מכתב מרופא המשפחה לרופא המנתח, ומהרופא המנתח לרופא המשפחה (נספח 1)
- מרשמים לתרופות טרום ניתוחיות
- אם קיים ברקע כאב כרוני, יש צורך בתכנון הרדמה וטיפול אנלגטי פוסט ניתוחי המתחשב בסוג הכאב הכרוני ובסוג התרופות האנלגטיות אותן צורך המטופל
שלב 2: טיפול טרום ניתוחי בכאב - במחלקה/באשפוז יום
עקרונות הטיפול
- הערכת המטופל לפני ניתוח:
- הערכת כאב טרום ניתוחי (אם קיים) על פי סרגל הכאב ועוצמת הכאב
- דאגה למתן טיפול תרופתי לכאב קיים (הפסקה או שינוי תרופות קודמות וכולי)
- תכנון אופן שיכוך הכאב לאחר הניתוח ותיעודו בתיק המטופל
- דוגמה לטופס טרום ניתוח (נספח 2)
- שיכוך כאב מניעתי - Preemptive Analgesia:
- ניסיון למנוע את הכאב ואת החמרתו לאחר הניתוח, על ידי שיכוך הכאב עוד לפני החתך הניתוחי, בכך למנוע את הגעת גירוי הכאב מהפריפריה למערכת העצבים המרכזית ויצירת עוררות יתר (Hypersensitization):
- מתן תרופות גבפנטינואידים (ליריקה או גבפנטין) לצורך הפחתת כאב לאחר ניתוח ו-Opioid sparing, בניתוחים עם סיכוי לפגיעה עצבית, שיקולי נגד בחולים עם בעיית שיווי משקל, גיל ותפקוד כלייתי ירוד
- מתן נוגדי דלקת, יום אחד לפני הניתוח (אם אין התוויות נגד) Cox-2 inhibitors
- הפחתת הכאב בחולים הסובלים מכאב לפני הניתוח
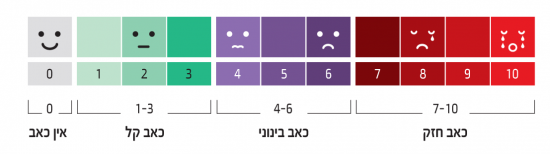
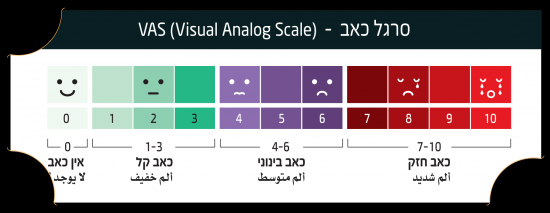
סרגל כאב - VAS (Visual Analog Scale)
שלב 3: טיפול בכאב - בזמן הניתוח וההתאוששות
Multimodal Analgesia
הטיפול בכאב בזמן הניתוח וההתאוששות עשוי לכלול את הטיפולים הבאים (נספח 3):
הרדמה
הטיפול בכאב לאחר ניתוח מתחיל כבר בחדר הניתוח. במקרים רלוונטיים מומלץ שימוש בטכניקות אפידוראליות וחסמים עצביים והרדמה מקומית, אשר מקטינים את שכיחות הכאב האקוטי לאחר ניתוח ועשויים להפחית גם את שכיחות הופעת הכאב הכרוני.
התאוששות
- מיד עם הגעת המטופל להתאוששות, יש להעריך את עוצמת הכאב ואופן המשך הטיפול התרופתי:
- אם קיימים חסמים עיצביים/אפידורל בזמן הניתוח יש להמשיך בטיפול זה
- אם לא קיימים חסמים עיצביים/אפידורל, הטיפול המומלץ הוא פומי או פאראנטרלי על ידי תרופות אופיואידיות בשילוב משככי כאבים פשוטים ו/או נוגדי דלקת
- יש להעביר בצורה מסודרת את כל נתוני המטופל והוראות להמשך טיפול ממחלקת ההתאוששות למחלקת האשפוז
- אומדן כאב רציף תוך כדי ולפני שחרור מהתאוששות, יש להדגיש שמטופל לא ישוחרר מהתאוששות למחלקת האשפוז אם עוצמת הכאב היא מעל קל-בינוני
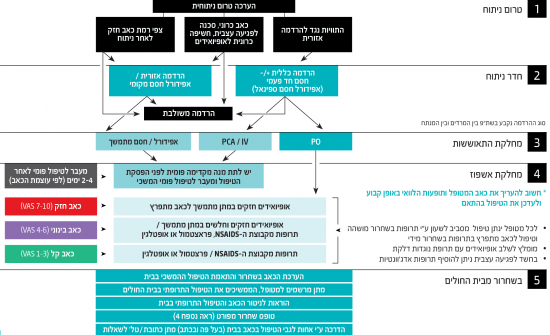
שלב 4: טיפול בכאב לאחר הניתוח - באשפוז
חמישה צעדים לבניית פרוטוקול לטיפול בכאב באשפוז
- מדוד את עוצמת כאב המטופל בהתאם לסרגל הכאב
- התאם את קבוצת התרופות המתאימה לעוצמת הכאב
- בחן איזו תרופה קיימת בבית המרקחת של בית החולים
- בחן את הפרוטוקול (ראו סעיף 4 בסכימת העץ בהמשך)
- בנה פרוטוקול רלוונטי למחלקתך
- נוצר פרוטוקול לטיפול בכאב במחלקת האשפוז
עקרונות הטיפול
- לשקול שילובי תרופות כדי להקטין צריכת אופיואידים
- בכאב עצבי יש לשלב תרופות אדג׳ובנטיות
- על מנת להשיג שיכוך כאב לאורך היממה יש לתת את הטיפול "סביב השעון“
- ניתן לשלב תרופות בעלות השפעה ארוכת טווח בזמנים קבועים עם תרופות בעלות השפעה קצרת טווח על פי הצורך .S.O.S
- יש לרשום תרופות המצויות בבית המרקחת של בית החולים
- יש לבצע הערכה של יעילות הטיפול והתאמות מינון לפחות פעמיים ביום
- יש לבחון התוויות נגד לכל אחד ממרכיבי הטיפול, ספציפית לגבי כל חולה
- גם בחולים המטופלים באמצעות משאבות תוך ורידיות PCA (Patient-Controlled Analgesia)/IV (Intra-Venous) או בתרופות אפידוראליות, או באמצעות חסם עצבי אזורי ניתן להוסיף תרופות לא אופיואידיות כגון נוגדי דלקת
- מומלץ למצות את השימוש בתרופות לכל רמה של עוצמת כאב; במקרים בהם לא מושג שיכוך כאב מספק ניתן להשתמש במינונים נמוכים של משככי כאב מן הרמה הבאה
- בכל רמת כאב יש מספר חלופות טיפוליות, כאשר ההחלטה על הטיפול הנבחר תותאם באופן אישי לכל מטופל
- אומדני כאב עוקבים המבוססים על דיווח המטופל הם תנאי בסיסי להצלחת הטיפול
הבסיס לטיפול התרופתי לפי עוצמת הכאב
- VAS 1-3 כאב קל
- מבוסס על תרופות לא אופיואידיות סביב השעון (דוגמת Acamol או אופטלגין, לאדם מבוגר: כל מנה - 1 גרם)
- אם קיימת דלקת, ניתן לשלב נוגדי דלקת לא סטרואידלים
- VAS 4-6 כאב בינוני
- יש להסתמך על אופיואידים לכאב בינוני (או מינון נמוך של אופיואידים חזקים)
- לכאב מתמשך - משככי כאב בשחרור מושהה, לכאב פורץ - משככי כאב בשחרור מיידי
- מומלץ לשלב נוגדי דלקות או תרופות לא אופיואידיות סביב השעון
- יש לשלב משככים אג׳ובנטיים בחשד לכאב עצבי
- VAS 7-10 כאב חזק
- מומלצים משככי כאב אופיואידים לכאב
- לכאב מתמשך - משככי כאב בשחרור מושהה, לכאב פורץ - משככי כאב בשחרור מיידי
- מומלץ לשלב נוגדי דלקות או תרופות לא אופיואידיות סביב השעון
- יש לשלב משככים אג׳ובנטיים בחשד לכאב עצבי
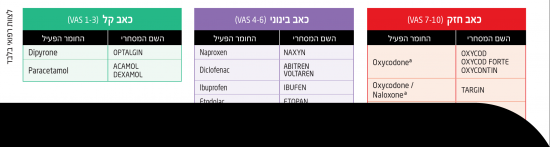
התאמת קבוצות משככי כאב לפי עוצמת הכאב
- כאב קל (VAS 1-3)
| החומר הפעיל | השם המסחרי |
|---|---|
| Dipyrone | OPTALGIN |
| Paracetamol | ACAMOL, DEXAMOL |
- כאב בינוני (6–4 VAS)
| החומר הפעיל | השם המסחרי |
|---|---|
| Naproxen | NAXYN |
| Diclofenac | ABITREN VOLTAREN |
| Ibuprofen | IBUFEN |
| Etodolac | ETOPAN |
| Celecoxib | CELCOX |
| Etoricoxib | ARCOXIA |
| Piroxicam as R-Cyclodextrin | BREXIN |
| Lornoxicam | XEFO |
| Tramadol Hydrochloride | TRAMADEX OD TRAMADEX TRAMADEX DROPS TRAMADEX FLASHTAB TRAMAL RETARD TRAMAL |
| Tramadol/Paracetamol | ZALDIAR |
| Codeine | CODEINE |
| Codeine Phosphate/Paracetamol | COD ACAMOL COD ACAMOL FORTE CODABROL |
| Paracetamol/Codeine/Caffeine | ROKACET ROKACET PLUS |
| Buprenorphine (*) | BUTRANS |
- כאב חזק (10–7 VAS)
| החומר הפעיל | השם המסחרי |
|---|---|
| Oxycodone (*) | OXYCOD OXYCOD FORTE OXYCONTIN |
| Oxycodone/Naloxone (*) | TARGIN |
| Oxycodone/Paracetamol (*) | PERCOCET |
| Fentanyl (*) | FENTA |
| Fentanyl Citrate (*) | ABSTRAL ACTIQ BREAKYL FENTORA PECFENT |
| Methadone (*) | ADOLAN METHADONE |
| Morphine Sulphate (*) | MCR MIR ORAMORPH |
(*) נדרש מרשם נרקוטי
- יש תרופות נוספות במאגר התרופות של משרד הבריאות שאינן מופיעות ברשימה זו
שלב 5 - טיפול בכאב - בשחרור מבית החולים
עקרונות הטיפול
- על בסיס שיכוך הכאב שניתן במחלקה ומידת יעילותו יש לקבוע תוכנית טיפול בכאב לאחר השחרור
- יש להימנע מרישום "נטילת משככי כאבים לפי הצורך"
- יש לרשום את שם התרופות, המינונים ואופן הנטילה
- ברישום אופיואידים יש להתייחס לנושא העצירות ולנפק מרשם בהתאם; בנוסף יש להיזהר מהתמכרויות: הגבלת מינונים והגבלת זמן שימוש
- רצוי לבחור תרופות הזמינות בכל הקופות
- שיפור התקשורת בין הרופא המנתח לרופא המשפחה:
- פירוט דף הסבר להמשך טיפול, איזון כאב והתייחסות לשיקום
- העברת המידע הרלוונטי לרופא המשפחה
- תדרוך משפחת המטופל
- איש קשר בבית החולים
חמישה צעדים לבניית פרוטוקול לטיפול בכאב בשחרור
- העריכו את עוצמת הכאב בהתאם לסרגל הכאב בזמן השחרור
- התאימו את קבוצת התרופות הרלוונטית לעוצמת הכאב
- בחנו את הפרוטוקול (ראו סעיף 5 בסכימת העץ בעמוד 15)
- בנו פרוטוקול רלוונטי לשחרור מבית החולים לקהילה
נוצר פרוטוקול לטיפול בכאב בשחרור מבית החולים - מלאו טופס שחרור לרופא המשפחה (נספח 4)
סיכום - "סכימת העץ" - הטיפול בכאב סביב ניתוח על כל שלביו
חזון
- שיפור התקשורת בין כל הגורמים המעורבים בטיפול סביב המטופל העובר ניתוח
- טיפול המשכי המתחיל בטרום ניתוח ועד להחלמת המטופל בביתו
- פרוטוקולים מוסדרים לכל שלב מחמשת השלבים של נייר העמדה
- מערכת אשר מבצעת בקרה וניטור יישום אותם הפרוטוקולים
- מערכת ממוחשבת אחידה בעלת ממשק רחב של נתוני מטופל העוברת בין הקהילה לבית החולים וליהפך
- התאמה אישית של הטיפול לקבוצות מיוחדות (מחלות קשות, קשישים, נשים הרות, ילדים)
- כתוצאה מכל אלה ירד סבלו של המטופל אשר יקבל את הטיפול הנכון, בזמן הנכון, המתאים לעוצמת כאבו בכל אחד מהשלבים
נספחים
נספח 1: דוגמת טופס דו צדדי המקשר בין רופא המשפחה לרופא המנתח בקהילה/מרפאה טרום ניתוחית
- אל הרופא המנתח
שם המטופל ______________________________________________
סוג הפעולה ______________________________________________
התוויה ______________________________________________
| דגלים אדומים | כן | לא |
|---|---|---|
| הערכת סיכון זיהומי (נשא זיהום, סטרואידים, מצב כללי ירוד, אלבומין ירוד, סיעודי, פצעים קשיי ריפוי, סוכרת קשה, מחלות רקע) | ||
| בעיות החלמה ושיקום (ניידות ונגישות, דמנציה, רקע סוציאלי, מצב נפשי) | ||
| סיכון מוגבר לדמם: נוגדי איגור ודילול דם והערכת סיכון איסכמי (תרופות נוגדות קרישה, הפרעות קרישה) | ||
| סיכון נתוחי, צורך בניטור מוגבר לאחר הפעולה (כשל מערכת בינוני ומעלה, סיכון לדמם/קריש, מיקום ניתוח, סיכון ספציפי...פרט) | ||
| סיכון מוגבר לכאב כרוני (סוג הניתוח, כאב כרוני קודם, תלות באופיואידים) | ||
| טיפול אנלגטי עד מועד ההערכה (שם התרופה, מינון, מספר מתנים ביום) | ||
| הזמנת בדיקות טרום ניתוח: | ||
| מעבדה/הדמיה/אק"ג (Electrocardiography)/הזמנת בדיקות: | ||
| ייעוץ מקצועי נוסף: |
- אל
- רופא המשפחה:
שם המטופל: ______________________________________________
סוג הפעולה: ______________________________________________
התוויה: ______________________________________________
הזמנת שיקום/פיזיותרפיה לתאריך: ________________________________
אנלגזיה לסוג הכאב: ______________________________________________
מינון: ______________________________________________
מנות הצלה: ______________________________________________
צורך במכשור/ציוד מיוחד (CPM, סד, חבישה מיוחדת, חמצן וכולי): _______________________________
______________________________________________
טיפול בפצע: ______________________________________________
טיפול אנטיביוטי: ______________________________________________
חופש מחלה : ______________________________________________
מגבלות לאחר ניתוח :______________________________________________
הוראות ניטור ומעקב רופא משפחה : ______________________________________________
נספח 2: דוגמת טופס טרום ניתוח במחלקה/באשפוז יום
שם המטופל: ______________________________________________
סיבת הפנייה לניתוח: ______________________________________________
סוג הניתוח : ______________________________________________
מחלות רקע : ______________________________________________
בדיקות רלוונטיות (א.ק.ג, ייעוץ קרדיאלי ופנימי, בדיקת קרישה, ספירת דם): ______________________________________________
______________________________________________
בדיקות הדמיה (CT/MRI*): ______________________________________________
טופס הסכמה לניתוח: ______________________________________________
שמות האנשים שרשאים לקבל מידע רפואי בזמן הניתוח ולאחריו: ______________________________________________
מינוי אופוטרופוס: ______________________________________________
הסכמה לקבל עירוי דם : ______________________________________________
טופס הסכמה להרדמה: ______________________________________________
הדרכת המטופל ומשפחתו: ______________________________________________
נטילת תרופות קבועות: ______________________________________________
רגישות לתרופות: ______________________________________________
אומדן כאב החולה: ______________________________________________
*CT - Computed Tomography, MRI - Magnetic Resonance Imaging
נספח 3: סוגי הטיפולים בהתאוששות
הזרקות אפידורליות
החלל האפידורלי הוא חלל המקיף את חוט השדרה ואת שורשי העצבים היוצאים ממנו. מתן של תרופות לחלל זה, מאפשר לחסום את הולכת הכאב מהריקמה המנותחת למוח. מחדירים לחלל האפידורלי מחט ודרכה מועברת צינורית דקיקה (בעובי מילימטר אחד). המחט נמשכת החוצה והצינורית מודבקת לעור. דרך צינורית זו ניתנות התרופות. עקרונית ניתנים שני סוגי תרופות. תרופות הרדמה מקומיות כמו לידוקאין ומרקאין (אותן תרופות המשמשות לאילחוש כאב בזמן טיפולי שיניים), אשר חוסמות את ההולכה בשורשי העצב המובילים את גירוי הכאב. בנוסף מוסיפים תרופות מסוג מורפין ודומיו, שגם הן חוסמות את הולכת הכאב. התרופות מוזלפות באופן מתמשך דרך משאבה או ניתנות במנות מספר פעמים ביום. הטיפול בשיטה זו מתאים לחולים הסובלים מכאב קשה בגפיים תחתונות, אגן, בטן ובית חזה. השיטה מקובלת מאוד להקלת כאב מצירי לידה, אך משמשת במקרים רבים להרדמה לצורך הניתוח ולשיכוך כאב לאחריהן. הסיכון מהחדרת הצינורית או הזלפת התרופה קטן למרות הדעה הרווחת בציבור. השיטה אינה מתאימה לחולים הנוטלים תרופות מדללות דם או עם שינויים קשים בעמוד שידרה.
חסם מקומי לחתך ניתוחי
שיטה להקטנת הכאב בה מבצעים חסם מקומי של אזור החתך עוד לפני ביצועו, בסוף הניתוח מבצעים חסם מקומי נוסף סביב לחתך הניתוחי. מקובל להשתמש בתכשירי הרדמה מקומית בעלי אורך חיים ארוך.
שיכוך כאב בשליטת מטופל - PCA (Patient Controlled Analgesia)
שיטה זו מבוססת על מתן תרופות מסוג מורפין או דומיו (Fentanyl, הידרוקודון ומפירידין) דרך הווריד. בשונה משיטות אחרות, כאן החולה שולט על המתן. לאחד מורידי החולה מחוברת משאבה שבה מיכל עם התרופה המבוקשת. החולה מקבל ידית קטנה עם לחצן עליו הוא יכול ללחוץ בכל פעם שחש בכאב. הלחיצה מחדירה לווריד כמות קבועה מראש של התרופה. לאחר מכן באופן אוטומטי ננעלת המשאבה למספר דקות כדי למנוע שהחולה לא יקבל מנת יתר של התרופה. את כמות התרופה הניתנת בכל פעם ואת משך זמן הנעילה מתכנת הצוות הרפואי כך שתימנע מנת יתר. יתרונותיה של שיטה זו מרובים. מאחר שהתרופה ניתנת דרך הווריד ישירות למחזור הדם שיכוך הכאב הוא כמעט מידי. החולה לא צריך לקרוא לצוות הרפואי בכל פעם שחש בכאב. החולה ילחץ על הלחצן למתן מנה נוספת בטרם הגיע הכאב לשיאו. הדבר החשוב ביותר הוא השליטה של החולה בקבלת התרופה. חולה שזקוק ליותר תרופה יכול לקבל יותר וחולה שזקוק למעט ילחץ פחות.
חסמים עצביים מתמשכים
טכניקת חסמי העצבים משמשת את המרדימים כאשר הם מעוניינים להרדים גפה אחת בלבד לצורך ניתוח. ניתן להזריק לעצבים המוליכים את הכאב מהגפה תרופות הרדמה מקומיות כמו לידוקאין ומרקאין (אותן תרופות המשמשות לאילחוש כאב בזמן טיפולי שיניים). תרופות אלו יחסמו את הכאב למספר שעות עד יממה. כאשר אנו מעוניינים להמשיך ולקבל את חסימת העצב (הולכת הכאב) לפרק זמן ארוך יותר, ניתן להחדיר לאזור הקרוב לעצב צינורית דקיקה. דרך צינורית זו ניתן להזריק את התרופות כל מספר שעות או באופן מתמשך, ובכך לקבל חסימה בהולכת הכאב לפרקי זמן ארוכים.
טיפול משולב
הגישה המודרנית לטיפול בכאב דוגלת בשילוב שיטות טיפול ותרופות ממשפחות שונות. ייתכן למשל שילוב של משאבת PCA עם Acamol, אופטלגין או נוגדי דלקת.
נספח 4: דוגמת טופס שחרור
- התאמת קבוצות משכבי כאב לפי עוצמת הכאב
- מינון אקווי-אנלגטי מוערך של מספר אופיואידים פומיים שכיחים


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק