המדריך לטיפול בסוכרת - כף רגל סוכרתית והטיפול בה - Treatment - diabetic foot
הופניתם מהדף כף רגל סוכרתית - אבחנה וטיפול - Diabetic foot - diagnosis and treatment לדף הנוכחי.
המדריך לטיפול בסוכרת
מאת המועצה הלאומית לסוכרת, משרד הבריאות. עורכים מדעיים: ד"ר עופרי מוסנזון, פרופ׳ איתמר רז
| המדריך לטיפול בסוכרת | ||
|---|---|---|

| ||
| שם המחבר | ד"ר אביבית כהן | |
| שם הפרק | כף רגל סוכרתית והטיפול בה | |
| מאת | המועצה הלאומית לסוכרת, משרד הבריאות |
|
| מועד הוצאה | 2022 | |
| מספר עמודים | 614 | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – כף רגל סוכרתית
המושג "רגל סוכרתית" מתייחס לכיב או להרס רקמתי בגפה התחתונה של חולה הסוכרת. מוערך, כי כל 20 שניות נקטעת רגל משנית לסוכרת, וכ-50–70 אחוזים מקטיעות הגפיים התחתונות קשורות בסוכרת. עד כ-30 אחוזים מחולי הסוכרת יפתחו כיב סוכרתי במהלך חייהם[1][2]. בעבודה אשר בוצעה במכבי שירותי בריאות, נמצא כי 1.2 אחוזים מכלל חולי הסוכרת ברשם הסוכרת סבלו מכיב בכף הרגל במהלך שנת 2015[3].
פתופיזיולוגיה
כיב סוכרתי מתפתח על רקע נוירופתיה, איסכמיה, דפורמציה וטראומה, לרוב מינורית. תוצא הכיב תלוי באספקת הדם של הרגל, זיהום, מחלות רקע נוספות של החולה ועוד[4].
נוירופתיה פריפרית
נוירופתיה סוכרתית נובעת משילוב של נזק לתאי העצב עצמם משני להיפרגליקמיה ונזק איסכמי לתאי העצב משני לפגיעה בכלי הדם המזינים את הרקמה העצבית. גורמי סיכון נוספים הקשורים בתסמונת המטבולית כגון יתר לחץ דם, עודף משקל, דיסליפדמיה ועישון קשורים בהופעה ובהחמרה של הנוירופתיה. בשל הפרעות מטבוליות, וסקולריות והורמונליות נוצר חוסר שווי משקל בין מנגנוני נזק למנגנוני תיקון של תאי העצב ומתפתחת נוירופתיה.
הנוירופתיה הנפוצה ביותר היא Distal symmetric polyneuropathy, המתבטאת באובדן תחושה בקצות העצבים ובהמשך בחולשה מוטורית ואובדן אקסונים מוטוריים. נוירופתיה אוטונומית גם היא נפוצה ופוגעת במערכות גוף שונות, כגון בוויסות לחץ הדם והדופק, במערכת העיכול.
הנוירופתיות השונות תורמות לפתוגנזה של רגל סוכרתית[4][5][6]:
נוירופתיה סנסורית - פגיעה בעצבי התחושה של לחץ, טמפרטורה וכאב. כתוצאה מכך אין מודעות לפגיעות קלות בכף הרגל כגון נעל לוחצת, טמפרטורה גבוהה, טראומה קלה או כוויה, דקירה, שריטה וכדומה. פגיעה קלה אינה מטופלת, הגורם הפוגע איננו מוסר במועד, והמטופל חושף עצמו על ידי כך לנזק רקמתי משמעותי.
נוירופתיה מוטורית - משפיעה על שרירי כף הרגל והרגל ומשנה את הביומכניקה ובהמשך את האנטומיה של כף הרגל. התחושה הפרופריוצפטיבית (תחושת המנח) התקינה נפגעת והדבר מוביל לדפורמציות של כף הרגל ופיזור לחצים בלתי תקין. מצב זה, המכונה Neuro-osteoarthropathy או charcot foot, מוביל בהמשך להיווצרות כיבים בכף הרגל בנקודות הלחץ החדשות שנוצרו.
נוירופתיה אוטונומית - גורמת לירידה בהזעה בכפות הרגליים, עור יבש וסדקים אשר עלולים בהמשך להזדהם. בנוסף לכך, נוירופתיה אוטונומית גורמת לפתיחת AV shunts תת-עוריים הגורמים לירידה בזרימת הדם לעור ולפגיעה מיקרווסקולרית.
מחלת כלי דם פריפרית
מחקר ה-Eurodiale מצא כי בכמחצית מהחולים הסובלים מכף רגל סוכרתית אשר פנו למרפאות המקצועיות הייתה מחלת כלי דם פריפרית. המחלה יכולה להיות קלה עם השפעה מועטה על יכולת ריפוי הפצע, או שייתכן ומדובר באיסכמיה קשה אשר ללא טיפול תוביל לאובדן הגפה. לעיתים, על אף נוכחותה של איסכמיה לא קשה, בנוכחות כיב ברגל יש דרישה לזרימת דם מוגברת לצורך ריפוי הפצע ועשויה להיווצר אי התאמה בין הדרישה המוגברת לאספקת דם לגפה והיכולת המוגבלת של כלי הדם המוצרים לספק אותה.
בעד כמחצית מחולי הסוכרת יכולה להופיע איסכמיה שקטה של הרגל בשל הירידה התחושתית ממנה הם סובלים ועל כן היעדר תלונות כגון צליעה לסירוגין וכאבים במנוחה אינו שולל איסכמיה[7][8].
זיהום
זיהום נוטה לסבך את מרבית הכיבים הסוכרתיים והוא במרבית המקרים הגורם הישיר אשר קדם לקטיעה. החיידקים חודרים לרקמות הרכות דרך הכיב, מתפשטים בהדרגה ולעיתים מגיעים עד לעצם. בסקר שנערך בשנת 2010 בצרפת נמצא כי בכמחצית מהמאושפזים בשל רגל סוכרתית הייתה אוסטיאומיאליטיס[9].
אספקטים מטבוליים
סוכרת לא מאוזנת נמצאת בבסיסם של גורמי הסיכון אשר תוארו לעיל. בנוסף, היפרגליקמיה מאטה תהליכי ריפוי פצע ומגבירה סיכון לזיהומים. היפרגליקמיה מאטה נדידה והתרבות של קרטינוציטים ופיברובלסטים, מגבירה את העקה החמצונית ומורידה הפרשת ציטוקינים וגורמי גדילה באזור הפצע[10]. בנוסף, היפרגליקמיה פוגעת בתגובה הדלקתית החשובה לגיוס תאי דלקת לאזור הפצע להתחלת תהליך ריפוי הפצע. בעבודה תצפיתית אשר נעשתה בחולים מאושפזים עם זיהום בכיב סוכרתי נמצא גם קשר בלתי תלוי בין היפוגליקמיה לבין קטיעה. ייתכן שהדבר נבע ממורכבותם של המטופלים או גם משפעול תהליכים פתולוגיים על ידי ההיפוגליקמיה עצמה[11].
מצב אנבולי כללי של הגוף מקדם ריפוי פצע. היפואלבומינמיה, תת-תזונה וחסרים של ויטמינים ומינרלים יכולים לעכב ריפוי פצע.
מניעת התפתחות כף רגל סוכרתית
יש לבדוק את כפות רגליו של מטופל הנמצא בסיכון נמוך לפתח כיב מדי שנה. מטרת הבדיקה היא לאתר את המטופלים המצויים בסיכון לפתח כיב[12].
- בבדיקה יש לתת דגש לפרטים הבאים
אנמנזה - סיפור של כיב בעבר או תלונות של צליעה לסירוגין
הערכה וסקולרית - מישוש דפקים פריפריים
אובדן תחושה - בעזרת מונופילמנט או קולן (לבדיקת רגישות לויברציה). בהיעדר אלו - ניתן לבדוק תחושה על ידי לחיצה עדינה באמצעות קצה האצבע של הבודק על קצות אצבעות 1, 2 ו-3, של שתי כפות רגליו של המטופל למשך 1–2 שניות. העדר תחושה בשני אתרים או יותר תומכת באובדן תחושתי אצל המטופל.
באם המטופל אינו בסיכון לפתח כיב, כלומר אינו סובל מאובדן תחושה או ממחלת כלי דם פריפרית, יש לחזור על הבדיקה מדי שנה, בכדי לאמת כי המטופל לא נכנס לקבוצת סיכון להתפתחות כיבים.
במטופל הסובל ממחלת כלי דם פריפרית או מאובדן תחושה (קבוצות סיכון 1–3 לפי טבלה 1) יש לבצע בדיקה מקיפה יותר של כף הרגל לפי הפירוט להלן:
- אנמנזה - כנזכר למעלה אך מפורטת יותר וכוללת תפקוד כלייתי, נגישות לשירותי בריאות, סביבה תומכת, ידע אודות סיבוכי כף רגל
- הערכה וסקולרית - מישוש דפקים פריפריים
- הערכת העור - צבע, טמפרטורה, יבלות, בצקת, סימנים המעידים על התחלת הופעה של כיב
- מבנה כף הרגל - בדיקה לדפורמציות, בלט גרמי או מגבלה בתנועת כף הרגל
- אובדן תחושה בכף הרגל (במטופל אשר לא ידוע כי היה סובל מירידה תחושתית בבדיקות קודמות)
- יש לוודא הנעלה מתאימה
- הקפדה על היגיינת רגליים - גזירת ציפורניים, פטרת, יובש עור
בהתאם לתוצאות הבדיקה הנזכרת למעלה יש להחליט על תדירות ביצוע בדיקות כף רגל בעתיד (טבלה 1).
| קטגוריה | דרגת סיבון | הגדרה | תדירות בדיקה |
|---|---|---|---|
| 0 | נמוכה | אין אובדן תחושה, אין איסכמיה | שנתית |
| 1 | קיים סיכון | יש אובדן תחושה או איסכמיה | כל 6–12 חודשים |
| 2 | בינונית | אובדן תחושה ואיסכמיה או דפורמציה + אבדן תחושה או איסכמיה | כל 3–6 חודשים |
| 3 | גבוהה | אבדן תחושה או איסכמיה בשילוב עם אחד מהבאים: סיפור של כיב בעבר מצב לאחר קטיעה (גדולה או קטנה) אי ספיקת כליות סופנית |
כל 1–3 חודשים |
חינוך והדרכה של המטופל, משפחתו והצוות הרפואי המטפל
יש להדריך את כלל המטופלים, ובפרט מטופלים הנמצאים בסיכון גבוה לפתח כיב (דרגה 1–3) כיצד למנוע הופעה של כיב סוכרתי.
עקרונות ההדרכה כוללים:
- וידוא כי המטופל מודע לסיכון המוגבר אצלו להופעה של כיב סוכרתי, וכמו כן כי הוא יודע לאן עליו לפנות אם יתפתח כיב
- בחינה האם המטופל יודע כיצד לבדוק את כפות רגליו, ואם אינו מסוגל יש לאתר בן משפחה או קרוב אשר יוכל לסייע לו בכך
- הקפדה על הנעלה מתאימה, בדיקת פנים הנעל טרם נעילת הנעל להיעדר גוף זר
- הימנעות מהליכה יחפה
- הימנעות מגרביים עם מכפלת לוחצת - גומי (או לבישה של המכפלת כלפי חוץ)
- רחיצה יומיומית של הרגל במים חמימים - עד 37 מעלות, ייבוש יסודי כולל בין האצבעות, ושימוש בקרם לחות - לא בין האצבעות
- גזיזת ציפורניים בצורה ישרה
- בדיקה תקופתית של כפות רגליים על ידי צוות רפואי ופנייה לצוות רפואי לפתרון בעיות, אם ישנן
הקפדה על הנעלה נכונה
בקרב מטופלים עם אובדן תחושתי חשוב להקפיד על הנעלה מתאימה בבית ומחוצה לו. הנעל צריכה להיות ארוכה, רחבה וגבוהה מספיק בכדי לא ליצור נקודות לחץ. יש להימנע מנעליים הדוקות מדי או רופפות מדי.
מרבית המטופלים יסתדרו עם נעלי מדף, אולם למטופלים עם דפורמציה או פיזור בלתי אחיד של לחצים בכף הרגל יש להתאים נעל או מדרס על ידי מומחה.
יש להימנע מנעילת נעל אשר גרמה לכיב בעבר.
טיפול בגורמי סיכון להופעת כיב
הסרת יבלות, טיפול בציפורן חודרנית, טיפול בפטרת וגזירה של ציפורניים עבות באופן שגרתי יכולה למנוע הופעת כיב בכף הרגל.
במטופל עם דפורמציה הגורמת להתפתחות כיב אשר אינו מחלים למרות הנעלה מתאימה יש לשקול תיקון כירורגי של הדפורמציה, כגון ביצוע Digital tendon flexor tonotomy במטופל עם דפורמציית Claw toe וכיב בקצה הדיסטלי של האצבע או בצידה הדורסלי. יש גם מקום לשקול ניתוח להארכת גיד האכילס, ארתרופלסטיה או אוסטיאוטומיה למניעת הישנות כיב פלנטרי, כל מקרה לגופו.
אומדן מטופל הסובל מכיב סוכרתי
כאשר מסתמן במרפאתנו חולה עם כף רגל סוכרתית יש לאמוד את מצבו באופן שיטתי, דבר אשר יאפשר לנו להתאים עבורו את הטיפול הנכון ביותר.
- סיווג הכיב - יש להבין את האטיולוגיה של הכיב, האם זהו כיב נוירופתי, איסכמי, או כיב משולב - נוירואיסכמי. כיב נוירופתי יתפתח בדרך כלל בצד הפלנטרי של כף הרגל או באזורים המכסים אזור דפורמטיבי של הרגל. כיב עם מרכיב איסכמי יתפתח באופן שכיח יותר בקצות האצבעות או בצד הלטרלי של כף הרגל
- הבנת הגורם הישיר להתפתחות הכיב - יש להבין מהו הגורם המיידי לכיב וכיצד ניתן יהיה למנוע את הישנותו. לדוגמה, האם המטופל גזז ציפורניים בצורה לא נכונה, נעל נעל לוחצת או שמא מדובר בתהליך איסכמי או אמבולי חריף
- אומדן גודל ועומק הכיב - יש למדוד את הכיב ולהעריך את היקף הרקמות המעורבות. לעיתים יש צורך בביצוע הטריה לאומדן עומק הכיב, אולם אין לבצע הטריה בחולה הסובל מאיסכמיה של הרגל
- הערכת המרכיב הזיהומי של הכיב - זיהום בכיב הוא אבחנה קלינית. יש להעריך האם המטופל סובל מאוסטיאומיליטיס בעזרת בדיקה קלינית ובדיקות הדמיה. אין לתרבת כיב לא מזוהם והימצאותם של חיידקים בתרבית אינה מעידה על זיהום. קלסיפיקציה של חומרת הזיהום מופיעה בטבלה 2[13]
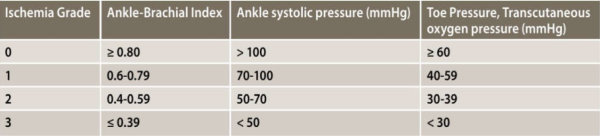
- הערכת מידת האיסכמיה בגפה - מישוש דופק בבדיקה פיזיקלית הוא דבר תלוי בודק ומשתנה, גם בקרב רופאים מיומנים. על כן, במרבית החולים המסתמנים עם כף רגל סוכרתית יש לבצע בדיקה לא פולשנית של זרימת הדם. יש למדוד את ה-ABI (Ankle Brachial index) ולבצע עקומת דופלר של הזרימה בעורקי הרגליים. מדידת ABI בלבד אינה אמינה בשליש מהחולים בשל כלי דם מסוידים. יש, על כן, להיעזר באמצעים אבחנתיים בלתי פולשניים נוספים, כגון מדידה של לחץ הדם בבהונות (TBI, Toe Brachial Index), או מדידה של מתח החמצן העורי (TcPO2). 0.9-1.3 TBI>0.75, ABI או נוכחות גלים טריפאזיים בדופלר עורקי הקרסול שוללים בדרך כלל מחלה וסקולרית משמעותית. בטבלה 3 ניתן לראות קלסיפיקציה של האיסכמיה ברגל תוך הסתמכות על בדיקות לא פולשניות[13]
- אומדן המטופל - יש להעריך פרמטרים שונים הקשורים במטופל אשר יעכבו את ריפוי הפצע כגון סוכרת בלתי מאוזנת, אי ספיקת כליות, בצקת, תת-תזונה, סטטוס סוציואקונומי וגורמי תמיכה
- קלסיפיקציה של הכיב - בכדי לאפיין את הכיב לצורך תיעוד בגיליון הרפואי, שיחה בין צוותים מטפלים וכן לצורך מעקב השוואתי בין מרכזים שונים יש להיעזר בקלסיפיקציית SINBAD (טבלה 4). עם זאת, יש להבין כי קלסיפיקציה זו לא עברה ולידציה מספקת בכדי לקבוע את הפרוגנוזה של החולה הבודד. קלסיפיקציה Wound Ischemia Infection) WIFI) משלבת בין טבלאות 2–3 ובין מאפייני הכיב ומסייעת בקבלת החלטות לגבי רווסקולריזציה, אולם זו מסובכת יותר לשימוש יומיומי[13].
| דרגה | הסתמנות קלינית |
|---|---|
| 0 - לא מזוהם | ללא סימנים או סימפטומים של זיהום |
| 1 - זיהום קל | זיהום המערב את העור והתת עור בלבד ללא מעורבות רקמות עמוקות יותר וללא סימנים סיסטמיים. יש לשלול גורמים לא זיהומיים כנון גאוט, שרקו, סטזיס ורידי או שבר. זיהום מתאפיין בלפחות שניים מהנזכרים למטה:
|
| 2 - זיהום בינוני | זיהום מקומי עם אודם מעבר ל-2 סנטימטר מאזור הכיב, פיזור לימפתי, או מעורבות רקמות מעבר לעור ותת עור כגון אבצס, אוסטיאומיליטיס, ארטריטיס. העדר סימני זיהום סיסטמי |
| 3 - זיהום קשה | זיהום מקומי כמתואר ובנוסף לפחות 2 מסימני SIRS (Systemic Inflammatory Response Syndrome) הבאים:
|
| קטגוריה | הגדרה | ניקוד |
|---|---|---|
| אתר (Site) | Forefoot | 0 |
| Midfoot and hindfoot | 1 | |
| איסכמיה (ischemia) | נמוש לפחות דופק דיסטלי אחד | 0 |
| ירידה בפרפוזיה דיסטלית | 1 | |
| נוירופתיה (Neuropathy) | תחושת הגנה שמורה | 0 |
| אובדן תחושת הגנה | 1 | |
| זיהום (Bacterial infection) | אין | 0 |
| יש | 1 | |
| שטח הכיב (Area) | פחות מ-1 סנטימטר מרובע | 0 |
| סנטימטר מרובע | 1 | |
| עומק הכיב (Depth) | עור ותת עור בלבד | 0 |
| הכיב מגיע לשריר/גיד או עמוק יותר | 1 | |
| ניקוד מקסימלי | 6 |
הטיפול בכף רגל סוכרתית
הסרת לחץ מהכיב[14]
האמצעי האופטימלי להסרת לחץ מכיב פלנטרי הוא ה-TCC, Total Contact Cast או שימוש בנעל מגף כאשר זו נקשרת באופן שאינו ניתן להסרה על ידי המטופל.
בהיעדר שיתוף פעולה לאמצעי זה. ניתן לשקול offloading באמצעות נעל מגף הניתנת להסרה תוך הנחיית המטופל ללכת אך ורק עם הנעל (אף כי ידוע שהיענות לטיפול זה היא ירודה).
אם המטופל אינו משתף פעולה עם offloading המגיע לגובה הברך, ניתן להתפשר על נעל עד גובה הקרסול בכיבים בקצה או אמצע כף הרגל.
בהיעדר אמצעים חלופיים, ניתן לשקול Felted foam המותאם למבנה כף הרגל עם נעל מותאמת, אולם העדויות לגבי יעילותם של תכשירים אלו היא מוגבלת ביותר.
אם יש איסכמיה או זיהום פעיל יש לנקוט משנה זהירות בשימוש באמצעי הורדת לחץ, ולהיעזר לדוגמה בנעל מגף הניתנת להסרה.
השימוש באמצעי הורדת הלחץ משתנה ממרכז למרכז. השוני נובע משילוב של היכרות משתנה של הרופאים עם הטכניקות השונות, קיומו של צוות מקצועי ומיומן מספיק אשר יודע לבצע Total contact casting ונכונות של המטופל לשתף פעולה עם הטיפול.
טיפול באיסכמיה[15]
בלמעלה ממחצית מהחולים המסתמנים עם כף רגל סוכרתית יש מרכיב של מחלת כלי דם טרשתית. עם זאת, פחות מרבע מחולי הסוכרת עם מחלת כלי דם פריפרית מתלוננים על צליעה לסירוגין. מחלת עורקים פריפרית PAD (Peripheral arterial disease) בחולים סוכרתיים שונה מזו המופיעה בחולים שאינם סוכרתיים מאחר שהיא שכיחה יותר, מופיעה בגילאים צעירים יותר, נוטה לערב מקטעים רבים של העורקים, להיות דו צדדית ודיסטלית. כמו כן אצל חולי סוכרת יש פחות נטייה לפתח קולטרלים והמחלה עשויה להתקדם בקצב מהיר יותר ולהוביל לקטיעה.
חולים המסתמנים עם שילוב של איסכמיה וזיהום הם במצב חירום הדורש התערבות דחופה. חולים אשר להם 0.3>TBI או 0.5>ABI הם בעלי סיכויי החלמה נמוכים של הכיב ויש להפנותם לרווסקולריזצייה דחופה גם כן. בנוסף לכך, יש לשקול וסקולריזציה בכל מטופל הסובל מכיב כרוני למעלה משישה שבועות, גם אם אינו סובל מאיסכמיה מאוד משמעותית לפי בדיקות בלתי פולשניות.
טרם רווסקולריזציה, בכדי לקבל מידע אנטומי מפורט ניתן להיעזר בבדיקת CT אנגיו, אולם בנוכחות הסתיידויות קשות בעורקים בדיקה זו פחות אינפורמטיבית, בעיקר בעורקים אשר מתחת לברך. בדיקת MRA (Magnetic Resonance Angiography) או בדיקת דופלר יכולות לסייע גם כן.
שיטת הרווסקולריציה - צנתור, ניתוח או פרוצדורה משולבת נתונה לשיקול דעתו של הצוות המטפל תוך התחשבות בזמינות הטיפולים השונים, מיומנות הצוות והסיכון הניתוחי של המטופל. יש לשאוף לשיפור זרימת דם לאזור הפצע. יש מטופלים בהם הסיכון של רווסקולריזציה עולה על התועלת הצפויה מפרוצדורה זו ויש לשקול כל מקרה לגופו.
אין הוכחה ליעילותם של טיפולים פרמקולוגיים לשיפור זרימת הדם לרגל בנוכחות חסימה עורקית. עם זאת, גם בקרב מטופלים עם איסכמיה משמעותית עשוי הכיב להחלים, אם כי בסבירות נמוכה יותר.
יש לצמצם סיכון קרדיווסקולרי תוך שימוש בנוגדי טסיות, הפסקת עישון, איזון סוכרת, לחץ דם ודיסליפידמיה.
טיפול בזיהום[16][17]
בכל חולה עם כף רגל סוכרתית יש לשקול אפשרות של זיהום בפצע ולסווג את חומרת הזיהום לפי טבלה 2. גורמים המגבירים את הסיכוי לכך שמדובר בכיב מזוהם כוללים Probe to bone חיובי, כיב הקיים למשך למעלה מ-30 יום, אנמנזה של כיבים חוזרים, אובדן תחושה, אי ספיקת כליות ומחלת כלי דם פריפרית. יש להיות ערים לכך כי בפרט באוכלוסייה זו של חולי הסוכרת, ההסתמנות של זיהום קשה אינה בהכרח קלאסית. חום, לויקוציטוזיס ועלייה בסימני דלקת הם מאפיינים שכיחים אולם העדרם אינו שולל זיהום סיסטמי. לעיתים יציאה מאיזון סוכרת היא הסימן הראשון היחיד להתלקחות זיהום קשה בכיב.
כל כיב מזוהם יש לתרבת טרם תחילת טיפול אנטיביוטי. אין לקחת תרבית מכיבים אשר אינם מזוהמים קלינית. התרבית המומלצת היא תרבית רקמה עמוקה אשר נלקחה לאחר ניקוי והטריה של הפצע. ייתכן ואין הכרח לתרבת פצע המזוהם קלות אצל מטופל אשר לא קיבל טיפול אנטיביוטי סמוך למועד הטיפול, כי המחוללים הם בדרך כלל staph או strep הרגישים למתיצילין.
חיידקים עמידים בפצע הכוללים MRSA (Methicillin Resistant Staph Aerues) ו-ESBL (Extended Spectrum Beta Lactamase producing Gram Negative) bacilli) מהווים בעיה הולכת וגוברת בעולם המערבי. שכיחותם בתרביות רקמה אשר נלקחו בבית החולים הדסה מחולי כף רגל סוכרתית בשנים 2015–2017 הייתה כ-10 אחוזים ו-9 אחוזים, בהתאמה. שכיחויות דומות צוינו בבית החולים וולפסון משנת 2003, כך שייתכן שלא נצפתה עלייה ממשית בשכיחותם בישראל[18].
בבחירת הטיפול האנטיביוטי האמפירי יש לקחת בחשבון את חומרת הזיהום, טיפול אנטיביוטי מוקדם ושכיחות חיידקים עמידים בקהילה.
זיהום קל עד בינוני - בחולים אשר לא קיבלו טיפול אנטיביוטי זמן קצר לפני הטיפול הנוכחי, ניתן להסתפק בכיסוי לקוקים גראם חיוביים. אנאירובים בדרך כלל אינם מחוללים חשובים בזיהומים קלים עד בינוניים ואין הכרח לכסותם בדרך כלל. ניתן להתחיל טיפול ב-Cefalexin במינון גבוה ואפשר להוסיף טיפול ב-Flagyl לכיסוי אנאירובים. בחולים הרגישים לצפלוספורינים שקיבלו טיפול אנטיביוטי בסמוך למועד הטיפול הנוכחי ניתן להתחיל טיפול ב-Ciprofloxacin ו-Clindamycin, הנותן כיסוי טוב יותר לגראם שליליים וכן לפסאודומונס. אם החולה מתאשפז, ניתן לתת את הטיפול הנזכר למעלה IV. זיהום קשה - יש להפנות את החולה לאשפוז ולהתחיל טיפול אמפירי נרחב IV המכסה גראם חיוביים, גראם שליליים ואנארוביים.
כיסוי כנגד MRSA מומלץ לתת בחולים בהם בודד חיידק זה בעבר אם מדובר בזיהום קשה ביותר, בו לחוסר כיסוי אנטיביוטי אמפירי מספק יהיה מחיר כבד ביותר. השכיחות בישראל היא, כאמור, ככל הנראה בסביבות 10 אחוזים ועל כן לא מומלץ לתת כיסוי שגרתי כנגד חיידק זה. הטיפול הוא ככלל ב-Vancomycin באשפוז, וניתן לתת גם טיפול ב-Linezolid או ב-Daptomycin.
בכל כיב סוכרתי עמוק ומזוהם, או הנמצא סמוך לבלט גרמי, יש לשקול מעורבות עצם בתהליך הזיהומי. מומלץ לבצע Probe to bone בעזרת קורטה מתכתית בפצע עמוק. בדיקה זו מסייעת לשלול או לחזק אבחנה של אוסטיאומיאליטיס אם החשד הקליני הוא נמוך או גבוה, בהתאמה[19]. בדיקות הדמיה המסייעות באבחנה של אוסטיאומיאליטיס כוללות צילום פשוט - בדיקה עם זמינות גבוהה, אך רגישות וספציפיות נמוכים, MRI - רגישות וספציפיות הטובים ביותר או מיפוי כדוריות לבנות. אם בדיקות ההדמיה המתקדמות אינן זמינות, צילומים עוקבים של הרגל יכולים לתת מידע.
יש לקחת עצם לתרבית, ולבדיקה פתולוגית במידה האפשר, אם נוכחות אוסטיאומיאליטיס מוטלת בספק, במקרה בו לא ברור מיהו המחולל או כאשר המטופל אינו מגיב לטיפול אנטיביוטי אמפירי.
בכל מקרה של זיהום קשה המשלב נמק, זיהום המערב רקמות עמוקות (מתחת לפציה) או אבצס יש לבצע הטרייה דחופה של הרקמה המזוהמת. עם זאת, בנוכחות אוסטיאומיליטיס ללא מעורבות משמעותית של הרקמות הרכות, אין הכרח לבצע קטיעה, בייחוד אם המחלה בחלק הקדמי של כף הרגל, ויש מקום לטיפול אנטיביוטי שמרני במטרה להביא לרמיסיה של התהליך הזיהומי[16][20][21].
משך הטיפול האנטיביוטי וההחלטה מתי להפסיק טיפול אנטיביוטי מהווים את אחד הנושאים השנויים במחלוקת בתחום, אשר אין עליהם די מידע. אין צורך להמשיך טיפול אנטיביוטי עד להחלמה המלאה של הכיב אלא עד להכחדת הזיהום בלבד לפי הקריטריונים המתוארים. בזיהום קל מומלץ לטפל במשך שבוע עד שבועיים. יש מקום לשקול המשך טיפול עד לארבעה שבועות אם ההחלמה איטית או המטופל סובל ממחלת כלי דם פריפרית. אם כעבור ארבעה שבועות התהליך הזיהומי לא חלף יש מקום לשקול חלופות טיפוליות אחרות. אם יש אוסטיאומיליטיס יש לתת טיפול אנטיביוטי ממושך יותר, ככלל לא יותר מ-6 שבועות. בהיעדר שיפור קליני תוך 2–4 שבועות יש לשקול הסרה של העצם הנגועה (לעיתים תוך שימור הרקמה הרכה שמסביב) לצורך תרבית חוזרת במקביל להוצאת המוקד הזיהומי.
מקובל להניח כי טיפול אנטיביוטי IV הוא חובה בכדי להביא להחלמה של אוסטיאומיאליטיס. מחקר OVIVA (Oral versus intravenous antibiotic treatment for bone and joint infections) הדגים כי טיפול אנטיביוטי פומי אינו נחות מטיפול אנטיביוטי בווריד לחולים הסובלים מאוסטיאומיאליטיס, אם מדובר באנטיביוטיקה עם זמינות ביולוגית טובה[22].
היבטים מטבוליים וטיפול במחלות הרקע
בבואנו לטפל בחולה הסובל מכף רגל סוכרתית יש לקחת בחשבון את התמונה הכוללת של החולה ולא להתמקד בהצלת הגפה בלבד. כף רגל סוכרתית מהווה לעיתים סימן לפגיעה רב מערכתית בגוף. כמחצית מהחולים אשר עוברים קטיעה ימותו תוך 5 שנים, וזאת בדרך כלל כתוצאה מתחלואה קרדיווסקולריות. על כן, יש להקפיד על איזון כלל גורמי הסיכון הקרדיווסקולריים כולל לחץ דם, סוכרת, ליפידים, הפסקת עישון ומתן נוגדי טסיות.
יש להעריך את מצבו התפקודי של החולה. האם הוא נייד, ואם לא ממתי ולמה חלה ירידה בניידותו. האם טיפול מקסימלי בכיב וברגל ישפר את ניידותו ותפקודו של החולה, או שמא יישאר מרותק למיטה.
יש להעריך את מצבו הקרדיאלי של החולה. חולה עם אי ספיקת לב משמעותית יתקשה לעמוד בתהליך הארוך של Limb salvage אשר כרוך לעיתים בצנתור, עם עומס הנוזלים וחומר הניגוד הכרוך בכך ועשוי לסכן את חייו בזיהומים ואירועי ספסיס חוזרים. כמו כן, בצקת פריפרית מקשה על ריפוי פצע ויש להעריך תפקוד קרדיאלי ולתת טיפול משתן בהתאם. חולה עם אי ספיקת כליות מציב גם הוא אתגר בפנינו. קיים קושי ברווסקולריזציה מבחינת הדמיה ומתן חומר ניגוד, וכמו כן התוצא הטיפולי בחולים אלה גרוע בהרבה מאשר מקביליהם עם תפקוד כלייתי תקין.
סוכרת בלתי מאוזנת עם סיבוכיה הנלווים עומדת בבסיס התהליך וערכי הסוכר הגבוהים עלולים לעכב תהליכי ריפוי פצע. לעיתים אנו נתקלים בכך כי הכיב הסוכרתי הוא הסיבוך הראשון ה"מאיים" בו נתקל החולה. במקרה זה יש לנצל את ההזדמנות לחינוך והטמעת אורח חיים בריא, טיפול תרופתי מסודר ומעקב אחר סיבוכים.
מצבו התזונתי של החולה קשור ביכולתו לרפא פצע. הדבר משתקף הן בירידה באלבומין ובגלובולינים והן בחסדים של ויטמינים שונים, אשר השלמתם יכולה להעלות את סיכויי הריפוי.
יש להעריך את מצבו הסוציואקונומי של החולה, מידת היענותו לטיפול תרופתי ונוכחות סביבה תומכת. הצלת גפה כרוכה לעיתים בביקורים חוזרים אצל רופאים ומכונים, חבישות וטיפולים יקרים ועזרה בניידות, ויש לוודא מערכת תמיכה נאותה. יש להתייחס גם להיבטים נפשיים חשובים כגון דיכאון, חרדה וכן לוודא איזון אופטימלי של כאב אשר יכול להעצים תחושות אלו.
הטיפול המקומי בפצע[23]
הטריה
להטריה ככלל יש 2 מטרות. ראשית נעשית הטריה ראשונית דחופה, להצלת הגפה או הצלת חייו של המטופל ומניעת התפשטות מהירה של זיהום. בהמשך, נעשית הטריה בכדי לפנות רקמה מתה ולזרז תהליכי נדידה של תאי דלקת ותאים בריאים לריפוי הפצע. טכניקות ההטריה כוללות הטריה ניתוחית, אנזימטית, ביולוגית (רימות), או אוטוליטית, כאשר ישנה עדיפות להטריה כירורגית. אם אספקת הדם לגפה מוגבלת, וההטריה אינה דחופה להצלת חייו של החולה או למניעת התפשטות זיהום סוער, יש לבצע הטריה רק לאחר שיפור אספקת הדם.
הטריה כירורגית היא המהירה ביותר, אך גם זו הכרוכה באובדן הרקמתי המשמעותי ביותר. טרם ביצוע הטריה יש להגדיר את היעדים הקליניים הרצויים - השתלטות על זיהום, הכנת מיטת הפצע, פינוי רקמה נימקית עם פוטנציאל הזדהמות - ויש לנסות לשמר רקמה חיונית אשר תשמר את תפקוד הרגל במידת האפשר[4].
חבישה מקומית לפצע
בבחירת החבישה המתאימה לפצע יש להעדיף חבישה המאפשרת שליטה בכמות ההפרשות, חבישה הנוחה למטופל וכזו אשר אינה כרוכה בעלויות גבוהות. השוק מוצף בתכשירים מקומיים שונים לטיפול בפצע, אשר מטרותיהם שונות, החל משמירה על סביבה לחה של הפצע והמשך במודולציה של גורמי גדילה וכמות הפרוטיאזות בפצע. ישנן גם חבישות כסף אשר נועדו לטפל בכיבים מזוהמים. לגבי מרבית החבישות, אין מידע ממחקרים מבוקרים כפולי סמיות. פורסם מחקר רנדומלי כפול סמיות אשר הצביע על יתרון של חבישות המכילות sucrose-octasulfate אשר מעכבים את המטלו-פרוטאינזות הנמצאים בפצע הקשה ריפוי[24]. כמו כן ישנם מחקרים על יתרונותיהם של תכשירים המבוססים על נגזרות של רקמת שליה[25]. חשוב להקפיד על Standard of care של טיפול בחולה עם כף רגל סוכרתית - הכולל את כלל הסעיפים אשר הוזכרו לעיל - טרם השקעה בתכשיר חדשני.
טכנולוגיות חדשות
מאמצים רבים הושקעו בפיתוח שיטות וטכנולוגיות חדשות אשר ישפרו ריפוי פצעים. בהן ניתן לכלול:
טיפול בחמצן היפרברי - קיים כבר עשרות שנים ויעילותו במחקר רנדומלי כפול סמיות[26], אם כי תוצאה זו לא חזרה על עצמה בכלל המחקרים[27]. פורסמו גם מספר עבודות על טיפול בחמצן גפתי, ויעילות טכנולוגיה זו עדיין נבדקת[28].
טיפול בלחץ שלילי - אשר יעולותו הוכחה בטיפול בפצעים שלאחר ניתוח[29].
טיפול בשתל אוטולוגי המשלב לויקוציטים, טסיות ופיברין - Leukopatch[30]
טכנולוגיות נוספות אשר אינן מומלצות לשימוש על ידי ה-IWGDF (International Working Group on the Diabetic Foot) בשל העדר מחקרים מספקים אודותיהן כוללות: פקטורי גדילה, תחליפי עור, תאי דם משופעלים, ג'לים המכילים טסיות, אוזון, NO (Nitric Oxide) או CO, אמצעים פיזיקליים הכוללים גלי הלם, לייזר וגירוי חשמלי.
מערך המניעה והטיפול בכף רגל סוכרתית
במדינות רבות הוכחה הצלחה בהורדה משמעותית במספר הקטיעות תוך עבודה בשלוש רמות[31] והדבר גם צוין בחוזר מנהל רפואה 21/2011 - ריפוי פצע קשה - חוזר מנכ"ל - Slow healing wound:
- מניעה וטיפול ראשוניים במרפאות הקהילה
- מרפאות ייעודיות לרגל סוכרתית בקהילה
- מרכזים שלישוניים
הרכב הצוותים וזמינותם בכל רמה משתנה בין מדינות ולעיתים גם בתוך מדינה. המאפיינים המרכזיים של כל רמה מתוארים להלן:
רמה ראשונה
מרפאות קהילה ראשוניות אשר כוללות רופאי משפחה, אחיות וצוותים ראשוניים. מערך המרפאות הראשוניות מוביל את ביצוע בדיקות אומת כף רגל של חולי סוכרת וכן מקדם תוכניות בקרב המטפלים והמטופלים של העלאת מודעות לנושא ומניעה ראשונית.
רמה שנייה
מרפאות ייעודיות בקהילה המספקות מענה כולל לחולים עם כיב. צוות המרפאה והצוות התומך יכללו רופא סוכרת, אורתופד, מומחה כלי דם, מומחה מחלות זיהומיות, פודיאטר, אחות סוכרת, אחות מומחית לטיפול בפצעים. למרפאה תהיה נגישות לשירותים הכוללים הנעלה מותאמת אישית, מדרסים או ביצוע TCC (Total Contact Cast).
רמה שלישית
מרכז שלישוני הוא בית חולים גדול אשר כולל צוות ייעודי לטיפול בחולים עם רגל סוכרתית. בית החולים יהווה את הכתובת למקרים חריפים ומתקדמים של רגל סוכרתית. בבית החולים צריך לפעול צוות רב תחומי המתכנס ופועל על פי פרוטוקול טיפולי משותף ומוסכם.
במדינות רבות הוכח כי הקמת צוות רב תחומי מורידה משמעותית את מספר הקטיעות. בבית החולים הדסה עין כרם הוקם צוות ייעודי לטיפול בחולים עם כף רגל סוכרתית הכולל רופאים ממחלקות פנימית, אנדוקרינולוגיה/סוכרת, אורתופדיה, כירורגית כלי דם, רדיוגרפיה פולשנית, מחלות זיהומיות, פלסטיקה, שיקום ונפרולוגיה, בשיתוף עם הצוות הסיעודי, פיזיותרפיה ועבודה סוציאלית. תוך כשנה נצפתה ירידה של כ-30 אחוזים במספר הקטיעות הגדולות על רקע פצע סוכרתי שנעשו במוסד[32].
בעבודת צוות מביא כל אחד מחברי הצוות מניסיונו הקליני בתחומו ויחד, בעבודה משותפת, ניתן להגיע לאבחנה וטיפול מתאימים. עבודת הצוות היא קשה, דורשת זמן, מאמץ והתמדה, אך עם זאת היא מיטיבה עם החולה ומעלה את שביעות רצון הצוות ככלל.
סיכום
כף רגל סוכרתית היא מחלה מורכבת הדורשת התייחסות רב תחומית. עבודת צוות וטיפול רב תחומי יכולים לסייע הן במניעה והן בטיפול בחולים עם כף רגל סוכרתית. נדרש מחקר נוסף רב להערכת מיקומן ותועלתן של טכנולוגיות ושיטות טיפול חדשות. מחקר משותף הנובע מצוותים רב תחומיים יסייע בהגדרה מדויקת יותר של יעדי הטיפול ושיטות המחקר ויאפשר לנו להעלות את אחידות ואיכות הטיפול בחולים אלה ולהוריד את מספר הקטיעות בישראל.
חשוב לזכור - כף רגל סוכרתית והטיפול בה
- רגל סוכרתית היא זיהום, כיב או הרס רקמות עמוקות בנפה התחתונה של חולה סוכות. הסיבוך נובע משילוב של נוירופתיה, איסכמיה וזיהום
- עד 30 אחוזים מחולי הסוכרת יפתחו כיב ברגל במהלך חייהם
- מניעה של הכיב הראשוני על ידי בדיקה תקופתית לאיתור מטופלים בסיכון והדרכתם לשמירה על כפות רגליהם חינה אבן היסוד בטיפול בכף רגל סוכרתית
- כיב סוכרתי עם שילוב של זיהום ו/או איסכמיה הוא מצב חירום הדורש התערבות וטיפול מידיים
- טיפול רב תחומי בחולים קשים עם כף רגל סוכרתית יכול להוריד את שיעור הקמיעות בלמעלה מ-50 אחוזים
- יש לבצע בירור וסקולרי בכל חולה המתייצג עם כף רגל סוכרתית. אין לבצע הטריה/קטיעה מלבד פרוצדורה דחופה, טרם וידוא אספקת דם מיטבית לנפה ושיפורה במידת האפשר
- בכמחצית מהחולים עם כיב סוכרתי מזוהם יש אוסטיאומיאליטיס
- ניתן לטפל שמרנית באוסטיאומיאליטיס, בעיקר אם היא בקדמת כף הרגל וללא הרס רקמתי ניכר, על ידי טיפול אנטיביוטי ממושך משך הטיפול המומלץ הוא בדרך כלל עד 6 שבועות
- יש להקפיד על הורדת לחץ מכיבים הנוצרים בנקודות לחץ בכדי לאפשר את הבראתם
- הטיפול המקומי בפצע כולל הטריה ובהמשך שמירה על סביבה לחה ונקיה אשר תאפשר החלמה של הכיב. קיימים בשוק תכשירים מרובים וטכנולוגיות חדשות אשר הניסיון הקליני מוכיח כי הם מסייעים בריפוי הכיב, אם כי יעילות רובם לא הוכחה במחקרים איכותיים כפולי סמיות
- בטיפול בחולה עם כף רגל סוכרתית יש לטפל בחולה ככלל ולא להתמקד בטיפול בכיב בלבד. שיפור מצבו הסיסטמי/מטבולי של החולה, איזון סוכרת, טיפול בכאב והורדת בצקת הם מרכיבים בלתי נפרדים מהטיפול
ביבליוגרפיה
- ↑ https://iwgdfguidelines.org/guidelines/guidelines/
- ↑ Armstrong DG, Boulton AJM, Bus SA. Diabetic Foot Ulcers and Their Recurrence. N Engl J Med. 2017 Jun 15;376(24):2367-2375
- ↑ Cahn A, Altaras T, Agami T, Liran O, Touaty CE, Drahy M, Pollack R, Raz I, Chodick G, Zucker I. Validity of diagnostic codes and estimation of prevalence of diabetic foot ulcers using a large electronic medical record database. Diabetes Metab Res Rev. 2019 Feb,2)35־):e3094
- ↑ 4.0 4.1 4.2 Apelqvist J. Diagnostics and treatment of the diabetic foot. Endocrine. 2012 Jun;41(3):384-97.
- ↑ Edwards JL, Vincent AM, Cheng HT, Feldman EL. Diabetic neuropathy: mechanisms to management. PharmacolTher. 2008 Oct;120(1):1-34.
- ↑ Tesfaye, S" Chaturvedi, N., Eaton, S. E.,Ward, J. D" Manes, C, lonescu-Tirgoviste, C, et al. Vascular risk factors and diabetic neuropathy. N Engl J Med 2005:352(4); 341-350.
- ↑ Prompers L, Huijberts M, Apelqvist J, Jude E, Piaggesi A, Bakker K, Edmonds M, Holstein P, Jirkovska A, Mauricio D, Ragnar- sonTennvall G, Reike H, Spraul M, Uccioli L, Urbancic V, Van Acker K, van Baal J, van Merode F, Schaper N. High prevalence of ischaemia, infection and serious comorbidity in patients with diabetic foot disease in Europe. Baseline results from the Eurodi- ale study. Diabetologia. 2007 Jan;50(1):18-25.
- ↑ Schaper NC. Lessons from Eurodiale. Diabetes Metab Res Rev. 2012 Feb;28Suppl 1:21-6.
- ↑ Richard JL, Lavigne JP, Got I, Hartemann A, Malgrange D, Tsirtsikolou D, Baleydier A, Senneville E. Management of patients hospitalized for diabetic foot infection: results of the French OPIDIA study. Diabetes Metab. 2011 Jun;37(3):208-15.
- ↑ Christman AL, Selvin E, Margolis DJ, Lazarus GS, Garza LA. Hemoglobin A1c predicts healing rate in diabetic wounds. J Invest Dermatol. 2011 Oct;131(10):2121-7.
- ↑ Peled S, Pollack R, Elishoov O, Haze A, Cahn A. Association of inpatient glucose measurements with amputations in patients hospitalized with acute diabetic foot. JCEM 2019
- ↑ 12.0 12.1 https://iwgdfguidelines.org/prevention-guideline/
- ↑ 13.0 13.1 13.2 13.3 13.4 https://iwgdfguidelines.org/classification/
- ↑ https://iwgdfguidelines.org/offloading-guideline/
- ↑ https://iwgdfguidelines.org/pad-guideline/
- ↑ 16.0 16.1 https://iwgdfguidelines.org/infection-guideline/
- ↑ Lipsky BA, Berendt AR, Cornia PB, Pile JC, Peters EJ, Armstrong DG, Deery HG, Embil JM, Joseph WS, Karchmer AW, Pinzur MS, Senneville E. 2012 infectious diseases society of america clinical practice guideline for the diagnosis and treatment of diabetic foot infections. Clin Infect Dis. 2012 Jun;54(12):e132-73.
- ↑ Lysyy L, Ovadia S, Zudkov T, Koper I, Zandman-Goddard G. Infections in diabetic patients—a two-year experience from the Diabetic Foot Unit at Wolfson Medical Center. Harefuah. 2008 Mar;147(3):197-9,279.
- ↑ Lam K, van Asten SA, Nguyen T, La Fontaine J, Lavery LA. Diagnostic Accuracy of Probe to Bone to Detect Osteomyelitis in the Diabetic Foot: A Systematic Review. Clin Infect Dis. 2016 Oct 1;63(7):944-8
- ↑ Lazaro-Martinez JL, Aragon-Sanchez J, Garcia-Morales E. Antibiotics versus conservative surgery for treating diabetic foot osteomyelitis: a randomized comparative trial. Diabetes Care. 2014 Mar;37(3):789-95.
- ↑ Lipsky BA. Treating diabetic foot osteomyelitis primarily with surgery orantibiotics: have we answered the question? Diabe- tes Care. 2014 Mar;37(3):593-5.
- ↑ Li HK, Rombach I, Zambellas R, et al; OVIVA Trial Collaborators. Oral versus Intravenous Antibiotics for Bone and Joint Infec- tion. N Engl J Med. 2019 Jan 31;380(5):425-436
- ↑ https://iwgdfguidelines.org/ wound-healing-interventions-guideline/
- ↑ Edmonds M, Lazaro-Martinez JL, Alfayate-Garcia JM, Martini J, Petit JM, Rayman G, Lobmann R, Uccioli L, Sauvadet A, Bohbot S, Kerihuel JC, Piaggesi A. Sucrose octasulfate dressing versus control dressing in patients with neuroischaemic diabet- ic foot ulcers (Explorer): an international, multicentre, double-blind, randomised, controlled trial. Lancet Diabetes Endocrinol. 2018 Mar,6(3):186-196.
- ↑ Raspovic KM, Wukich DK, Naiman DQ, Lavery LA, Kirsner RS, Kim PJ, Steinberg JS, Attinger CE, Danilkovitch A. Effectiveness of viable cryopreserved placental membranes for management of diabetic foot ulcers in a real world setting. Wound Repair Regen. 2018 Mar;26(2):213-220
- ↑ Londahl M, Katzman P, Nilsson A, Hammarlund C. Hyperbaric Oxygen Therapy Facilitates Healing of Chronic Foot Ulcers in Patients with Diabetes. Diabetes Care. 2010 May;33(5):998-1003.
- ↑ Zhao D, Luo S, Xu W, Hu J, Lin S, Wang N. Efficacy and Safety of Hyperbaric Oxygen Therapy Used in Patients With Diabetic Foot: A Meta-analysis of Randomized Clinical Trials. Clin Ther. 2017 0ct;39(10):2088-2094
- ↑ FRYKBERG, ROBERT, et al. "Multinational, Multicenter, Prospective, Randomized, Double-Blinded, Placebo-Controlled Trial to Evaluate the Efficacy of Cyclical Topical Wound Oxygen Therapy (TW02) in the Treatment of Chronic Diabetic Foot Ulcers." (2018):43-LB.
- ↑ Orgill DP, Bayer LR. Update on negative-pressure wound therapy. Plast Reconstr Surg. 2011 Jan;12, 7Suppl 1:1055-1155.
- ↑ Game F, Jeffcoate W, Tarnow L, Jacobsen JL, Whitham DJ, Harrison EF, Ellender SJ, Fitzsimmons D, Londahl M; LeucoPatch II trial team. LeucoPatch system for the management of hard-to-heal diabetic foot ulcers in the UK, Denmark, and Sweden: an observer-masked, randomised controlled trial. Lancet Diabetes Endocrinol. 2018 Nov;6(11):870-878
- ↑ https://iwgdfguidelines.org/practical-guidelines/
- ↑ Cahn A, Elishuv O, Olshtain-Pops K. Establishing a multidisciplinary diabetic foot team in a large tertiary hospital: a Work- shop. Diabetes Metab Res Rev. 2014 Jul;30(5):350-3.
המידע שבדף זה נכתב על ידי ד"ר אביבית כהן, יחידת הסוכרת, המחלקה לאנדוקרינולוניה ומטבוליזם, המרכז הרפואי אוניברסיטאי הדסה עין כרם, ירושלים


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק 