כריתה לפרוסקופית של המרירה - Laparoscopic cholecystectomy
הופניתם מהדף כריתת כיס מרה לדף הנוכחי.
עקרונות בכירורגיה
מאת ד"ר צבי קויפמן
| עקרונות בכירורגיה | ||
|---|---|---|

| ||
| שם המחבר | ד"ר צבי קויפמן | |
| שם הפרק | כירורגיה של כיס המרה ודרכי המרה | |
Lyons מ- Mouriat ביצע את הכריתה הלפרוסקופית הראשונה של המרירה (כיס המרה). יתרונות השיטה בלטו מיד לעין: פחות כאבים, זמן אשפוז קצר יותר, חזרה מוקדמת לפעילות מלאה ולא-פחות חשוב - תוצאה קוסמטית משופרת.
העובדה שאפשר לנתח בתוך הבטן בלי לפותחה ולצפות בנעשה באופן ישיר רק דרך מצלמת טלוויזיה המקרינה את מראות הבטן על הצג, שלהבה את דמיונם של המנתחים.
שיטה
לצורך הניתוח יש להכין מכשור מיוחד: מערכת תאורה פיבראופטית קשיחה שאליה מתחברת מצלמת טלוויזיה, ומשמשת כמקור אור להאיר את חלל הבטן וכאמצעי להקרנת מראות הבטן על גבי המרקע. מכשור לניפוח הבטן על-ידי גז CO2 המפריד את דופן הבטן מהאיברים ומאפשר למנתח חלל עבודה בתוך הבטן. מערכת שטיפה-שאיבה לניקוי חלל הבטן בזמן העבודה. מכשירים מיוחדים ארוכים מאוד לעבודה דרך מחדרים (טרוקרים), המוחדרים לבטן ומאפשרים גישה לאיברי הבטן.
יש לבצע כמה חתכים קטנים בעור הבטן:
- חתך מתחת לטבור, דרכו מחדירים את המחט המיוחדת לניפוח הבטן, ולאחר מכן את הטרוקר הרחב שדרכו מוחדרים המצלמה ומקור האור;
- חתך מעל שריר הרקטוס מתחת לקשת הצלעות דרכו מחדירים מחדר נוסף. מקום החדרתו נראה על הצג. דרך פתח זה מחדיר המנתח את כלי עבודתו;
- חתך מעל ה- Anterior superior iliac spine (ASIS), דרכו מחדירים את תופס כיפת כיס המרה, הדוחק את המרירה מעל לכבד;
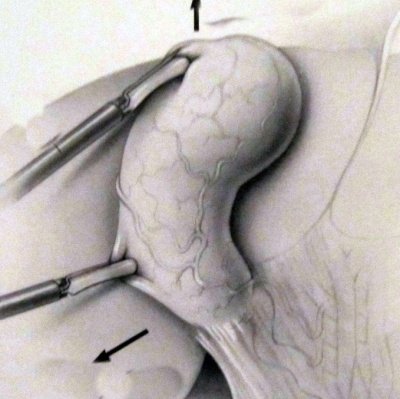
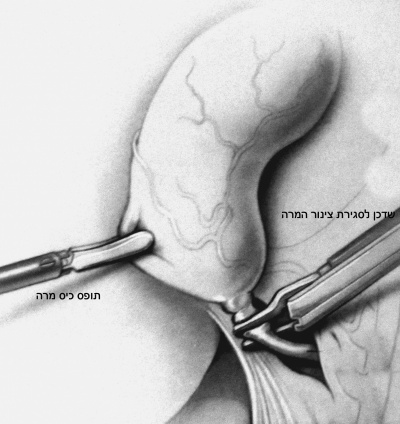
- בקו אקסילרי קדמי, בין ה- Anterior superior iliac spine לקשת הצלעות, דרכו מוחדר תופס כיס מרה שני המחזיק את כיס המרה בכיס הארטמן (איור 7.8).
לאחר שמזהים את כיס המרה בעזרת תופס כיס המרה, דוחקים את כיס המרה מעל לכבד, וכך הוא נשאר במשך כל הניתוח. צעד זה מאפשר זיהוי משופר של הציסטיקוס ועורק כיס המרה. בעזרת תופס כיס המרה השני תופסים את כיס הארטמן, ובעזרתו מושכים את כיס המרה וחושפים אותו (איור 8.8 ו- 9.8).
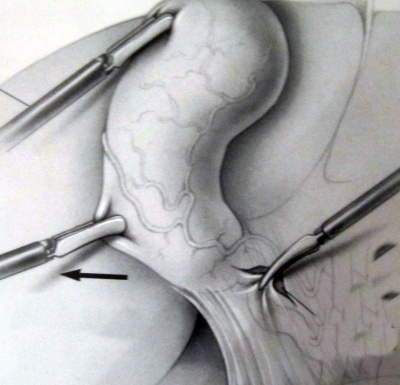
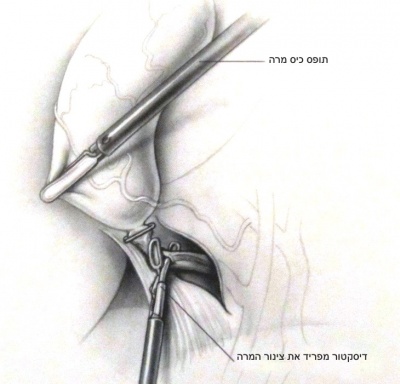
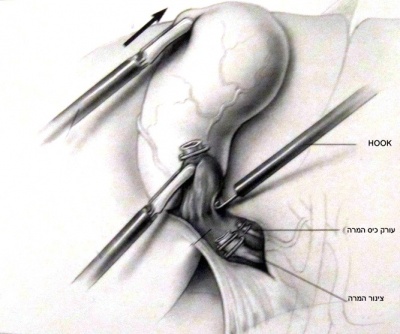
כעת יש לפתוח את הצפק בבסיס כיס המרה ולחשוף את צינור המרה ואת עורק המרירה (איור 10.8). בעזרת מכלב יש "לקשור" את עורק כיס המרה ואת צינור כיס המרה ולנתקם.
| איור 10.8: חשיפת הציסטיקוס (תמונה עליונה) וסגירת צינור כיס המרה על-ידי מכלב (תמונה תחתונה). |
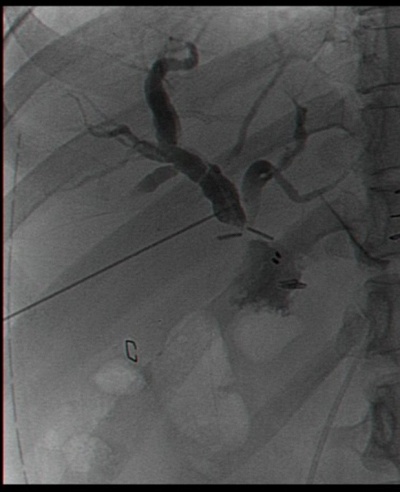
יש המבצעים בשלב זיהוי הצינור המרה צילום דרכו לזיהוי אנטומי ולהדגמה של אבנים בכולדוכוס. כיס המרה מורם ומופרד מבסיסו כלפי מעלה בעזרת דיאתרמיה-מספריים או וו (Hook) ממיטת כיס המרה שעל הכבד (איור 11.8). לאחר ניתוקו מוצא כיס המרה דרך אחד הפתחים בדופן הבטן, בפתח שדרכו מוחדרת המצלמה או בפתח העליון (איור 7.8).
עניין הכולאנגיוגרפיה התוך-ניתוחית מצביע על חוסר אחדות דעים בגישתם של המנתחים השונים. היו מנתחים שביצעו כולאנגיוגרפיה תוך-ניתוחית באופן שגרתי, ואילו אחרים שעשו זאת רק כשיש חשד סביר לאבנים בדרכי המרה (אנזימי כבד מופרעים, דרכי מרה מורחבות או בנוכחות אבנים בדרכי המרה בבדיקת אולטרה-סאונד). כיום ההוריה העיקרית לצילום דרכי המרה היא לצורך הדגמה אנטומית של דרכי המרה בעלי אנטומיה לא-ברורה של דרכי המרה.
משך הניתוח הוא כשעה, כולל זמן ההכנה שאף הוא אינו מועט, אם כי ככל שגדל הניסיון, הזמן הולך ומתקצר.
שיעור המעבר מניתוח לפרוסקופי לשיטה הפתוחה נע בין 1.3% ל- 8.5%. אין ספק, ששיעור המעבר נמצא ביחס ישר לניסיון המנתח: ככל שניסיונו גדול יותר, שיעור המעבר קטן יותר. הכירורג המנוסה חייב להיות ליברלי במעבר תוך-ניתוחי מלפרוסקופ לניתוח פתוח. התעקשות עלולה להיות הרת-אסון.
כריתה לפרוסקופית של כיס המרה (Laparoscopic cholecystectomy) מציעה לחולה ניתוח, שמבחינתו קל הרבה יותר, מסב פחות כאבים לאחר הניתוח, מגביל פחות ומחזיר את המנותח למעגל החיים הרגילים ולעבודה בתוך שבוע ימים במקום חודש בשיטה הרגילה. אין ספק, שלגודל החתך בבטן ניכרת השפעה על הסיבוכים המיידיים שלאחר הניתוח ועל כל הנוגע לכאבים ולכושר החולה לנוע לאחר הניתוח.
בחולים שלהם סימנים לאבנים בדרכי המרה, כגון בחולים שאובחנו בהם התרחבות של דרכי המרה באולטרה-סאונד, ביוכימיה של צהבת חסימתית שלא חלפה לגמרי או שערכי הפוספטאזה בסיסית נותרו גבוהים, או בחולים שנתגלתה בהם עדות לאבנים בדרכי המרה באחד מאמצעי ההדמיה, יש להמליץ על ביצוע ERCP לפני ניתוח. בחולים שבהם אין לבצע את הבדיקה בגלל בעיות טכניות, אפשר לבצע כולאנגיוגרפיה תוך-ניתוחית על-ידי החדרת צנתר לצינור כיס המרה דרך אחד המחדרים ולבצע צילום של דרכי המרה דרכו. אם מתגלים אבנים, יש מנתחים המנסים להוציאן בעזרת סלים (Baskets) דרך צינור כיס המרה או לדחוף אותן דרך הפפילה בזמן הלפרוסקופיה.
הוריות לכריתה לפרוסקופית של המרירה
ההוריות לניתוח המרירה לא השתנו. על-פי הידע הנוכחי אין הצדקה לנתח בשל אבנים בלתי תסמיניות במרירה, לא בדרך הרגילה ולא בלפרוסקופיה. השיטה החדשה, המאפשרת החלמה מהירה יותר, אין בה כדי להרחיב את ההוריות לניתוח. ככל שניסיונו של המנתח רב יותר, כך קטן והולך מספר ההוריות נגד ניתוח בלפרוסקופ. הוריות נגד מוחלטות הופכות ליחסיות. כך לדוגמה, דלקות חדות שנחשבו להוריות נגד ניתנות לניתוח בלפרוסקופיה על-ידי מנתח מנוסה. עם זאת, יש לזכור, שבמקרי דלקת, המצב האנטומי יכול להיות בלתי ברור, ויש לבצע כולאנגיוגרפיה כדי לוודא, שדרכי המרה לא נפגעו. כך המצב גם בצהבת שנחשבה להוריית נגד מוחלטת, ואולם ביצוע מוצלח של ERCP לפני הניתוח עשוי להביא לשחרור האבנים ולאפשר כריתה של המרירה בדרך לפרוסקופית.
סיבוכים
כריתת המרירה בשיטה לפרוסקופית מלווה בסיבוכים האופייניים לשיטה עצמה, וכמובן בסיבוכים הקשורים לכריתת המרירה. הסיבוכים האופייניים לשיטה הלפרוסקופית הם:
- נזק לאיברי הבטן בעקבות החדרת הטרוקר והשימוש בציוד המיוחד לניתוח זה.
- נזק בעקבות שימוש בדו-תחמוצת הפחמן (תסחיפים וכיוצא בזה).
הנזקים בעקבות החדרת הטרוקרים הם נדירים ונעים בין 0.1% ל- 0.3%. ברור שנזק מסוג זה אינו קיים בשיטה הרגילה. הטרוקר עלול לפגוע במעי, בקיבה, בכלי הדם (בפדר, בוותין, בווריד החלול התחתון) או בשלפוחית השתן. את שכיחות הפגיעות הללו ניתן למזער על ידי הכנסת המחדר הראשון בשיטה פתוחה. בשיטה זו, מבצעים חתך קטן מתחת לטבור חושפים את הפסציה פותחים בה פתח קטן דרכו מושכים את הפריטונאום ופותחים אותו ולאחר מכן מחדירים את המחדר הראשון שבתוכו המצלמה.
כמו-כן כרוכה כריתת המרירה בשיטה הלפרוסקופית בשיעור פגיעה של (0.2%-0.1%) במוביל המרה המשותף - גבוה מאשר בגישה הפתוחה (איור 27.8).
הניתוח הלפרוסקופי הוא מסוכן יותר מהפתוח, שכן מדובר בשיטת ניתוח על- ידי "שליטה מרחוק", המונעת מהמנתח להשתמש בכליו העיקריים, כלומר, חשיפה נאותה ומישוש הרקמות. לפיכך, היא טעונה זהירות יתר מצד המנתח והסתגלות מהירה. ברוב המקרים, נגרמים הסיבוכים עקב פתולוגיה מסובכת ואנטומיה בלתי שגרתית במיוחד במשולש Calot. יש מרירות שעקב תנאים מקומיים נתונים אין אפשרות לכורתן בבטחה באמצעות לפרוסקופ. הסבה לאלתר לכריתת מרירה "פתוחה" היא הדרך העדיפה, ואינה נחשבת בהכרח סיבוך ניתוחי או כישלון המנתח.
התחלואה והתמותה לאחר כריתה לפרוסקופית נובעות מסיבות טכניות ניתוחיות. מקרי המוות נגרמים על-ידי דימום עקב עצירת דם לקויה או זיהומים תוך-בטניים הנובעים מפגיעה במעיים או מדליפת מרה. פגיעה במעי, שאינה מזוהה לרוב בעת הניתוח, מסתיימת במוות לעתים קרובות, ויש בה כדי לגרום דאגה מיוחדת. השחרור המוקדם של חולים אלה לאחר הניתוח גורם לדחייה באבחנת הסיבוכים הללו ומונע לעתים התערבות טיפולית דחופה ומצילת חיים.
טיפול שמרני
טיפול בממיסי אבני מרה
בחולים בעלי סיכון גבוה בניתוח אפשר להמיס את אבני המרה על-ידי תרופות. באבנים המכילות רק כולסטרול, מתן חומצה כנודאוקסיכוליק למשך כ- 22 חודשים עשוי להמיס את האבנים. תופעות לוואי של התרופה הן:
- שלשולים עקב גירוי הכרכשת על-ידי חומצות המרה.
- עלייה באנזימי הכבד כביטוי לנזק בו.
חומצות מרה אחרות לא הוכחו כיעילות. נמצא שחומצה זו מעכבת את יצירת הכולסטרול בכבד. מדובר בטיפול שחייב להימשך שנים. הפסקתו גורמת לחידוש יצירת האבנים בכיס המרה. האבנים המומסות נעשות קטנות בתהליך ההמסה ויכולות לעבור דרך צינור כיס המרה, להיתקע בתוכו, ועקב כך לגרום דלקת חריפה של כיס המרה, או לחדור לכולדוכוס ולגרום צהבת חסימתית. Phenobarbital מונעת אף היא יצירת כולסטרול בכבד, וכך מונעת ריווי יתר של המרה, ולפיכך מונעת יצירת אבנים. יש הממליצים לשלב שתי תרופות אלה.
ריסוק אבני מרה
שיטה שנכנסה לשימוש מוגבל היא ריסוק האבנים על-ידי גל הדף הנוצר באמצעות מכשיר מיוחד. לאחר הריסוק יש להמשיך במתן תרופות הממיסות את האבנים. התנאים לשימוש בשיטה זו הם:
- כיס מרה מתכווץ.
- צינור כיס מרה פתוח.
- אבני כולסטרול.
בעקבות הניסיון המוצלח בריסוק אבני כליה, נוסה אותו מכשיר גם באבני מרה, תחילה בצינור המרה המשותף ובהמשך גם במרירה עצמה. מכשירי הריסוק מייצרים כולם גלי הדף הממוקדים באבן בעזרת מכשיר אולטרה-סונוגרפי. גלי ההדף נוצרים על-ידי שחרור אנרגיה בעלת עוצמה מהפעלת מצת, או בשיטה פיאזו-חשמלית, שבה גבישים קטנים רבים משחררים גל אולטרה-סאונד בתדירות מוגדרת ביותר, או על-ידי שחרור אנרגיה אלקטרומגנטית.
הליתוטריפסיה של אבני המרירה בנויה על שני עקרונות ומבוצעת בשני שלבים: בראשון מופעלים גלי הדף לריסוק האבן לפירורים הקטנים מ- 5 מ"מ, ובשלב השני מופעל טיפול ממושך במלחי מרה במטרה להמיס את הפירורים הקטנים והבוץ שיצר הריסוק. זאת משום שבשונה מהמעבר במערכת השתן, בצינור כיס המרה, שקוטרו המרבי הוא 2-1 מ"מ, לא יוכלו הפירורים לעבור בלי לגרום לחסימת צינור כיס המרה ומוצא המרירה, או לכל הפחות לגרום להתקפים חוזרים של עווית מרתית קשה.
ההוריות לביצוע הטיפול הן: מחלת אבנים מלווה בתסמינים במרירה, לכל היותר 3 אבנים במרירה, בקוטר מרבי כולל של 30 מ"מ ומרירה מתפקדת. לאחר בדיקות קפדניות נמצאו 25%-10% מהחולים מתאימים לריסוק האבנים.
לממדי האבנים במרירה ולמספרן חשיבות מרובה. באבנים יחידות עד לקוטר של 30 מ"מ, מושגת בשלב הריסוק וההמסה הצלחה של כ- 100%-95% לאחר שנה עד שנה וחצי. זאת לעומת הצלחה של כ- 75%-65% בחולים שנמצאו בהם 3-2 אבנים. ככל שהאבנים גדולות או מרובות, תוך כדי הריסוק מתמלא כל השדה האולטרה-סנוגרפי ענני פירורים ורסיסים רבים, המפריעים לבודק לזהות את האבנים או הרסיסים שקוטרם גדול מ- 5 מ"מ, ועדיין לא רוסקו. במקרים אלה מתעורר לעתים הצורך בריסוק חוזר שבועות מספר לאחר מכן. אין ממליצים על ריסוק נוסף באותם חולים שבהם האבן כמעט שלא רוסקה בריסוק הראשון או שרוסקה לכמה רסיסים גדולים בלבד. דבר זה מצביע בדרך כלל על אבן שאינה מכולסטרול, ולפיכך הסיכוי לריסוקה קטן.
הריסוק עובר בלא בעיות ומספר הסיבוכים קטן. הפטכיות בעור חולפות במהירות, וכן ההופעה של דם השתן (המטוריה) עקב פגיעה בקוטב העליון של הכליה. עווית המרירה לאחר טיפול זה היא נדירה, למרות העובדה שבכל החולים קיימים פירורים רבים של האבנים בגדלים שונים. שיעור ההצלחות נע בסביבות 80%-75%. ב- 11% חוזרות האבנים בתוך שנה. שיטה זו לא קנתה את מקומה בטיפול באבני מרה מורכבות הטיפול והסיבוכים שבה.
ראו גם
- לנושא הקודם: אבני כיס המרה - Gallbladder stones
- לנושא הבא: היפרפלסטיק כולאציסטוזות - Hyperplastic cholesystoses
- לתוכן העניינים של הפרק
- לתוכן העניינים של הספר
- לפרק הקודם: כירורגיה של התעלה האנלית
- לפרק הבא: כירורגיה של הלבלב
המידע שבדף זה נכתב על ידי ד"ר צבי קויפמן, מומחה בכירורגיה, מנהל היחידה לבריאות השד, מרכז רפואי מאיר, כפר סבא


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק