מחלות שפירות של השד - Benign breast diseases
| עקרונות בכירורגיה | ||
|---|---|---|

| ||
| שם המחבר | ד"ר צבי קויפמן | |
| שם הפרק | כירורגיה של השד | |
המחלות השפירות של השד נקראות בשמות שונים: דלקת שד כרונית (Chronic mastitis), שינויים פיברוציסטיים (Fibrocystic changes), מחלה כיסתית (Cystic disease), היפרפלזיה כיסתית (Cystic hyperplasia), דיספלזית אפיתל (Epithelial displasia), מסטופתיה (Mastopathy) וכו'. הן מהוות למעשה בעיה אחת המורכבת ממספר שינויים היסטולוגיים, שניתן להפריד ביניהם. כאשר מרכיב אחד הוא הבולט יותר, השינוי נקרא על שמו ומכאן ריבוי השמות המצויים בספרות.
השינויים הללו סוכמו בסיווג (קלסיפיקציה) של קולומביה:
| A | 1 | Blunt ducts |
| 2 | Microcysts - less then 3 mm | |
| 3 | Apocrine epithelium | |
| B | 1 | Adenosis |
| 2 | Papillomatosis | |
| C | 1 | Fibrotic changes |
| 2 | Solitary intraductal papilloma | |
| D | Lobular metaplasia | |
| E | 1 | Multipule interductal papilloma |
| 2 | Gross cysts |
כיסיות בשד - Gross cysts of the breast
הגדרה
הכיסיות בשד מהוות שאתות מעוגלות, אשר גודלן יותר מ-3 מ"מ ומכוסות בתוכן באפיתל שמקורו ב- Blunt ducts. כשהכיסיות הללו קטנות ניתן לזהותן במיקרוסקופ בלבד, אולם כאשר הן גדלות אפשר לראותן בעין ולמששן כשאת בשד.
שכיחות הכיסיות המיקרוסקופיות בשד היא גבוהה ביותר ומתייחסים אליהן כאל ממצא נורמלי. כיסיות גדולות בשד נמצאות ב-7% מהנשים. לא ברור מדוע הכיסיות הקטנות הופכות לגדולות יותר ומדוע חלקן נעלם או קטן במשך הזמן.
קיימות מספר כיסיות שמקורן שונה ויש להבדילן מהכיסיות הרגילות, והן:
- גלקטוצלה (Galactocele)
- הרחבת צינורות החלב (Duct ectasia)
- נמק שומני (Fat necrosis)
- ציסטאדנומה פפילרית (Papillary cyst adenoma)
- כיסיות הנגרמות עקב מתן אסטרוגנים.
שכיחות
זהו השינוי השפיר השכיח ביותר בשד (7% מאוכלוסיית הנשים) ושכיחותו דומה לזו של השאת הממארת בשד. בנתיחות לאחר המוות מוצאים ב-19% מהנשים כיסיות הגדולות מ-1 מ"מ. 34% מהכיסיות מלוות בשינויים נוספים מסוג של Apocrine metaplasia ו-Intraductal proliferation. בחיות מעבדה הוכח שניתן ליצור כיסיות בשד על-ידי מתן אסטרוגנים.
כיסיות גדולות נמצא בעיקר בנשים בגילאים שבין 30 שנה ל-50 שנה. שיא השכיחות הוא בין גיל 40 לגיל 50. הסבר חלקי לשכיחות הגבוהה של הכיסיות דווקא בגילים 50-40 יכול להיות קשור לכך, שנשים הסובלות מתסמונת הבלות, מקבלות טיפולים בתכשירים הורמונליים שונים להקלת התסמונת. הכיסיות שכיחות יותר בשד שמאל. ב-1/3 מהנשים הכיסיות הן דו-צדדיות. קיימת שכיחות גבוהה של מציאת שינויים כיסתיים בחולות בעלות שאתות ממאירות בשד, ומכאן המסקנה של מספר חוקרים הטוענים, שהשכיחות של הופעת שאתות ממאירות בשד גבוהה יותר בחולים עם שינויים כיסתיים. בנושא זה הספרות חלוקה. מה שברור הוא, שהכיסיות עצמן אינן שאתות קדם-ממאירות.
פתולוגיה
צבע הכיסיות הוא כחלחל, ולכן הן נקראות גם כיסיות בעלות כיפה כחולה (Blue dome cysts). לרוב מוצאים כיסית גדולה אחת ומסביבה כיסיות קטנות רבות. ל-51% מהנשים יש יותר מכיסית אחת. בכיסיות צעירות צבע הנוזל הוא בהיר כמו נסיוב. בכיסיות כרוניות יותר הנוזל הוא סמיך יותר וצבעו חום אפור ירוק. הנוזל מכיל בדרך כלל שרידי תאים, ולעתים קשה להבדילו מתאים ממאירים. הנוזל הנשאב מהכיסיות הממאירות (שהן נדירות מאוד) הוא שונה ודומה לדם ישן סמיך בצבע אדום כהה.
תסמינים
בדרך כלל הכיסיות אינן גורמות לתסמינים ומתגלות באופן אקראי על-ידי האישה או הרופא. חלק מהכיסיות מתגלות לפני המחזור או בזמן המחזור מכיוון שהן גדלות מהר בתקופה זו. כיסיות הגדלות מהר גורמות לכאבים ולרגישות מקומית, הנובעים מלחץ הנוזל הכלוא על דפנות הכיסית. שאיבת הנוזל והוצאתו מקלה על הכאבים.
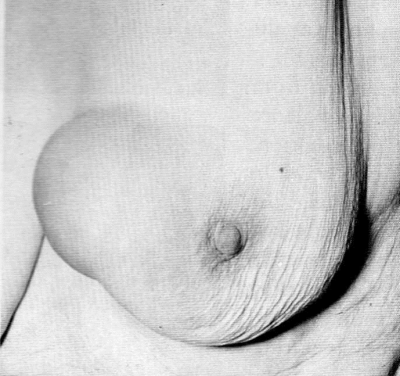
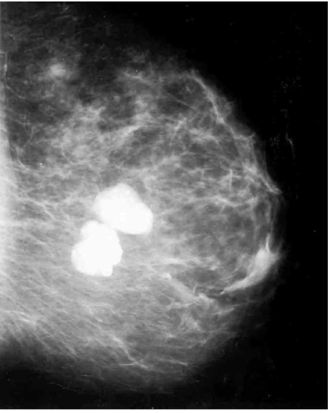
לעתים הכיסיות גדלות לממדים גדולים (תמונה 3.12), תוך ימים, בניגוד לקרצינומות הגדלות לאט. חלק מהכיסיות קטנות במשך הזמן ואף נעלמות.
הפרשה מהפטמה אינה שכיחה בחולות בעלות כיסיות גדולות. לאלה מבין החולות שיש הפרשה - מקורה בכיסיות קטנות אחרות, תת-פטמתיות, הבוקעות לתוך צינורות החלב ומתנקזות דרך הפטמה.
בבדיקה ניתן למצוא:
- שאת מוגדרת היטב. ככאשר דפנות השאת רפויות, השאת היא רכה וניתן להרגיש בתנודות. כאשר הדפנות מתוחות השאת קשה מאוד. כיסית המצויה בשד זמן רב גורמת ללייפת (פיברוזיס) סביבה ואז קשה להבדילה משאת ממארת.
- הכיסיות ניידות ולעתים קרובות הן מתחמקות מאצבעות הבודק.
- הכיסיות יכולות להופיע יחד עם סימני דלקת חריפה בשד ורגישות. הדלקת נובעת משחרור הנוזל שבכיסית לרקמות, מגירוי הרקמות ומדלקת סביבן.
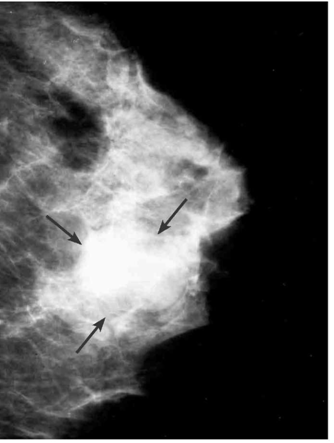
בממוגרפיה ניתן לראות גוש הסמיך יותר מסביבתו, שגבולותיו חדים ומופרדים מרקמת השד. קשה להבדיל גוש זה מגוש סולידי (תצלום 12.12).
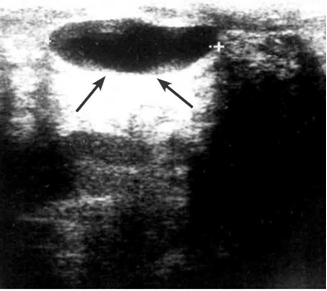
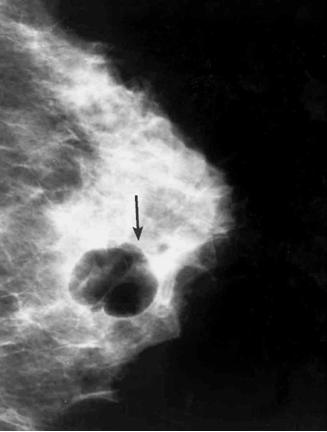
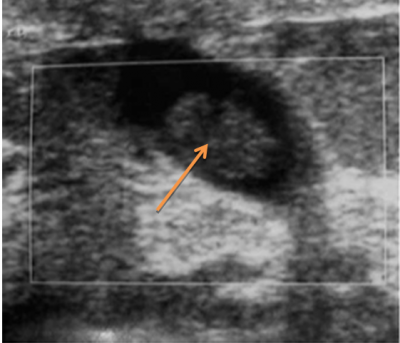
מכשיר העל-שמע (אולטרה-סאונד) מאפשר להבדיל בין כיסיות לבין גוש סולידי (תצלום 13.12). לאחר אבחון הכיסית אפשר לנקרה, להזריק לתוכה אוויר ולהדגים היטב את דפנותיה (תצלום 14.12).
טיפול
שינויים ממאירים בדופן הכיסיות נדירים ביותר, ולכן אין צורך להוציאן. מכיוון שיש להבדיל בין כיסית לבין שאת ממארת - יש לערוך בירור תחילה. הבירור מתחיל בניקור. אם בניקור יוצא נוזל מתוך הגוש, אפשר להסתפק בניקור, בתנאי שהכיסית נעלמת לגמרי. אם הנוזל הוא דמי יש לבצע ביופסיה פתוחה.
Blunt duct
במושג זה השתמשו Stewart ו-Foote לתאר את הכיסיות המיקרוסקופיות המרובות של השד. הם התכוונו במונח זה לצינורות חלב קטנים המסתיימים בצורה עיוורת ולא יוצרים את האוניות (Acini) והאונות (Lobes) של השד. לצינורות אלה מבנה קבוע וקוטרם נמדד בחלקי מ"מ, בניגוד לאציני שהינם גדולים יותר ומסודרים במבנה מסוים. כאשר הם עוברים פרוליפרציה מספרם בקטע השד הוא רב, אולם הם אינם יוצרים מסה וקיומם מוכח רק באופן מיקרוסקופי. כיום אנו מתייחסים לתופעה זו כחלק מהשינויים הנורמלים המתרחשים בשד. שינויים אלה שכיחים ב-68% מהנשים העוברות ביופסיות בשד עקב סיבות שונות. אין קשר בין נוכחות שינויים אלה לבין התפתחות סרטן השד.
כיסיות מיקרוסקופיות - Microcysts
הכיסיות המיקרוסקופיות נוצרות מהתרחבות של ה-Blunt duct בשד. גודלן הוא שונה והן מגיעות לקוטר של עד כ-3 מ"מ. גם אותן קשה לזהות בעין בלתי מזוינת וקיומן מוכח באופן מיקרוסקופי. הן מכוסות אפיתל חד שכבתי. את השינויים הכיסתיים הללו ניתן למצוא ב-86% מהנשים, וגם הם נחשבים לחלק מהשינויים הנורמליים של רקמת השד. אין מידע לגבי סיבת היווצרותן של הכיסיות המיקרוסקופיות וחשיבותן לרקמת השד, והן אינן מהוות מקור לשאתות ממאירות.
בממוגרפיה הכיסיות המיקרוסקופיות נראות לעתים כהסתיידויות זעירות, הנראות כמו נוזל בתחתית של ספל ונקראות "Milk of calcium" (תצלום 15.12).
אפיתל אפוקריני - Apocrine epithelium
אפיתל זה מקורו בשכבות תאי הנבט האפיתליאליים (Epithelial germinal layers) של העובר, היוצרות צורות בלוטיות המכוסות באפיתל צילינדרי, המכיל בתוכו שלפוחיות מרובות בהירות, המורכבות בעיקר מחומר שומני ומתרכובות ברזל. בין התאים הצילינדריים אפשר למצוא את תאי המיואפיתל.
הבלוטות האפוקריניות בשד נחשבו בעבר לאנומליה. כיום ידוע שהן למעשה מטפלזיה של האפיתל הנורמלי של צינורות החלב בשד. בתחילתן הן מהוות מבנים פפילריים, ההופכים לכיסיות בעלות אפיתל שטוח, הנושר אף הוא בסופו של דבר ומוקף בשכבה של רקמת חיבור פיברוטית.
בספרות מדווחים על שאתות ממאירות שמקורן בבלוטות אלה. לפי הודעות אחרונות קרצינומות אלה מהוות כ-1% מכלל הקרצינומות של השד. מטפלזיה של אפיתל אפוקריני אפשר למצוא ב-72% מהנשים שעברו ביופסיות בשד.
אדנוזיס - Adenosis
אדנוזיס היא פרוליפרציה של האציני בתוך האונה של השד. היא שכיחה בצורתה הקלה ב-21% מהנשים, ומהווה וריאנט נורמלי של רקמת השד. רוב הנשים הן בגיל הפוריות. בבדיקה של מאות נשים בעלות אדנוזיס לא הוכח שאכן יש לשינויים אלה קשר להופעת שאתות ממאירות בשד.
לעומת הצורה המפושטת, קיים וריאנט מקומי של אדנוזיס, המופיע כגוש הניתן למישוש ונקרא Tumor adenosis. שאת זו נדירה יחסית ולעתים לא ניתן להבדילה משאת ממארת, מכיוון שהיא קשה ודבוקה לרקמות שמסביבה. השאת לרוב קטנה אולם השינויים המיקרוסקופיים מפושטים יותר מאשר השאת שנמושה. שטח הפנים של השאת הוא גרגרי וצבעה חום. התהליכים הפיברוטיים בתוך השאת הם בולטים וגורמים לכך שהגוש הנמוש קשה.
המאפיינים ההיסטולוגיים הם שלושה:
- . השד נגוע באזורים מסוימים, שביניהם רקמה נורמלית (Patchy pattern).
- ב-Lobe הסקלרוטי האפיתל נלחץ ומאורגן בצורת מעגלים מסודרים.
- תאים שמורים מבחינת הגודל והצורה ומתבצעות מעט מאוד מיטוזות.
ב-90% מהחולים ניתן לראות גם מטפלזיה אפוקרינית. שכיחות השאתות הממאירות בחולים אלה (לפי הגנסן) היא גבוהה יותר מאשר באוכלוסייה ללא השינויים הללו.
טיפול
הטיפול הוא כריתה מקומית של השאת ומעקב מתמיד. אחת הסכנות באדנוזיס היא הקושי להבדילה משאת ממארת בחתך קפוא. אין לבצע כריתת שד בחולה עם שינויים המתאימים לאדנוזיס ומעוררים חשד לממאירות על סמך חתך קפוא, ויש לחכות לתשובה סופית של חתך בפרפין.
פפילומטוזיס - Papillomatosis
הפפילומטוזיס הינה פרוליפרציה פפילרית של האפיתל בצינורות החלב אשר ממלאת את הצינור וגורמת לחסימתו ולהתרחבותו. זאת בניגוד לאדנוזיס שהיא פרוליפרציה של האציני. פפילומטוזיס זו אינה יוצרת מסה שניתן למששה.
הפפילות מורכבות מתאי אפיתל תקינים, המצפים את צינורות החלב. בנוסף לתאי האפיתל ניתן למצוא ברוב החולים גם תאים היסטיוציטיים בכמות משתנה. הפפילות מצויות על גבעול שדרכו מגיעה אספקת דם. הפפילומטוזיס מלווה בדרך כלל שינויים אחרים ברקמת השד, מהסוג שכבר צוין קודם לכן.
ב-26% מהביופסיות ניתן למצוא פפילומטוזיס בדרגות שונות. בפפילומטוזיס, כמו באדנוזיס, קשה לפעמים להבדילן מסרטן השד בחתך קפוא, ולכן, על מנת לקבל תשובה מדויקת, יש לחכות לחתכים בפרפין.
שינויים פיברוציסטיים בשד - Fibrotic changes of the breast
סוג זה של שינויים פיברוציסטיים בשד אינו מוכר כיחידה נפרדת על-ידי חלק מהפתולוגים. שינוי זה מתבטא בפיברוזיס של רקמת השד, אשר חוסם את האציני, האונה וצינורות החלב בחלקים שונים של השד. המראה המיקרוסקופי הוא אופייני.
השאת בחתך - קשה ולבנה. במיקרוסקופיה ניתן לראות הסננה של לימפוציטים סביב האונה, עם ריבוי של רקמה פיברוטית ואטרופיה של הרקמה הלובולרית. שאתות אלה אינן מהוות שאתות קדם סרטניות כפי שהיה מקובל לחשוב בעבר.
שכיחות השינוי היא כ-1%-0.5% מהאוכלוסייה הכללית. השינוי הפיברוטי שכיח יותר בגיל הפוריות ונדיר בתקופת הבלות. האטיולוגיה אינה ידועה. יש המייחסים את התופעה הזו לרגישות יתר לאסטרוגנים, ואחרים מייחסים זאת לדלקת תת-חריפה ברקמת השד. דעתם של האחרונים נתמכת בנוכחות ההסננה של לימפוציטים בתהליך זה.
תסמינים קליניים
מאפייני התמונה הקלינית:
- גוש קשה אלסטי שאינו כואב.
- הגוש אינו מוגבל היטב כמו כיסית או פיברואדנומה.
- הגושים אינם ניידים.
- לרוב הגושים הם בקוטר של עד 5 ס"מ.
- הגושים ממוקמים בדרך כלל ברביע החיצוני העליון של השד.
טיפול
הטיפול בנשים בעלות גוש פיברוטי כולל ביופסיה מחטית וכריתת הגוש באם הוא חשוד. כאשר הגוש גדול מאוד, אין צורך בהוצאת כל הרקמה באותו רביע, ואפשר להסתפק בביופסיית חתך (Incisional biopsy), מכיוון שאחרת הדבר עלול לגרום לעיוות השד לאחר הביופסיה.
פפילומה אינטראדוקטלית בודדת - Solitary intraductal papilloma
קיימים שני סוגים של פפילומה אינטראדוקטלית בודדת:
- הסוג השפיר, השכיח יותר. לסוג השפיר שלוש צורות:
- הפפילומה הבודדת.
- הפפילומות המרובות.
- קיימת קבוצה שלישית של פפילומות הממוקמות בפטמה עצמה והן נדירות ביותר.
- הסוג הממאיר.
בשני סוגים אלה ניתן למצוא הפרשה דמית מהפטמה.
השכיחות של הפפילומות האינטראדוקטליות אינה גבוהה. לשם השוואה: שכיחות השאתות הממאירות באוכלוסיית הנשים גדולה פי 10 מזו של הפפילומות. שיא השכיחות הוא בגילים שבין 33 ל-55 שנה. המיקום השכיח ביותר של הפפילומות הוא סביב הפטמה (90%). בחלק קטן יותר אפשר להדגים את הפפילומות בפריפריית השד. שאת זו אינה קדם סרטנית.
תסמינים קליניים
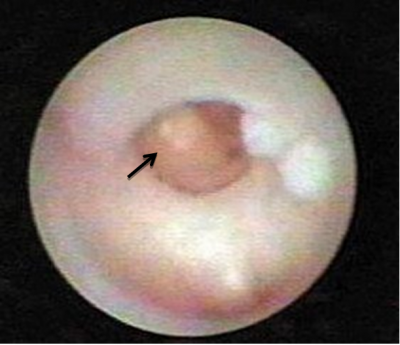
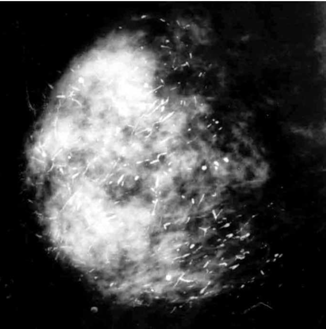
- הפרשה מהפטמה: התמונה הקלינית העיקרית היא הפרשה מהפטמה. ההפרשה היא דמית ונובעת מהתפוררות השאת הרכה ומקרעים בכלי הדם. בחלק מהחולות ההפרשה היא סרוטית בלבד (תמונה 4.12). ב-43% מהנשים בעלות פפילומה ניתן למצוא רק הפרשה מהפטמה. במחצית מהנשים ההפרשה היא דמית ובמחצית האחרת ההפרעה היא סרוטית. בדרך כלל ההפרשה היא לסירוגין.
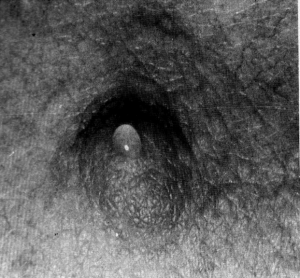
|
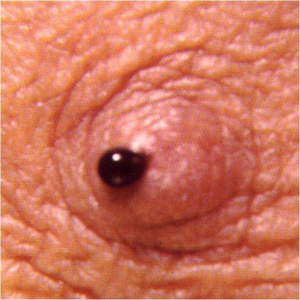
|
- שאת: ב-57% מהחולות בעלות פפילומה ניתן למצוא שאת עם הפרשה מהפטמה או ללא הפרשה. ב-25% מחולות אלה ניתן למצוא שאת בלבד. השאת נוצרת מהתרחבות צינורות החלב מעבר לחסימה הנגרמת על-ידי הפפילומה. בדרך כלל, כאשר ממששים גוש אין הפרשה מהפטמה, אולם כאשר הפרשה כזו מופיעה, הגוש נעלם עקב התרוקנותו דרך הפטמה. רוב הגושים נמצאים באזור הסובאראולרי. אלה גושים קטנים אשר קשה למששם. מיעוט הגושים נמצאים בפריפריה, הם בדרך כלל גדולים וניתנים למישוש. מקורם של גושים אלה הוא בהתרחבות כיסתית של צינוריות החלב המרוחקות.
- ב-33% מהחולות ניתן למצוא שאת והפרשה מהפטמה גם יחד.
- פתחי צינורות החלב מסודרים בפטמה בהתאם למיקומם בשד, כך שהפרשה דמית מצינורות חלב הממוקמים בשעה מסוימת בפטמה מעידה על הימצאות הפפילומה באותה השעה בשד. על-ידי הפעלת לחץ על אזור זה ניתן להפיק הפרשה מהפטמה.
- לעתים נדירות ניתן לראות גם רטרקציה של הפטמה.
אבחנה
האבחנה מתבססת על הסיפור הקליני והבדיקה. ב-US אפשר להדגים צינורות מורחבים כביטוי לדואקטזיה או אף לראות את הפפילומה (תצלום 16.12).
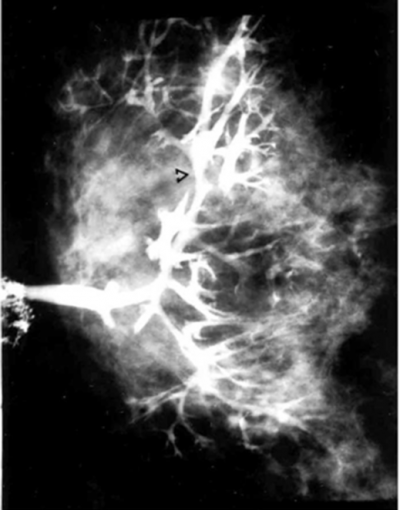
יש הממליצים לבצע צילום של השד, לאחר הזרקת חומר ניגוד דרך פתח הצינורית בפטמה שממנה יצאה ההפרשה, ולהדגים את הפפילומה - צילום צינוריות החלב (Ductographia). יש המתנגדים לשיטה זו משום שלחלק קטן מהנשים שבהן יש שאת ממארת, הזרקת חומר הניגוד בלחץ גורמת לדחיפת תאים ממאירים למערכת הלימפתית (תמונה 17.12). כיום הדוקטוגרפיה כמעט ואינה בשימוש.
הדוקטוסקופיה החליפה את הדוקטוגרפיה במקומות בהם קיים הציוד המתאים לכך. בעזרת הדוקטוגרפיה אפשר להסתכל לתוך הצינורית, לזהות פתולוגיות ולדגום אותן (תמונה 4.12א').
טיפול
בחלק מהנשים ההפרשה חולפת ספונטנית, עקב נמק של הפפילומה, ולכן ממליצים לא לנתח מיד, אלא לאחר מעקב של מספר שבועות. טיפול כירורגי נדרש בחולות שבהן ההפרשה לא פסקה או שנמצא בהן גוש. קיימות שתי גישות לניתוח:
- כריתת הרקמה הסובאראולרית, הוצאתה ושליחתה לבדיקה פתולוגית (Major duct excision).
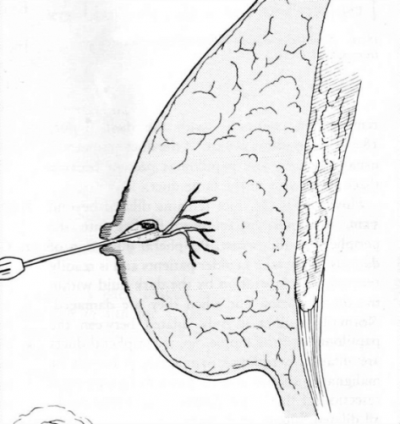
- זיהוי הצינורית שממנה יוצאת ההפרשה, הכנסת צנתר דק לתוכה והזרקת חומר צבע דרכה. לאחר מכן פתיחת העור בחתך קרוב לאראולה, במקביל למיקום הצינורית בפטמה, והוצאת הרקמה הצבועה (Microductomy) (איור 13.12).
פפילומה של הפטמה - Papilloma of the nipple
מחלה זו היא נדירה ביותר ומתבטאת בהופעת פפילומה, הבולטת על פני הפטמה. קיימות שתי צורות פתולוגיות של הפפילומה הזו:
- פפילומה אינטראדוקטלית בודדת: הפפילומה, שמקורה בחלק האמפולרי של צינורות החלב של הפטמה, הנמצאת תחת העטרה, ומורכבת משתי שכבות של אפיתל, בעלת בליטות בצורת אצבעות הנתמכות על-ידי רקמת חיבור. כאשר הפפילומה גדלה היא בולטת דרך עור הפטמה כגוש קטן בצבע אדום, הגורם להפרשה דמית מהפטמה.
- אדנומה פפילרית (Papillary adenoma): האדנומה, שונה מהפפילומה בכך שאינה מוגבלת לצינורית חלב אחת אלא היא אינפילטרטיבית, בעלת מבנה אדנואידי ופפילרי, שאינו מוגבל בדופן הצינורית. האדנומה יוצרת בליטה על פני הפטמה. במשך הזמן היא הופכת פיברוטית. האפיתל מאבד את צורתו הפפילרית ויוצר צורה מעוותת של תאים, הדומים לאלה של שאת ממארת.
טיפול
הטיפול הוא כריתת הפפילומה או האדנומה. יש מנתחים המעדיפים לכרות את כל הפטמה. הגישה השמרנית יותר, המומלצת על-ידי אגנסן והמקובלת כיום, היא ה- Microductomy שבה מבצעים קנולציה של הצינורית המדממת (איור 13.12), חתך מעל לעטרה או מתחתיה, זיהוי הצינורית עם הקנולה בתוכה - לעיתים ניתן לזהות גם את הפפילומה, וכורתים אותה יחד עם הצינורית עד מתחת לפטמה.
פפילומות אינטראדוקטליות מרובות - Multiple intraductal papillomatosis
קיים הבדל עקרוני בין הפפילומה האינטראדוקטלית הבודדת לפפילומות המרובות:
- הפפילומות המרובות הן מחלה מפושטת יותר הפוגעת ברביע השד. הן נמצאות לרוב בפריפריית השד ויוצרות גוש בעל גבולות לא ברורים.
- קיים קשר סטטיסטי בין הפפילומות המרובות והופעת שאת ממארת באותו השד (פי 4 מהאוכלוסייה הרגילה).
שאת זו היא נדירה יחסית והיא שכיחה בגילים שבין 30 ל-50, כאשר הגיל הממוצע נמוך יותר מזה של החולות בעלות הפפילומות הבודדות. רובן ממוקמות ברביע החיצוני העליון או סביב הפטמה. כ-15% מהן פוגעות בשני השדיים. רוב החולות מופיעות עם שאת בשד. הפרשה מהפטמה שכיחה רק ב-20% מהנשים והיא סרוטית או דמית.
טיפול
הטיפול בחולות אלה הוא כריתה רחבה של הרביע הנגוע. בחולות שבהן בוצעה כריתה לא שלמה של הפפילומטוזיס אחוז החזרות היה גבוה ביותר (50%).
Juvenile multiple intraductal papilloma
מחלה נדירה, המופיעה בעשור החיים השני, ואינה קשורה להופעת שאתות ממאירות בשד. השאת מופיעה באזור התת-פטמתי או בפריפריית השד, והיא במרקם כיסתי. הפרוליפרציה היא של אפיתל אפוקריני שחלקו עובר אטרופיה ויוצר מבנים כיסתיים ברורים. הטיפול בחולות אלה הוא כריתה של השאת.
גלקטוצלה - Galactocele
הגלקטוצלה נוצרת כתוצאה מסתימת אחד מצינורות החלב בזמן ההריון או ההנקה, כאשר האפיתל הבלוטי של השד מתפתח ומתחיל להפריש. סתימה זו גורמת להצטברות החלב בתוך הבלוטה ולהתרחבות הבלוטה עקב כך, עד לממדים של מסה שניתן למששה בבדיקה.
תסמינים קליניים
רוב החולות מרגישות בגוש מספר חודשים לאחר גמר ההנקה. הופעת הגלקטוצלה בזמן ההריון או ההנקה היא נדירה. במצבים שבהם הגלקטוצלה אינה מאובחנת זמן רב (גלקטוצלה כרונית), התהליך יעבור הסתיידות, ובבדיקה ניתן למצוא גוש קשה מאוד הנחשד כשאת ממארת. אין קשר בין הגושים הללו לשאתות ממאירות.
טיפול
הגוש בתחילתו הוא ציסטי. בניקור אפשר לשאוב מתוכו נוזל חלבי סמיך. לעתים לחץ על הגלקטוצלה גורם להפרשה חלבית סמיכה דרך הפטמה ולהקטנת הגוש. אם הגוש נעלם ואינו חוזר לאחר הניקור אין צורך בביצוע ביופסיה ויש להסתפק במעקב. אם הגוש לא נעלם או חוזר יש להוציאו על-ידי ביופסיה.
אחד הסיבוכים של הגלקטוצלה הוא זיהום של הכיסית על-ידי חיידקים ויצירת מורסה בשד, הדורשת ניקוז כירורגי.
דלקת השד - Mastitis
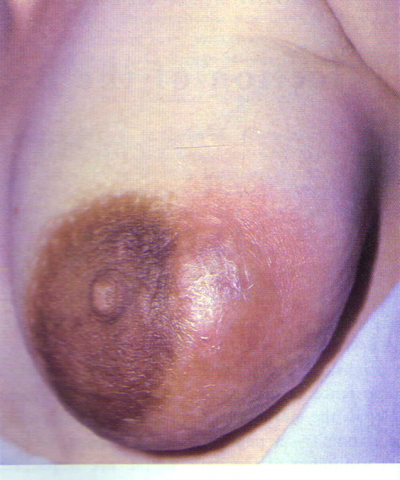
דלקת השד מופיעה בדרך כלל בזמן ההנקה. היא נובעת מזיהום רקמת השד. השד במצבים אלה חשוף לזיהום עקב התרחבות צינורות החלב ויצירה מרובה של חלב והפרשות. עימדון (סטזיס) בתוך צינורות החלב, ובו זמנית - חבלה בפטמה, כמו קרעים הנוצרים בזמן ההנקה - מסייעים לכניסת החיידקים לשד. חדירת החיידקים לשד גורמת ליצירת זיהום בתוכו, בתנאי שצינורות החלב אינם מתנקזים באופן ספונטני. הדלקת יכולה להיות שטחית או מפושטת, ובדרך כלל מסתיימת ביצירת מורסה בשד. החיידקים השכיחים כגורמי זיהומים בשד הם הסטפילוקוקים והסטרפטוקוקים.
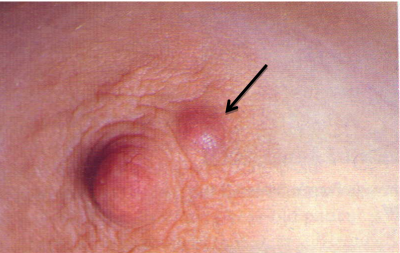
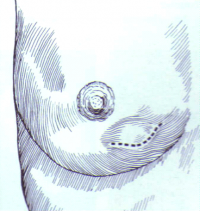
דלקת בשד שלא טופלה כראוי הופכת למורסה בשד (תמונה 5.12). מורסות אלה מקורן הוא : 1. במסטיטיס על רקע הנקה 2. בנשים לא מניקות על רקע דוקטאקטזיה שהזדהמה. 3. זיהום של בלוטה תת עטרתית (Sub-areolar abscess) (תמונה 6.12).
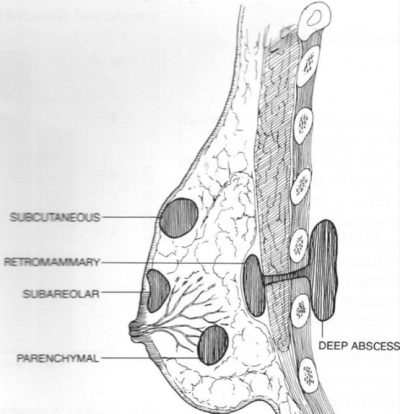
המורסות יכולות להופיע במקומות שונים בשד והעמוקות שבהן יכולות לחדור לבית החזה (איור 14.12).
תסמינים קליניים
- החולה מספרת על חום גבוה, המלווה לפעמים בצמרמורות.
- העור חם, אדום ורגיש מאוד.
- גוש בשד.
- בלוטות הלימפה בבתי השחי מוגדלות וכואבות.
אבחנה מבדלת
תהליך דלקתי בשד שאינו קשור להנקה, צריך לעורר את החשד לשאת ממארת דלקתית (Inflammatory carcinoma), שהיא הממארת מבין שאתות השד. גם דוקטאקטזיה (Ductectazia) יכולה לגרום לתמונה של דלקת השד.
טיפול
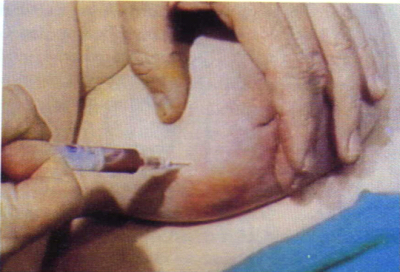
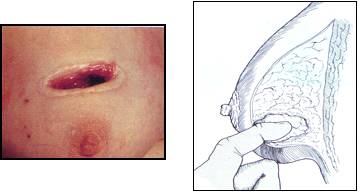
בשלב הראשון של התהליך, כאשר אין עדיין התארגנות של הדלקת למורסה, ניתן לטפל בדלקת על-ידי תרופות אנטיביוטיות מתאימות. אם הדלקת מתארגנת ויוצרת מורסה חייבים לנקזה. בתחילת ההתהוות ניתן לנקר את המורסה, לשאוב את המוגלה, ולהמשיך בטיפול אנטיביוטי תוך מעקב קפדני (תמונה 7.12).
במידה ולמרות הניקור המצב מחמיר אז יש לנקז את המורסה באופן כירורגי. בדרך כלל הגישה לניקוז המורסה היא על-ידי חתך מעליה, פתיחת המורסה, ניקוזה וניתוק כל הסרחות של רקמת החיבור שבתוך המורסה, וזאת על מנת לאפשר את ניקוזה המושלם. לאחר הניקוז אין לסגור את הפצע, הוא נשאר פתוח לניקוז ונסגר לאט בעצמו (תמונה 8.12).
|
|
אדנומות ופיברואדנומות - Adenoma and fibroadenoma
שאתות אלה שכיחות בנשים בעשור השלישי לחייהן. שכיחותן פחותה מזו של סרטן השד. מוצאן של שאתות אלו הוא מהאפיתל של בלוטות השד (Lobule). האדנומות של השד בדרך כלל מכילות רקמה אפיתליאלית, בעוד שהפיברואדנומות מכילות בעיקר רקמה פיברוטית ומעט רקמה אפיתליאלית. הפיברואדנומה שכיחה פי 34 מהאדנומות האחרות בשד.
מבין האדנומות הטהורות השכיחה היא ה-Lactating adenoma. שאתות אלה גדלות במיוחד בזמן הריון, קרוב לוודאי עקב ההשפעה האסטרוגנית.
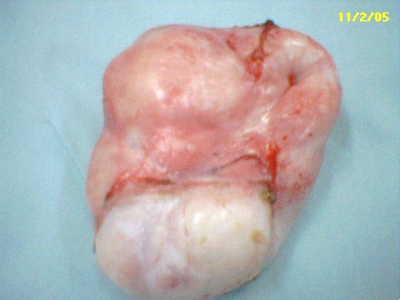
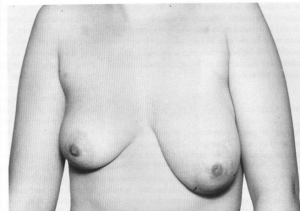
האדנומות מופיעות כגושים עגולים, קשים, אונתיים (לובולריים) וניידים מאוד ברקמת השד. גודלן לרוב אינו עולה על 4-3 ס"מ (תמונה 9.12), אולם קיימות גם פיברואדנומות ענקיות שקוטרן יכול להגיע ל-15 ס"מ ויותר. האדנומות אינן גורמות לתגובה פיברוציסטית סביבן, ואינן גורמות לשינויים בעור או בפטמות. לעתים נדירות, כאשר המסה גדלה במהירות, היא עלולה לגרום לנמק של העור מעליה. בספרות מדווחים על מקרים נדירים ביותר של הופעת שאת ממארת בתוך פיברואדנומה.
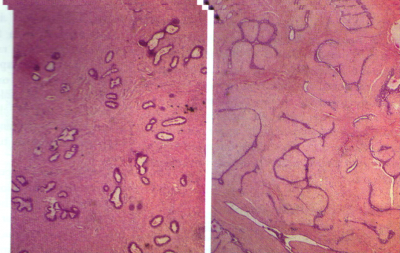
הפיברואדנומות מורכבות ממרכיב פיברוטי וממרכיב בלוטי. בהסטולוגיה נמצא שאת בי-פאזית המכילה משתית רחבה פיברוטית ובתוכה מבני שד (בועיות וצינורות חלב) לחוצים (תמונה 10.12).
אצל נשים צעירות הפיברואדנומות רכות יותר מאשר אצל נשים מבוגרות, מפני שהמרכיב הבלוטי בנשים צעירות כפול מזה שבנשים מבוגרות. ב-16% מהנשים בעלות פיברואדנומות ניתן למצוא יותר מפיברואדנומה אחת. פיברואדנומות רבות ניתן למצוא יותר בצעירות ובכהות עור. (תמונה 11.12)
הפיברואדנומה יכולה להשתייך לאחת מהקבוצות הבאות:
- פיברואדנומות קטנות, 4-3 מ"מ, ושטחיות.
- פיברואדנומות הגדלות עד לקוטר של 3-1 ס"מ לפני שגודלן מתייצב ואינו משתנה - קבוצה זו מהווה 80% מהפיברואדנומות.
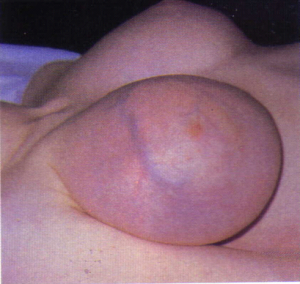
- פיברואדנומות ענקיות התופסות חלק ניכר מהשד הן מעטות יחסית, ומופיעות בגיל ההתבגרות או בתחילת גיל המעבר (Perimenopause)(תמונה 11.12א').
|
|
- פיברואדנומות הצומחות לקטרים של 5-4 ס"מ ואופייניות לגיל של הופעת המחזור או של מועד הבלות.
בכל הקבוצות הללו ניתן למצוא יותר מפיברואדנומה אחת ובעיקר בצעירות.
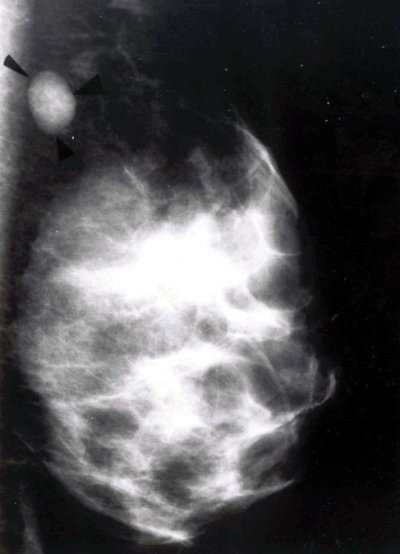
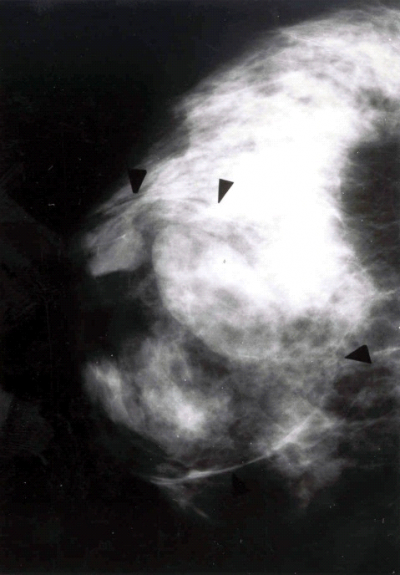
רוב הפיברואדנומות מגיעות לגודל מסוים, מתייצבות ולא משתנות יותר מבחינת הגודל. רק בקבוצה קטנה יחסית תהיה נסיגה בגודל. בהריון לעתים הפיברואדנומות גדלות די מהר. בחלק מהחולות עלול להתפתח אוטם בפיברואדנומה הגורם להגדלה פתאומית של הגוש. במתבגרות ניתן למצוא את ה-Juvenile fibroadenoma או Giants fibroadenoma of the adolescence המתאפיינת בצמיחה מהירה של השד עם גודש ורידי עד התכייבות העור. השאת תלויה באסטרוגן ולכן היא משתנה בזמן המחזור וגורמת לא-סימטריה ניכרת של השדיים. בממוגרפיה ניתן לראות גוש סולידי מוגבל היטב בשד (תצלום 18.12), או גוש מסויד (תצלום 19.12). לעתים ניתן לראות גוש גדול, די שקוף רנטגנית, והוא מתאים להמרטומה של השד (תצלום 20.12).
קיימים לבטים לגבי הטיפול בפיברואדנומות. עבודות מראות שבמרבית המקרים אין קשר בין פיברואדנומה לשאת ממארת בשד. ישנה קבוצה של פיברואדנומות היפרצלולריות, עם מרכיב אפיתליאלי בולט ושינויים המראים אטיפיה מסוימת של התאים, אשר בה שכיחות הופעת שאתות ממאירות היא גבוהה פי 1.6 מאשר באוכלוסייה הכללית. בדרך כלל השאתות המופיעות אינן קשורות לפיברואדנומה עצמה, אלא מופיעות ברקמה ליד הפיברואדנומה. אין ספק שהוצאת הפיברואדנומה עצמה לא תמנע את התפתחות השאת בשד. ביצוע עקירה (Enucleation) של הפיברואדנומה כפי שנעשה במרבית המקרים לא יסייע בגילוי הנעשה בסביבת השאת.
טיפול
רוב הספרים בעבר המליצו להוציא את הפיברואדנומות ללא קשר לגיל האישה ולגודל הפיברואדנומה. ברוב המקרים הוצאת הפיברואדנומות היתה קשורה לרצון להרגיע את האישה ואת הרופא שלה שלא מדובר בשאת ממארת. בנשים שגילן 52 שנים ומטה, שבהן שכיחות סרטן השד נדירה ביותר, ניתן להשאיר פיברואדנומות מקבוצות 1, 2 ו-4. שאתות ענקיות מקובל להוציא בהוריה שהיא בעיקרה קוסמטית. יש לאפשר לנשים המעוניינות בהוצאה של הגוש לעבור את הניתוח. צריך לספר לנשים שכתוצאה מהניתוח עלולה להישאר צלקת עבה (קלואידית) בשד.
בנשים מבוגרות יותר יש לבצע דיקור מחטי והדמיה של פיברואדנומות שהן קטנות מ-3 ס"מ (קבוצה 1 ו-2), ונראות קלינית כפיברואדנומות ובממוגרפיה ובאולטרה-סאונד נראות כגושים שפירים, לעתים מסוידים, ובציטולוגיה נראות שפירות. ניתן לעקוב אחריהן. יש להסביר לאישה את השיקולים למעקב וכי קיימת אפשרות שתפתח בעתיד שאת ממארת בשד שאינה בהכרח קשורה להוצאת הפיברואדנומה.
בנשים המעוניינות בהוצאה של הפיברואדנומה יש לבצע חתך קוסמטי לפי קווי העור, לפתוח את התת-עור, לחדור לתוך הקפסולה של הפיברואדנומה ולשלוף אותה משם. יש הממליצים לבצע ביופסיה גם של רקמה סביב הפיברואדנומה במטרה לאבחן שאתות ברקמה זו.
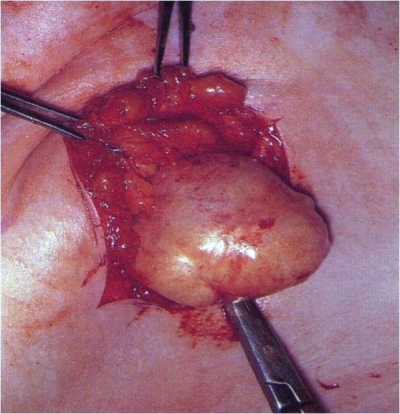
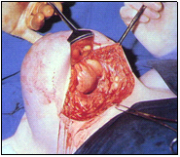
לצעירות בעלות שאתות ענקיות של השד יש להוציא את האדנומה דרך חתך בקו התת-שדי (Inframammary) לקלף את השד מדופן בית החזה, לפתוח את הקפסולה של הפיברואדנומה הזו ולהוציא אותה בשלמותה. יש לסיים את הניתוח בתפירת העור בתפר תוך-עורי (תמונה 12.12).
|
|
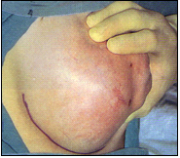
|
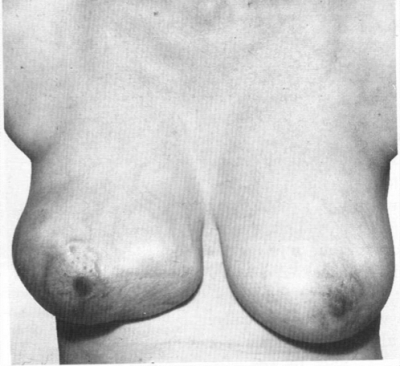
בחלק מהנשים יש נטיה להופעה של מספר פיברואדנומות ובהן נראה צמיחת הפיברואדנומות בסמוך לחתך הניתוחי זו אינה חזרהשל הפיברואדנומה שהוצאה אלא הופעה של פירואדנומה/פברואדנומות חדשות בשד (תמונה 13.12).חולות אלה סובלות מ- Recurrent & progressive fibroadenoma שהם מצבים נדירים יחסית יש נטיה לפיזור הפיברואדנומות בכל השד ובשני השדים בד"כ החזרות גדולות יותר מהמקור ולכן החולות עוברות ניתוחים חוזרים עד למצב קיצוני נדיר ביותר של כריתות שד שמרות עור ושיחזור.
דוקאקטזיה - Ducactazia
בשינוי זה מוצאים התרחבות של צינורות החלב, המלווה בדלקת סביבם. בהיסטולוגיה ניתן לראות תהליך דלקתי אינטראדוקטלי, פרידוקטלי ודלקת כרונית במשתית, כאשר ההסננה היא ברובה פלסמוציטרית (plasma cell mastitis) (תצלום 21.12).
הדוקאקטזיה שכיחה יותר בעשור ה-5 לחיי האישה.
בדיקה
בבדיקה ניתן למצוא:
- גוש בשד.
- לעתים הגוש כואב.
- העור לעתים רגיש ואדום.
- הפרשה של חומר ירקרק מהפטמה.
- מחלה זו מלווה בהגדלת בלוטות הלימפה בבתי השחי.
- לעתים רחוקות ניתן למצוא בצקת של העור ורטרקציות או קרעים בפטמות.
טיפול
השינויים של הדוקאקטזיה אינם דורשים טיפול מיוחד. בגלל הגושים המופיעים בשד, חלק מהנשים יזדקקו לביופסיה על מנת לשלול תהליך ממאיר בשד.
נמק שומני - Fat necrosis
נמק שומני נוצר כתוצאה מחבלה בשד. חבלה זו גורמת התפתחות של תהליך דלקתי במקום, המסתיים בפיברוזיס. בחלק מהחולות ההמטומה מתארגנת ויוצרת גוש קשה בשד, לעתים עם רטרקציה של העור, בדומה לקרצינומה של השד. בתחילת התהליך אפשר לזהותו על-ידי שינוי בצבע העור, עקב המטומה ישנה. בכל החולות שבהן הגוש לא נסוג צריך להמליץ על ביופסיה של הגוש על מנת לשלול שאת ממארת.
השינויים הפיברוציסטיים - מהם?
השינויים הפיברוציסטיים של השד הינם תגובת יתר של רקמת השד להורמוני המין. התגובה אינה אחידה ותלויה ברמת ההורמונים ברקמת השד ובתגובת הקולטנים להורמונים הללו ברקמת השד. התוצר הסופי של היחס בין שני הגורמים הללו היא צמיחת יתר של רקמת השד המתבטאת בהופעת השינויים הפיברוציסטיים.
השד מושפע על-ידי האסטרוגנים. האסטרוגנים גורמים לריבוי רקמת השומן בשד, לפרוליפרציה של הסטרומה, לצמיחה של צינורות החלב, ובשיתוף עם הפרוגסטרון בשלב המאוחר של המחזור, הם גורמים להתפתחות של האונות והאציני, הגורמים לגלנדולריות של רקמת השד. השד, על מרכיביו, עובר שינויים מחזוריים של התפתחות ונסיגה, בדומה לאנדומטריום ברחם.
מלבד האסטרוגן והפרוגסטרון, גם להורמונים אחרים, כגון פרולקטין, הורמון הגדילה, סטרואידים אנדרוגניים, הורמוני בלוטת התריס ואינסולין יש השפעה על השינויים ברקמת השד (תרשים 1.12). לכל אלה חלק בהכנת השד ליצירת החלב. חוסר שיווי משקל שבין האסטרוגנים לפרוגסטרון או תגובה בלתי תואמת של הרקמה הבלוטית בשד לשינויים ההורמונליים גורמת להתפתחות מואצת של רקמת השד ולהופעת מלאות או גושים בשד, המאפיינים את השינויים הפיברוציסטיים. הגושים הללו יכולים להיות ממוקמים או מפושטים ושונים מבחינה היסטולוגית, כפי שכבר צוין.
בעבודות רבות ניסו לבדוק את השפעת ההורמונים השונים על המחלה הפיברוציסטית. האסטרוגנים לא נמצאו ברמה מוגברת בנשים בעלות שינויים פיברוציסטיים, אולם היחס בין האסטרוגן לאסטראדיול נמצא חריג על-ידי מספר חוקרים. הפרוגסטרון נמצא ירוד בעבודות אחדות ותקין באחרות. עבודות אחדות דיווחו על ירידה ברמת ^FSH, על רמות גבוהות של קטכולאמינים וירידה ברמת התירוקסין בחולות אלו, אולם בעבודות אחרות לא ניתן לאשר שינויים אלה.
לסיכום: אין כיום תבנית הורמונלית אחידה המאפיינת את השינוי הפיברוציסטי.
תסמינים קליניים
התסמין הקליני המאפיין הוא כאב. הכאב בשד הינו תסמין שכיח ומהווה את הסיבה השכיחה שבגללה פונות נשים לבדיקה. הכאב יכול להיות מחזורי או מתמשך. הכאב המחזורי מתחיל בדרך כלל לקראת אמצע המחזור ומסתיים בסופו של המחזור. כאב זה הוא השכיח ביותר, הוא נסבל בדרך כלל ואינו דורש כל טיפול. לעומתו קיימת קבוצה קטנה של נשים, שבהן הכאב הוא ממושך ואינו קשור למחזור. כאב זה נמשך שבועות ואף חודשים ומפריע לחולות בחיי היום-יום ובפעילות המינית שלהן. בנוסף, החולות מספרות על גודש בשדיים, רגישות מקומית, גירוי בשד ולפעמים סימנים כלליים כמו: כאבי ראש, דיכאון, עייפות וכוי. בבדיקת השד ניתן למצוא רגישות מקומית עד כדי אי-יכולת לסבול את הנגיעה בשד. הרגישות בדרך כלל ממוקמת ברביע חיצוני עליון, אולם יכולה להיות בכל מקום בשד או מפושטת. באזור הרגיש ניתן למשש גושים קטנים (גרגור) ולפעמים גושים גדולים שהם בדרך כלל מבנים כיסתיים בשד. הגושים הם בעלי קונסיסטנציה אלסטית עד קשה, ולפעמים לא ניתן להבדילם מגוש ממאיר בשד.
את חומרת המחלה אפשר לדרג לפי הקריטריונים הללו:
| א. | נודולריות: | 1. | מרובה. |
| 2. | מועטה. | ||
| 3. | בודדת. | ||
| 4. | לא קיימת. | ||
| ב. | כאבים: | 1. | קשים, המפריעים בחיי היום-יום. |
| 2. | כאבים אשר אינם מפריעים בחיי היום-יום. | ||
| 3. | קלים. | ||
| ג. | רגישות: | 1 . | קשה וקיימת גם ללא מגע או בשכיבה במיטה. |
| 2. | בינונית, בעיקר במגע. | ||
| 3. | קלה. |
טיפול
רוב החולות בעלות השינויים הפיברוציסטיים מסתדרות עם הרגישות בשד הנושאת אופי גלי (התלקחויות ונסיגות). בחלק מהחולות מופיעים גושים קשים שלא ניתן להבדילם משאת ממארת וחולות אלה תעבורנה ביופסיות.
במצבים החמורים שבהם קיימת רגישות ניכרת, כאבים קשים המפריעים לחולה בחיי היום יום ונודולריות קשה המצריכה ביופסיות חוזרות, יש המציעים טיפול תרופתי. העבודות בנושא זה מעטות יחסית ורובן אינן מבוקרות. התוצאות המדווחות הן טובות. הטיפולים המוצעים הם:
- סטרואידים אנדרוגניים - Danazol, הניתנים במינון של 100 מ"ג עד 400 מ"ג למשך 2 עד 6 חודשים. ב-90%-80% מהחולים קיימת הטבה במצב הקליני. רשימת הסיבוכים של התרופה כוללת:
- אמנאוריאה.
- כאבי שרירים.
- הירסוטיזם.
- בצקות.
- אקנה ועוד.
- Tamoxifen — תרופה זו היא אנטי-אסטרוגנית, הניתנת במינון של 20-10 מ"ג ליממה, בימים ה-5 עד ה-25 למחזור, למשך 3 חודשים. תגובה טובה נצפתה ב-90% מהחולות. הסיבוכים שנרשמו היו מינימליים.
- ויטמין E - מנה של 600 מ"ג גורמת לנסיגה של התהליך ב-70%-80% מהנשים. את הטיפול יש לתת במשך 2 מחזורים. אם החולה מגיבה, יש להמשיך בטיפול למשך 6 חודשים.
- מניעת קופאין וקסנטינים בדיאטה - קיימים חילוקי דעות ביחס להשפעת הקופאין על רקמת השד. בחלק מהעבודות המחברים טוענים שמניעת קופאין גורמת להקלה בתסמונת הקלינית. בעבודות מבוקרות לא ניתן להוכיח טענה זו.
- משחת וולטרן - מריחת משחה זו על השד והחדרתה לעור בעזרת עיסוי, הוכחה כעוזרת להפחתת הכאב בשד במספר עבודות.
ראו גם
- לנושא הקודם: בדיקת החולה בסרטן השד
- לנושא הבא: מחלות השד בילדות ומתבגרות - היבטים כירורגיים - Breast disorders in children and adolescents - surgical aspects
- לתוכן העניינים של הפרק
- לתוכן העניינים של הספר
- לפרק הקודם: כירורגיה של הטחול
- לפרק הבא: בקעים
המידע שבדף זה נכתב על ידי ד"ר צבי קויפמן, מומחה בכירורגיה, מנהל היחידה לבריאות השד, מרכז רפואי מאיר, כפר סבא


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק